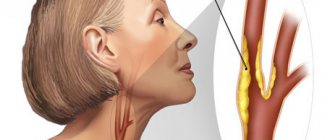
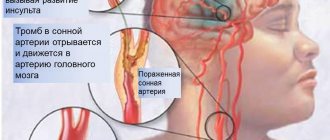
Причины облитерирующего атеросклероза артерий
Заболевание вызывает тяжелую недостаточность кровообращения ног, обрекает больных на мучительные страдания и лишает трудоспособности. Процесс локализуется преимущественно в крупных сосудах (аорта, подвздошные артерии) или артериях среднего калибра (бедренные, подколенные артерии).
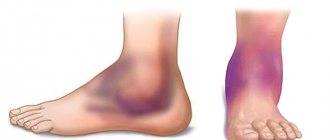
Наиболее ярким признаком ишемии нижних конечностей является перемежающая хромота, характеризующаяся появлением боли, чувством онемения и сжатия в мышцах ноги при ходьбе. Это ощущение заставляет больного остановиться, после чего боль и сжатие постепенно проходят, однако при возобновлении нагрузки боль возвращается. Пораженная нога обычно бледнее противоположной, холодная на ощупь. Даже небольшие повреждения (царапины, ушибы, потертости) заживают плохо и могут вызвать образование язв. Чувство онемения и боли в покое нередко обусловлены также ишемией нервных стволов (ишемический неврит). Длительное течение заболевания приводит к развитию гангрены и неминуемой ампутации.
Именно на дистанции ходьбы основана степень поражения сосудистого русла. Боль заставляет пациента останавливаться, дожидаясь ее исчезновения. Без лечения заболевание продолжает прогрессировать, что приводит к уменьшению дистанции ходьбы, ограничению физической активности пациента, невозможности вести привычный образ жизни. К сожалению, наиболее часто пациенты связывают данные болевые ощущения просто с мышечной усталостью, обусловленной возрастом, или с венозными проблемами, определяя боль, как судорогу, таким образом откладывая обращение за медицинской помощью и углубляя степень поражения артериального русла. В тяжелых случаях пациент не может пройти без остановки и 10 метров, но дальше становится ещё хуже: появляются боли в покое, сначала проходящие в вертикальном положении, однако через небольшой промежуток времени боли становятся постоянными, прием обезболивающих препаратов становится неэффективен. Постепенно просвет артерии сужается, приводя его к полному закрытию. Доктора вынуждены констатировать, что пациенты обращаются за мед. помощью поздно, когда поражение конечностей носит необратимый характер.
Факторы риска:
- курение;
- регулярное повышение артериального давления;
- высокая концентрация в крови общего холестерина и его составляющих;
- избыточный вес (ожирение);
- малоподвижный образ жизни (гиподинамия);
- сахарный диабет;
- сердечно-сосудистые заболевания у близких родственников.
Поражение сосудистого бассейна нижних конечностей – угрожающее жизни состояние, и в структуре смертности от сердечно-сосудистых заболеваний занимает 3-е место. Эта цифра обусловлена развитием такого тяжелого осложнения, как гангрена конечности, часто приводящая к необходимости выполнения ампутации, а при высокой ампутации летальность составляет 25%. Наряду с этим необходимо отметить и то, что 50% пациентов погибают в течение года без ампутации после постановки диагноза «критической ишемии».
Симптомы
- Резкое ослабление или исчезновение пульса в паху, подколенной ямке или на стопе
- Боли в мышцах голени (чаще) и бедра, регулярно возникающие при ходьбе и проходящие после кратковременного отдыха (остановки) – перемежающаяся хромота
- Постоянные или периодически возникающие боли в стопе, требующие принятия вынужденного положения с опущенной вниз конечностью
- Похолодание, побледнение стопы; в тяжелых случаях – появление выраженной синюшности (цианоза), мраморно-пятнистой окраски и\или трофических расстройств в виде некрозов (омертвения тканей)
Наиболее ярким симптомом является появление боли при ходьбе, что заставляет человека останавливаться или снижать скорость ходьбы. Чаще всего на начальных стадиях пациент чувствует повышенную утомляемость мышц голени, в основном по задней поверхности, затем появляется выраженное ощущение болезненного сжатия. В некоторых случаях подобные ощущения могут возникать в мышцах бедра и ягодице. По мере прогрессирования заболевания скорость ходьбы снижается, а проходимая дистанция укорачивается. Кроме того, у молодых мужчин часто отмечается снижение потенции. Все эти симптомы — повод для обращения к сосудистому хирургу.
Вывод
Атеросклероз коронарных сосудов — это заболевание, которые вытекает из неправильного образа жизни, поэтому необходимо скорректировать свой рацион питания, наладить режим дня, а также ввести в жизнь ежедневную физическую активность.
Как было отмечено ранее, полностью избежать этого заболевания крайне сложно и стандартное лечение статинами угнетает работоспособность важнейших для человека витаминов Д и К2, что приводит к полной потере эластичности сосудов, поэтому важно получать дополнительные дозы этих веществ извне. Например, Остео К2 полностью покрывает необходимое для эластичности сосудистой стенки количество витамина Д и К2 даже при приеме статинов.
Диагностика
Для подтверждения диагноза и уточнения степени тяжести болезни необходимы дополнительные методы диагностики:
- ультразвуковая допплерография артерий н\к с измерением соотношения давления на руке и ноге, которое в норме должно быть близко к единице
- дуплексное сканирование артерий н\к – метод, позволяющий не только оценить кровоток в сосуде, но и увидеть сам сосуд и изменения его стенок
- проведение нагрузочных тестов (тредмил-тест, т.е. ходьба на беговой дорожке в определенных условиях)
- по показаниям может потребоваться проведение контрастного исследования артерий сердца – мультиспиральная компьютерная томография или ангиография аорты и артерий н\к
Профилактика атеросклероза аорты и коронарных артерий
Как же повлиять на процесс кальцификации, приводящий к затвердеванию бляшки, как не допустить развития данного процесса?
Главным фактором, влияющим на развитие атеросклероза коронарных артерий и грудной аорты — это образ жизни человека. Профилактикой заболевания будет:
- отсутствие лишнего веса;
- сбалансированное качественное питание;
- отказ от алкоголя и сигарет;
- достаточная физическая активность в течение дня;
- устранение стрессовых ситуаций и переутомлений;
- нормализация обмена веществ (достаточный уровень кальция, витаминов и других микроэлементов).
Людям, имеющих наследственную предрасположенность к атеросклерозу, необходимо в обязательном порядке придерживаться правил здорового образа жизни для недопущения развития данной патологии.
В статье подробно был описан процесс развития заболевания, из него понятно, что бляшки могут образовываться из-за излишек кальция в артериях. Это случается тогда, когда организму не хватает определенных питательных веществ, которые направили бы поступающий в организм кальций в кости и зубы.
Многочисленные исследования говорят о том, что помогают кальцию усваиваться такие витамины как Д3 и К2. Человек должен получать их из животной пищи, витамин Д также синтезируется в коже под влиянием солнечных лучей. Кальцитриол — производное соединение от Д3, уменьшает воспаление в зоне бляшки, а витамин К2 активирует белок остеокальцин, перераспределяющий кальций из бляшек туда, где он нужнее, — к костной ткани. Кроме того, К2 нужен для синтеза другого протеина (MGP белок), который является санитаром сосудов и выводит излишки кальция.
К сожалению, сегодня человек не может получить с пищей необходимое количество данных веществ, поэтому ученые научились создавать специальные добавки, принимая которые будет восполнен дефицит витамина Д3 и К2 в организме. Одним из таких препаратов является Остео К2, подробнее узнать о нем можно здесь.
Лечение
На ранних стадиях заболевания допустимо медикаментозное лечение, направленное на предотвращение развития атеросклеротических бляшек и улучшение реологических свойств крови. С этой целью применяются статины и антиагреганты (аспирин).
Если просвет сосуда закрыт настолько, что нарушено кровоснабжение конечности, необходимо провести хирургическое лечение:
- баллонная дилятация и стентирование сосуда (расширение суженной части и установка стента для профилактики повторного сужения просвета),
- эндартерэктомия (удаление бляшки с внутренним слоем сосуда),
- шунтирование (создание обходных путей для тока крови вокруг безвозвратно пораженного участка сосуда).
Причины атеросклероза сосудов нижних конечностей
Атеросклероз сосудов нижних конечностей
Существует комплекс факторов, способствующих
атеросклеротическому поражению сосудов, в том числе и артерий нижних конечностей. Выделяют немодифицируемые (то есть неизменяемые) и модифицируемые (поддающиеся изменению) факторы риска. К немодифицируемым факторам риска относятся:
- возраст (чем больше возраст, тем сильнее проявляется атеросклероз);
- пол (мужчины страдают атеросклерозом гораздо чаще, чем женщины);
- генетическая предрасположенность (при наличии инсультов и сердечно-сосудистых заболеваний в истории семьи атеросклероз более вероятен).
Основные модифицируемые факторы риска
:
- нарушения липидного обмена (повышенное содержание общего холестерина в крови. Различают холестерин липопротеинов низкой и высокой плотности. Угроза атеросклероза возрастает при повышенном содержании холестерина липопротеинов низкой плотности и, наоборот, — при пониженном содержании холестерина высокой плотности.);
- курение;
- сахарный диабет;
- ожирение, избыточная масса тела;
- повышенное артериальное давление (ускоряет развитие атеросклероза);
- малоподвижный образ жизни (приводит к нарушению обмена веществ);
- нерациональное питание;
- почечная недостаточность.
Для развития атеросклероза артерий нижних конечностей наибольшее значение имеют курение и сахарный диабет.
Russian National Atherosclerosis Society
Облитерирующий атеросклероз нижних конечностей
Понятие об облитерирующем атеросклерозе конечностей
Облитерирующий атеросклероз (то есть тот атеросклероз, который приводит к «зарастанию» просвета сосуда) относят к окклюзионным поражениям артерий. Окклюзией (от латинского слова occlusus – «запертый» [2]), в свою очередь, называют закупорку любого сосуда вследствие различных причин, в том числе и в результате атеросклеротического поражения. Очевидно, что закупорка артерии, например, бедренной, приводит к прекращению движения крови по ней и нарушению кровоснабжения ноги. Таким образом, облитерирующий атеросклероз является частным случаем окклюзионного поражения артерий, при котором к закупорке артерий приводит прогрессирующий рост атеросклеротической бляшки внутри сосуда.
Облитерирующий атеросклероз может развиваться в любой из артерий конечностей, но чаще он встречается в артериях ног. Поэтому в этом разделе пойдет речь об атеросклеротическом поражении артерий ног или нижних конечностей. Сахарный диабет довольно часто сочетается с облитерирующим атеросклерозом артерий. В отличие от облитерирующего атеросклероза, протекающего с поражением артерий крупного и среднего диаметра, при сахарном диабете развивается окклюзия мелких артерий, преимущественно стопы. В результате возникает состояние, называемое диабетической стопой.
Облитерирующий атеросклероз ног наиболее распространен у пожилых людей, но также это заболевание может наблюдаться и в более раннем (до 50 лет) возрасте. Мужчины, в особенности курящие, заболевают приблизительно в 10 раз чаще, чем женщины [3, 9]. Нередко имеет место и так называемый мультифокальный атеросклероз, при котором атеросклеротическое поражение артерий развивается одновременно в артериях нескольких органов или частей тела. Облитерирующий атеросклероз ног может сочетаться, например, с атеросклерозом коронарных артерий сердца, при поражении которых развивается ишемическая болезнь сердца (ИБС). В подобных случаях проявления сочетаний этих заболеваний могут быть различными. Как правило, поражение артерий ног при выполнении физической нагрузки даст о себе знать раньше по времени, чем возникнут проявления ИБС (стенокардия и т.д.).
Понятие о кровоснабжении нижних конечностей
Нарушение кровоснабжения ног может развиваться при атеросклеротическом поражении различных артерий, начиная от конечного (терминального) отдела брюшной аорты и заканчивая мелкими сосудами голени и стопы. Терминальный отдел брюшной аорты дает начало двум общим подвздошным артериям. Это место брюшной аорты называется бифуркацией. Общие подвздошные артерии, в свою очередь подразделяются на внутреннюю и наружную подвздошные артерии. Внутренняя подвздошная артерия питает кровью преимущественно органы тазовой области (мочевой пузырь, прямую кишку, наружные и внутренние половые органы) и частично ягодичные мышцы. Наружная подвздошная артерия в начальном своем отделе кровоснабжает в основном мягкие ткани (мышцы, кожу и т.д.) передней брюшной стенки. Непосредственным продолжением наружной подвздошной артерии, начиная от паховой области, является бедренная артерия, кровоснабжающая ногу.
Бедренная артерия направляет свой ход к подколенной ямке, попутно отдавая так называемые глубокие и поверхностные ветви (артерии). В области колена бедренная артерия получает название подколенной, которая впоследствии делится на переднюю и заднюю большеберцовые артерии, питающие кровью голень и стопу. Наиболее важной ветвью задней большеберцовой артерии является малоберцовая артерия, питающая кровью мышцы икр. Артерии ноги связаны между собой при помощи своих ветвей (анастомозов), большей частью в области голени и стопы. Именно по этой причине при поражении атеросклерозом только одной из артерий той же голени выраженные нарушения кровоснабжения голени и стопы развиться не смогут. Это связано с тем, что кровоснабжение ноги в данной ситуации будет осуществляться за счет коллатеральных (окольных) артерий. Значительные нарушения кровоснабжения голени и стопы возникнут либо при поражении всех артерий голени, либо при закупорке вышерасположенных артерий (подколенной, бедренной, наружной подвздошной и др.).
Развитие облитерирующего атеросклероза ног
Как говорилось выше, облитерирующий атеросклероз является частным случаем окклюзионного поражения артерий. Различают острую окклюзию, которая возникает внезапно, и хроническую окклюзию, развивающуюся постепенно. Возможен переход хронической окклюзии в острую, например, при разрыве атеросклеротической бляшки с последующим образованием тромбов на ее неровной поверхности (артериальный тромбоз). Но все же в подавляющем большинстве случаев облитерирующий атеросклероз артерий ног развивается постепенно. Пока в результате роста атеросклеротической бляшки просвет конкретной артерии не сузится более чем на половину, проявлений болезни не возникает.
Уменьшение диаметра просвета артерии вызывает хроническую ишемию (кислородное голодание или гипоксию) тканей ноги, прежде всего ее мышц. Вначале ишемия ног возникает только при выполнении физической нагрузки и проявляется так называемой перемежающейся хромотой. Этот признак (симптом) болезни заключается в появлении различного рода болей, судорог, а иногда и просто усталости в ногах. Главное, что все эти ощущения развиваются при выполнении физической нагрузки, поначалу при ускоренной ходьбе «в горку» или при подъеме по лестнице. Появление болей или неприятных ощущений в ногах заставляет больного остановиться. Во время отдыха восстанавливается кровоток в мышцах ног и уменьшается количество химических веществ, накапливающихся в них вследствие кислородного голодания. Считается, что именно эти химические вещества, в частности, молочная кислота, и вызывают боль в мышцах ног.
Самое интересное заключается в том, что для исчезновения ишемии мышц ног достаточно остановиться только на несколько минут. Нет необходимости ни присесть, ни прилечь. Как только неприятные ощущения в мышцах ног пройдут, та же быстрая ходьба может быть продолжена до возобновления приступа ишемии мышц ног. Со временем перемежающаяся хромота возникает и при обычной ходьбе. Прогрессирование заболевания ведет к тому, что неуклонно, день ото дня, сокращается расстояние, которое можно преодолеть без появления перемежающейся хромоты. Боли при перемежающейся хромоте могут возникать в различных мышцах ног, что зависит от уровня месторасположения атеросклеротического поражения брюшной аорты и артерий ног. Если атеросклероз развивается в терминальном отделе брюшной аорты с переходом на общие подвздошные артерии, то боли возникают в мышцах ягодиц, бедер и голеней. При поражении атеросклерозом бедренной и подколенной артерий боли возникают в мышцах икр той ноги, где имеется атеросклероз. Считается, что при изолированном облитерирующем атеросклерозе артерий голени перемежающейся хромоты не бывает. При дальнейшем росте атеросклеротической бляшки просвет артерии может уменьшаться значительно. Это приводит к тому, что боли в ногах могут отмечаться и в покое, причем боли становятся продолжительными. Усиление боли отмечается в результате придания ноге возвышенного положения.
Значительные боли в ногах отмечаются тогда, когда помимо основной артерии, нарушается кровоток и по коллатеральным артериям. Кроме боли, в таких случаях может возникать стойкое онемение пальцев стопы наряду с ощущением «ползания мурашек» (парестезиями). В далеко зашедших случаях при облитерирующем атеросклерозе ног развивается омертвение тканей (гангрена) стопы, а также возникают плохо заживающие кожные язвы, прежде всего на голенях и стопах. При атеросклеротическом поражении терминального (конечного) отдела брюшной аорты, захватывающего общие подвздошные артерии, у мужчин может отмечаться импотенция. Если быть более точным, то речь идет о нарушении эрекции полового члена. Сочетание в виде перемежающейся хромоты, нарушения эрекции, уменьшения мышечной массы ног, а также постоянной бледности голеней и стоп при атеросклерозе данного месторасположения, называют синдромом (т.е. совокупностью симптомов) Лериша.
При наличии у больного с атеросклерозом ног сахарного диабета могут отмечаться нарушения местной нервной регуляции тканей, преимущественно голеней и стоп. Это приводит к утрате так называемой болевой чувствительности, т.е. при раздражении кожи каким-либо острым предметом, например, иглой не возникает никаких болевых ощущений. Кожные язвы у таких пациентов также безболезненны и плохо излечимы. При изъязвлении атеросклеротической бляшки на ее неровной поверхности, как говорилось выше, могут образовываться тромбы, что может способствовать развитию острой окклюзии артерии в результате артериального тромбоза (см. выше). Проявления этого опасного для жизни состояния возникают ниже месторасположения тромбоза, например, при тромбозе наружной подвздошной артерии нарушается кровоснабжение бедра, голени и стопы.
Жалобы больных с облитерирующим атеросклерозом ног
Основной жалобой больных облитерирующим атеросклерозом артерий ног является мышечная боль. Это может быть острая или тупая, временами распирающая боль, нередко сопровождающаяся мышечными судорогами. Поначалу боль возникает при усиленной нагрузке, например, при беге, быстрой ходьбе или подъеме по лестнице. Появление боли заставляет больного остановиться. В среднем через 1-5 минут боль проходит, на смену ей может прийти ощущение усталости в ногах. При дальнейшем выполнении нагрузки боль появляется вновь. Через некоторый период времени, в зависимости от быстроты прогрессирования атеросклеротического процесса, происходит сокращение продолжительности дистанции, которую больной может пройти без боли. Боль в ногах возникает всякий раз, как только начинается ходьба. На этом этапе заболевания других жалоб в состоянии покоя может и не быть, за исключением нарушения эрекции при атеросклеротическом поражении терминального отдела брюшной аорты.
При нарастании хронической окклюзии артерий ног больные отмечают появление болей в покое. Эти боли обычно интенсивные, ноющие. Для того, чтобы уменьшить боль, пациенты часто свешивают ноги с кровати во время сна, что способствует дополнительному притоку крови в мышцы ног. В дальнейшем вследствие нарушения кровоснабжения ног появляются трещины кожи подошвы ступней. Даже самая незначительная травма ног может способствовать появлению долго не заживающих ран и язв на ногах, безболезненных при сахарном диабете. Эти кожные проявления доставляют массу беспокойств больным. Язвы кожи ног в данном случае являются трофическими, т.е. связанными с нарушением питания нижних конечностей. Вследствие плохого кровоснабжения ноги «теряют» свою мышечную массу, как бы усыхают. Нередко отмечается онемение в ногах и ощущение «ползания мурашек».
Диагностика облитерирующего атеросклероза ног
Заподозрить наличие данного заболевания у больного врач часто может в результате обычного опроса. Обязательным при установлении диагноза облитерирующего атеросклероза нижних конечностей является исследование пульсации артерий ног. Обычно определяют пульсацию бедренной артерии (в области паха), подколенной артерии (в подколенной ямке) и артерий голени (на лодыжке). Пульс ослабевает или исчезает ниже уровня окклюзии артерий. В ряде случаев, особенно при сужении (стенозе) терминального отдела брюшной аорты, над нею при помощи фонендоскопа можно обнаружить шум. Если у больного имеется только перемежающаяся хромота, то внешний вид ног может быть не изменен. В далеко зашедших случаях заболевания нога может выглядеть усохшей, а ее кожа — покрасневшей. Также может прекращаться рост волос на ноге и нарушаться рост ногтей на пальцах стоп. Нередко обнаруживаются незаживающие раны и кожные язвы. Основные методы диагностики облитерирующего атеросклероза ног – ультразвуковое исследование артерий в сочетании с оценкой скорости кровотока по ним (допплерография). Комбинацию этих методик называют дуплексным сканированием.
Использование современного оборудования позволяет с высокой точностью определить выраженность сужения брюшной аорты и артерий ног, в том числе и при полной их окклюзии. Эти методы обычно дополняют сравнительной оценкой «верхнего» (систолического) артериального давления (АД) на плечевой артерии и на различных артериях ног при помощи обычного аппарата для измерения АД. В норме систолическое АД на ногах выше, чем на руках. При облитерирующем атеросклерозе ног систолическое АД на уровне лодыжек снижается пропорционально выраженности атеросклероза артерий ног. Если дополнить измерение АД на ногах методами воспроизведения повседневной нагрузки в кабинетных условиях, например, при помощи «бегущей дорожки» (тредмила), то при возникновении мышечной боли АД на ногах будет снижаться.
Существует множество других бескровных (неинвазивных) методик оценки нарушения кровотока по артериям ног (реовазография и т.д.), но все они являются дополнительными по отношению к допплерографии. Ангиография аорты и других артерий – эталонный метод диагностики окклюзионных поражений. Метод заключается во введении в сосудистое русло под местным наркозом путем пункции (прокола) крупной артерии руки или ноги специальной трубочки-катетера. Затем этот катетер подводят к месту окклюзии и вводят по нему контрастное вещество. Одновременно осуществляется рентгеновская съемка. Ангиографическое исследование, как правило, выполняют для решения вопроса о хирургическом лечении заболевания. В настоящее время существуют различные ангиографические методики в сочетании с компьютерными технологиями, но традиционная ангиография все еще остается «золотым» диагностическим стандартом.
Лечение облитерирующего атеросклероза ног
Всем больным с перемежающейся хромотой рекомендуют регулярно ходить не менее одного часа в сутки. Это необходимо для развития кровоснабжения мышц ног по коллатералям, а также для увеличения по продолжительности безболевого периода ходьбы. Суть методики заключается в том, что больной должен ходить до появления боли, затем сделать паузу до полного ее прекращения, а потом снова продолжить ходьбу. Из лекарственных средств, которые используют при лечении данного заболевания, можно отметить сосудорасширяющие средства. Наиболее эффективными сосудорасширяющими средствами, используемыми при лечении облитерирующего атеросклероза, являются так называемые препараты простагландина Е1, например, альпростадил.
Применение альпростадила приводит к расширению артерий и улучшению кровоснабжения мышц ног. Также альпростадил уменьшает процессы тромбообразования. Поскольку данный препарат расширяет артерии не только ног, но и, в частности, сердца, происходит увеличение частоты сердечных сокращений, что может быть нежелательно при сопутствующей ИБС. Имеются и другие сосудорасширяющие препараты (так называемые антагонисты ионов кальция, ингибиторы тромбоксана или буфломедил), однако их эффективность в настоящее время уточняется. При лечении облитерирующего атеросклероза используют медикаменты, уменьшающие вязкость крови и улучшающие гибкость красных кровяных телец (эритроцитов), в частности, пентоксифиллин. Этот препарат назначают в больших дозах, до 1200 мг в сутки. Необходимо лечение сопутствующего сахарного диабета, так как такое состояние как диабетическая стопа имеет плохой прогноз вследствие отсутствия эффективного лечения.
При развитии трофических язв и ран кожи ног может потребоваться применение специальных мазей и кремов, в том числе содержащих антибиотики. Хирургическое лечение больных с облитерирующим атеросклерозом нижних конечностей проводится в основном при выраженных нарушениях кровоснабжения ног, при появлении жалоб в состоянии покоя. Хирургическое лечение включает в себя так называемую баллонную ангиопластику, эндартерэктомию, наложение обходных шунтов, удаление (резекцию) измененного участка артерии с его последующим протезированием и так называемую симпатэктомию [9].
Выбор метода хирургического лечения определяется месторасположением и протяженностью сосудистых изменений, а также общим состоянием больного и наличием у него других (сопутствующих) заболеваний. Как упоминалось выше, у многих больных с облитерирующим атеросклерозом ног также имеется и выраженный атеросклероз коронарных артерий сердца (ИБС). Во время проведения у таких больных операций сосудистого шунтирования или резекции участка артерий ног возможно развитие острого инфаркта миокарда или других осложнений со стороны сердца. Поэтому часто таким больным вначале выполняют операции на сердце. При ограниченных по протяженности сужениях или полных окклюзиях артерий эффективна баллонная ангиопластика. Суть этого метода заключается в том, что под местным наркозом пунктируют (прокалывают) крупную артерию ноги (руки) и подводят к месту сужения (окклюзии) сосуда специальную трубочку-катетер. На конце такого катетера имеется специальный баллончик в спавшемся состоянии, который заполняют жидкостью и под высоким давлением раздувают.
В результате этой манипуляции происходит разрушение атеросклеротической бляшки и восстановление проходимости артерии. С помощью этого метода можно устранить различные сужения в артериях организма, в том числе и в коронарных артериях сердца. Иногда метод дополняют установкой в место бывшего сужения специальной металлической пружины-распорки (стента). Баллонную ангиопластику можно выполнять и без предварительного хирургического лечения ИБС. При множественном сужении артерии, особенно в сочетании с ее обызвествлением (кальцинозом) или в случае протяженного сужения, выполняют сосудистое шунтирование, заключающееся в обходе сужения при помощи сосудистого мостика-шунта. Также возможно удаление участка артерии с последующим его замещением сосудистым синтетическим протезом.
При ограниченных по протяженности сужениях аорты и крупных артерий прибегают к эндартерэктомии — удалению их внутреннего слоя вместе с атеросклеротической бляшкой. Симпатэктомия – хирургическое прерывание сосудосуживающего влияния нервной системы. Этот метод выполняют при невозможности использования других разновидностей хирургического лечения. К сожалению, при поражении мелких артерий голени и стопы, особенно при сахарном диабете, восстановление проходимости артерий невозможно. В частности, технически невозможно наложить сосудистый шунт, так как артерии голени и стопы могут быть закрыты (окклюзированы) на всем своем протяжении. Если у таких больных развивается гангрена стопы, то приходится прибегать к ее ампутации. Как правило, уровень ампутации бывает достаточным для того, чтобы в дальнейшем имелась возможность протезировать часть ноги.
Профилактика облитерирующего атеросклероза ног
Общие профилактические меры сводятся к устранению факторов риска развития атеросклероза (нарушение обмена холестерина и его производных, ожирение, выявление и лечение сахарного диабета, отказ от курения и т.д.). Отмечено, что полный отказ от курения наряду с медикаментозным лечением способствует значительному улучшению состояния больных и замедлению прогрессирования заболевания. Крайне важен для больных с ишемией стопы профилактический уход за стопами. Необходимо использовать увлажняющие кремы, избегать применения раздражающих химических веществ (мозольные жидкости и т.д.), остерегаться травм, в частности, при стрижке ногтей на пальцах стоп, для чего рекомендуется прибегать к услугам специалиста по педикюру. Для согревания ног нельзя использовать электрические грелки или емкости с горячей водой. Следует избегать ношения тяжестей, так как это ухудшает кровоснабжение ног. Для снижения риска различных травм стопы не рекомендуется ходить босиком, следует носить удобную или ортопедическую обувь.
Облитерирующий тромбангиит (болезнь Бюргера)
Облитерирующий тромбангиит (болезнь Бюргера) – заболевание до конца не установленной природы, при котором воспалительные изменения в артериях среднего и мелкого диаметра, а также в венах, приводят к облитерации (зарастанию) их просвета с нарушением движения крови по ним. Заболевание встречается преимущественно у молодых (20-40 лет) курящих мужчин, и только в 5-20% случаев оно отмечается у женщин [6, 9]. Предполагают, что в основе заболевания лежит измененная реакция организма на табак, который либо вызывает, либо провоцирует воспалительные изменения сосудов. В развитии этого заболевания не исключается наследственная предрасположенность, а также измененный ответ со стороны иммунной системы. При облитерирующем тромбангиите поражаются конечные участки артерий и вен голеней и предплечий, а также артерии и вены стоп и кистей. В воспалительный процесс вовлекаются все слои стенок артерий и вен, начиная с самых мелких, затем присоединяется воспаление артерий среднего диаметра.
При облитерирующем тромбангиите отмечается разрастание клеток внутреннего слоя артерий и вен, вызывающее сужение их просвета. Впоследствии в просвете сосудов образуются тромбы, т.е. развивается сосудистый тромбоз. В результате этих изменений нарушается движение крови по сосудам, вплоть до полного прекращения. В далеко зашедших случаях заболевания может развиваться уплотнение тканей вокруг артерий, затрагивающее близлежащие нервы. Описаны редкие случаи облитерирующего тромбангиита артерий внутренних органов [6]. Заболевание начинается с воспаления подкожно расположенных вен (флебита), чаще голеней и стоп, что проявляется образованием чувствительных узелков по ходу вен с покраснением кожи над ними. Эти узелки могут впоследствии исчезать в одном участке вены и появляться в другом. Появлению явных признаков поражения артерий предшествуют различные температурные ощущения со стороны сосудов, преимущественно кистей и ступней: больные отмечают то чувство холода, то жара в кистях и стопах. А у ряда больных отмечается аномальная реакция на холод: пальцы кистей и стоп под воздействием холода вначале белеют, затем синеют, а в конце становятся красными (феномен Рейно).
Поскольку заболевание развивается постепенно, нарушения кровоснабжения тех же кистей и стоп становятся заметными не сразу. При значительном сужении просвета артерий появляется боль, возникающая при ходьбе и проходящая в покое. Эпицентром боли является свод стоп и нижняя часть голеней. В кистях при движении пальцами также могут отмечаться болевые ощущения. В результате прогрессирования заболевания появляются мышечные боли и в покое. При полном зарастании просвета артерий наибольшие нарушения кровоснабжения отмечаются в пальцах рук и ног. На их кончиках часто образуются трофические язвы, а в далеко зашедших случаях заболевания может развиваться необратимое омертвение (гангрена) тканей, преимущественно пальцев рук и ног. Первоначальная диагностика заболевания основывается на изучении жалоб больных, а также на исследовании пульсации артерий рук и ног.
При облитерирующем тромбангиите сохраняется пульсация на крупных артериях конечностей, но исчезает пульсация на артериях кистей и стоп, а также на примыкающих к ним участках предплечий и голеней. Точную информацию о проходимости сосудов позволяет получить дуплексное сканирование (сочетание ультразвуковой диагностики с оценкой скоростных параметров кровотока -допплерографией). Полезным также может быть определение артериального давления (АД) на различных уровнях конечностей. В месте сосудистого поражения отмечается резкое снижение АД. Для подтверждения диагноза может быть использована ангиография – введение контрастного вещества непосредственно в артерии с последующей рентгеновской съемкой. Лечение заболевания предполагает полный отказ от курения, нельзя даже жевать табак. Курение способствует ускоренному развитию болезни. При отказе от курения обратного развития заболевания не происходит, но и дальше оно может не прогрессировать. Для улучшения кровоснабжения ног рекомендуют ежедневные пешие прогулки, до 30 минут дважды в день, что способствует развитию окольного (коллатерального) кровообращения мышц ног. Необходим тщательный уход за кожей кистей и стоп, так как любые раны и ссадины могут долго не заживать и даже нагнаиваться.
По тем же причинам рекомендуется носить удобную обувь. С помощью медикаментозного лечения можно добиться временного улучшения состояния. Могут быть полезны сосудорасширяющие средства, в частности, альпростадил. Эффективного хирургического лечения облитерирующего тромбангиита в настоящее время нет. В качестве вспомогательной меры может быть выполнено хирургическое прерывание сосудосуживающих влияний так называемой симпатической нервной системы (симпатэктомия).
Височный артериит
Височный (краниальный, гигантоклеточный) артериит – заболевание неизвестной природы, при котором в результате воспалительных изменений в стенке артерий нарушается движение крови по ним. Заболевание отмечается у лиц старше 50 лет, несколько чаще у женщин. В воспалительный процесс вовлекаются преимущественно артерии среднего диаметра, чаще головы и шеи. Нередко отмечается поражение аорты и ее ветвей. В результате воспаления происходит выраженное утолщение внутреннего слоя артерий с последующим сужением их просвета. Больных обычно беспокоит головная боль пульсирующего характера, чаще в области висков и затылка. Довольно часто отмечаются боли или неприятные ощущения в жевательных мышцах при жевании, а иногда и при длительном разговоре. В начале заболевания также могут беспокоить общая утомляемость, слабость и повышение температуры тела. При вовлечении в воспалительный процесс артерий глаз развиваются различные нарушения зрения вплоть до полной слепоты.
Если заболевание сопровождает так называемая ревматическая полимиалгия, может отмечаться болезненность в различных мышцах наряду с выраженной слабостью. Артерии при данном заболевании, в частности, височные, несколько расширены, на ощупь болезненны и узловаты (а не гладкие). Необходимо отметить, что артерии могут быть измененными изнутри при полном отсутствии соответствующих внешних проявлений. В клиническом (общем) анализе крови обычно выявляют снижение уровня гемоглобина и количества эритроцитов, увеличение количества лейкоцитов и тромбоцитов. Скорость оседания эритроцитов (СОЭ) при данном заболевании увеличена значительно. Ультразвуковая диагностика в сочетании с оценкой скоростных параметров кровотока (допплерографией) может быть полезной для выявления височного артериита. Основной метод диагностики данного заболевания – биопсия (получение кусочков) височной артерии с последующим изучением их под микроскопом. Для надежности диагностики для биопсии обычно отбирают кусочки обеих височных артерий. Лечение заболевания – медикаментозное. Оно направлено прежде всего на предупреждение развития полной слепоты. Больным назначают на длительный срок (месяцы, годы) так называемые глюкокортикостероиды, в частности, преднизолон. При отсутствии эффекта от глюкокортикостероидов иногда назначают противоопухолевый препарат метотрексат [6].
Болезнь и синдром Рейно
Феноменом Рейно называют приступы непроизвольного сокращения (спазма) мелких артерий (артериол), сопровождающиеся внезапной бледностью или синевой (цианозом) кожных покровов, кровоснабжаемых этими артериолами частей тела. Феномен Рейно может быть как самостоятельным проявлением (болезнь Рейно), так и являться следствием других заболеваний и состояний (синдром Рейно). Наиболее часто встречается феномен Рейно пальцев рук, реже — пальцев ног, а иногда носа, языка и т.д. Происхождение этого феномена до конца не ясно, возможно, что он связан с аномалиями самих артериол. Предполагают также, что в развитии феномена Рейно участвует так называемая симпатическая нервная система, при раздражении которой развивается спазм артериол. Болезнью Рейно страдают преимущественно молодые женщины. Заболевание как правило возникает внезапно. Приступы провоцируются воздействием холода или эмоциональными переживаниями.
Суть приступов заключается в развитии внезапного спазма артериол и связанного с ним уменьшения поступления крови, например, в пальцы кистей рук. Дефицит кровоснабжения проявляется резкой бледностью кожи, вплоть до абсолютной белизны. При этом те же пальцы временно перестают что-либо чувствовать, но боли в них как правило не бывает. Приступ продолжается от нескольких минут до нескольких часов и заканчивается так же внезапно, как и начался. По окончании приступа кожа приобретает синий оттенок, а затем, как результат прилива крови, синий цвет меняется на красный. У ряда больных бледность кожи может отсутствовать, но синева и краснота имеют место. Отмечено, что воздействие тепла уменьшает продолжительность приступа. Какой-либо четкой периодичности приступы не имеют. В результате повторяющихся приступов внутренний слой артериол истончается, в них нередко образуются скопления клеток крови, в частности, тромбоцитов (тромбоз).
Через несколько лет болезни кожа над артериолами становится гладкой, истонченной и натянутой, а подкожные структуры как бы исчезают (атрофируются). В тех случаях, когда длительность приступа составляет несколько часов, возможно развитие крохотных кожных язв, например, на кончиках пальцев. Синдром Рейно, как говорилось выше, является проявлением других заболеваний и состояний. Нередко этот синдром наблюдается при облитерирующем атеросклерозе и тромбангиите конечностей, так называемых системных заболеваниях соединительной ткани: системная красная волчанка, ревматоидный артрит и др. В ряде случаев синдром Рейно развивается в результате побочного действия лекарственных средств, в частности, так называемых ? — (бета) адреноблокаторов. Отличить приступы, возникающие как в результате болезни, так и вследствие синдрома Рейно, бывает трудно. Синдром Рейно может наблюдаться у лиц обоего пола, чаще отмечается одностороннее поражение, т.е. приступы возникают, например, только с участием одной из кистей рук. В том случае, если в течение в среднем двух лет не выявлены другие возможные причины феномена Рейно, то говорят о болезни Рейно. Одним из методов диагностики феномена Рейно является плетизмография пальцев до и после их контакта с холодной водой. Этот метод является бескровным (неинвазивным), он заключается в графической записи сосудистого тонуса.
Среди общих мероприятий по лечению болезни Рейно можно упомянуть о том, что следует избегать переохлаждения, носить перчатки в холодную погоду. Курящим пациентам рекомендуют отказаться от этой вредной привычки, так как никотин способствует спазму артерий. В некоторых случаях эффективной бывает психотерапия и прием успокаивающих препаратов. Медикаментозное лечение болезни Рейно заключается в приеме сосудорасширяющих и антиспастических медикаментов, в частности, так называемых ? — (альфа) адреноблокаторов (доксазозин, празозин). В редких случаях, особенно когда образуются устойчивые к лечению кожные язвы, прибегают к хирургическому прерыванию влияний симпатической нервной системы (симпатэктомии). Лечение синдрома Рейно сводится к лечению вызвавших его заболеваний и состояний, а также к устранению передозировки лекарственных средств. Также могут быть эффективными меры и лекарства, применяемые для лечения болезни Рейно.