Причины
Защемления шейных сосудов могут происходить по ряду причин, среди которых следующие:
- грыжи,
- травмы,
- спондилоартроз,
- опухоли.
Но наиболее часто в роли причины ущемления выступает остеохондроз. Эта патология распространена настолько, что медики называют ее своеобразной платой человека за то, что он ходит на двух ногах, а не на четырех лапах. То есть мышечный корсет человека вынужден постоянно поддерживать позвоночник в прямом, анатомически правильном положении, и если мышцы развиты слабо, остеохондроз непременно даст о себе знать. При этом мышцы в области шейного отдела позвоночника развиты слабо от природы, и на них лежит большая нагрузка.
Также влияние оказывает и психоэмоциональное состояние человека: при хронических стрессах повышается тонус мышц шеи, что существенно увеличивает риск защемления сосудов, формирования локального воспалительного процесса и отека, препятствующего кровообращению.
Самой частой причиной защемления позвоночной артерии являются дегенеративно-дистрофические поражения шейного отдела позвоночника
Факторы риска
Факторами, воздействующими на артерии и повышающими риск повреждения, формирования бляшек и развитие заболеваний, являются:
- Повышенное артериальное давление.
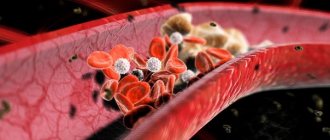
Повышенное артериальное давление является важнейшим фактором развития атеросклеротического поражения сонных артерий. Воздействие высокого давления на стенку артерии ослабляет ее и делает более подверженной повреждениям. - Курение.
Никотин раздражает внутреннюю оболочку сосудов, а также способствует учащению ритма сердца и повышению артериального давления. - Возраст.
С возрастом стенка артерий теряет эластичность и приобретает большую подверженность к повреждениям. - Нарушение соотношения липидов крови.
Повышенный уровень холестерина липопротеинов низкой плотности («плохого холестерина»)и высокий уровень триглицеридов способствует формированию атеросклеротических бляшек. - Сахарный диабет.
Диабет не только воздействует на способность контролировать уровень сахара крови, но и на липидный обмен, повышая риск артериальной гипертензии и развития атеросклероза. - Ожирение.
Избыток массы тела увеличивает риск возникновения артериальной гипертензии, атеросклероза и сахарного диабета. - Наследственность.
Наличие у родственников атеросклероза или ишемической болезни сердца значительно увеличивает риск формирования атеросклеротического поражения. - Малоподвижный образ жизни.
Недостаток физической активности вносит свой вклад в развитие артериальной гипертензии, ожирения и сахарного диабета.
Зачастую, перечисленные факторы риска присутствуют в совокупности, тем самым повышая степень риска.
Симптоматика
Симптомы клинической картины могут варьироваться в зависимости от того, острый процесс или хронический.
При остром защемлении основным признаком выступает сильная боль в области шеи. Она может усиливаться при поворотах головы, либо человек будет жаловаться на чувство онемения, когда поворачивать голову физически невозможно. Такое бывает, когда человек получил несерьезную травму (потянул мышцы шеи) или спал в неудобном положении.
В шейных позвонках проходят артерии, которые питают ткани мозга и осуществляют венозный отток. При защемлении этот процесс нарушается. Как правило, этот процесс развивается постепенно, организм способен длительное время компенсировать недостаток кислорода и других веществ, поступающий с кровотоком в мозг. Поэтому клиническая картина увеличивается по нарастающей.
Симптомы хронического защемления позвоночной артерии со стороны головного мозга выражаются в следующем:
Шейная гимнастика
- головные боли;
- быстрая утомляемость;
- снижение памяти;
- ухудшение внимания;
- расстройства зрения (мушки или пятна перед глазами);
- снижение слуха, звон в ушах;
- обмороки или головокружения.
Когда такие симптомы присутствуют постоянно, качество жизни человека снижается: нарушается сон, развивается депрессия, пропадает мотивация к любой деятельности. Поэтому, заметив любой описанный признак, следует как можно быстрее обратиться к врачу.
Головная боль и головокружение – самые частые симптомы защемления сосудов в шейном отделе позвоночника
Если защемление спровоцировано не остеохондрозом, а другим заболеванием (проблемы с костной системой организма, патологии сосудистого происхождения, опухоль) или травмой, клиническая картина может отличаться. Ее интенсивность будет зависеть от того, насколько быстро развивается основное заболевание.
Симптомы
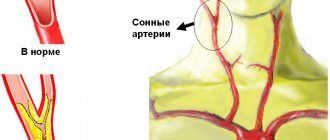
Поскольку атеросклеротическое поражение сонных артерий развивается медленно и часто носит бессимптомный характер, первыми клиническими проявлениями этого заболевания могут стать инсульт (острое нарушение мозгового кровоснабжения — ОНМК) или транзиторная ишемическая атака (ТИА), иногда называемая микроинсультом.
Лечение атеросклеротического поражения сонных артерий обычно включает в себя комплекс мероприятий, таких как изменение образа жизни, медикаментозную терапию и в некоторых случаях хирургическое лечение (открытое оперативное вмешательство или стентирование).
На ранних стадиях атеросклеротическое поражение сонных артерий, как правило, является бессимптомным. Вы и ваш лечащий врач можете не знать о существовании у вас сужения сонной артерии до тех пор, пока не разовьется острое нарушение мозгового кровоснабжения как первое и очень грозное проявление заболевания.
Клинические проявления инсульта или транзиторной ишемической атаки могут включать:
- внезапное чувство онемения или слабость в области лица или конечностей, чаще на одной стороне.
- нарушение речи или ее понимания
- внезапное нарушение зрения одного или обоих глаз
- головокружение или потеря равновесия
- внезапная беспричинная сильная головная боль
При наличии у вас факторов риска развития атеросклеротического поражения сонных артерий необходимо проконсультироваться с врачом. Ваш лечащий врач может назначить обследование с целью уточнения состояния этих сосудов. Даже при отсутствии у вас клинических проявления заболевания, ваш врач может порекомендовать ряд мероприятий, направленных на уменьшение выраженности факторов риска и снижение вероятность развития инсульта.
Срочное обращение за медицинской помощью необходимо, когда у вас возникают симптомы транзиторной ишемической атаки или инсульта.
Даже если продолжительность симптомов небольшая , как правило менее часа, но возможно и дольше, сразу же сообщите о них своему врачу. Появление этих симптомов, свидетельствует о том, что вы перенесли транзиторную ишемическую атаку – кратковременное уменьшение притока крови к головному мозгу. Наличие транзиторных ишемических атак является важнейшим признаком того, что у вас имеется высокий риск развития инсульта, если во время не принять профилактические меры. Своевременный визит к врачу увеличивает ваши шансы на то, что атеросклеротическое поражение сонных артерий будет выявлено и устранено до того, как разовьется острое нарушение мозгового кровоснабжения.
Транзиторная ишемическая атака также может свидетельствовать о уменьшении кровотока и по другим кровеносным сосудам головного мозга. Для уточнения диагноза ваш лечащий врач назначит необходимое обследование.
Убедитесь в том, что Ваши родственники и близкие друзья знают о клинических проявлениях инсульта и о том, что в случае их возникновения очень важно действовать быстро.
Диагностика
При появлении первых симптомов можно обратиться к терапевту, который направит к неврологу или вертебрологу.
Врач соберет анамнез, проведет визуальный осмотр и тесты, после чего отправит пациента на исследования, среди которых:
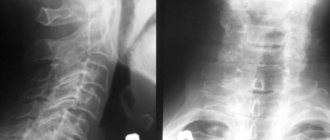
- функциональная рентгенологическая диагностика в разном положении головы;
- компьютерная и магнитно-резонансная томография;
- УЗИ сосудов шеи;
- ангиография.
По результатам можно выявить причину защемления и степень выраженности проблемы. Эта информация позволит подобрать наиболее точное лечение.
Прогноз
При атеросклерозе позвоночной артерии прогноз для жизни и здоровья пациента давать достаточно сложно. При больших сужениях компенсация кровотока осуществляется за счет второй позвоночной артерии, кроме того, имеется коллатеральный кровоток. Больших исследований, оценивающих риск инсульта при поражении позвоночных артерий пока не проводилось. Однако остается фактом, что инсульты в вертебро-базилярной системе составляют не менее 25% всех инсультов и протекают значительнее тяжелее, чем инсульты связанные с сонной артерией. Поэтому выявление значимого сужения позвоночной артерии должно стать поводом для устранения этого рискованного состояния.
Без выявления и устранения причин развития синдрома позвоночной артерии прогноз выздоровления неблагоприятный. Чаще всего состояние пациентов постепенно ухудшается, что отрицательно сказывается на качестве жизни.
Самое сложное это выявить точную причину. Знание причины позволит устранить ее хирургическим или эндоваскулярным методом и избавить пациента от мучительных симптомов.
Лечение
Терапия при защемлении складывается из целого комплекса мер, которые направлены на восстановление кровообращения головного мозга, снятие симптомов и нормализацию самочувствия, а также на устранение причины зажима.
Медикаментозная терапия
Если в мышцах шеи есть воспаление и отек, что обычно выражается в невозможности поворачивать голову, врач назначает нестероидные противовоспалительные средства. Они применяются как внутренне, так и наружно, в виде мазей.
Снять мышечный зажим хорошо помогают миорелаксанты, но их эффект будет временным, если не бороться с причиной повышения мышечного тонуса, например, с хроническим стрессом.
Устранить симптоматику со стороны головного мозга помогают:
- витамины группы В;
- ноотропы;
- нейропротекторы;
- сосудорасширяющие препараты.
Каждое лекарство имеет свои противопоказания, поэтому назначать их может только лечащий врач.
Если защемление было спровоцировано нарушением в тканях позвоночника, могут использоваться хондропротекторы. При необходимости могут быть назначены обезболивающие препараты.
Физиотерапия
Физиотерапевтические методики основаны на прогревании мягких тканей шеи. Это помогает ускорить процесс снятия воспаления с мышц и снизить их тонус.
Применяются такие методы лечения:
- электрофорез,
- УВЧ-терапия,
- лазер,
- магнитная терапия,
- фонофорез.
Лечение проводится курсом, длительность которого определяет врач.
Массаж
Правильно выполненный массаж помогает снять напряжение шеи и боль, а также улучшить циркуляцию крови. Но выполнять массаж может только квалифицированный специалист, в противном случае можно нанести организму больший ущерб. Например, есть риск развития тромбоэмболии, инсульта.
Важно, чтобы массаж шейно-воротниковой зоны выполнял специалист с медицинским образованием
Лечебная гимнастика
В период острой фазы заболевания делать любые упражнения на шею строго противопоказано. Напротив, в это время следует максимально обездвижить шею, что удобно сделать при помощи воротника Шанца.
В период ремиссии полезно делать упражнения для укрепления мышечного корсета шеи. Можно надавливать рукой на боковую сторону головы, одновременно оказывая сопротивление мышцами шеи. Постепенно и крайне осторожно можно делать повороты головы, наклоны.
Большую пользу оказывает плавание.
Хирургическое вмешательство
Помощь хирурга обычно требуется в том случае, если патологический процесс вызвали грыжи позвонка или травмы, после которых нужно удалить костные обломки. Также операции могут быть показаны при опухолях.
После проведенных операций пациент восстанавливается на протяжении реабилитационного периода, продолжительность которого может достигать 8–10 недель.
Хирургическое лечение синдрома позвоночной артерии
К сожалению, не всегда методы консервативной терапии дают положительные результаты. Если состояние больного продолжает ухудшаться или возникает угроза развития серьезных осложнений, ему может быть рекомендовано хирургическое лечение.
Целями операции являются восстановление кровообращения в пораженных сосудах. Это может быть достигнуто посредством:
- Декомпрессии позвоночной артерии – осуществляется с помощью самых разнообразных методов, которые подбираются на основании результатов МРТ: удаление протрузий межпозвонковых дисков методом холодноплазменной, лазерной или радиоволновой нуклеопластики;
- удаление грыж межпозвоночных дисков с помощью микродискэктомии, эндоскопических операций и пр.;
- удаление остеофитов, унковертебральных разрастаний;
- хирургическое лечение сколиоза посредством установки специальных металлоконструкций.
Выбор конкретной методики осуществляется хирургом на основании характера имеющихся нарушений. Иногда требуется их сочетание для обеспечения высокой результативности оперативного вмешательства.
Профилактика
Предупредить защемление сосудов шейного отдела позвоночника намного проще, чем лечить. Для этого достаточно соблюдать правила здорового образа жизни:
- регулярно получать умеренные физические нагрузки;
- избегать ношения тяжестей, а в случае необходимости – равномерно распределять груз в обе руки;
- спать на ортопедическом матрасе и подушке;
- избегать стрессов и учиться с ними справляться правильно;
- спать не менее 7 часов в сутки.
При сидячем образе жизни нужно приучить себя делать легкую зарядку. Это актуально для офисных работников, водителей транспорта. Им очень полезно на несколько минут в день надевать воротник Шанца, чтобы разгрузить шейные позвонки.
Защемление сосудов в шейном отделе позвоночника – частая и неприятная ситуация, которой можно избежать. А при необходимости – быстро вылечить при помощи методов современной медицины.
Виды стеноза шейного отдела
Данная патология представлена следующими группами.
- Врожденный (первичный) стеноз, когда заболевание развивается вследствие врожденных отклонений в строении позвоночника.
- Дегенеративный, приобретенный или вторичныйстеноз сосудов шеи является следствием деструктивно-дегенеративных приобретенных изменений.
- Комбинированный, или смешанный стеноз определяют при наличии различных причинных факторов развития.
По площади поражения различают относительный стеноз и абсолютный (площадь менее 75 мм² или более 75мм² соответственно).
Латеральный стеноз определяют при сужении межпозвоночного отверстия до 0,4 см и менее.
Термином саггитальный стеноз обозначают сужение канала в одноименной плоскости.
Анатомически выделяют следующие типы шейного стеноза спинномозгового канала:
- боковой или латеральный, когда место выхода корешков (корешковый канал) спинного мозга уменьшается в объеме;
- центральный, когда на дужке шейного позвонка (в месте выхода корешков) расстояние от задней поверхности до боковой – уменьшается.
Как лечат стеноз шейных артерий?
Стеноз артерий шейного отдела лечат с использованием консервативных методов (физиотерапевтических процедур и медикаментов) и при помощи оперативного вмешательства.
Консервативное лечение
Курс лечение подбирается для каждого пациента, с учетом особенностей его состояния:
- обезболивающие средства (НПВП) с анальгезирующим и противовоспалительным действием;
- инъекции гормональных средств внутрь позвоночника для уменьшения отечности, сдавления тканей и болевого синдрома;
- мочегонные средства для уменьшения давления спинномозговой жидкости и снятия отечности;
- электрофорез с новокаином для обезболивания пораженного отдела;
- магнитотерапия для уменьшения отечности и обезболивания;
- при напряжении мышечного каркаса используют массаж;
- лечебная физкультура – специальные упражнения при стенозе помогают укрепить сердечнососудистую систему, мышцы рук и шеи;
- мануальная терапия;
- иглорефлексотерапия;
- тракция позвоночника.
Оперативное лечение
Хирургические методы используются, если консервативный подход не дает стойкого эффекта или развитие заболевания ставит под вопрос жизнь пациента и его трудоспособность. Сегодня существует множество способов оперативного лечения, но максимальную эффективность дают три операции:
- декомпрессивная ламинектомия – операция по удалению структуры, вызывающей сужение канала (грыжевые выпячивания, опухоли, межпозвоночные диски и дуги, остеофиты;
- установка стабилизирующих систем;
- установка импланта после удаления пораженного фрагмента.