Диабетическая офтальмопатия
— это невоспалительный патологический процесс глаз, который является вторичным проявлением основного заболевания — сахарного диабета, и обусловлен нарушением углеводного обмена в организме.
Возникновение диабетической офтальмопатии связано с общими физиологическими, биохимическими и иммунными нарушениями, одним из которых является изменение свойств крови и стенок кровеносных сосудов. При этом ткани глаза при сахарном диабете пребывают в состоянии хронического кислородного голодания, которое приводит к поражению сетчатки глаза — диабетической ретинопатии. Она составляет около 70% всех случаев диабетической офтальмопатии. Оставшаяся треть случаев диабетической офтальмопатии проявляется в виде диабетической катаракты (помутнения хрусталика), вторичной рубеозной глаукомы, хронического блефарита, холазиона, ячменя и транзиторного снижения остроты зрения.
Диабетическая ретинопатия как одно из самых распространенных осложнений сахарного диабета
При сахарном диабете 1го типа диабетическая ретинопатия
(поражение сетчатки) встречается чаще, чем при сахарном диабете 2го типа, и с течением времени приводит к значительному ослаблению зрения или полной слепоте. Являясь микрососудистым осложнением сахарного диабета, диабетическая ретинопатия характеризуется изменениями в сетчатке, активным ростом вновь образованных сосудов, патологическими процессами в области желтого пятна (макулы).
По данным Всемирной организации здравоохранения, в клиническом течении диабетической ретинопатии выделяют ряд стадий:
1. Непролиферативная стадия
. В этой стадии при офтальмологическом обследовании глаз могут обнаруживаться микроаневризмы, представляющие собой выпирающие в виде мешочков капиллярные стенки, расширение глазных вен и образование венозных петель. В этот период при сохраненном центральном и периферическом зрении объективно выявляется сниженный уровень цветового восприятия, снижение контрастной чувствительности, низкий уровень адаптации к темноте.
2. Препролиферативная стадия
. Изменения глазного дна и сетчатки в этой стадии более выражены. На сетчатке появляются мелкие кровоизлияния, мягкие и плотные экссудаты, отечность области желтого тела. Для этой стадии характерны аномалии вен и капилляров сетчатки глаза. Некоторые участки сетчатки полностью лишены кровоснабжения вследствие закупорки тромбами мелких сосудов. За счет вовлечения в процесс желтого тела в этой стадии отмечается снижение остроты зрения.
3. Пролиферативная стадия
. Появляется множество новых хрупких сосудов на сетчатке, диске зрительного нерва, которые разрываясь образуют новые кровоизлияния, поражающие стекловидное тело. На месте кровоизлияний разрастается соединительная ткань, которая со временем приводит к отслойке и разрывам сетчатки, в результате чего больной может ослепнуть.
Как диабет влияет на зрение?
Сахарный диабет представляет собой нарушение обмена веществ, которое характеризуется повышением уровня сахара в крови. Основная причина этого заболевания — недостаточная выработка в организме инсулина — гормона, который поддерживает концентрацию глюкозы, регулирует углеводный обмен. Эта патология достаточно тяжелая, она приводит к развитию различных осложнений. Влияет сахарный диабет и на зрение. Повышение уровня сахара в крови приводит к ухудшению состояния сосудов. Ткани глазных яблок не получают достаточного количество кислорода. Иными словами, глаза при диабете постоянно страдают от нехватки питания, особенно если отсутствует полноценное лечение. Это и вызывает снижение зрения. Чаще всего у диабетиков развивается диабетическая ретинопатия — 70-80% больных. Еще 20-30% приходятся на следующие офтальмопатологии:
- диабетическая катаракта;
- диабетическая глаукома;
- синдром «сухого глаза».
Согласно официальной статистике, от 5 до 20% диабетиков слепнут в первые 5 лет после выявления у них сахарного диабета. Однако, как считают медики, в реальности проблема более масштабная. Многие больные не лечат диабет, запускают патологию, а ухудшение зрения связывают с возрастными изменениями в организме и другими факторами.
Рассмотрим подробнее перечисленные офтальмопатологии. Когда пациенту следует насторожиться? Узнаем, есть ли возможность предотвратить ухудшение зрения при диабете.
Изменения зрительного нерва при диабетической офтальмопатии
Диабетическая офтальмопатия может проявляться следующими видами патологических изменений зрительного нерва:
— атрофия зрительных нервов
, являющаяся сопутствующей патологией юношеского диабета. Для данной патологии характерно прогрессирующее снижение зрения, сужение поля зрения и побледнение дисков зрительных нервов;
— папиллопатия
, возникающая в состоянии декомпенсации основного заболевания и характеризующаяся резкими приступами затуманивания зрения, отеком диска зрительного нерва и желтого тела.
— передняя и задняя нейропатия ишемического генеза
. Для этой патологии характерны такие признаки, как резкое одностороннее снижение остроты зрения, секторное выпадение в поле зрения. Исходом этого процесса чаще всего является частичная или полная атрофия зрительного нерва.
Особенности предоперационной подготовки
Пациент перед операцией проходит тщательное обследование у отоларинголога, стоматолога, эндокринолога и терапевта. Без разрешения этих специалистов факоэмульсификация хрусталика не проводится. Анализы крови позволяют исключить наличие гепатита и ВИЧ-инфекции, а также проверить скорость свертываемости крови. Обязательно назначается электрокардиограмма для оценки работы сердца.
Среди противопоказаний к хирургическому вмешательству выделяют диагностированный подвывих хрусталика, почечную недостаточность в тяжелой форме. Помутнения большой площади оптической линзы затрудняет процедуру офтальмоскопии. Если она не может дать реальной картины состояния хрусталика, проводится ультразвуковое В-сканирование. В ходе этой процедуры устанавливают наличие вторичных заболеваний и прогнозируют возможные осложнения.
Признаки и осложнения, выявляемые у больных диабетической офтальмопатией
Сахарный диабет сопровождается нарушениями микроциркуляции конъюнктивы глаза. При исследовании конъюнктивы глаза щелевой лампой у пациентов с диабетической офтальмопатией отмечается увеличение извитости венул, расширение капилляров в виде аневризм, разрушение капилляров и закупорка их тромбами.
Характерным признаком диабетической офтальмопатии при исследовании радужки выступает склероз сосудов радужной оболочки, неоваскуляризация, т.е. образование новых сосудов, называемое рубеозом. При этом радужка теряет свою эластичность и подвижность, что ухудшает возможность её расширения с помощью лекарственных средств. За счет рубеоза и разрастания соединительной ткани на месте кровоизлияний нарушается отток внутриглазной жидкости, что приводит к повышению внутриглазного давления и развитию вторичной диабетической глаукомы
. Чаще всего рубеозная глаукома у больных сахарным диабетом сочетается с катарактой, отслойкой сетчатки и внутриглазным кровоизлиянием.
Больные сахарным диабетом из-за снижения местного и общего иммунитета более подвержены влиянию стрессовых факторов и возбудителей инфекционных заболеваний. именно поэтому диабетическая офтальмопатия часто проявляется в форме воспаления конъюнктивы, блефарита, эрозивных поражений роговицы. Патологические процессы не обходят стороной и хрусталик, объем которого повышается, что приводит к уменьшению глубины передней камеры и развитию диабетической катаракты
. Кроме того, за счет нарушения обменных процессов, наблюдается ослабление капсульно — связочного аппарата хрусталика, что повышает риск его подвывиха.
Рекомендации по применению капель
Растворы глазных капель пациентам с сахарным диабетом назначает и отменяет только врач. При этом, рекомендуется их применение с точным соблюдением дозировки и кратности закапываний, иначе возрастает риск возникновения тяжелых побочных эффектов (особенно при лечении глаукомы). Продолжительность курса терапии глазными каплями, в среднем составляет 2-3 недели, исключение составляет глаукома, при которой капли назначаются длительно. Растворы глазных капель могут назначаться как монолечение или в комплексной терапии гипергликемии с целью профилактики развития вторичных изменений глаз.
Принципы и методы лечения диабетической офтальмопатии
Так как диабетическая офтальмопатия является сопутствующей патологией сахарного диабета, её развитие и прогрессирование прежде всего связаны с уровнем глюкозы в крови, а также состоянием компенсации диабета. Поэтому, прежде чем приступать к симптоматическому лечению офтальмопатии, следует добиться оптимальной компенсации уровня глюкозы в крови, и привести в норму показатели водно-солевого, белкового и жирового обмена.
На начальных этапах развития диабетической офтальмопатии прибегают к консервативному лечению, предполагающему составление четкого плана приема лекарственных средств с лечебной и профилактической целью. В схему лечения могут быть включены препараты, влияющие на тромбообразование, антиоксиданты, антиагреганты, иммунокоррегирующие и ферментативные, а также стероидные и нестероидные противовоспалительные лекарственные средства. Если, несмотря на симптоматическое лекарственное лечение и коррекцию основного заболевания, отмечается прогрессирование признаков патологического процесса, то прибегают к хирургическому вмешательству.
В настоящее время одним из основных и эффективных хирургических методов лечения диабетической ретинопатии является лазерная коагуляция сетчатки. Кроме того, активно разрабатываются и внедряются в практику усовершенствованные технологии микрохирургического вмешательства на стекловидном теле.
При пролиферативной стадии диабетической ретинопатии эффективно использование витрэктомии. Показаниями для её проведения являются длительно сохраняющиеся или обширны кровоизлияния в глазу, а также отслойка сетчатки. Современные способы проведения витрэктомии предполагают использование силикона, перфтор — соединений, имплантацию коллагеновых мембран искусственного происхождения, что значительно повышает вероятность благоприятного исхода оперативного вмешательства даже в запущенных случаях.
Как предотвратить глазные болезни при диабете?
Итак, сахарный диабет на зрение влияет достаточно сильно. При этом повышение концентрации сахара в крови — это основная причина ретинопатии, катаракты и прочих офтальмопатологий. Есть и ряд располагающих факторов. К ним относятся:
- генетическая предрасположенность;
- большие зрительные нагрузки, привычка читать в темноте;
- постоянное использование электронных устройств — компьютеров, телефонов, планшетов;
- ношение некачественных солнцезащитных очков без ультрафиолетовых фильтров или полное отсутствие защиты глаз от УФ-лучей;
- вредные привычки — табакокурение, злоупотребление алкоголем.
В большинстве случаев тяжелые последствия диабета возникают у пациентов, которые пренебрежительно относятся к лечению, не занимаются профилактикой, редко посещают врача. При постановке диагноза «сахарный диабет» следует полностью исключить располагающие факторы, перечисленные выше. Что еще советуют офтальмологи?
Во-первых, диабетикам нужно посещать окулиста не менее 1 раза в год. Если же диабетическая ретинопатия или другие офтальмопатологии уже выявлены, то проверять состояние глаз рекомендуется 3-4 раза в год. Во-вторых, необходимо принимать витамины для глаз. Они выпускаются в том числе в виде капель.
Мнение эксперта
Плюхова Ольга Александровна
Зав. отделением лазерной терапии, врач-офтальмохирург высшей категории, кандидат медицинских наук
Часто при наличии первой и второй стадий заболевания человек не замечает проявлений болезни. Признаки патологии начинают доставлять дискомфорт уже на третьей (пролиферативной) стадии ретинопатии. Это сопровождается ухудшением сумеречного зрения, размытостью контуров, искажением очертаний предметов. Пациентам с диабетом I Или II типов минимум раз в полгода необходимо проходить диагностику у офтальмолога.
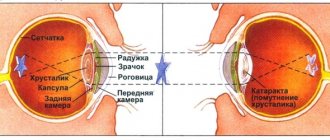
Катаракта
Катаракта возникает, когда хрусталик глаза теряет прозрачность. Линза располагается непосредственно за радужной оболочкой и позволяет глазу сфокусировать изображение, которое затем проецируется на сетчатку.
Катаракта не обязательно возникает в следствии диабета, но у молодых людей эта самая распространённая причина. Исследования показывают, что диабет увеличивает вероятность катаракты на 60%.
Обычно катаракта лечится при помощи хирургического вмешательства. Поврежденный хрусталик заменяется на искусственный. Считается, что риск при данной операции минимален, около 99% пациентов замечают существенное улучшение зрения.