Гипертония — это симптом значительного повышения артериального давления. Брадикардия — это симптом, при котором частота сердечных сокращений снижается до шестидесяти ударов в минуту. Комбинация этих двух факторов встречается редко, потому что при высоком кровяном давлении сердце с большей вероятностью ускорит темп, чтобы обеспечить все тело кислородом, чем замедлить его. Поэтому сложно подобрать препараты от гипертонии и брадикардии — большинство препаратов, наоборот, замедляют частоту сердечных сокращений у людей с гипертонией.
Механизм возникновения брадикардии при гипертонии
Сердце человека — сложная система, которая контролируется синоатриальным узлом. Именно здесь интерпретируются сигналы, поступающие из мозга, и проблемы с ним приводят к брадикардии. Сигналы считываются неправильно, и сердце бьется медленнее. Причины тому разные.
В зависимости от них брадикардия может быть:
- Лекарственный — возникает после приема гликозидов, антиаритмических препаратов, бета-адреноблокаторов и многих других препаратов;
- нейрогенный — вызванный сокращением нервной системы, вызывающим язвенную болезнь, депрессию, невроз, обсессивно-компульсивные состояния или гипертонию;
- эндогенные — образуются в результате увеличения количества кислорода, кальция или калия в крови;
- токсичен — возникает в результате инфекции, например гриппа, сепсиса, брюшного тифа;
- кардиогенный — развивается как симптом сердечно-сосудистых заболеваний, таких как ишемическая болезнь сердца или кардиосклероз;
- старческий — развивается в результате ухудшения работы сердечного аппарата.
Есть еще идиопатическая форма — она развивается помимо гипертонии по неясным причинам.
Факторы, способствующие развитию брадикардии и артериальной гипертензии, схожи:
- пожилой возраст;
- злоупотребление вредными привычками;
- физическое бездействие;
- плохие привычки в еде, стресс, недосыпание или избыток сна.
Из-за редкости этого сочетания его сложно лечить.
Часто задаваемые вопросы о брадикардии
Какие можно принимать препараты при брадикардии?
Если вы стали замечать у себя замедление сердцебиения, то поспешите к врачу для определения его причины. Лекарственные средства назначаются в зависимости от происхождения и вида патологии. Не пытайтесь самостоятельно купировать внезапный приступ острой брадикардии. Лучше вызовите «Скорую помощь».
От чего возникает брадикардия?
Причин снижения частоты пульса может быть несколько. Ведущее место среди них занимают органические поражения сердца. Спровоцировать замедление ЧСС могут также нарушения деятельности нервной системы, заболевания щитовидной железы и желудка, употребление некоторых препаратов. Иногда брадикардией сопровождается тяжелое отравление.
Что принимать при пониженном пульсе?
При легкой синусовой брадикардии достаточно пить «Капли Зеленина» 2-3 раза в день по 20–30 капель с водой. Если брадикардия сопровождается тягостными симптомами и не проходит, то без врачебной помощи не обойтись.
Чем опасно течение этих двух заболеваний
В первую очередь от наличия повышенного артериального давления и брадикардии одновременно страдает общее самочувствие человека. Он становится раздражительным, страдают когнитивные функции, ему трудно сосредоточиться. Болит голова. Появляется одышка — сначала во время активности, затем в покое.
Что еще хуже, со временем начинают развиваться осложнения:
- сердечные заболевания — развиваются гипертония и брадикардия, например, сердечная недостаточность;
- расстройства нервной системы — эндогенная депрессия, кровоизлияния в мозг;
- заболевание глаз, которое может привести к полной слепоте;
- диабет, серьезно ухудшающий качество жизни;
- Синдром Морганьи-Адамса-Стокса — поражает клетки головного мозга, у пациента могут возникнуть внезапные приступы судорог, сопровождающиеся судорогами, которые могут привести к смерти;
- синдром внезапной остановки сердца — классическое осложнение брадикардии, которое возникает из-за того, что организм не может нормально функционировать при частоте сердечных сокращений ниже сорока ударов в минуту.
И, конечно же, к осложнениям относятся сердечный приступ и инсульт, которые часто заканчиваются смертельным исходом.
В чем ее опасность
В связи с ослаблением сократительной функции миокарда и замедлением кровообращения, в первую очередь реагирует головной мозг, который испытывает гипоксию (кислородное голодание). Поэтому брадикардия может приводить к приступам потери сознания, судорогам, которые могут продолжаться от нескольких секунд до 1 минуты. Это одно из самых опасных состояний при брадикардии, которое требует оказания неотложных медицинских мероприятий. При несвоевременной и правильно оказанной помощи, может наступить остановка дыхательной деятельности.
Характерные симптомы и признаки
Диагноз пациента о сочетании брадикардии с артериальной гипертензией может быть идентифицирован по симптоматике. Это включает:
- хроническая усталость — постоянная тяга ко сну;
- головокружение — непостоянное, обычно на фоне физических нагрузок;
- общая слабость — пациенту сложно сконцентрироваться, сложно выполнять действия, которые ранее в здоровом состоянии не вызывали проблем;
- одышка — изначально возникает только во время физических нагрузок, прогрессирует со временем и даже возникает в состоянии покоя.
Изредка у пациента возникают приступы, которые сопровождаются повышением артериального давления вместе с брадикардией. Пульс замедляется, дыхание затрудняется. Острая колющая боль в левой части груди может распространяться на руку.
Она может быть сбита с толку и может не ответить, если ее спросят, как у нее дела.
Дневник артериального давления, который рекомендуется всем людям в возрасте от 50 лет, также можно использовать для отслеживания сочетаний болезней. Если измерения показывают, что ваше кровяное давление постоянно или часто повышается, обратитесь к врачу.
Методы диагностики
Чтобы поставить диагноз, врач должен провести несколько диагностических процедур:
- Получите историю болезни. Пациента следует расспросить о симптомах, узнать, было ли у него ранее повышенное артериальное давление, есть ли сопутствующие заболевания или аллергия.
- Экзамен. Врач слушает и постукивает по груди — если человек заболел, звук будет отличаться от нормального.
- Эхокардиограмма и УЗИ. Позволяет получить полное представление о состоянии сердца.
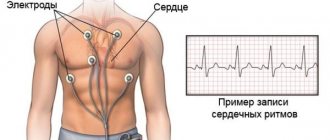
- Кардиограмма. Позволяет узнать, как работает сердце, есть ли сбои. Именно там можно обнаружить наличие брадикардии у пациента.
- Ангиография. Это позволяет узнать состояние кровеносных сосудов.
Кроме того, если врач видит такую необходимость, он может надеть на пациента устройство, которое будет контролировать сердечный ритм и давление в течение дня. Результаты анализов помогут поставить диагноз.
Диагностика брадикардии
При диагностике брадикардии используют:
- физикальные методы диагностики (осмотр, пальпация, перкуссия, аускультацмя)
- электрокардиографическое исследование
- суточное мониторирование ЭКГ
- УЗИ сердца
- нагрузочная велоэргометрия
- чреспищеводное электрофизиологическое исследование проводящих путей сердца. С помощью проведения данного обследования можно определить органический или функциональный характер имеет брадикардия.
Еще одним способом выявления аритмии является измерение давления при помощи электронного тонометра. В современных электронных тонометрах, а также тонометрах Microlife, присутствует датчик измерения пульса.
Преимущества лечения брадикардии при гипертонии медикаментами
Многие пожилые люди боятся принимать таблетки от кровяного давления. Все они, кажется, состоят из ужасных химикатов и имеют разрушительные побочные эффекты для организма. На самом деле лечить гипертонию при брадикардии без лекарств практически невозможно.
У них есть несколько положительных эффектов:
- Инотропный эффект — под воздействием препарата сердце начинает сильнее сокращаться, и таким образом уменьшается эффект брадикардии;
- хронотропный эффект — в результате приема препаратов сердце начинает чаще биться
- дромотропный эффект — обеспечивает более высокую скорость импульса, который проходит по нервной системе от мозга к сердцу и сигнализирует о необходимости сокращения
- бутотропный эффект — повышает чувствительность сердца к нервным импульсам.
Также есть дополнительные эффекты. Например, укрепление сосудов или повышение содержания кислорода в крови. Хотя другой образ жизни может многого добиться, таблетки необходимы.
Список таблеток от повышенного давления: названия и свойства
Если у вас высокое кровяное давление и брадикардия, вам не следует принимать все лекарства подряд — только те, которые не замедлят ваше сердцебиение.
- Альфа-адреноблокаторы. Эти препараты универсальны, так как не замедляют частоту сердечных сокращений, а увеличивают ее. Они снижают тонус периферических сосудов, уменьшают нагрузку на сердечную мышцу и уменьшают потребность сердца в кислороде, что приводит к постепенному снижению артериального давления. Их активные ингредиенты разные. Наиболее распространены празозин (содержится в Polpressin), доксазозин (содержится в Zoxon, Artesin) и Terazosin (содержится в Hytrin).
- Ингибиторы АПФ. Увеличение количества фермента в крови, заменяющего другой фермент, влияющий на повышение артериального давления. Они не влияют на частоту сердечных сокращений. Примерами являются эналаприл, лизиноприл, квинаприл, рамиприл, периндоприл.
Кроме того, в схему лечения входят диуретики, которые выводят из организма лишнюю воду и тем самым снижают артериальное давление. Среди них используются петлевые группы (фуросемид), тиазидные и тиазидные (гипотиазид) и калийсберегающие (спиронолактон) группы.
Также — Атропин, препарат, рекомендуемый при судорогах. В домашних условиях его принимают в таблетках, в больнице — внутривенно. Доза всегда одинакова — пять миллиграммов.
Если приступ привел к потере сознания — что может произойти, если частота сердечных сокращений упала ниже сорока ударов в минуту — пациент вызвал скорую помощь и оказал неотложную помощь:
- Расположите их так, чтобы их голова была над ногами;
- расстегнуть тесную одежду, открыть окно в комнате;
- повернуть голову пациента в сторону, чтобы он не подавился рвотой, если она произойдет.
Если пульс остановился до приезда скорой помощи, возможно, потребуется начать непрямой массаж сердца. Все препараты следует подбирать только с врачом — схема лечения у пациентов с артериальной гипертензией сложна и зависит от сопутствующих заболеваний, аллергии, возраста и личных предпочтений. Самостоятельное назначение и дозирование означают неоправданный риск для вашего здоровья.
Профилактические методы борьбы с недугом
И, конечно же, не следует забывать, что никакое лечение брадикардии и повышенного давления не поможет, если мы не изменим образ жизни. Эти изменения должны быть комплексными и начинаться с распорядка дня:
- Спите не менее восьми часов в сутки, это время должно приходиться на ночь — ночью, в темноте, организм лучше всего восстанавливается;
- Ложиться спать и вставать нужно одновременно, чтобы тело могло привыкнуть к этому;
- В распорядок дня должна входить получасовая, а то и более продолжительная прогулка, которую можно совершать неторопливым шагом в ближайшем парке;
- В распорядке дня должно быть время для спокойного отдыха без всяких раздражителей — десять минут посидеть в кресле с закрытыми глазами и ни о чем не думать.
Вы должны отказаться от вредных привычек. Алкоголь ухудшает высокое кровяное давление, поскольку ухудшает состояние кровеносных сосудов и задерживает воду в организме. Табак также негативно влияет на сосуды и способствует снижению общего иммунитета организма.
Не стоит забывать и о еде — диета должна быть простой и полезной. Для этого необходимо:
- Исключите продукты, содержащие много животного жира — жирное молоко, сливочное масло, творог, жирные части красного мяса;
- исключите фастфуд — они содержат вредные добавки, слишком калорийны и в целом негативно влияют на здоровье;
- Уменьшите потребление жареной, жирной, копченой, соленой, острой пищи — совсем не нужно отказываться от любимых блюд, но нужно контролировать их потребление, иначе гипертония будет явно прогрессировать;
- Увеличьте потребление белого мяса и овощей — их можно есть вареными, тушеными, запеченными, можно даже жарить в небольшом количестве масла;
- увеличить потребление нежирных молочных продуктов — можно пить кефир или молоко, есть творог или йогурт, употреблять плавленые и твердые сыры;
- По возможности старайтесь есть разнообразные нежирные блюда.
Рекомендации по изменению образа жизни, связанные с этим заболеванием, также могут быть использованы для профилактики серьезных сердечно-сосудистых заболеваний, а не только брадикардии, связанной с гипертонией.
Синусовая брадикардия
Частота синусовой брадикардии неизвестна, учитывая, что большинство случаев синусовой брадикардии представляют собой вариант норма.
Обычно синусовая брадикардия является случайной находкой у здоровых людей, особенно у молодых людей, спортсменов или же регистрируется во время сна. Другие причины синусовой брадикардии связаны с повышением тонуса блуждающего нерва.
Физиологические причины повышения тонуса блуждающего нерва включают брадикардию, наблюдаемую у спортсменов. Патологические причины включают заболевании сердца (инфаркт миокарда, ревматизм, вирусный миокардит), отравления, прием различных медикаментов, электролитные расстройства, инфекции (дифтерия), апноэ во сне, гипогликемию, гипотиреоз, повышение внутричерепного давления.
К наиболее распространенным лекарственным препаратам, вызывающим брадикардию, относятся сердечные гликозиды, бета-блокаторы, блокаторы кальциевых каналов, препараты лития, фентанил, клонидин. В меньшей степени брадикардию вызывают антиаритмические препараты 1 класса, амиодарон.
Синусовая брадикардия наблюдается и после бариатрической операции. Ежегодно проводится около 121 000 бариатрических хирургических процедур. Есть сообщения о синусовой брадикардии после значительной потери веса, связанной с проведенной операцией, но систематических исследований до настоящего времени пока не проводилось.
Синусовая брадикардия также может быть вызвана синдромом слабости синусового узла (СССУ), который связан с нарушением способности синусового узла генерировать и/или передавать потенциал действия. СССУ объединяет целый спектр аритмий, включающий в себя синусовую брадикардию, отказ синусового узла (Sinus arrest), синоатриальную блокаду и пароксизмальные наджелудочковые тахиаритмии, сменяющиеся периодами брадикардии и/или асистолии (синдром тахи-бради). Синдром слабости синусового узла чаще всего возникает у пожилых пациентов с сопутствующим сердечно-сосудистым заболеванием.
Симптомами синусовой брадикардии могут являться беспричинная слабость и усталость, головокружение, одышка, боли в грудной клетке, расстройства когнитивных функций, эмоциональная лабильность. При нарастании брадикардии церебральная симптоматика становится более выраженной (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, бессонница, снижение памяти). К наиболее частым жалобам относят ощущение головокружения, резкой слабости, вплоть до обморочных состояний (приступы Морганьи-Эдемса-Стокса). Обмороки кардиальной природы характеризуются отсутствием ауры и судорог.
Лабораторные исследования могут быть полезны, если предполагать, что причина брадикардии связана с электролитными нарушениями, приемом медикаментов или отравлением. В случаях синдрома слабости синусового узла рутинные лабораторные исследования редко имеют большую ценность. Разумные скрининговые исследования могут включать определение уровня электролитов, глюкозы, гормонов щитовидной железы, тиреотропного гормона, сердечных тропонинов, различные токсикологические тесты.
На ЭКГ при синусовой брадикардии регистрируется рубец Р (нормальный с точки зрения формы и амплитуды), а наличие синусовой брадикардии само по себе не вызывает изменений комплекса QRS и зубца Т.
Последствия и прогноз при синусовой брадикардии связаны с ее этиологией, а именно:
- У пациентов с синусовой брадикардией, связанной с токсическим воздействием того или иного вещества (медикамента или токсина), прогноз является хорошим в случае прекращения указанного воздействия (например, прекращения приема лекарственного вещества, вызвавшего подобное нарушение).
- Пациенты с синдромом слабости синусового узла имеют относительно плохой прогноз 5-летней выживаемости (в диапазоне от 47 до 69%). Однако неясно, является ли этот уровень смертности следствием факторов, присущих самой брадикардии, или же является следствием заболевания сердца как такового. У пациентов с синдромом слабости синусового узла может развиться мерцательная аритмия, которая поддается медикаментозной терапии и не потребует установки кардиостимулятора.
Подходы к лечению
На догоспитальном этапе необходимо обеспечить наличие венозного доступа, кислородотерапию, мониторирование ЭКГ. В редких случаях даже на догоспитальном этапе может потребоваться чрескожная стимуляция сердца. При симптоматической синусовой брадикардии (например, при синкопальном состоянии) может потребоваться внутривенное введение аторопина.
В отделении неотложной помощи принципы и методы лечения схожи с теми, что применяются на догоспитальном этапе (мониторное наблюдение, введение аторопина, постановка временного электрокардиостимулятора (ЭКС).
У гемодинамически стабильных пациентов основное внимание должно быть направлено на определение причины брадикардии.
При СССУ медикаментозная терапия мало эффективна – хотя атропин временно помогает некоторым пациентам, устраняя или уменьшая брадикардию, большинство из них в конечном итоге нуждаются в установке ЭКС. Взрослым пациентам с устойчивой синусовой брадикардией показана кардиостимуляция, если есть симптоматика, которая является результатом синусовой брадикардии. Абсолютным показанием для постановки ЭКС являются приступы Морганьи-Адама-Стокса (даже однократно в анамнезе), брадикардия менее 40 уд/мин и/или паузы более 3 сек, наличие признаков коронарной недостаточности, симптоматическая синусовая брадикардия, возникающая в результате необходимой лекарственной терапии.
У пациентов с синусовой брадикардией, вторичной по отношению к приему сердечных гликозидов, бета-блокаторов или блокаторов кальциевых каналов, простое прекращение приема препарата наряду мониторированием ЭКГ часто является единственно необходимым методом лечения, но иногда даже в таких случаях может потребоваться внутривенное введение атропина или временная кардиостимуляция.
Лечение постинфекционной брадикардии обычно требует установки постоянного электрокардиостимулятора (ЭКС).
У пациентов с гипотермией, кардиостимуляция и введение аторопина обычно не рекомендуются. Согревающие меры в данном случае являются основой терапии. Синусовая брадикардия может наблюдаться у пациентов, перенесших терапевтическую гипотермию. Лечение может включать вазопрессоры, атропин и ЭКС.
Апноэ во сне и связанная с этим брадикардия обычно лечится снижением веса, носовым положительным давлением в дыхательных путях (BiPAP) и иногда хирургическим вмешательством: операции, расширяющее дыхательные пути путем смещения челюстей относительно друг друга (ортогнатические операции на лицевом скелете) или же увулопалатопластика.
Как только состояние пациента стабилизируется, стационарная помощь должна быть направлена на выявление причины синусовой брадикардии.