На первичном приеме у специалиста проводят пациенту первое измерение артериальных показателей, используя для этого механический, полуавтоматический или автоматический прибор для измерения артериального давления – тонометр.
Учитывая, что восстановление внутрисосудистого напряжения может занять годы, больному потребуется приобрести собственный аппарат для измерения артериального давления, чтобы вовремя установить причину плохого самочувствия и принять медикаменты.
Тонометр – современный медицинский аппарат, использующийся для неинвазивного измерения артериального давления (устройствоне вызывает болевых ощущений и не нарушает целостность кожного покрова при исследовании).
Благодаря данному оборудованию можно безболезненно, быстрои без помощи медицинского персонала осуществлять контроль артериального давления, избегать осложнений, к которым может привести гипотония или гипертония.
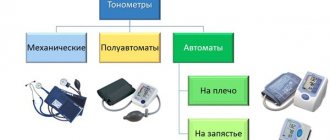
Аппараты для измерения артериального давления неинвазивным способом разделяются на несколько видов, это значительно упрощает их эксплуатацию. Сегодня пользуется спросом наполовину автоматический и автоматический аппарат для мониторинга артериального давления, однако механическийтоже не уступает своему усовершенствованному аналогу. Рассмотрим все особенности и преимущества измеряющих давление аппаратов: какой из них лучше? Важно определиться, как выбрать прибор, выполняющий высокорезультативное измерение артериального давления.
Для чего нужно измерять давление
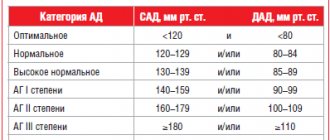
Артериальное давление – сила крови, с которой она действует на стенки артерий и сосудов. Различают диастолическое (нижнее) и систолическое (верхнее) давление. Норма взрослого человека находится возле границ 120 на 80 мм рт.ст. Значительные отклонения от этих цифр нередко сигнализируют о появлении каких-либо заболеваний.
Скачки артериального давления увеличивают риск получения инфаркта, ишемии, инсульта.
Повышенные показатели могут наблюдаться при развитии следующих патологий:
- нарушения сердечного ритма;
- сосудистые заболевания;
- почечная недостаточность;
- эндокринные болезни;
- неврологические нарушения.
Пониженное давление вызывают: внутренние кровоизлияния, сердечная недостаточность, обостренная язва желудка, стресс, вегетососудистая дистония, депрессия.
Стоит отметить, что пониженные показатели могут быть индивидуальной особенностью организма. Однако повышенное давление практически всегда сигнализирует о проблемах в организме.
Чтобы точно узнать причины скачков, необходимо регулярно наблюдать за своим состоянием, проводить замеры, обследоваться у доктора.
Суточное мониторирование артериального давления — кому и зачем назначается, расшифровка результатов
Что это такое и как проводится?
Суточное мониторирование артериального давления – инструментальное исследование, при котором осуществляется контроль данного показателя в течение суток. Проводится он так: на плечо пациента надевается манжета для измерения давления. С помощью специальной трубочки манжета присоединяется к регистратору. Этот небольшой аппарат через определенные промежутки времени нагнетает воздух в манжету, а затем стравливает его. Днем измерения проводятся обычно через 15 минут, ночью – через 30 минут. Чувствительный датчик определяет время появления и затухания пульсовых волн (как при обычном измерении давления по Короткову). Результаты записываются в память прибора. После их считывания с помощью компьютерной программы врач функциональной диагностики анализирует результаты и дает заключение.
Что покажет это исследование?
Исследование показывает ряд важных для здоровья человека значений.
- Максимальное и минимальное артериальное давление (систолическое и диастолическое) за время наблюдения в естественной для пациента среде, а не в больнице.
- Среднее артериальное давление в дневные и ночные часы, что позволит определить, есть ли у пациента гипертония. Это основной показатель, ради которого проводится исследование.
- Суточный ритм артериального давления. Отсутствие снижения давления в ночные часы сопряжено с повышенным риском инфаркта и инсульта.
Все эти данные помогут поставить диагноз гипертензии и подобрать правильное лечение, а затем оценить его эффективность.
О самостоятельном измерении артериального давления
Самостоятельное постоянное измерение артериального давления даст значительно менее ценную информацию. Его нельзя проводить в ночные часы. Если же человек специально просыпается, это приводит к неизбежному подъему давления и искажению результатов.
Нужно знать, что самые точные результаты дает измерение традиционным методом Короткова (определение тонов с помощью фонендоскопа). Лучше всего использовать полуавтоматические аппараты с автоматическим нагнетанием воздуха, так как ручное нагнетание может вызвать кратковременный подъем давления. Аппараты с измерением давления на запястье или пальце значительно менее точны. Рекомендуются аппараты, работающие от сети, а не на аккумуляторах.
Следует учитывать, что примерно у 5% больных показатели мониторирования давления существенно отличаются от данных самоконтроля. Поэтому очень важно проводить контрольные измерения в кабинете диагностики сразу после начала исследования.
Как подготовиться к исследованию?
По рекомендации лечащего врача перед мониторированием могут быть отменены некоторые препараты для лечения гипертонии. Если специальных указаний не было, необходимо принимать все лекарства, как обычно.Желательно надеть легкую футболку с рукавом до локтя, а сверху – какую-то просторную одежду, так как регистратор будет помещен в сумку и подвешен на шею, а на руке будет манжета.
В некоторых случаях рекомендуют принести с собой батарейки для прибора. Необходимы щелочные (алкалиновые) батарейки.
Перед исследованием можно есть, пить, вести обычный образ жизни.
Как вести себя во время исследования?
Подробные инструкции дает медсестра функциональной диагностики. Она должна выдать пациенту дневник, в котором он будет отмечать свои действия и ощущения во время каждого измерения давления (кроме времени сна), а также прием медикаментов и время сна.
В начале каждого измерения пациент должен остановиться и вытянуть руку вниз вдоль туловища, расслабив ее. После окончания измерения обследуемый должен внести запись в дневник и продолжать прерванное занятие. При сползании манжеты нужно аккуратно ее поправить. Нельзя допускать перегиба трубочки, через которую нагнетается воздух.
Повышение давления в манжете часто довольно сильное, что приводит к болезненности при сжатии руки. Эти ощущения нужно потерпеть.
Показания для исследования
- «Пограничные» цифры артериального давления, выявленные при повторных измерениях методом Короткова.
- Контроль подобранной антигипертензивной терапии, в том числе для исключения эпизодов выраженной гипотонии после приема препаратов.
- Подозрение на «гипертонию белого халата», когда повышенное давление регистрируется только при измерениях медперсоналом. Подозрение на «гипертонию на рабочем месте», когда повышение давления возникает на работе.
- Тяжелая гипертония, устойчивая к лечению.
Кому рекомендовано пройти исследование?
При наличии перечисленных показаний особенно ценную информацию можно получить у следующих групп пациентов:
- Беременные.
- Больные сахарным диабетом 1 типа.
- «Гипертония белого халата» и «гипертония на рабочем месте».
- Эпизоды гипотензии.
- Молодые люди с нарушениями вегетативной нервной системы.
- Пациенты старшего возраста.
- Пациенты, страдающие гипертонией без эффекта от лечения.
Противопоказания для исследования
- Обострение кожного заболевания на месте наложения манжеты.
- Нарушения в системе свертывания крови со склонностью к кровотечениям в период обострения.
- Травмы обеих верхних конечностей, исключающие возможность сдавливания манжетой.
- Нарушение проходимости плечевых артерий, подтвержденное инструментально.
- Отказ пациента.
- Исследование может быть бесполезным при значительных нарушениях сердечного ритма, а также очень высоких цифрах давления (более 200 мм рт. ст.).
Что такое Холтер?
В процессе обследования используется специальный портативный прибор – Холтер. Его электроды крепят на грудную клетку пациента, они фиксируют все изменения АД и регистрируют ЭКГ в течение суток.
Диагностический прибор назван в честь Нормана Холтера известного американского исследователя биофизика. В 1961 году он разработал методику мониторирования и впервые применил ее на практике. Благодаря методе Холтера сегодня врачи-кардиологи могут выявить нарушения в работе сердца и различные скрытые заболевания, которые на обычной электрокардиограмме не видны.
Для чего нужно суточное мониторирование ЭКГ (Холтер)?
Пройти мониторирование по Холтеру может назначить кардиолог либо же врач-терапевт, для того чтобы подтвердить диагноз, проверить эффективность лечения, отменить лекарства, уточнить детали и т. п.
Метод Холтера позволяет выявить:
- Ишемические изменения ЭКГ.
- Частоту сердечных сокращений.
- Вид ритма сердца.
- Нарушения сердечного ритма: паузы, желудочковые экстрасистолы и другие.
Обычная кардиограмма в информативности значительно уступает суточному мониторированию, поскольку она хоть и может выявить заболевание сердца, но оценить периодичность возникновения и тяжесть его протекания неспособна. Врачу легче подобрать адекватную терапию после анализа результатов ЭКГ по Холтеру.
Кому показано суточное мониторирование ЭКГ (Холтер)?
Обычно электроды прибора устанавливают пациентам на сутки, если за 24 часа не удалось ничего зафиксировать и ухудшение не произошло, тогда мониторирование продлевают (максимальный срок 7 дней).
Показания к назначению:
- Ишемическая болезнь сердца различных форм: безболевая ишемия миокарда, стенокардия Принцметала и т. п.
- Исследования нарушений сердечного ритма: синдром Паркинсона, Вольфа, Уайта, мерцательная аритмия, а также желудочковые тахикардии и синоатриальная блокада.
- Артериальная гипертония.
- Пороки сердца.
- Контроль лечения
- Плановое профилактическое обследование.
Кроме того, суточное мониторирование ЭКГ назначается, если есть жалобы пациентов на дискомфорт в левой части грудной клетки, ощущение замирания сердца, обморочные состояния, чувство нехватки воздуха. Также показана диагностика при частых головокружениях.
Противопоказаний у диагностики нет, разве что поражения кожи в области грудной клетки, они затруднят процедуру прикрепления электродов.
Как проходит обследование?
В диагностическом кабинете пациенту на грудную клетку лейкопластырем фиксируют специальные одноразовые электроды в количестве 5-7 штук (зависит от модели Холтера). С помощью провода датчики соединяются с прибором-регистратором. Прибор находится в специальном чехле, его вешают на шею или пояс больного.
Специалист проведет инструктаж о том, как пользоваться Холтером и выдаст пациенту дневник наблюдения. В нем нужно указывать все события, произошедшие с обследуемым человеком: ухудшение и улучшение состояния, прием лекарств, физическую нагрузку, ночной, а также дневной отдых. Данные должны записываться с привязкой к точному времени.
Чтобы видеть, как реагирует сердечно-сосудистая система на нагрузку, во время исследования врач может посоветовать пациенту пройтись по лестнице. Это поможет найти связь между жалобами и изменениями электрокардиограммы.
Важно! Если больной в течение 24 часов ощутил любые перебои в работе сердца, беспричинно участился ритм, появились головокружения или другие жалобы, это обязательно должно быть зафиксировано в дневнике.
Во время диагностики нельзя проходить магнитно-резонансную томографию и рентгенографию органов. Через сутки врач снимает электроды и производит расшифровку полученных данных.
Мониторинг — показания, установка, результаты, вред
Холтер-мониторинг представляет метод функциональной диагностики, позволяющий осуществить суточный контроль электрокардиограммы. Запись ЭКГ проводится непрерывно от 24 часов до трех суток. Используют с целью контроля ЭКГ холтер – небольшой переносной регистратор, который фиксирует круглосуточную работу сердца и записывает данные о его работе за сутки на компьютер. Расшифровывает эти записи впоследствии врач-кардиолог.
Холтер-мониторинг назвали в честь исследователя Норманна Дж. Холтера, который впервые применил данное устройство на практике в 1961 году.
При установке холтер-монитора электроды крепятся к грудной клетке пациента. Электроды, в свою очередь, соединены с записывающим устройством. Конечно, пациент испытывает определенные неудобства во время ношения устройства, тем не менее, само исследование является очень информативным и точным, что позволяет кардиологу определить точный диагноз.
Программа обработки данных обеспечивает анализ и определение всех видов нарушений работы сердца, в частности приступов стенокардии и аритмии, что позволяет существенно повысить эффективность лечения сердечно-сосудистых заболеваний.
Кому показан холтер-мониторинг?
При помощи холтера ЭКГ назначают преимущественно для определения нарушений сердечного ритма – эпизодов мерцательной аритмии, экстрасистол и пр., которые довольно тяжело обнаружить при проведении короткого исследования – обычной электрокардиограммы.
Случается, что некоторые нетипичные сокращения для здоровой сердечной мышцы проявляются только в период активной физической нагрузки, сильного эмоционального потрясения или в других ситуациях. В данных случаях подобные нарушения невозможно зафиксировать при помощи обычной электрокардиограммы, тогда как при холтер- мониторировании пациент может вести свой привычный образ жизни: заниматься определенным видом спорта, работать, принимать любое положение тела и т.д.
Также при помощи холтер-исследования можно определить различные нарушения кровоснабжения сердечной мышцы, в частности изменение сегмента ST при занятиях спортом или физической нагрузке.
Может ли холтер-исследование негативно сказаться на здоровье пациента?
Никакого вреда для здоровья холтер ЭКГ не представляет. Отсутствует также риск поражения электрическим током.
Во избежание порчи устройства во время его ношения не рекомендуется принимать ванну или плавать, чтобы вода не попала внутрь. Также не рекомендуется во время ношения холтера переходить через металлоискатель.
Как устанавливается холтер-монитор?
Прежде чем устройство прикрепят на тело пациента, ему рекомендуют принять душ, так как в последующие сутки или даже больше ему нельзя будет принимать ванну и снимать монитор.
На груди пациента врач закрепляет электроды и регулирует их положение. Впоследствии электроды доктор соединяет с проводками записывающего устройства, которое крепится на теле пациента при помощи специальных ремней.
Врач проводит инструктаж больного, учит его вести дневник. Это необходимо для корректной расшифровки данных, полученных с устройства. Пациент записывает периоды сна, бодрствования, физической активности, покоя и все симптомы (боль в грудине, тахикардия, аритмия и др.) с точным указанием времени.
После установки устройства и получения списка инструкций больной может возвращаться к привычному для него ритму жизни и повседневным заботам.
Холтер-мониторинг – процедура абсолютно безболезненная. Небольшое неудобство пациент испытывает только во время ношения прибора, когда провода и коробочка устройства скрываются под одеждой. Во время сна не рекомендуется пациенту переворачиваться на живот, так как электроды при этом могут сместиться, что нарушит запись данных.
Результаты холтер-исследования
Снимает холтер непосредственно врач-кардиолог либо медсестра. Пациент предоставляет врачу дневник активности и симптомов, который врач исследует вместе с данными устройства.
В зависимости от ситуации, врач ставит окончательный диагноз либо отправляет пациента на дополнительное обследование. Если за сутки результаты холтер-исследования не позволили составить врачу определенную картину, он может назначить пациенту временное ношение записывающего сердечный ритм устройства, которое пациент будет сам активировать во время наступления тревожных симптомов.
Почему нужно проводить СМАД?
Артериальное давление — показатель крайне нестабильный. Оно может меняться в течение суток, зависеть от эмоционального состояния, различаться во время сна и бодрствования.
Следует упомянуть о термине «ЭБХ», эффекте белого халата, суть которого заключается в том, что некоторые пациенты испытывают неоправданную тревожность просто потому, что находятся в кабинете врача.
Давление у них повышается, что не соответствует истинному уровню АД. На отклонение измерений может повлиять масса негативных факторов: холодный стетоскоп, скрещенные ноги, волнение. Для назначения «правильных» доз противогипертензивных препаратов крайне важно знать точные нормативы АД, полученные в привычной для пациента обстановке вне врачебного кабинета.
Объективную картину дает суточное мониторирование давления (СМАД) с использованием полностью автоматизированного аппарата, укрепленного на руке пациента. Прибор фиксирует значения АД в течение 1-2 суток в обыденных для человека условиях.
Анализируя полученные данные, врач подтверждает или опровергает наличие гипертонии. У СМАД есть ряд преимуществ перед традиционными исследованиями.
Исключаются следующие недостатки, присущие клиническим измерениям:
- влияние тревожной реакции, что влечет за собой гипердиагностику АД и некорректную медицинскую терапию пациентам с ЭБХ;
- округление результата измерения, обычно до десятков;
- субъективная оценка, когда исследователь (врач) заранее настроен на определенный результат, который, как он считает, «должен быть» у пациента;
- невозможность учитывать колебания АД в течение 24 часов.
Суточное мониторирование полезно и для пациентов с уже диагностированной артериальной гипертонией, когда исследование сочетается с приемом лекарственных препаратов
Показания к проведению
Методика СМАД показана при:
- неэффективности антигипертензивного лечения;
- высоких числах АД у пациентов без признаков поражения органов-мишеней (почки, миокард, глазное дно, головной мозг) и без выявленных факторов риска артериальной гипертензии (АГ);
- нормальном АД у пациентов, с установленными факторами риска АГ или имеющимися поражениями органов-мишеней;
- высокой изменчивости АД при самостоятельном измерении или во время повторных посещений врача;
- частых эпизодах гипотензии (факт пониженного давления) у возрастных пациентов с сахарным диабетом 1 типа;
- подозрении на преэклампсию.
СМАД к клинической практике применяется не только у пациентов с АГ, но и у больных с нарушением сердечного ритма.
Подготовительные мероприятия
Первый шаг — запись к кардиологу. В ЛДЦ «Семейный доктор» СМАД можно пройти обследование и без врачебного назначения, но направлением лучше запастись, поскольку оценивать результаты исследования должен специалист.
Для СМАД нужен свободный аппарат, поэтому производится предварительная запись.
В нашем центре вы принимаетесь без очереди и по записи, но в государственных медучреждениях придется подождать несколько недель. Специальной подготовки не нужно. Аппарат установит врач. Он же подберет «правильную» манжету в зависимости от окружности плеча обследуемого.
Слишком короткая или, наоборот, длинная манжета исказит показания. Сумку с монитором (считывающим механизмом) крепят на пояс пациента. Манжету накладывают на нерабочую руку: для правшей – на левую, для левшей – на правую.
Врач проверит устройство на точность, поочередно измеряя АД на одной руке монитором, а на другой обычным тонометром. Если числа совпадут, пациента отпускают домой.
С этого момента прибор будет периодически измерять ваше давление и «запоминать» данные. СМАД позволяет получить достаточно точную суточную динамику АД при условии, что пациент придерживается рекомендаций врача.
Результат исказится, если больной не сообщит доктору о принимаемых в данный момент лекарственных препаратах.
Кому противопоказан суточный мониторинг АД
СМАД – неинвазивная методика, не требующая серьезного вмешательства в организм. Однако ряд противопоказаний существует и для нее.
Диагностика невозможна при:
- травме верхних конечностей;
- кожных заболеваниях, локализованных в области рук и плеч;
- ригидности сосудистой системы, поскольку точность проверки нарушается;
- беременности;
- болезнях сердца и других серьезные патологиях, мешающих проведению диагностики;
- высоких показателях АД;
- нарушениях свертываемости крови.
В этих случаях от диагностики СМАД придется отказаться, обратившись к традиционному измерению АД.
Как проходит?
Диагностика ведется день или два. Первые 2 часа не учитываются, поскольку это время адаптации. Врач попросит вас вести дневник, где следует записывать часы физической нагрузки и эпизоды покоя, время сна и пробуждения, прием лекарств, боли в сердце и другие симптомы дискомфорта, если они появятся.
Регистрация АД происходит раз в полчаса в дневные часы и каждый час ночью, не реже. В назначенное время пациент приходит в клинику, с него снимают аппарат. Врач обрабатывает показания прибора. Полученный результат трактует кардиолог, сверяя их с записями в дневнике.
Во время обследования больной должен придерживаться несложных рекомендаций:
- следить за положением манжеты. Если она сползла, поправить ее;
- в момент старта прибор издает звуковой сигнал и начинает нагнетать воздух в манжету. Постарайтесь в это время расслабить руку. По возможности не двигайтесь, так показания будут точнее. В конце измерения раздастся повторный звуковой сигнал;
- не пережимайте трубки, соединяющие монитор с манжетой;
- держитесь вдали от электромагнитных приборов;
- избегайте стрессовых ситуаций. Тревожные реакции сильно искажают показания прибора;
- временно воздержитесь о купания;
- не пейте алкоголь;
- берегите прибор от влаги. Если есть острая необходимость снять манжету, аккуратно отсоедините трубки от монитора. В противном случае при нагнетении воздуха они могут лопнуть;
- если вы заметили, что прибор перестал работать, сообщите об этом врачу;
- откажитесь от приема противогипертонических лекарств (с согласия врача);
- не забывайте вести дневник.
Методика СМАД не мешает обследуемому жить привычной жизнью, хотя и привносит незначительный дискомфорт.
Точность показаний во многом зависит от поведения пациента во время диагностики. Внимательно слушайте инструктаж врача перед проведением исследования и старайтесь выполнять все рекомендации.
Расшифровка результатов
За время исследования удается получить 14 достоверных измерений в течение дневных часов и не менее 7 за ночь. На их основании врач вычисляет средние величины АД и частоту пульса.
Поскольку интерпретация средних значений сегодня не представляет проблемы и ведется на основании общепринятых нормативов, наиболее важными являются «дополнительные» показания СМАД:
- суточный ритм (СР). СМАД – единственное неинвазивное исследование, дающее полное представление об этой характеристике. Главный показатель СР — снижение АД ночью в процентах. Нарушение этого значения сигнализирует о дисфункции сердечно-сосудистой системы (ССС) и поражении органов-мишеней АГ. Практической проблемой использования показателя является его низкая воспроизводимость, поэтому для подтверждения достоверности выявленных сбоев СР требуется проведение повторного мониторинга, что для обследуемого не всегда удобно. Тем не менее, эта характеристика должна обязательно учитываться в заключении по результатам СМАД, особенно если процедура проводится в диагностических целях;
- амбулаторное пульсовое АД. Этот показатель напрямую связан с проблемами миокарда и сосудов. СМАД оценивает данную характеристику точнее, чем клинические исследования. «Критическое» значение амбулаторного пульсового давления – 53 мм.рт.ст. Более высокие значения свидетельствуют о риске осложнений ССС;
- вариабельность АД. Повышенные значения этого показателя могут указывать на некорректную антигипертензивную терапию и необходимость смены схемы лечения;
- утренняя динамика АД. Известно, что в это время случается наибольшее количество инфарктов, злокачественных аритмий и инсультов, которые могут стать причиной внезапной смерти пациента. Утреннее повышение АД у гипертоников по сравнению со здоровыми людьми стабильно завышено, что чревато осложнениями ССС;
- оценка эпизодов гипотензии в суточном профиле АД. Для объективной количественной оценки достаточно учитывать только минимальные значения АД;
- индекс сглаживания (ИС). Поскольку СМАД дает большой объем информации, есть возможность использовать ее для более точной оценки результативности антигипертензивных препаратов. Расчет показателя ведется на основании почасовых эффектов лекарства: отношение усредненного эффекта к отклонению от него. Оптимальным считается ИС не менее 1,2-1,5.
Перечисленные дополнительные показатели СМАД очень важны. Однако их практическое использование пока ограничено. Ситуация должна измениться при внедрении в клиническую практику препаратов от гипертонии нового поколения и широкого применения методов хронотерапии.
Методы измерения давления
Для измерения артериального давления существует 2 типа манипуляций: прямой и непрямой. Прямой метод высокоточен, но физически травматичен. В стенку сердца или артерии вводится игла манометра. Трубка прибора заполнена противосвертывающим веществом. Писчик фиксирует колебания артериального давления в виде кривой. Методика применяется кардиохирургами, иногда в лабораторных условиях.
Непрямое измерение давления относится к неинвазивным способам. Замер проводится на периферических сосудах локтевого сгиба или запястья тонометром. Могут быть погрешности, зато аппаратом можно пользоваться в любых условиях.
Непрямая диагностика давления по типу используемой техники (механический, электронный) делится на аускультативный и осциллометрический варианты.
Аускультативный метод
Также известен как метод Короткова. Назван в честь своего изобретателя хирурга Н.С. Короткова. Используются механические тонометры. Манжету закрепляют на плече, накачивают ее воздухом через грушевидный баллон. Верхние и нижние границы давления определяют на слух с помощью фонендоскопа.
При наполнении манжеты поток крови в артерии блокируется, внешнее давление превышает систолическое, характерная звуковая пульсация прекращается. Постепенный спуск воздуха восстанавливает кровяное движение, вновь начинают прослушиваться тоны. Первый удар соответствует систалическому (верхнему) давлению, последний – диастолическому (нижнему).
Способ Короткова признан стандартным. Он имеет свои положительные и отрицательные стороны. Даже случайное движение руки не повлияет на результат. Однако есть риск неверно наложить манжету и фонендоскоп. Объективному определению показателей давления может помешать шум в помещении. Прибор состоит из множества деталей, в процессе его использования предполагается осуществление немалого количества манипуляций, поэтому правильному измерению давления нужно учиться.
Осциллометрический метод
Применяются электронные тонометры с автоматическим или полуавтоматическим управлением. Манжета крепится выше локтя или на запястье. В полном автомате воздух набирается и спускается самостоятельно. В полуавтомате необходимо использовать грушу. Показатели выводятся на табло без посторонней помощи на основе зарегистрированной пульсации.
К плюсам данного метода можно отнести быструю подготовку электронного аппарата к эксплуатации. Кроме того, для работы с ним не требуется специальных навыков, нет погрешности человеческого внимания, не важен шум в помещении.
Для того, чтобы показатели определились верно, рука во время измерения давления должна быть неподвижной. Также во время процедуры запрещается разговаривать.
Рекомендации по технологии внутрисосудистого измерения
Абсолютно неважно, чем меряют давление у вас – механическим или автоматическим тонометром, как называется прибор для измерения давления человека: плечевой, пальцевой или запястной. Потребуется мерить внутрисосудистое напряжение правильно, иначе даже лучшие устройства покажут ошибочный результат.
- Проверка осуществляется на пустой мочевой пузырь, ведь желание посетить санузел провоцирует внутрисосудистое напряжение.
- Какой прибор вы бы не использовали, потребуется сидящее положение. Нужно облокотиться на спинку стула и не скрещивать ноги, а ставить их устойчиво, на полу.
- Приборы для измерения давления человека, а именно – манжеты, надеваются на оголенную руку, чтобы одежда не создавала дополнительного сдавливания.
Чтобы обезопасить себя от прогрессирования внутрисосудистых болезней, следует проконсультироваться со специалистом и узнать, чем меряют давление в вашем случае.
Это позволяет снизить риск появления осложнений в виде инфаркта, инсульта и гипертонического криза. Больному следует регулярно контролировать собственное внутрисосудистое состояние, чтобы обеспечить грамотный подход к лечебной терапии и возвращению сосудов в норму.
Как правильно измерить давление
Максимально точный результат данной диагностики можно получить при соблюдении некоторых правил. Искаженные показатели не принесут необходимой информативности, могут привести пациента и доктора к ложному заключению.
Подготовка к процедуре
Артериальное давление рекомендовано измерять через час и более после фитнеса, курения. Кофе, чай, энергетические напитки, горячий душ или баня обязывают выждать 1,5-2 часа. Также следует повременить 15-20 мин. после приема пищи.
Мочевой пузырь и кишечник перед измерением давления желательно опорожнить.
Перед началом диагностики нужно посидеть или полежать в покое от 2 до 10 мин. Поза в процессе измерения должна быть расслабленной, сидя, ноги не скрещены, не напряжены. Манжету правильно поместить на руке на одном уровне с сердцем. Пациенту необходимо молчать.
Перед измерением давления рекомендуется проветрить комнату, обеспечить комфортный температурный режим воздуха.
Алгоритм измерения на механике
- Приготовить прибор. Достать тонометр из упаковки, установить монометр на ровной поверхности, обеспечив хороший обзор циферблата. Расправить все трубочки.
- Надеть манжету. Обернуть материал вокруг оголенного предплечья (на 2-3 см выше локтя). Застегнуть плотно, но не слишком туго.
- Установить фонендоскоп. Поместить мембрану под манжету чуть выше локтевого сгиба (с внутренней стороны руки). Вставить в уши наушники.
- Надуть манжету. Взять грушу в ладонь, плотно закрутить клапан по направлению часовой стрелки до упора. Быстрыми движениями сжимать грушу, пока манжета не заполнится воздухом, а стрелка монометра не дойдет до 180 мм рт.ст. На данном этапе может ощущаться легкое онемение руки из-за перекрытия кровотока в артерии.
- Начать само измерение. Медленно приоткрывать клапан груши против часовой стрелки, постепенно спуская воздух. При этом необходимо следить за стрелкой циферблата и тоном в ушах. Первый услышанный удар произойдет на отметке систолического давления, последний – на цифре диастолического. Запомнить эти показатели.
- Закончить процедуру. Как только удары в наушниках полностью прекратились, можно спустить остатки воздуха, снять манжету и фонендоскоп, убрать прибор.
Если прослушать показатели не удалось, в процессе измерения можно подкачать манжету еще раз. Более одного повтора манипуляции делать нельзя, т.к. это искажает данные.
Алгоритм измерения на электронике
- Подготовка прибора. Поставить корпус тонометра на ровную поверхность, хорошо распрямить все трубки.
- Подготовить руку. Снять часы, браслеты, закатать рукава.
- Надеть манжету. Поместить ткань на предплечье выше локтя на 2 см.
- Подготовка пациента. Занять расслабленную сидячую позу с прямыми ногами. Руку держать спокойно, лучше опереть на стол ладонью вверх. Замолчать, ровно подышать около 30 сек.
- Измерение. Нажать кнопку пуска по инструкции. Манжета начнет надуваться, на экране появятся бегающие цифры. Не меняя положения, дождаться полного спуска воздуха и стабилизации показателей на мониторе.
- Убрать прибор. Снять манжету, остановить работу аппарата.
При измерении наручным тонометром также следует снять украшения с руки, оголить кожу. Манжету надевают вверх дисплеем на 1 см выше кисти. Руку с прибором кладут вниз ладонью на противоположное плечо. Далее следует запуск, накачивание манжеты, появление показателей и спуск воздуха.
Для максимальной точности диагностику можно повторить через 15 мин.
Как выбрать тонометр для домашнего использования
Сегодня на рынке медтехники представлено несколько вариантов измерителей АД, каждый из которых имеет свои достоинства и недостатки. Это:
- Механический измеритель, отличающийся высокой точностью измерения и доступностью. Нагнетается воздух в манжету посредством сжатия резиновой груши. Среди минусов можно отметить: чувствительность прибора к шуму и вибрациям, необходимость в точном расположении фонендоскопа. Это оптимальное решение для медиков, и для домашнего использования не рекомендуется.
- Полуавтомат также работает за счет нагнетания воздуха грушей. Но все данные выводятся на монитор, что упрощает оценку состояния человека. Аппарат демонстрирует не только значения артериального систолического и диастолического давления, но и частоту пульса.
- Автоматический прибор оснащен компрессором, который накачивает воздух без вмешательства человека. Лучшее решение для домашнего использования, особенно в случае, когда человек измеряет давление самому себе.
Перед покупкой необходимо обратить внимание на следующие характеристики: наличие сервисного или гарантийного обслуживания, способ питания прибора, качество груши (если она входит в комплект), вид манжеты и дополнительные опции.
Совет! Стоит выбирать устройство от известного производителя, способного гарантировать качество своей продукции. Среди лучших компаний, занимающих лидирующие позиции на рынке медицинской техники: Omron, A&D, Little Doctor, B.Well, Microlife, Beurer.
Ошибки при измерении
Важное условие – не трогать мембрану фонендоскопа и манжету руками в процессе измерения. Пульс из придерживающих пальцев исказит показатели. Ткань между кожей и манжетой мешает восприимчивости мембраны.
Нельзя отклоняться от уровня сердца в положении манжеты, цифры получатся завышенными или заниженными. Такой же результат дадут слишком слабо либо туго застегнутая липучка, усталое состояние, сгорбленная спина, движение и разговоры пациента.
При использовании механического тонометра не следует выбирать округление показателей до 0 и 5. За правду берут только показанные по факту данные.
Алгоритм проведения процедуры
Точность показателей тонометра зависит от того, насколько качественным является прибор, а также внешних факторов. Например, правильно измерить давление сразу же после пробежки не удастся.
Рекомендации по работе с электрическим и другими видами тонометров следующие:
- Рекомендуемое время для диагностики при гипертонии — с 7 до 9, а также с 19 до 21 часов. Именно в эти периоды давление достигает своего пика, и своевременное определение отклонений дает возможность своевременно отреагировать на ситуацию.
- Многие люди не знают, сколько раз можно мерить давление. И при гипертонии, и при гипотонии можно ограничиться двумя процедурами диагностики в день — утром и вечером, если нет отдельных врачебных рекомендаций.
- Важно измерять АД в атмосфере максимального покоя. Следует приглушить звук телевизора, не разговаривать и не двигаться во время процедуры.
- За полчаса-час до замера специальным аппаратом для точного определения значений не следует есть, принимать лекарства, способные повлиять на результат, пить кофе или крепкий чай, употреблять алкоголь, заниматься физической нагрузкой, курить.
- Лучшая поза для измерения давления — сидя на стуле с удобной спинкой. Скрещивать ноги нельзя. Рука, на которую надета манжета, должна находиться на уровне сердца. Для этого ее следует положить на стол. Лежа или стоя, АД меряют только в исключительных случаях.
- Первично артериальное давление меряют на обеих руках с интервалом в несколько минут. На какой руке АД было выше, на ту руку в дальнейшем и стоит надевать манжету.
- При аритмии важно провести 3 последовательных измерения аппаратом для домашнего использования. Если тонометр не оснащен дополнительной функцией (технология МАМ или датчик аритмии), следует померить АД, расслабить манжету, повторить манипуляцию через 2 минуты и еще через 2-3 минуты. Среднее значение будет истинным показателем давления.
- Данные систолического, диастолического давления, ЧСС, дата и время замера обязательно надо записать в журнал или память устройства для последующего анализа течения гипертонии (гипотонии) и информирования лечащего врача о вашем состоянии.
Важно! Самостоятельно поставить себе диагноз гипертония без дополнительного обследования нельзя. Врач делает анализ о состоянии больного на основании анализов крови, суточного мониторинга АД, ЭКГ, и только после этого определяется со схемой лечения.
Нет рекламы 2
Трактовка показателей
Давление взрослого человека распределяется медиками следующим образом:
- оптимальное. 120 на 80 единиц и немного ниже;
- нормально допустимое. До 130 на 85;
- умеренно повышенное. До 139 на 89.
Цифры выше умеренно повышенной границы говорят о гипертонии.
Детское давление может иметь другие нормы в зависимости от возраста, их определяет врач.
Мониторинг давления
Мониторингом называют многократные измерения в течение определенного периода. Такая практика используется для подбора правильных лекарственных препаратов, контроля беременности, некоторых заболеваний. Врач может назначить диагностику через равные промежутки времени, в установленные часы, обязать вести дневник давления или носить умный тонометр с функцией памяти. Последний вариант дороже по цене, но удобен фиксацией более 100 показателей с датой и временем измерения без участия пациента.
Определение артериального давления с помощью приборов используется в быту и медицине повсеместно. Разные тонометры имеют свои погрешности и преимущества. Купить конкретный вид лучше после консультации наблюдающего врача с учетом ситуации.
Какой же глюкометр самый лучший?
Для врача в глюкометре важна точность, для пациента — удобство и простота использования.
Точность. Точность прибора важна. Были приняты международные стандарты точности, в которые должен укладываться глюкометр для домашнего использования. Согласно ISO 15197 погрешность в сравнении с лабораторией должна укладываться в рамки 20%. Это означает, что взяв 2 разных глюкометра и измерив ими кровь одновременно, можно получить расхождение результатов до 40%. Пугаться не надо, лучше выбрать один прибор и пользоваться им постоянно, это даст реальную картину уровня сахара в динамике и поможет вам и врачу.
Удобство. Прибор должен быть максимально щадящими и удобными. Более удобным считается прибор с капиллярным забором крови. После прокола вы погружаете край тест-полоски в каплю крови и она сама засасывает нужное количество. Есть приборы, когда нужно капнуть каплей крови в специальное поле на тест-полоске, это сделать труднее, особенно пожилому человеку.
Дисплей должен быть ярким, с крупным шрифтом, чтобы показания хорошо читались. Желательно выбирать прибор, где не нужно вводить кодировку для калибровки вручную. Это снижает вероятность ошибок в измерениях.
Более молодые пользователи могут выбрать глюкометры, которые передают показания по блютуз, имеют различное программное обеспечение, приложения. Если пользователь пожилой и по старинке записывает данные в тетрадь, эти функции также могут пригодиться, но для контроля родственниками и лечащим врачом.
Существуют глюкометры, которые передают показания по блютуз, имеют различное программное обеспечение и приложения.
Одна из самых больных тем, это цена тест-полосок. Именно на это нужно ориентироваться, выбирая глюкометр, помимо других характеристик. Средняя ценовая категория обеспечивает хорошее качество измерений, главное совершать их регулярно.
Также при поездке за границу нужно иметь запас тест-полосок, так как в разных странах модели глюкометров могут отличаться и, купленные полоски на выезде, могут не подойти к вашему прибору.
Поэтому сказать однозначно, какой прибор лучше нельзя. Необходимо знать кто и в каких условиях будет им пользоваться. Исходя из этого соотношения цена-качество и делать выбор.