Содержание:
- Определение межменструальных кровотечений в середине цикла
- Виды межменструальных кровотечений
- Причины появления кровотечений и месячных в середине цикла
- Диагностика кровотечений в середине цикла
- Лечение и профилактика кровотечений в середине цикла
- Нарушение кровотока в период беременности
У многих женщин хотя бы раз в жизни возникали месячные в середине цикла. Естественно, нерегулярный месячный цикл вызывает переживания у женщин. Такие нарушения могут возникнуть и в девушек-подростков, и у женщин в репродуктивном возрасте.
Часто кровянистые выделения в середине цикла не являются симптомом каких-либо заболеваний и считаются нормой. Но иногда появление кровотечения между месячными может быть признаком серьезных гинекологических болезней.
Общие системные причины
Это системные патологии, способные влиять на несколько систем, которые среди симптомов могут также давать вагинальное кровотечение.
Например:
- нарушения свертываемости крови, такие как гемофилия A и B, болезнь фон Виллебранда, нарушения функции тромбоцитов;
- лейкоз и лимфомы;
- отказ печени;
- почечная недостаточность;
- тяжелый дистиреоз.
Важной и фундаментальной классификацией для отслеживания различных причин вагинального кровотечения является классификация по возрастным группам.
Определение межменструальных кровотечений в середине цикла
Месячные – одна из фаз менструального цикла женского организма, характеризующаяся выделением крови из влагалища. Начало цикла месячных отсчитывается с первого дня менструации.
Иногда бывает трудно отличить дисфункциональное маточное кровотечение от обычных месячных. Многие девушки не помнят, когда у них было начало месячного цикла, и не знают, как посчитать цикл месячных, поэтому могут ошибочно думать, что менструация наступила раньше или позже положенного срока. Для каждой женщины и девушки длительность месячного цикла индивидуальна
Как посчитать месячный цикл? Это не сложно. Самый простой способ — вести календарь месячных. В нем нужно отмечать 1 день наступивших месячных и 1 день следующих месячных. Количество дней между ними и будет длительностью менструального цикла. Нужно знать, что нормальные месячные длятся 2-7 дней, а нормальный цикл месячных составляет 21-35 дней. Наиболее оптимальная длительность месячного цикла – 28 дней. Женщинам, у которых наблюдается нерегулярный месячный цикл, следует обратиться к гинекологу.
Овуляция – процесс выхода зрелой яйцеклетки из фолликула. У женщин, имеющих нормальный месячный цикл, овуляция наступает примерно на 14-й день от начала месячных. При нерегулярном менструальном цикле она может наступать раньше или позже этого времени. После овуляции в женском организме происходит спад уровня эстрогенов, а кровотечение не наступает, потому что желтое тело поддерживает гормональный баланс. Резкое увеличение или снижение уровня гормона эстрогена в период овуляции может спровоцировать маточное кровотечение между месячными, перед ними и после них, и это не является отклонением от нормы. Данное явление наблюдается у 30% женщин.
Симптомы
Наряду с вагинальным кровотечением иногда возникают другие симптомы, обусловленные основной патологией. Наиболее распространены:
- боль в животе или тазу (из-за ановуляции и других причин);
- выделения из влагалища (при генитальной инфекции);
- астения и общее недомогание;
- тошнота и рвота;
- чувство усталости;
- бледность и тахикардия, связанные с анемией, вторичной по отношению к кровотечению, которое снижает уровень гемоглобина.
Виды межменструальных кровотечений
Межменструальные кровотечения зачастую происходят на 10-16 день с момента окончания последних месячных. Они не очень обильные и длятся от 12 до 72 часов. Но если кровотечение продлится дольше или усилится, проконсультируйтесь со своим гинекологом.
Мажущиеся кровяные выделения в середине цикла – более частое явление, чем межменструальные кровотечения. Из влагалища женщины выходит немного крови, которую едва можно заметить на туалетной бумаге. Обычно это слизь, имеющая розоватый цвет. Такие выделения появляются примерно за 14 дней до наступления месячных и не являются патологией. Межменструальные кровянистые выделения говорят, что яйцеклетка готова для оплодотворения.
Также частые месячные могут быть при пройоменорее (коротком месячном цикле). Периодически появляющиеся и обычно не интенсивные кровотечения длятся 2-3 дня. Такие кровянистые выделения обусловлены преждевременным отторжением маточной слизистой оболочки из-за снижения выработки эстрогенов в середине цикла месячных.
Доброкачественные органические патологии
Миома матки и полипы эндометрия – одни из самых частых причин вагинальных кровотечений в фертильной фазе. Первые представляют собой не что иное, как аномальные разрастания мышечной ткани, а вторые – слизистой оболочки эндометрия. Они могут увеличиваться в размерах и часто, в сочетании с гормональными изменениями, давать кровотечение в виде меноррагии и метроррагии. В этой категории мы также важно учитывать кисты яичников.
Эндометриоз означает аномальное присутствие эндометрия в органах, отличных от матки, таких как яичник, маточная труба, брюшина, влагалище, кишечник, легкие. Эти эктопические очаги могут кровоточить и во время нормального менструального цикла.
Случайные светлые кровянистые выделения, возможно, усиливающиеся при половом акте, могут быть вызваны наличием эктропиона («язвы» на шейке матки).
Генитальные инфекции могут вызывать различные типы выделений из влагалища, но лишь в редких случаях они вызывают кровотечение. Наиболее частыми являются те, которые передаются половым путем – хламидиоз и гонорея.
Причины появления кровотечений и месячных в середине цикла
Зачастую нерегулярный цикл месячных отмечается у девочек-подростков, так как в их возрасте гормональный фон еще не устоялся. Если по истечению 2-х лет после первой менструации у девушек все же возникают месячные в середине цикла, значит, нужно обратиться к врачу-гинекологу, который назначит лечение для нормализации менструального цикла.
Постоянные сильные стрессовые ситуации, курение, алкоголь плохо влияют на организм. В результате у женщин появляется нерегулярный месячный цикл, и могут наблюдаться месячные в середине цикла. Зачастую встречаются такие явления и у женщин с частыми нарушениями функционирования мочеполовой системы, кровотечения в таких случаях более обильные.
Если вы переезжаете в другой город, страну или отправляетесь отдыхать к морю — будьте готовы к тому, что начало цикла месячных может произойти раньше, чем обычно и могут пойти месячные в середине цикла. Ведь смена климата — тоже стресс для организма, и ему нужно время, чтобы привыкнуть.
Факторов, провоцирующих кровяные выделения между менструациями, может быть много. Основные из них:
- патологии эндокринной системы (болезни щитовидной железы и надпочечников и т.д.);
- миома матки;
- гормональный сбой;
- выкидыш;
- наличие внутриматочной спирали;
- гинекологические процедуры (прижигание или биопсия шейки матки);
- прием некоторых лекарств и противозачаточных препаратов;
- травма влагалища и вагинальные инфекции.
- депрессии и стрессы.
- инфекционные болезни;
- плохая свертываемость крови;
- дефицит витаминов К и С;
- воспаления органов урогенитальной системы;
- патологии развития внутренних половых органов женщины (перегиб матки);
- опухоли и кисты яичников;
- хронические заболевания (сердца, почек, печени и нарушение обмена веществ);
- физические травмы.
Также межменструальные выделения могут свидетельствовать о таких серьезных проблемах женской половой сферы, как рак матки, полипы и фибромы матки, наличие спаек.
Основные причины вагинальных патологических кровотечений
Причин вагинального кровотечения много, но в основном их можно сгруппировать в 5 обширных категорий:
Осложнения во время беременности (иногда нераспознанной, то есть о которой женщина еще не знает) включают:
- аборт (выкидыш);
- внематочную беременность;
- гестационную трофобластическую болезнь.
Дисфункциональные причины:
- ановуляторные циклы;
- синдром поликистозных яичников;
- реже метроррагия.
Доброкачественные органические патологии:
- миома матки;
- полипы матки;
- аденомиоз;
- эндометриоз;
- инфекции половых органов.
Злокачественные органические патологии:
- рак эндометрия;
- рак шейки матки;
- рак влагалища;
- саркомы.
Общие системные причины:
- патологии свертывания крови;
- лейкоз;
- гипотиреоз;
- печеночная и почечная недостаточность.
Возможно появление кровянистых выделений во время первых циклов приема гормональных контрацептивов (противозачаточные таблетки) и после использования гормональной спирали .
Диагностика кровотечений в середине цикла
Прежде всего, для диагностики причин межменструального кровотечения необходим гинекологический осмотр. Кроме того, необходимо пройти следующие обследования:
- цитологические исследования аспирата из полости матки;
- УЗИ органов малого таза;
- исследование гормонального фона организма;
- исследование щитовидной железы;
- гистероскопия и выскабливание полости матки и цервикального канала;
- гистологическое исследование соскоба, полученного из полости матки и цервикального канала.
Также при необходимости гинеколог может назначить исследование гипофиза при помощи магнитно-резонансной томографии, рентгенографии, компьютерной томографии. Иногда подлежит обследованию такими способами и головной мозг.
Коричневые выделения вместо месячных
Обнаружение на прокладке вместо привычного менструального отделяемого коричневой «мазни» или сгустков пугает и заставляет думать о худшем. Но не всегда коричневый цвет – признак патологии. Временные изменения характера менструации могут быть вызваны:
- Приемом лекарств. Антибиотики, кровоостанавливающие средства, антидепрессанты и препараты для лечения язвенной болезни становятся причиной коричневых следов вместо месячных.
- Особенности образа жизни. Провоцируют изменение менструального отделяемого курение, большие физические нагрузки, работа на вредном производстве, злоупотребление спиртным.
- Перемена климата.
- Диеты. Ограничение в пище приводит к недостаточному поступлению в организм полезных микроэлементов, а это отражается на характере менструации.
- Возрастные особенности. У девочек при становлении менструального цикла первое время вместо крови могут выделяться коричневые лохии. Перед климаксом изменение гормонального фона может вызвать скудные коричневые месячные.
Причиной коричневых месячных могут стать:
- воспаления репродуктивной системы;
- опухоли в матке;
- полипы;
- внематочная беременность;
- венерические болезни.
Доброкачественные опухоли матки
Опасно возникшее состояние или вызвано относительно «безобидными» причинами – ответит только гинеколог.
Лечение и профилактика кровотечений в середине цикла
Методы лечения кровотечений в середине цикла зависят от причин данного отклонения, а также от возраста женщины. Лечение может быть консервативным и хирургическим. При овуляторных кровотечениях проводят консервативное лечение. При ановуляторных кровотечениях (не связанных с овуляцией) бывает необходимо и хирургическое, и консервативное лечение. Исключение составляют ановуляторные кровотечения у подростков, когда хирургическое лечение используют лишь в крайнем случае.
Консервативное лечение основывается на использовании гормональных препаратов для нормализации нерегулярного цикла месячных и остановки кровотечения. Также для лечения несвоевременных месячных, вызванных стрессом, врач может выписать успокоительные лекарственные средства.
При сильных кровотечениях женщинам назначают препараты железа. Следует помнить, что сбалансированное питание (включающее такие продукты как говядина, бобовые, печень, овощи и фрукты), полноценные отдых и сон помогут быстрее восстановить здоровье.
Для профилактики кровотечений в середине цикла нужно: регулярно наблюдаться у гинеколога, отказаться от абортов, вести регулярную половую жизнь, контролировать свой вес, заниматься спортом, отказаться от вредных привычек.
Если вы замечаете, что начало месячного цикла у вас каждый раз происходит раньше или позже, обратитесь за консультацией к квалифицированному врачу. Несвоевременное лечение патологий, вызывающих сбой месячного цикла и кровотечения, может привести к анемии, бесплодию, раку шейки матки.
Диагностика
Диагноз ставится на основании наблюдения за симптомами и общей клинической картиной, связанной с применением инструментальных исследований.
Гинеколог, оценивает характеристики кровотечения:
- продолжительность;
- интенсивность;
- сопутствующие симптомы;
- основные патологии.
Если кровотечение достаточно цикличное и регулярное, оно вероятно связано с доброкачественными органическими поражениями или ановуляцией. Если кровотечение нерегулярное, следует также учитывать вероятность наличия злокачественных новообразований.
Для оценки наличия у пациента анемии, которая в тяжелых случаях требует поддерживающей терапии, вплоть до переливания крови, проводятся анализы крови.
Анализы крови
С инструментальной точки зрения золотым стандартом диагностики вагинального кровотечения является трансвагинальное ультразвуковое исследование, которое позволяет выявить как доброкачественные, так и злокачественные органические поражения, оценить характеристики слизистой оболочки эндометрия и любые изменения в яичниках.
Затем по результатам ультразвука могут потребоваться другие методы, такие как
- КТ брюшной полости и таза;
- Ядерный магнитный резонанс;
- В случае органических поражений – гистероскопия и биопсия эндометрия.
Но в первую очередь всегда исключается возможность беременности с помощью теста на ХГЧ.
Нарушение кровотока в период беременности
Вовремя беременности чрезвычайно важно вести непрерывное наблюдение за состоянием материнского организма матери и за малышом, важно чтоб они выполняли все жизненно-важные функции. Одним из самых значимых исследований выступает анализ тока крови в артериях матки, пуповине женщины, а также церебральных сосудах и в аорте плода. К основным причинам перинатальной заболеваемости и смертности относят именно нарушения маточно-плацентарного кровотока 1А, 1Б, второй и третье степеней.
Ток крови в плаценте
Плацентой, в которой располагается плод, зародыш снабжается питательными веществами, а также кислородом из материнской крови, она также выводит продукты жизнедеятельности детского организма. Именно данный орган объединяет две достаточно сложные сосудистые системы — женскую, которой осуществляется связь сосудов матки и плаценты, и плодную, которая переходит в пуповинные артерии и приводит к ребенку.
Упомянутые выше кровеносные системы разделены мембраной, которая не дает возможности смешаться материнской и детской крови. Плацента представляет собой некий барьер, стойкий к многочисленным вредным веществам, а также вирусам.
Часто по абсолютно разным причинам может появиться плацентарная недостаточность, что сказывается неизбежно на выполнении транспортной, метаболической, трофической, эндокринной и прочих жизненно-важных функций плаценты. При подобном состоянии обмен веществ между материнским и детским организмами в значительной степени ухудшается, что чревато разными последствиями.
Каковы причины нарушения плацентарного кровотока
Нарушение кровообращения в полости матке может быть спровоцировано пневмонией, повышением давления, различными внутриутробной инфекцией, а также недостаточным снабжением кислородом детского организма (гипоксией).
Чтобы провести диагностику системы кровотока в современной акушерской практике используется трехмерное ультразвуковое исследование (так называемая допплерометрия), при помощи которого видны сосуды в 3Д (трехмерном) изображении. При помощи этой диагностической методики появилась перспектива проводить диагностику ретроплацентарного кровотечения, оценивание пороков развития сердца при помощи наблюдения за кровотоком. Эта методика незаменима, поскольку с ее помощью можно рассмотреть дефекты даже в самых микроскопических сосудах, которыми образовано микроциркуляторное русло, наблюдать за особенностями становления и развития внутриплацентарной гемодинамики, а кроме того осуществлять контроль количества питательных веществ, а также кислорода, которые должны поступать в плодовый организм. Открылись новые перспективы для раннего выявления акушерских осложнений, и если лечение или коррекцию начинать без потери времени, тогда можно практически полностью избежать нарушения кровообращения и последующих патологий, которые связаны с ним.
Гемодинамические нарушения во время беременности
Гемодинамические нарушения подразделяют на 3 степени тяжести:
1. 1 степень в себя включает два подтипа:
- нарушение паточно-плацентарного кровотока 1Аявляется наиболее легким. Плодно-плацентарное обращение крови сохраняется при нем. К данной проблеме зачастую приводят внутриутробные инфекции;
- при степени 1Б маточно-плацентарный кровоток сохраняется, однако при этом появляются плодно-плацентарные патологии.
2. Для 2 степени характерно наличие нарушений обеих систем кровотока, однако при этом данные нарушения не несут в себе каких-то кардинальных изменений. 3. При 3 степени нарушение маточного кровообращения вызывает возникновение дефектов в нормальной циркуляции крови на уровне плода.
В случае первой степени нарушений своевременное обнаружение и адекватное лечение позволяют избежать случаев смерти плода. В случае второй степени перинатальная смертность составляет около 13,3 процентов, в случае третьей — 46,7 процентов. В ходе допплерометрической диагностики было выявлено, что лечение, направленное на коррекцию плацентарной недостаточности у женщин с нарушением маточного кровотока третьей степени оказалась неэффективным. В данной ситуации при консервативных родах перинатальная смертность составила 50 процентов, тогда благодаря кесаревому сечению можно избежать утрат. В отделение интенсивной терапии с 1 степенью нарушений кровотока попадает 35,5 процентов новорожденных, со 2 — 45,5 процентов и с 3 — 88,2 процента.
Выделения из влагалища: норма и патология. Или на что необходимо обратить внимание женщине.
Выделения из влагалища: норма и патология. Или на что необходимо обратить внимание женщине.
Многие женщины, «помешанные» на чистоте тела, всячески стремятся избавиться от влагалищных выделений, считая их проявлением «не чистоты», нездоровья. Они не понимают, что наличие выделений из влагалища также физиологично, как образование слюны, слез, желудочного сока и других физиологических секретов. Избавляться от этих выделений бессмысленно и небезопасно.
С другой стороны, существует ряд заболеваний, при которых изменения характера выделений является первым тревожным признаком, вынуждающим женщину обратиться к гинекологу. Попробуем разобраться, где проходит граница между нормой и патологией.
Прежде, чем выяснять, какие выделения относятся к норме, а какие – явно патологические, важно понять, что из себя представляют влагалищные выделения: откуда они берутся и из чего состоят.
В состав влагалищных выделений входят:
- слизь, образуемая железами канала шейки матки (цервикального канала);
- клетки эпителия канала шейки матки и влагалища, которые постоянно слущиваются со стенок в просвет влагалища;
- микрофлора, представленная 5-12 видами микроорганизмов (бактериями, вирусами, грибами), в норме заселяющими влагалище (шейка матки, полость матки, трубы и яичники в норме стерильны).
Нормальная влагалищная флора у женщин репродуктивного возраста в основном представлена молочнокислыми бактериями (лактобактерии, палочки Дедерляйна) – количество колоний, обнаруженных в ходе бакпосева выделений, составляет 10 в 7 степени и выше. В небольшом количестве обнаруживаются стрептококки, бактероиды, энтеробактрии, грибы. В очень маленьких количествах (меньше 10 в 4 степени) обнаруживаются условно-патогенные микроорганизмы – микоплазмы, уреаплазмы, грибы рода кандида, гарднереллы. Сам факт обнаружения этих микробов не говорит о наличии заболевания.
Благодаря лактобактериям выделения из влагалища в норме имеют кислую среду (значение рН-3,8-4,4), которая обуславливает наличие кисловатого запаха выделений (не всегда).
Нормальные выделения
Существует несколько разновидностей нормальных влагалищных выделений, характер которых зависит от возраста женщины, гормонального статуса, наличия или отсутствия половой жизни и других факторов.
Сразу оговоримся, что у девочек до начала пубертатного периода выделений из влагалища быть не должно. Этот факт обусловлен особенностями гормонального профиля и строением половых органов в этом возрастном периоде. Появление выделений из влагалища у девочки до 10-12 лет, особенно выделений, имеющих окраску и запах, свидетельствует о неблагополучии либо в половой системе, либо в рядом расположенных пищеварительном или мочевыводящем трактах.
Примерно за год до начала первой менструации у девочек появляются выделения из влагалища, обусловленные гормональной перестройкой организма, переходом организма из состояния «девочка» в состояние «девушка». Эти выделения жидкие иногда слизистые, имеют беловатую окраску или слабо выраженный желтый оттенок, без запаха или со слабым кисловатым запахом. Эти выделения являются физиологически нормальными и необходимыми для увлажнения стенки влагалища и защиты половых органов от инфекционных агентов. Естественно, нормальные выделения не сопровождаются такими ощущениями, как боль, зуд, жжение и не приводят к покраснению и отеку кожи и слизистой оболочки наружных половых органов.
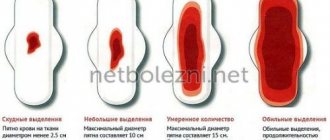
После наступления менструаций и установления регулярного менструального цикла для нормальных выделений из влагалища характерна циклическая смена свойств и качеств в зависимости от фазы менструального цикла. В первую фазу менструального цикла (при 28-ми дневном цикле – с момента окончания месячных до 12-13 дня цикла, который считается с первого для месячных0) – выделения носят необильный (1-2 мл в сутки – диаметр пятна на ежедневной прокладке 2-3 см), водянистый или слизистый характер, имеют однородную консистенцию (или могут быть примеси в виде маленьких (до 2 мм) комочков), они бесцветны или имеют беловатый или желтоватый оттенки, без запаха или со слабым кисловатым запахом.
В период овуляции (1-2 дня в середине цикла) количество выделений увеличивается до 4 мл в сутки (размеры пятна на ежедневной прокладке увеличиваются до 5 см), они становятся слизистыми, тягучими, иногда оттенок выделений становится бежевым.
Во второй половине менструального цикла количество выделений (по сравнению с овуляторным периодом) уменьшается, выделения могут приобрести кремообразный или киселеподобный характер. За несколько дней до наступления менструации характерно повторное увеличение количества выделений. Такое циклическое изменение характера выделений условно сохраняется в течение всего репродуктивного периода женщины – от установления регулярного менструального цикла до появления первых признаков угасания гормональной функции яичников в пременопаузе.
Однако существует множество факторов, которые, не являясь патологическими, меняют характер влагалищных выделений.
К таким факторам относятся начало половой жизни и смена полового партнера, сам половой акт, прием гормональных контрацептивов, смена средств для интимной гигиены или состава нижнего белья, беременность, послеродовый период.
Рассмотрим влияние этих факторов на характер выделений подробно.
Начало половой жизни и смена полового партнера приводят к тому, что в половые пути женщины попадает новая, чужая, незнакомая, хотя и абсолютно нормальная, непатогенная микрофлора. В результате, в течение определенного промежутка времени (сугубо индивидуального для каждой женщины) происходит адаптация половой системы и всего организма женщины к «новым жильцам». В этот период характерно увеличение количества выделений, изменение цвета и консистенции. Главное, что при этом отсутствуют всякие неприятные ощущения (дискомфорт, зуд, жжение).
Сам половой акт также способствует появлению специфических влагалищный выделений. В течение нескольких часов после незащищенного полового акта (без использования презерватива) выделения из влагалища имеют вид прозрачных сгустков, с белым или желтоватым оттенком. Через 6-8 часов после полового акта характер выделений меняется: они становятся жидкими, белыми, обильными. Если половой акт был защищен презервативом или использовался метод прерванного полового сношения, то после него характерно выделение кремообразного, белого скудного секрета, состоящего из «сработавшейся» влагалищной смазки.
Прием гормональных контрацептивов способствует изменению гормонального профиля, который играет основополагающую роль в процессе формирования влагалищных выделений. Торможение овуляции, на котором основано действие практически всех гормональных контрацептивов, приводит к уменьшению количества выделений (в период приема таблеток). После отмены контрацептива характер выделений из влагалища восстанавливается.
Аналогичное влияние на характер выделений оказывает грудное вскармливание. По окончании послеродового периода количество влагалищных выделений очень незначительно (при условии кормления ребенка «по требованию» и отсутствия месячных).
Во время беременности также происходит изменение гормонального статуса организма, воздействующее на структуру и функцию многих органов. Количество влагалищных выделений у беременных, как правило, увеличивается за счет повышенного кровоснабжения органов половой системы и проникновения небольшого количества плазмы (жидкой части крови) через стенки влагалища в его просвет. Выделения становятся обильными, жидковатыми и являются причиной необходимости более частой смены ежедневных прокладок.
В конце беременности количество выделений еще увеличивается за счет слизи, отходящей из цервикального канала, что служит предвестником приближающихся родов. Беременная женщина должна быть очень внимательной к своему состоянию, в том числе отслеживать характер влагалищных выделений. Так, например, появление очень жидких выделений во второй половине беременности обязательно должно насторожить женщину и стать поводом для обращения к врачу, так как подобная картина может наблюдаться при отхождении околоплодных вод.
Нормальные выделения после родов называются лохии.
Лохии — это физиологические послеродовые выделения из матки, состоящие из крови, слизи и отторгшихся, нежизнеспособных тканей (децидуальной оболочки матки). В норме продолжительность выделения лохий составляет 3-6 недель после родов (иногда, до 8 недель). Важно, чтобы отмечалась тенденция к осветлению и уменьшению количества лохий. В первую неделю после родов лохии сравнимы с обычными месячными, только они более обильны и могут содержать сгустки.
Затем их количество с каждым днем уменьшается. Постепенно они приобретают желтовато-белый цвет из-за большого количества слизи (становятся похожи на яичный белок), могут содержать небольшую примесь крови. Приблизительно к 4-й неделе наблюдаются скудные, «мажущие» выделения, а к концу 6-8-й недели после родов выделения из влагалища приобретают такой же характер, как и до беременности. Количество выделений в перименопаузе (периоде, включающем промежуток времени перед окончанием менструальной функции, последнюю менструацию и всю последующую жизнь женщины) прогрессивно уменьшается. В составе влагалищных выделений в этот период (также как и у девочек до пубертатного периода) преобладают кокковые микроорганизми (стафилококки, стрептококки). Еще раз напоминаем: в норме не должно быть ни малейших ощущений дискомфорта в области половых органов, ни боли, ни зуда, ни жжения. Появление этих симптомов, даже на фоне якобы нормального характера выделений, должно быть сигналом о необходимости немедленной консультации гинеколога.
Патологические выделения
Теперь поговорим о явно патологических выделениях из влагалища.
Сразу скажем, по характеру выделений практически невозможно точно установить достоверный диагноз, так как в большинстве случае имеется сочетание двух и более патологических процессов, а также нередко врачи сталкиваются с нетипичными проявлениями того или иного заболевания. Поэтому по внешнему виду выделений можно только предположить развитие определенного патологического процесса, а доказать его наличие должны данные клинического, лабораторных и инструментальных обследований.
Самыми частыми причинами изменения характера выделений из влагалища являются специфические инфекционно-воспалительные заболевания органов половой системы, а именно трихомониаз, кандидоз, хламидиоз, гонорея, а также бактериальный вагиноз и неспецифические воспалительные заболевания половых органов.
Разберемся, как выглядят выделения при этих патологических процессах, и при помощи каких методов можно подтвердить или опровергнуть диагноз.
Трихомониаз.
Обильные белые, желтоватые или зеленоватые пенистые выделения с неприятным запахом, сопровождающиеся зудом и/или жжением, болезненным мочеиспусканием. Для уточнения – необходимо исследование нативного мазка или мазка после окрашивания по Романовскому-Гимзе, или ПЦР исследование влагалищных выделений или культуральный метод.
Молочница (кандидоз).
Густые выделения, похожие на комки желтоватого творога, количество выделений значительно увеличено. В качестве сопровождения – изматывающий интенсивный зуд половых органов и раздражение (покраснение, отек) наружных половых органов. Подтверждение – микроскопическое исследование мазков из влагалища, бактериальный посев выделений.
Бактериальный вагиноз.
Количество выделений значительно увеличивается, цвет выделений – серовато-белый, появляется неприятный запах (запах тухлой рыбы) и несильно выраженный периодически возникающий зуд наружных половых органов. Симптомы усиливаются после полового акта. При длительном существовании процесса выделения становятся желто-зелеными, липкими, при осмотре в зеркалах – равномерно «размазаны» по стенкам влагалища. Для подтверждения диагноза проводится бактериальный посев влагалищных выделений.
Хламидиоз.
Повышенное количество выделений встречается нечасто. Характерен желтый цвет выделений (этот признак особенно заметен врачу во время осмотра женщины в зеркалах, так как выделения происходят из канала шейки матки и стекают по стенкам влагалища), часто сопровождающиеся болями в нижней части живота, болезненным мочеиспусканием, увеличением и болезненностью бартолиновой железы. Диагноз подтверждается при помощи культурального исследования и ПЦР-исследования отделяемого из цервикального канала.
Гонорея.
Умеренные желтовато-белые выделения из влагалища, сопровождающиеся болями внизу живота, болями при мочеиспускании и, нередко, межменструальными кровотечениями. Для подтверждения диагноза используется микроскопическое исследование выделений, бактериологический посев и ПЦР-исследование.
Неспецифический вагинит (кольпит).
Выделения из влагалища являются основным симптомом. Их характеристики разнообразны: жидкие, водянистые, иногда густые, гнойные, часто зловонные, нередко с примесью крови. Острое воспаление сопровождается зудом, чувством жжения или жара в области половых органов. Диагноз подтверждается при помощи микроскопического исследования влагалищных мазков.
Особое место в гинекологии занимают выделения из влагалища с примесью крови.
В большинстве случаев кровянистые выделения вне менструации свидетельствуют о наличии заболевания и указывают на необходимость обратиться к врачу. Некоторые доктора считают, что межменструальные кровянистые выделения из влагалища – явление неопасное, вызванное с гормональными колебаниями, связанными с овуляцией. Однако подобные выделения иногда возникают в связи с нарушениями менструального цикла, а также могут указывать на наличие половой инфекции (например, гонореи), эндометриоза, полипоза, хронического воспаления матки (эндометрита) и т.д. и поэтому требуют особого внимания и обследования (консультация гинеколога, микроскопический и бактериологический анализ выделений, кольпоскопия, УЗИ органов малого таза).
Настораживать должны любые кровянистые выделения (любого цвета, в любом количестве, любой продолжительности), возникающие во время беременности. Даже если они не сопровождаются болевыми ощущениями. Причиной таких выделений могут быть угроза прерывания беременности, неправильное расположение плаценты (предлежание плаценты), преждевременная отслойка плаценты. Менее опасной причиной появления кровянистых выделений у беременных являются микроразрывы сосудов эрозированной шейки матки, возникающие после полового акта. Установить истинную причину кровотечения может только врач, поэтому при любом появлении таких выделений показан визит к доктору.
Как отличить норму от патологии: вагинальный рН тест CITOLAB
Одним из основных критериев, который позволяет оценить состояние микрофлоры влагалища, является уровень рН выделений. В нормальном состоянии соотношение микрофлоры влагалища сбалансировано: превалируют лактобактерии, которые создают кислую среду (рН 4,0-4,4). Это является естественной защитой от попадания и размножение болезнетворных микроорганизмов. Изменение рН вагинальной среды может быть связано с разными причинами: кандидозной, трихомонадной или бактериальной инфецией.
На сегодняшний день есть возможность определить рН влагалищных выделений, не прибегая при этом к сложным анализам. Благодаря созданию вагинального рН теста CITOLAB от , определение рН влагалищных выделений стало возможным даже в домашних условиях. При помощи данного теста можно установить отклонение кислотности влагалищной среды от нормального уровня (рН≥4,7), что является признаком вагинальной инфекции.
Тест CITOLAB pH дает возможность обнаружить заболевание на ранней стадии и вовремя начать лечение, что немаловажно, так как позволяет избежать осложнений заболевания. Однако следует помнить, что для уточнения возбудителя болезни понадобятся дополнительные обследования, которые вам назначит гинеколог.
В заключение
Подытоживая вышеизложенный материал, повторимся: выделения из влагалища, в большинстве случаев, являются нормой. Настораживать должно их отсутствие, изменение характеристик, появление примеси крови, зуда, жжения, ощущения дискомфорта. Во всех перечисленных случаях необходимо, не откладывая в долгий ящик, обратиться за консультацией к гинекологу. Берегите здоровье!
Статьи по теме Все о кольпоскопии. Диагностика,… Что такое щитовидная железа?…
Немного о женском Правила женской гигиены Уход за грудью до и во время… Питаться правильно во время… Как повысить иммунитет? Интервью…
Цены на услуги
Первичный приём гинеколога + УЗИ (оценка жалоб, сбор анамнеза, осмотр на гинекологическом кресле, УЗИ малого таза, консультация)
Первичный прием – обращение к врачу конкретной специальности в первый раз. Записаться на прием
1800 ₽
Повторный приём гинеколога
За исключением повторного приема у врачей: Блациос Н.Д., Джашиашвили М.Д. Записаться на прием
1200 ₽
УЗИ малого таза у женщин (полость матки, яичники)
Записаться на прием
1300 ₽
Гиперплазия эндометрия
Мажущие, кровянистые, коричневые выделения в конце цикла перед менструацией или длительно после менструации могут указывать на гиперплазию эндометрия. Причины гиперплазии могут иметь различную природу. Чаще всего эта патология развивается из-за нарушений гормонального баланса, а также углеводного, липидного и других видов обмена веществ. Важную роль может играть наследственная предрасположенность, наличие миомы матки, рака половых органов и молочной железы, гипертонической болезни и других заболеваний, проявления повреждающих воздействий во время внутриутробного периода развития, заболевания в период полового созревания и вызванные ими расстройства менструальной и впоследствии репродуктивной функции. Появлению гиперплазии в зрелом возрасте часто предшествуют перенесённые гинекологические заболевания, аборты, операции на половых органах.
Мнение врачей
Как утверждают специалисты, кровянистые выделения игнорировать нельзя. Ведь они могут являться причиной гормонального сбоя, патологий, заболеваний. А в этом случае своевременное лечение позволит получить эффективные результаты.
По мнению врачей, моча с кровью у женщин без боли не всегда является патологией, но все же требует диагностики. В таком случае проводится ряд обследований:
- Общие анализы мочи и крови, которые позволяют выявить воспаления и подсказывают, какие действия нужно принимать врачу в дальнейшем.
- Биохимические анализы, благодаря которым можно определить содержание таких компонентов как белки.
- Трехстаканный анализ мочи, с помощью которого можно с высокой четкостью определить причину появления крови.
- Метод сбора мочи по Нечипоренко, который открывает более подробную картину заболевания.
- Бактериальный анализ мочи, благодаря которому можно определить тип возбудителей инфекции (если она есть).
- УЗИ мочеполовой системы – показывает состояние органов женщины.
- Рентген почек и половой системы – необходим в том случае, если УЗИ не дало полноценной картины.
- Цистоскопия, уретроскопия – в этом случае берется мазок на биохимию, чтобы исключить наличие опасных заболеваний.
- КТ и МРТ – показаны только тем женщинам, у которых врачи подозревают наличие опухолей.
Каждое из этих исследований является очень важным, но в первую очередь должен быть назначен именно анализ мочи. С его помощью врач определяет основную картину болезни и составляет план дальнейших действий.
Врачи также настаивают, что нельзя заниматься самолечением. Только после полного обследования назначается комплексная терапия или оперативное вмешательство, а пациент должен постоянно извещать гинеколога о своем состоянии. В таком случае можно говорить о быстром решении проблемы и возвращении здоровья женщине.