О болезни
Причиной этого заболевания является атеросклероз — это хронический процесс в сосудистой стенке артериол среднего и крупного калибра, в основе которого лежат накопление холестерина, разрастание рубцовой ткани и сужение просвета сосуда.
В международной классификации заболеваний (МКБ 10) кардиосклероз кодируется в группе ишемической болезни сердца (ИБС):
- I25 — хроническая ИБС:
- 0 — атеросклеротическая кардиоваскулярная болезнь.
На приеме данное состояние я диагностирую у пациентов с длительным течением ишемической болезни сердца и ее последствиями (стенокардией, инфарктом миокарда, нарушениями ритма, недостаточностью кровообращения).
Определение
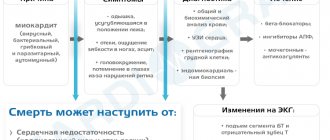
Постинфарктный кардиосклероз – это наличие участков сердца, которые погибли в результате перенесённого инфаркта миокарда и заместились соединительной тканью. Трансформация сердечной мышцы начинается с 3-4 дня после сосудистой катастрофы и завершается к концу 2-4 месяца. В более ранние сроки постановка диагноза невозможна. Смертность от патологии, по личным наблюдениям, составляет порядка 20 % в первые несколько часов после приступа и около 30-40 % в отдалённый период (1-5 лет).
Объём и плотность очагов рубцевания напрямую зависят от площади поражения миокарда и являются определяющим фактором в прогнозе заболевания.
Причины возникновения
На сегодняшний день установлено, что атеросклеротический кардиосклероз — заболевание, обусловленное сочетанием множества факторов. На некоторые из них возможно влиять теми или иными терапевтическими мерами. Благоприятной основой для отложения холестерина является наличие повреждений внутренней выстилки сосуда (интимы).
Риски развития атеросклеротического кардиосклероза:
- Немодифицируемые (неизменяемые):
- генетическая предрасположенность (наследственные дислипидемии);
- возраст (мужчины старше 40, женщины — 50 лет);
- мужской пол (эстрогены, продуцируемые во время менструального цикла, защищают сосуды от пропитывания холестерином).
- Модифицируемые (изменяемые):
- дислипидемия, вызванная нерациональным питанием;
- артериальная гипертензия;
- табакокурение, алкоголь;
- избыточная масса тела, метаболический синдром;
- нарушения обмена углеводов (гипергликемия, сахарный диабет);
- тахикардии;
- малоподвижный образ жизни;
- хронический стресс;
- гипергомоцистеинемия (избыток данной аминокислоты вызывает повреждения интимы сосуда, на которые легче прикрепляться холестерину).
В основе развития атеросклеротического кардиосклероза выделяют:
- Сочетанное нарушение обмена белков и жиров. Ранее главную роль отдавали гипердипидемии — повышенной концентрации жиров в сыворотке пациента, обусловленной избыточным их потреблением. На сегодняшний день доказано, что значительную роль в отложении холестериновых бляшек играет дисбаланс между «хорошими» (высокой плотности — ЛПВП) и «плохими» (низкой и очень низкой плотности — ЛПНП, ЛПОНП) липопротеидами.
- Гормональный дисбаланс. Инсулинорезистентность, сахарный диабет, гипотиреоз способствуют накоплению холестерина во внутреннем слое клеток (эндотелии) артериол.
- Гемодинамическую нагрузку. Постоянное высокое сопротивление крови при гипертонической болезни способствует быстрому развитию патологических процессов в сосудистом русле.
- Нервный фактор. Постоянные стрессы, конфликты, недосыпание, неблагоприятный психоэмоциональный фон ведут к нарушению контроля над метаболизмом белков и липидов и расстройствам тонуса сосудов.
- Непосредственное состояние стенок сосудов. На неповрежденной интиме венечных артерий атеросклеротическая бляшка не образуется. Поэтому наличие возрастных изменений, инфекционного процесса, тромбоза облегчает построение холестеринового отложения.
Основная опасность данного заболевания состоит в том, что холестериновые бляшки по мере увеличения в размере теряют свою стабильность, на их поверхности образуются язвочки, наслаиваются тромботические массы. В конечном итоге поражённый сосуд полностью перекрывается, развивается ишемия миокарда. Только после этого появляются симптомы, с которыми пациент и обращается к врачу.
Если пораженные сосуды мелкого калибра, со временем кровоснабжаемые участки сердечной мышцы прорастают соединительнотканными волокнами, которые замещают кардиомиоциты, постепенно снижая сократительную способность миокарда. В случае закупорки более крупного венечного сосуда развивается клиника острого коронарного синдрома с некрозом ткани сердца и замещением нефункционирующего участка фиброзным рубцом.
Развитие атеросклеротического кардиосклероза и его проявления
Многие знают, что склероз миокарда развивается не только при поражении коронарных артерий. Причиной может стать перенесенное в прошлом воспаление, ревматизм или системное заболевание соединительной ткани, однако в абсолютном большинстве случаев кардиолог имеет дело именно с атеросклеротической природой заболевания.
ИБС и атеросклеротический кардиосклероз идут «рука об руку», составляя единое целое и имея общие осложнения. Код по МКБ 10 лежит в рубриках I20-25, куда включены как хронические, так и острые проявления ишемической болезни. Атеросклеротическая болезнь сердца кодируется как I25.1, куда относится и собственно атеросклероз коронарных сосудов.
субстраты ИБС и развития атеросклеротического кардиосклероза
Главная причина атеросклеротического кардиосклероза — сужение просвета коронарных артерий жировыми бляшками, которые могут располагаться как локально, так и циркулярно по всей стенке артерии. Если имеет место повышение артериального давления, стрессы, курение, то сопутствующий спазм сосудов еще больше усугубляет нарушение их проходимости.
На фоне хронической гипоксии в сердце активируются клетки соединительной ткани — фибробласты, которые способны образовывать коллагеновые волокна в условиях недостатка кислорода. Собираясь в пучки, волокна дают основу плотной соединительной ткани, которая диффузно разрастается в толще мышцы.
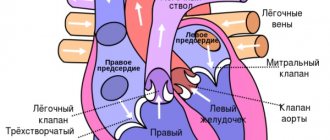
Атеросклеротический кардиосклероз обычно носит характер диффузного, хотя при значительной закупорке сосудов могут быть обнаружены мелкие очаги склероза (мелкоочаговый кардиосклероз). Процесс начинается и значительно более выражен в левой половине сердца, имеющей большую толщину и высокую рабочую нагрузку.
Симптомы атеросклеротического кардиосклероза могут долгое время отсутствовать, и лишь физическая нагрузка способна вызвать проявления патологии. Сердце довольно долго пытается компенсировать недостаток питания за счет утолщения миокарда, усиления и ускорения частоты сокращений.
При прогрессировании поражения мышцы появляются такие симптомы, как:
- Быстрая утомляемость;
- Сердцебиения и нарушения ритма;
- Одышка сначала при нагрузках, а затем и в покое;
- Головокружения;
- Боли в сердце;
- Нарастающие отеки.
Одышка признана одним из первых проявлений недостаточности сердца на фоне атеросклеротического кардиосклероза. Она проявляется спустя годы от начала ишемических изменений, но после перенесенного инфаркта одышка даст о себе знать значительно быстрее.
Одышка больше выражена при физических усилиях, в лежачем положении, при эмоциональных переживаниях. Со временем она не ослабляется в момент отдыха и становится постоянным спутником атеросклеротической болезни сердца.
Нарушения дыхания могут протекать с сухим мучительным кашлем, усугубляющимся на фоне одышки. В тяжелых случаях такой кашель может говорить о приступе сердечной астмы и возможном развитии отека легких при отсутствии срочной медикаментозной помощи.
Расстройство ритма — другой частый симптом кардиосклероза. Аритмия будет более выражена тогда, когда очаги соединительной ткани распространяются на элементы проводящей системы сердца, блокируя прохождение по ним нервного импульса. Нарушение ритмичности сокращений обычно говорит о запущенном склеротическом процессе и высокой вероятности декомпенсации работы сердца.
Часто на фоне атеросклеротического кардиосклероза диагностируются экстрасистолии, мерцательная аритмия, различного рода блокады, тахи- или брадикардии. Аритмия дает субъективные неприятные ощущения в виде перебоев, кратковременных остановок сердца, преждевременных толчков или замирания в груди. Она усугубляет одышку, отечный синдром, способствует тромбообразованию с риском эмболических осложнений.
Пациенты с атеросклеротическим кардиосклерозом жалуются на быструю утомляемость как на работе, так и в быту, а также ухудшение памяти, плохую концентрацию внимания, слабость.
На фоне снижения насосной функции сердца становятся заметными отеки, сначала появляющиеся на ногах к концу дня, а затем поднимающиеся выше и не уходящие на фоне медикаментозного лечения. Застой крови в венозной части большого круга усугубляет трофические нарушения, что может стать причиной кожных изменений вплоть до трофических язв. При тяжелой недостаточности склерозированного сердца жидкость скапливается не только в мягких тканях, но и в полостях — брюшной, грудных, перикардиальной.
Головокружения чаще свойственны поздним стадиям патологии или аритмиям. Возможны даже обмороки, особенно, при блокадах проведения импульсов по миокарду.
Ишемические изменения и склероз неизбежно вызывают боль, которая характеризуется как стенокардия — в левой половине груди, распространяющаяся в левую руку, лопатку. При инфаркте она станет нестерпимой, «кинжальной».
Осложнениями атеросклеротического кардиосклероза могут стать фатальные аритмии и остановка сердца, закупорка сосудов мозга тромбоэмболами, но самым частым следствием и причиной смерти больных считается нарастающая с годами хроническая сердечная недостаточность.
Атеросклеротический кардиосклероз имеет хроническое прогрессирующее многолетнее течение. За периодами относительного благополучия следуют эпизоды ухудшения кровотока по коронарным артериям, что сопровождается нарастанием симптоматики.
Типичные симптомы
Атеросклеротический кардиосклероз не имеет яркой симптоматики до тех пор, пока компенсаторные возможности кровотока поддерживают доставку кислорода на должном уровне в участок, питаемый пораженным сосудом. Яркая клиника присутствует в случае критического сужения просвета артериолы.
На некоторых участках миокарда за длительное время накопления холестерина образовываются новые обходные пути кровоснабжения или сама бляшка вершиной растет в сторону наружной стенки сосуда, а просвет остаётся неизмененным.
При данном заболевании будут присутствовать общие клинические признаки атеросклероза:
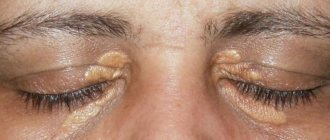
- ксантелазмы (подкожные скопления холестерина, чаще вокруг глаз);
- ксантомы (бородавчатые отложения холестерина на локтевых и ладонных изгибах, вдоль сухожилий);
- преждевременное старение, увядание кожи;
- ранняя седина;
- повышенное оволосение ушных раковин;
- хронический панкреатит.
Проявления атеросклеротического кардиосклероза со стороны сердца обусловлены снижением массы функционирующих мышечных клеток. Все симптомы будут указывать на хроническую сердечную недостаточность:
- одышка при физических нагрузках;
- ортопноэ (неудовлетворенность дыханием в горизонтальном положении);
- снижение толерантности к физическим нагрузкам;
- общее недомогание, повышенная утомляемость, сонливость;
- отеки на ногах;
- учащённое сердцебиение;
- приступы головокружения, сниженное настроение;
- ночной кашель.
Так как атеросклерозом поражаются и артериолы крупного калибра, дополнительно у пациента могут наблюдаться симптомы стенокардии: боли в грудной клетке в ответ на физические и эмоциональные нагрузки, которые купируются приемом «Нитроглицерина» и отдыхом.
Постепенное вовлечение в патологический процесс проводящей системы может спровоцировать нарушения сердечного ритма:
- синусовую или желудочковую тахикардию;
- фибрилляцию предсердий;
- атриовентрикулярные блокады;
- блокады ножек пучка Гисса.
Смертельные осложнения
Типичные нарушения со стороны организма уже описаны выше, однако выделяют ряд патологий, которые несут прямую угрозу жизни и служат причиной гибели, в том числе внезапной. К ним относят:
- Аневризма. Стенка органа истончается и растягивается, в любое время может произойти разрыв с тампонадой сердца.
- Блокада. Импульс не передаётся на отдельные участки сердца, которые перестают сокращаться.
- Мерцательная аритмия или экстрасистолия – несогласованная работа разных отделов органа. При тяжёлом течении фибрилляции и неоказании экстренной помощи осложнение может быть фатальным.
- Острая сердечная недостаточность – конечный этап хронической, когда орган уже не в состоянии обеспечить адекватный кровоток. Причина смерти – ишемия.
Как установить диагноз
Диагноз «атеросклеротический кардиосклероз» можно установить только на основе детального обследования пациента на предмет поражений миокарда, закупорки венечных сосудов и дислипидемических изменений в сыворотке крови.
План обследования пациента с подозрением на атеросклеротический коронарокардиосклероз включает:
- Лабораторное исследование крови:
- уровень холестерина, фракции липопротеидов;
- сахар крови, гликозилированный гемоглобин (HBA1c);
- тест толерантности к глюкозе;
- биохимическое исследование — креатинин, мочевина, АЛТ, АСТ;
- коагулограмма, международное нормализированное соотношение (МНО);
- гемоглобин, гематокрит;
- натрийуретический пептид.
- Электрокардиография:
- стандартная в покое (12 отведений);
- с дозированной физической нагрузкой (велоэргометрия, тредмил-тест);
- суточный мониторинг по Холтеру.
- ЭхоКГ (ультразвуковое исследование точно покажет степень гипертрофии миокарда, фракцию выброса, размеры камер сердца, состояние клапанной системы). В последнее время в практику вводится стресс-эхокардиография — исследование выполняется в комбинации с физической нагрузкой на тредмиле или велоэргометре.
- Сцинтиграфия миокарда (ОФКЭТ, ПЭТ). Суть метода состоит во внутривенном введении радионулидного маркера (технеция99). Исследуется качество кровоснабжения сердечной мышцы (чем оно лучше, тем больше радиофармпрепарат накапливается в ткани, хорошо питаемые места имеют яркое свечение). Наибольшую диагностическую информативность имеет данное сканирование в комплексе с нагрузочными пробами.
- Компьютерная томография:
- КТ-визуализация коронарных артерий без введения контраста — индекс кальцификации (холестериновые бляшки в процессе своего роста проходят стадию отложения в них кальция, который можно увидеть на сканировании);
- КТ-коронарография — исследование венечных артерий с использованием внутривенного контраста.
- Инвазивная коронарография. Наиболее доступный метод визуализации атеросклеротических поражений сосудов сердца. Во время процедуры через бедренную артерию в коронарные вводится проводник с контрастным веществом и при помощи рентгена определяется место сужения.
Все методы визуализации сердца помогут провести дифференциальный диагноз между различными видами кардиосклероза (постинфарктным, атеросклеротическим, миокардитическим).
Диагностика
Все больные, перенёсшие инфаркт миокарда, нуждаются в диспансерном наблюдении, в рамках которого реализуются следующие виды лабораторных и инструментальных исследований:
- Общий анализ крови (выявление возможных изменений: лейкоцитоз, подъём СОЭ).
- Электрокардиограмма. На ЭКГ видны все патологии проводимости, эпизоды перегрузки на фоне постинфарктного кардиосклероза, гипертрофические изменения.
- Эхо-КГ – ключевой способ распознавания отклонения, позволяющий визуализировать объём вовлечённой мышечной ткани, степень утраты функциональной активности, сопутствующие нарушения со стороны клапанного аппарата.
- Обзорная рентгенография органов грудной клетки. Отделы сердца обычно расширены, кардиоторакальный индекс превышает 50 %.
- Коронография. Метод позволяет оценить диаметр просвета коронарных артерий и при необходимости направить пациентов на хирургическое лечение.
- МНО. Исследование важно для назначения антикоагулянтной и антиагрегантной терапии, которая является ключевым этапом вторичной профилактики.
При наличии признаков сердечной недостаточности (они есть в 80% наблюдений) показана тщательная оценка биохимического анализа крови.
Определяются такие показатели, как:
- Липидный профиль (общий холестерин, ЛПВП, ЛПНП, ТАГ, индекс атерогенности). Значения характеризуют риск повторного развития инфаркта миокарда.
- Маркёры некроза печени. На фоне застойной правожелудочковой недостаточности часто повышается уровень АЛТ и АСТ, билирубина (прямого и непрямого), которые свидетельствуют о гибели гепатоцитов.
- Почечный комплекс (мочевина, креатинин, электролиты). Подъём сигнализирует о ХБП.
При наличии признаков поражения различных органов проводится усиленная диагностика, а так же разрабатываются алгоритмы последующей компенсации состояний.
Клинический случай
С 2014 года у меня наблюдается пациент Б. 1951 года рождения с диагнозом ИБС. Стенокардия напряжения, II функциональный класс. Атеросклеротический и постинфарктный (2013) кардиосклероз. Гипертоническая болезнь II степени. Сердечная недостаточность IIA. Пациент имел избыточную массу тела (ИМТ 30.4), стаж курения 22 года.
В начале лечения пациент жаловался на боли в груди и одышку, возникающие при подъеме на 3-й этаж, отеки голеней к вечеру, общую слабость. Артериальное давление колебалось в пределах 150—160/90 мм. рт. ст., пульс — 89 уд./мин.
По результатам дополнительных исследований установлено повышенное количество холестерина, триглицеридов в крови, глюкоза 5,8 ммоль/л.
За 4 года лечения пациенту удалось перейти на здоровое питание, бросить курить, снизить вес на 22 килограмма. Регулярная физическая активность помогла повысить толерантность к нагрузкам, стабилизировать артериальное давление, а ограничение соли и воды позволило отказаться от приема «Фуросемида», снизить дозировку «Эналаприла».
На данный момент состояние сердца пациента Б. остаётся удовлетворительным. Эпизоды приема «Нитроглицерина» не чаще 1—2 раз в неделю. Удается удерживать уровень холестерина ниже 4,9 ммоль/л.
Лечение и наблюдение у врача
Атеросклеротический кардиосклероз — медленно прогрессирующее заболевание, отсутствие терапии которого приводит к несостоятельности сердечной мышцы (участки отмерших мышечных клеток замещаются соединительной тканью).
Учитывая особенности данного состояния, я выделяю основные направления терапии заболевания:
- по мере возможности компенсация основного заболевания;
- симптоматическая коррекция (устранение отечного синдрома, восстановление ритма, поддержка сократительной функции миокарда);
- гиполипидемическая терапия;
- модификация образа жизни;
- профилактика осложнений.
План лечения атеросклеротического кардиосклероза должен вмещать в себя:
- Комплекс физической активности, отказ от курения, алкоголя.
- Специальный рацион питания: ограничение поступления в организм натрия, воды, ненасыщенных жиров, газообразующих продуктов, кофе, крепкого чая. Дробный 5—6-разовый режим приема пищи. Регулярное взвешивание.
- Гиполипидемические средства («Аторис», «Розувастатин»).
- Диуретики («Фуросемид», «Трифас», «Верошпирон»).
- Ингибиторы АПФ («Энап», «Лизиноприл»).
- Бета-адреноблокаторы («Бисопролол»).
- Антиагреганты («Кардиомагнил», «Клопидогрель»).
- При необходимости: yитраты («Нитроглицерин»);
- cердечные гликозиды («Дигоксин»).
Лечение
Лечение атеросклеротического кардиосклероза должно быть не только комплексным, направленным, прежде всего, на патогенетические механизмы патологии, но и как можно более ранним. Избавить пациента полностью от уже имеющихся ишемических изменений невозможно, но в значительной степени затормозить прогрессирование заболевания, продлить время активной жизнедеятельности и трудоспособности, «отодвинуть» грозящую сердечную недостаточность — главная задача терапевта и кардиолога.
Комплексная терапия атеросклеротического кардиосклероза включает ряд мер как медикаментозного, так и общего характера. Первое, с чего должен начать сам пациент — режим, диета и двигательная активность, соответствующая функциональным возможностям миокарда.
Патогенетическая терапия направлена на устранение ишемических влияний со стороны коронарных артерий, то есть целью ее будет борьба с атеросклерозом и восстановление максимально возможного уровня кровообращения путем назначения статинов, антиагрегантов или антикоагулянтов.
Симптоматическое лечение включает назначение препаратов против отдельных проявлений заболевания — мочегонные средства, нитраты, антиаритмики, сосудорасширяющие средства и др. Медикаментозная терапия дополняется физиотерапевтическими мероприятиями, санаторным лечением.
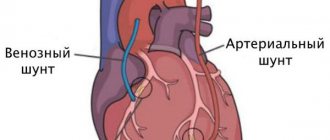
При отсутствии эффекта и по показаниям больному может быть предложена хирургическая помощь — стентирование сосудов, шунтирование, установка кардиостимулятора, РЧА и др.
Как бы ни хотели многие пациенты избавиться от болезни самостоятельно, вряд ли это можно считать возможным даже с применением самых изощренных рецептов народной медицины. Конечно, любители нетрадиционных методов могут использовать некоторые способы, однако, стоит помнить, что улучшить свое состояние без грамотно составленной медикаментозной схемы и четкого контроля работы сердца со стороны специалиста не получится.
Сразу же после установки диагноза атеросклеротического поражения сердцу пациенту придется расстаться с вредными привычками, среди которых наиболее пагубное влияние на сердце оказывает курение. Курение провоцирует спазм артерий, что еще больше усугубляет имеющиеся ишемические изменения и гипоксию, на фоне которой и происходит продукция коллагеновых волокон фибробластами.
Употребление алкоголя может вызвать колебания артериального давления и повысить нагрузку на миокард, поэтому алкогольные напитки тоже должны быть исключены, равно как и кофе с крепким чаем.
Питание должно соответствовать потребностям организма в витаминах и микроэлементах, поэтому не стоит отказывать себе в овощах и фруктах. Бананы, курага, орехи, печеный картофель содержат полезные сердцу магний и калий, томаты и брокколи богаты антиоксидантами.
Учитывая, что причина атеросклеротического кардиосклероза лежит, прежде всего, в расстройстве метаболизма жиров, пациенту нужно в значительной степени ограничить употребление жареных и жирных продуктов, а также выпечки и кондитерских изделий. Потребность в ненасыщенных жирных кислотах успешно восполняют растительное масло, рыба, морепродукты.
Для уменьшения нагрузки на сердце объемом перекачиваемой крови и контроля нормотонии больному рекомендуется ограничение поваренной соли (не более 5 граммов в сутки) и количества жидкости до полутора литров, в которые включается не только вода, но и первые блюда.
Общая суточная калорийность пищи обычно составляет около 2000 килокалорий, которые обеспечиваются крупами, нежирным мясом, фруктами и овощами. При истощении она может быть увеличена, в случае сопутствующего ожирения — наоборот, уменьшена. Таким категориям больных диета составляется индивидуально диетологом в соответствии с потребностями и функциональными возможностями сердца.
Помимо изменений в диете, важно наладить такой уровень физической активности, который не будет утомлять сердце, одновременно позволяя ему выполнять необходимую нагрузку. При тяжелых формах кардиосклероза, повлекших осложнения, врач может порекомендовать сведение нагрузок к минимуму, но в случае, когда еще не диагностирована сердечная недостаточность, умеренная активность в виде пеших прогулок будет даже полезна.
Одной из мер общего характера в борьбе с патологией считается предупреждение и избегание стресса и эмоционального перенапряжения. Стрессы способствуют подъему артериального давления, тахикардии, что повышает потребность сердца в кислороде, в то время как сосуды не в состоянии им обеспечить в полной мере. Если самостоятельно справиться с переживаниями невозможно, либо работа сопряжена с постоянным напряжением, на помощь больному придут психотерапевтические приемы и медикаментозная терапия транквилизаторами.
Улучшить прогноз невозможно без регулярного контроля состояния сердечно-сосудистой системы и обмена липидов, поэтому не реже раза в 3 месяца нужно посещать кардиолога, даже если больной чувствует себя хорошо и коррекции терапии не требуется.
Медикаментозное лечение атеросклеротического кардиосклероза назначается только после тщательного и полноценного обследования. Заниматься самолечением или принимать препараты, которые «помогают соседке», крайне не рекомендуется, ведь средства против сердечно-сосудистой патологии имеют побочные эффекты и в ряде случаев не могут применяться одновременно.
Основные группы лекарств, назначаемые при кардиосклерозе, это:
- Ингибиторы АПФ — помогают нормализовать артериальное давление и улучшить перфузию органов и тканей (каптоприл, лизиноприл, энам, берлиприл и другие);
- Бета-блокаторы — приводят в норму ритм сердца, уменьшают потребность мышцы в кислороде, снижают риск смертельно опасных осложнений (карведилол, метопролол);
- Мочегонные (фуросемид, верошпирон, диакарб) — помогают в борьбе с отеками, сопутствующими сердечной недостаточности, выводят излишки жидкости, снижая нагрузку на сердце;
- Сердечные гликозиды (дигоксин) — обычно применяют при уже имеющейся тяжелой недостаточности органа, помогая нормализовать ритм, силу сокращений, обменные процессы;
- Статины, фибраты — направлены на улучшение показателей жирового обмена, остановку прогрессирования атеросклероза, профилактику осложнений от разрыва бляшек и тромбоза (симвастатин, аторвастатин, гемфиброзил и др.).
При кардиосклерозе, протекающем с нарушениями ритма сердца, могут быть показаны антиаритмики (верапамил, амиодарон), а приступы ишемии с болью снимаются приемом нитратов.
Поскольку одну из главных опасностей при кардиосклерозе составляет возможность тромбирования коронарных артерий, абсолютно все пациенты нуждаются в антиагрегантной терапии. Обычно основу ее составляет аспирин (тромбо Асс, кардиомагнил, аспирин кардио), назначаемый для постоянного приема. При высоком риске тромбозов и тромбоэмболий (пересаженный клапан, мерцательная аритмия и т. д.) показаны антикоагулянты (варфарин, клексан).
Тяжелые формы атеросклеротического кардиосклероза могут потребовать хирургической коррекции:
- Стентирование сосудов — установка специальных полых трубок в процессе эндоваскулярной операции для восстановления проходимости артерии;
- Шунтирование — при выраженном атеросклерозе с сильной обструкцией коронарного кровотока производится налаживание обходного пути доставки артериальной крови к сердцу;
- Имплантация кардиостимулятора и радиочастотная абляция — показаны при аритмиях, не купирующихся медикаментозно;
- Резекция аневризм, сформировавшихся в результате выраженного рубцевания.
Теоретически, вернуть нормальную гемодинамику могла бы пересадка сердца, однако эта операция будет вряд ли эффективной, учитывая патогенез атеросклеротического кардиосклероза. В условиях поражения коронарных сосудов сложно наладить кровоток в органе, даже пересадив его от донора, поэтому трансплантация практически не применяется у этой категории больных.
Прогноз при атеросклеротическом кардиосклерозе зависит от тяжести поражения сосудов, возраста, сопутствующей патологии, но немаловажное значение имеет и то, как сам пациент участвует в борьбе с патологией. Регулярные посещения врача и строгое выполнение всех назначений помогает не только стабилизировать течение заболевания, но и предотвратить весьма опасные осложнения.
Профилактика ухудшения состояния
Клиническая картина коронаросклероза усугубляется по мере разрастания холестериновых бляшек и очагов фиброза. Все меры профилактики направлены на максимальное сохранение сократительной способности миокарда — предупреждение прогресса сердечной недостаточности.
Помимо грамотно подобранной медикаментозной терапии и контроля факторов риска, пациенту могут понадобиться:
- имплантация кардиовертера-дефибриллятора;
- постановка искусственного водителя ритма;
- хирургические методы реваскуляризации миокарда (стентирование, аортокоронарное шунтирование).
Совет специалиста
Успешность лечения, продолжительность и качество жизни пациента во многом зависят от его мотивации и способности изменить отношение к себе.
Своим пациентам я рекомендую придерживаться нескольких правил.