Причины развития патологии
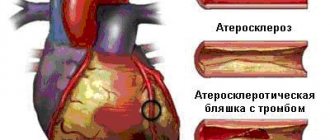
Симптомы нестабильной стенокардии формируются на фоне постепенного сужения просвета коронарных артерий. Это явление становится причиной некроза кардиомиоцитов. Липидные отложения на коронарных сосудах приводят к формированию атеросклеротических бляшек. Пациент страдает от снижения кровотока в коронарных артериях.
Значительное количество липидных отложений может стать причиной образования тромбов. Поврежденные сосуды становятся чрезмерно восприимчивыми к выделяемым тромбоцитами веществам. Это явление провоцирует дальнейшее сужение артериального просвета.
Лечение МВС
Лечение МВС включает стандартную терапию ИБС: β-адреноблокаторы, нитраты, антагонисты кальция, статины, дезагреганты, препараты второй линии (ингибиторы ангиотензинпревращающего фермента (АПФ), никорандил, ивабрадин, ранолазин, триметазидин), немедикаментозные методы лечения (стимуляция спинного мозга, психотерапия) [37].
Традиционные антиангинальные препараты назначают на первых этапах лечения. Короткодействующие нитраты рекомендуют для купирования ангинозных приступов, но они часто не оказывают эффекта. Так, только менее 50% пациентов отмечали улучшение состояния при использовании сублингвального нитроглицерина. И наоборот, сообщается, что никорандил, открывающий калиевые АТФ-каналы и обладающий нитратоподобным действием, оказывает положительный эффект при МВС [38].
У пациентов с доминирующей симптоматикой стенокардии напряжения рациональной представляется терапия β-адреноблокаторами, которые доказанно устраняют симптомы стенокардии. Это препараты первого выбора, особенно у больных с очевидными признаками повышенной адренергической активности (высокой частотой пульса в покое или при физической нагрузке) [39]. Однако пациентам с микрососудистым или эпикардиальным спазмом следует соблюдать осторожность при использовании β-адреноблокаторов (особенно тех, у которых отсутствуют вазодилатирующие свойства), поскольку эти препараты могут усиливать коронарную вазоконстрикцию, маскируя α-адренорецепторы в коронарных сосудах [37].
Другим препаратом, снижающим потребность миокарда в кислороде благодаря его урежающим частоту сердечных сокращений эффектам, является ивабрадин [40]. Антагонисты кальция как препараты первой линии показаны в случае вариабельности порога стенокардии напряжения, особенно при ангиоспастическом генезе ишемии миокарда. Пациентам с клиникой МВС и нарушениями липидного обмена показаны статины, которые, как известно, положительно влияют на эндотелиальную функцию. Ингибиторы АПФ улучшают переносимость физической нагрузки и облегчают симптомы стенокардии [41]. Известно положительное влияние ранолазина на эндотелиальную функцию. В работе E. Rayner-Hartley et al. [42] оценивалось влияние ранолазина на качество жизни пациентов с тяжелой рефрактерной стенокардией, вызванной МВС. Пациенты получали ранолазин в дозе 1000 мг/сут совместно с сулодексидом в течение 4 нед. Применение ранолазина позволило улучшить качество жизни и уменьшить количество обращений за медицинской помощью. С целью коррекции эндотелиальной дисфункции также применяется триметазидин, улучшающий метаболизм кардиомиоцитов при ишемии миокарда. В исследовании С.А. Болдуевой и соавт. [43] показана эффективность применения у больных МВС, помимо стандартной антиангинальной терапии, триметазидина с улучшением клинической картины, качества жизни, перфузии миокарда и функции эндотелия.
К сожалению, традиционная терапия МВС не всегда эффективна, качество жизни из-за болевого синдрома остается низким, пациентов часто госпитализируют. Поэтому всем пациентам с МВС необходима активная коррекция традиционных факторов риска, таких как гипертония, сахарный диабет, курение, ожирение, малоподвижный образ жизни, гиперлипидемия.
Формы патологии
Используемая кардиологами классификация нестабильной стенокардии учитывает сроки проявления первичных симптомов заболевания.
| Форма стенокардии | Описание |
| Впервые возникшая | Болевой синдром развивается на фоне многолетнего бессимптомного течения болезни. Боль возникает в периоды физической активности пациента. С течением времени растут частота и интенсивность приступов |
| Прогрессирующая | В течение месяца отмечается резкое увеличение числа приступов. Болевой синдром развивается в состоянии покоя. Течение болезни осложняется аритмией и функциональным расстройством левого желудочка |
| Спонтанная | Характеризуется единичными приступами, которые не связаны с физической активностью пациента. Продолжительность острой фазы составляет не менее 15 минут. ЭКГ позволяет выявить признаки ишемии, но некроз кардиомиоцитов не развивается |
| Вариантная | Нестабильная стенокардия проявляется при нахождении пациента в состоянии покоя. Приступы длятся более 10 минут. Кардиалгия проявляется регулярно, в одинаковый временной интервал. Между приступами пациент может осуществлять любую физическую активность без последствий |
| Постинфарктная | Развивается спустя несколько дней после инфаркта миокарда. Характеризуется обширной зоной некроза при неблагоприятном течении. Нестабильная стенокардия этой формы требует оказания неотложной помощи |
Публикации в СМИ
Под нестабильной стенокардией объединяют несколько клинических ситуаций • Впервые возникшая стенокардия напряжения • Прогрессирующая стенокардия напряжения (характеризуется учащением приступов стенокардии и/или увеличением их продолжительности и силы) • Стенокардия, впервые возникшая в покое.
Каждый пациент с нестабильной стенокардией подлежит госпитализации, т.к. дальнейшее развитие заболевания непредсказуемо.
Статистические данные. В США в течение года госпитализируется около 750 000 пациентов с диагнозом нестабильной стенокардии.
Этиология — см. Стенокардия напряжения стабильная.
Патогенез. Разрыв капсулы фиброзной бляшки в венечной артерии, что провоцирует образование тромба с неполным закрытием просвета сосуда. Наличие тромба в венечной артерии препятствует адекватному кровоснабжению миокарда, что приводит к появлению болевого синдрома и развёрнутой клиники нестабильной стенокардии. Разрыву фиброзной бляшки способствуют накопление большого количества липидов и недостаточное содержание в ней коллагена, воспаление и гемодинамические факторы. Другими механизмами, ответственными за развитие нестабильной стенокардии, считают: • внутрибляшечное кровоизлияние из-за разрыва vasa vasorum • увеличенную агрегацию тромбоцитов • снижение антитромботических свойств эндотелия • локальную вазоконстрикцию из-за высвобождения вазоактивных агентов, таких, как серотонин, тромбоксан А2, эндотелин в ответ на нарушение целостности фиброзной бляшки.
Классификация. Общепринятая классификация отсутствует. На практике часто применяют классификацию Браунвальда (1989), подразделяющего нестабильную стенокардию на три класса (чем выше функциональный класс, тем больше вероятность развития осложнений).
• I класс — впервые возникшая стенокардия или усиление имевшейся стенокардии в течение месяца.
• II класс — стенокардия покоя в течение предшествующего месяца.
• III класс — стенокардия покоя в течение последних 48 ч.
Клинические проявления. Нестабильная стенокардия проявляется типичными приступами, однако при сборе анамнеза можно выявить характерные признаки прогрессирования стенокардии.
• На протяжении последних 1–2 мес увеличились количество, выраженность и продолжительность приступов стенокардии напряжения (так называемая стенокардия крещендо).
• Приступы ранее никогда не возникали, появились не более 1 мес назад (впервые возникшая стенокардия, стенокардия de novo).
• Приступы стенокардии стали появляться в покое или в ночное время.
• Важный клинический признак — отсутствие или снижение эффекта от нитроглицерина, который ранее купировал приступы стенокардии.
Диагностика и дифференциальная диагностика. Ведущее клиническое проявление нестабильной стенокардии — болевой синдром. Основное сотояние, с которым следует дифференцировать нестабильную стенокардию, — ИМ, в первую очередь мелкоочаговый (без зубца Q).
• ЭКГ при нестабильной стенокардии — изменения конечной части желудочкового комплекса (аналогиченые изменения при ИМ с зубцом Q) •• депрессия сегмента ST у 30% пациентов •• инверсия зубца Т — у 20% •• преходящий подъём сегмента ST — у 5%. Нормальная ЭКГ не исключает наличие нестабильной стенокардии. ЭКГ в состоянии покоя помогает дифференцировать крупноочаговый ИМ и нестабильную стенокардию, поскольку при первом имеется патологический зубец Q.
• Суточное мониторирование ЭКГ позволяет выявить изменения, характерные для нестабильной стенокардии, особенно эпизоды безболевой ишемии миокарда.
• Ферментная диагностика. При ИМ возникают следующие изменения (в отличие от нестабильной стенокардии): •• MB-фракция КФК увеличивается через 6–12 ч •• содержание миоглобина нарастает через 3 ч •• тропонин Т и тропонин I реагируют одновременно с MB-фракцией КФК.
• ЭхоКГ малоинформативна (патологическое движение стенок левого желудочка можно обнаружить только во время болевого эпизода).
• Коронарная ангиография показана, когда обсуждается вопрос о хирургическом лечении нестабильной стенокардии (чрескожная транслюминальная коронарная ангиопластика или коронарное шунтирование) либо больным с прогностически неблагоприятными признаками течения заболевания. При ангиографическом исследовании можно выявить тромбы в венечных артериях (у 40% пациентов) и стенозы венечных артерий (у 40–60% пациентов). В то же время 15% пациентов могут иметь гемодинамически незначимый стеноз венечных артерий (сужение просвета артерии менее 60%), что подтверждает большее значение в развитии нестабильной стенокардии характера фиброзной бляшки, чем степени выраженности стеноза.
ЛЕЧЕНИЕ
Общая тактика • Экстренная госпитализация • Резкое ограничение физической активности • Купирование болевого синдрома • ЛС для снижения потребности миокарда в кислороде • Антикоагулянтная и антиагрегантная терапия.
Купирование болевого синдрома. Введение р-ра нитроглицерина в дозе 5–10 мкг/мин в/в с увеличением каждые 15 мин на 5–10 мкг/мин (до 200 мкг/мин) до исчезновения боли или появления побочного эффекта в виде артериальной гипотензии. Через 24 ч осуществляют перевод на пероральные нитраты — изосорбид динитрат или изосорбид мононитрат. Снижение потребности миокарда в кислороде
• b-Адреноблокаторы — пропранолол 1–5 мг в/в в первые сутки всем пациентам при отсутствии противопоказаний. В последующем пролонгированные b-адреноблокаторы перорально (например, метопролол ретард, атенолол). Дозировки подбирают индивидуально с расчётом уменьшения ЧСС до 55–60 в минуту.
• При наличии противопоказаний к назначению b-адреноблокаторов применяют блокаторы медленных кальциевых каналов (верапамил и дилтиазем). При отсутствии достаточного антиангинального эффекта от монотерапии возможно использование комбинированной терапии — нитратов и b-адреноблокаторов, нитратов и блокаторов медленных кальциевых каналов.
Антиагрегантная и антикоагулянтная терапия
• Ацетилсалициловая кислота в дозе 75–325 мг/сут (антиагрегант).
• При наличии противопоказаний к приёму ацетилсалициловой кислоты можно применять клопидогрел в дозе 75 мг 2 р/сут.
• Антикоагулянты •• Гепарин — в начальной дозе 80 ЕД/кг (5000–7000 ЕД) в/в, а затем капельно по 18 ЕД/кг/ч (до 1500 ЕД) в течение 1–2 сут с последующим переходом на подкожное введение в той же суточной дозе в течение нескольких дней. Лечение гепарином проводят под контролем ЧТВ, которое должно быть выше исходного в 2–2,5 раза (в пределах 45–70 с) •• Низкомолекулярные гепарины (надропарин кальция, эноксапарин натрия) назначают 2 р/сут подкожно.
Эндоваскулярные методы и коронарное шунтирование проводят по общим показаниям (см. Атеросклероз коронарных артерий). В качестве шунтов предпочтение отдают аутовенам.
Течение. При адекватной терапии состояние большинства пациентов (80%) улучшается в течение 24–48 ч. При отсутствии эффекта от лекарственного лечения через 48 ч необходимо рассмотреть хирургические методы лечения (чрескожная транслюминальная коронарная ангиопластика с установкой стентов или аорто-коронарное шунтирование). Показания к проведению оперативного вмешательства и выбор метода аналогичны таковым при стабильной стенокардии.
Прогноз. В течение 3 мес в 10–20% случаев развивается ИМ со смертностью 4–10%. Также возможна внезапная сердечная смерть. Прогностически неблагоприятные признаки нестабильной стенокардии: • длительность болевого синдрома более 20 мин • ночные боли • повторные боли с нарастанием их продолжительности • депрессия сегмента ST более 1 мм • глубокие отрицательные зубцы Т • повышение содержания MB-фракции КФК • повышение концентрации тропонина Т или тропонина I • ИМ в анамнезе • аортокоронарное шунтирование в анамнезе • нестабильная гемодинамика (снижение АД, лабильный пульс).
МКБ-10 • I20.0 Нестабильная стенокардия
Признаки патологии
Основным симптомом нестабильной стенокардии становится интенсивная давящая боль за грудиной. Приступ может длиться 10-15 минут. Боль иррадиирует в левую руку, плечо, лопатку, шею и челюсть. Прием пациентом нитроглицерина не позволяет полностью купировать симптоматику. С течением времени частота и интенсивность приступов увеличиваются.
Проявления нестабильной стенокардии развиваются на фоне:
- физической активности;
- стрессовых состояний;
- изменчивой погоды;
- чрезмерного употребления пищи.
Пациенты могут ощущать перебои сердечного ритма, возникающие при минимальной двигательной активности (перемещение по квартире, выполнение ежедневных домашних дел). Позднее к перечисленным симптомам присоединяется одышка, человек сталкивается с нехваткой воздуха.
Диагностические процедуры
Отсутствие специфической симптоматики не позволяет кардиологу подтвердить диагноз при физикальном осмотре. Врач осуществляет дифференциальную диагностику для исключения из анамнеза пациента инфаркта и неишемических патологий сердца. Клинические рекомендации предполагают проведение следующих исследований для подтверждения нестабильной стенокардии:
- электрокардиографии;
- общего и биохимического анализов крови;
- эхокардиографии;
- коронарографии.
Кардиологи выявляют изменения состояния коронарных артерий и снижение функции левого желудочка. На основании этих данных осуществляется подтверждение диагноза.
Введение
Микроваскулярная стенокардия (МВС) — это заболевание сердечно-сосудистой системы, сопровождающееся типичной для стенокардии болью в грудной клетке и электрокардиографическими изменениями, характерными для ишемии миокарда, без поражения эпикардиальных коронарных артерий, по данным ангиографии [1]. МВС характеризуется затяжными болями в области сердца не только во время физической нагрузки и после нее [2], но и в покое, зачастую сопровождается снижением болевого порога и изменением эмоционального статуса больных. Несмотря на то что прогноз при МВС, как правило, благоприятный, стенокардия значительно ухудшает качество жизни больных и представляет существенную нагрузку для системы здравоохранения. Диагностика МВС в реальной клинической практике зачастую основывается на анамнезе и клинических данных, что ведет к ложноположительным либо ложноотрицательным результатам. При коронарографии можно увидеть только эпикардиальные артерии, а оценить состояние микроциркуляторного русла не представляется возможным [3]. Учитывая широкое распространение МВС среди пациентов с болями в сердце, необходимо глубокое изучение данной патологии, ее диагностики и лечения.
Терапевтические мероприятия
Консервативное лечение предполагает назначение пациенту препаратов нескольких групп. Антиангинальные средства купируют симптомы стенокардии. При острых приступах, сопровождающихся интенсивными болями, выполняется внутривенное вливание обезболивающих препаратов.
Тромболитические средства снижают вероятность образования тромбов. Аналогичная цель преследуется при назначении пациенту прямых антикоагулянтов.
Неотъемлемой составляющей при медикаментозном лечении нестабильной стенокардии остаются гиполипидемические препараты. Они способствуют нормализации уровня холестерина в крови пациента. Постоянный прием подобных средств снижает вероятность развития осложнений и возникновения повторных приступов.
При низкой эффективности консервативного лечения пациенту назначается операция. Тип хирургического вмешательства определяется кардиологом на основании данных коронароангиографии. Визуализация позволят понять объем поражения коронарных артерий. Наиболее распространенными методами хирургического лечения стенокардии остаются коронарное шунтирование и коронарная ангиопластика.
Место МВС в структуре ИБС
Сердечно-сосудистые заболевания (ССЗ) по-прежнему сохраняют лидирующие позиции в структуре смертности по всему миру [4, 5]. Так, по данным Росстата за 2021 г., смертность от ССЗ составила 633 случая на 100 тыс. населения. Годом ранее этот показатель составлял 622,1 случая на 100 тыс. населения. Ежегодная смертность от ишемической болезни сердца (ИБС) среди населения России составляет 27%. При этом только 40–50% больных ИБС знают о своем заболевании и получают комплексное лечение. Более чем у половины госпитализированных больных с диагнозом «острый коронарный синдром» при проведении коронароангиографии обнаруживаются неизмененные коронарные артерии, что указывает на иное происхождение ангинозных болей, не исключая МВС [6]. В настоящее время широко признано, что обструктивное поражение эпикардиальных артерий не является единственной причиной ишемии миокарда [7, 8]. В ретроспективном анализе реестра NCDR Cath только у 37,6% пациентов было диагностировано обструктивное поражение эпикардиальных артерий, в то время как у 69% пациентов была подтверждена преходящая ишемия миокарда при проведении неинвазивных диагностических тестов [9]. Следует отметить, что боли в груди при неизмененных коронарных артериях не всегда являются следствием МВС, поэтому для диагностики требуется применение оптических систем с высокой разрешающей способностью.