Кардиолог
Соколов
Денис Владимирович
Стаж 16 лет
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Записаться на прием
Стенокардия напряжения – патология, проявляющаяся у представителей разных возрастных групп в виде приступов ишемии миокарда. Симптомы возникают на фоне повышенных физических или эмоциональных нагрузок, с которыми сталкивается пациент. Лица, страдающие от стенокардии, испытывают боли в области сердца и нехватку воздуха. Вегетативные реакции развиваются в результате воздействия на организм неблагоприятных внешних факторов.
Причины развития патологии
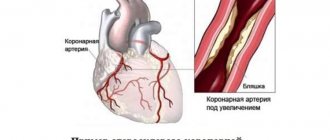
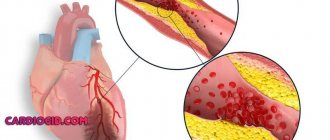
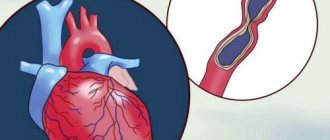
Часто симптомы стенокардии напряжения развиваются на фоне атеросклероза коронарных артерий. Просвет сосудов сужается на 50-70%, что приводит к доставке меньшего объема кислорода к сердечной мышце при неизменном потреблении. Распространенными причинами стенокардии остаются артериальная гипертензия, коронароспазм, стеноз устья аорты, врожденные аномалии коронарных артерий. Патология может стать осложнением при остром коронаротромбозе.
Факторами риска становятся:
- систематическое курение;
- употребление алкоголя;
- возраст выше 55 лет;
- ожирение 3-4 степеней;
- ранняя менопауза;
- сахарный диабет.
В группу риска входят пациенты с патологиями сердечно-сосудистой системы в семейном анамнезе. Тяжелые формы анемии и гипоксия могут осложнить течение болезни.
Советы врача
Помимо описанных выше общепринятых мероприятий изменения образа жизни, я настоятельно рекомендую своим пациентам контролировать свое артериальное давление и регулярно принимать соответствующие лекарства.
Если человек страдает сахарным диабетом, он должен регулярно проверять уровень глюкозы в крови и периодически сдавать анализ на гликированный гемоглобин. Это важно, так как диабет способен в несколько раз ухудшить течение стенокардии и привести к осложнениям.
Также если нет возможности часто потреблять рыбу, можно принимать рыбий жир в виде пищевых добавок. Они есть в любой аптеке. В качестве аргументации пользы рыбьего жира хочу привести пример Японии – страны, в которой заболевания сердца имеют крайне низкие показатели, а рыба как продукт питания занимает верхние позиции.
Клинический случай
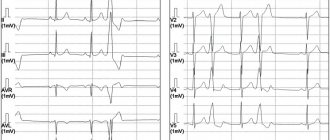
Хочу представить пример из личного опыта. На амбулаторный прием к участковому терапевту обратился мужчина 52 лет с жалобами на давящие боли в области сердца, которые возникают при подъеме на 3 этаж по лестнице и проходят спустя несколько минут после отдыха. Появление данных болей стал отмечать примерно месяц назад. Страдает сахарным диабетом 2 типа и гипертонией. Принимает Метформин 1000 мг 2 раза в сутки и Лизиноприл 10 мг 1 раз в сутки. Терапевтом был направлен к кардиологу, который назначил ЭКГ и ВЭМ (велоэргометрию).
В состоянии покоя при расшифровке ЭКГ было без изменений. При проведении ВЭМ на ЭКГ обнаружена депрессия сегмента ST на 2 мм. Пациент направлен в кардиологический стационар для дальнейшего обследования с формулировкой диагноза: ИБС, стенокардия напряжения ФК 2. Была выполнена коронарная ангиография, на которой был обнаружен 70%-стеноз правой венечной артерии. Поражение остальных сосудов было некритичным, поэтому было принято решение об установке стента. Также была назначена лекарственная терапия (Ацетилсалициловая кислота, Розувастатин, Бисопролол). Пациент отметил значительное улучшение своего состояния в виде прекращения приступов боли. При выписке даны рекомендации по коррекции образа жизни.
В заключение хочу отметить, что стенокардия напряжения является тяжелым заболеванием, требующим должного внимания, как от врача, так и от пациента. Игнорирование приступов боли может привести к неблагоприятному прогнозу в виде инфаркта миокарда, инвалидности и смерти. Однако своевременная диагностика и грамотное лечение позволяет улучшить качество и увеличить продолжительность жизни человека.
Формы патологии
Кардиологи выделяют три типа заболевания: первичный, стабильный и прогрессирующий. Первая и вторая формы с течением времени могут перейти в третью. Более обширная классификация стенокардии напряжения основана на переносимости пациентами физических нагрузок. Интенсивность предельно допустимой активности человека позволяет выделить четыре функциональных класса.
| Функциональный класс (ФК) | Описание |
| I | Ежедневные нагрузки переносятся без последствий. Приступ развивается на фоне непривычной активности – бега, преодоления большого количества лестничных пролетов, подъема тяжестей |
| II | Незначительные физические нагрузки провоцируют развитие симптоматики. Причинами могут стать неспешная ходьба, подъем по лестнице на высоту более одного этажа, эмоциональное напряжение |
| III | Пациент не переносит минимальные физические нагрузки. Приступ возникает при преодолении пешком расстояния в 50-100 метров. Подъем по лестнице затруднен |
| IV | Активность существенно ограничена. Стенокардия проявляется при совершении элементарных действий или на фоне пребывания в состоянии покоя |
Симптомы и признаки
Основные симптомы, по которым определяют стенокардию напряжения — приступы тяжести за грудиной, а также жгучей или сдавливающей боли. Эти ощущения могут возникнуть, когда человек бежит, занимается в тренажерном зале, или даже просто идет по лестнице.
Боль уходит, если нагрузка прекращается или человек принимает Нитроглицерин в виде таблетки/спрея. Этот момент очень важен, он отличает более опасные состояния — инфаркт и нестабильную форму стенокардии от данного заболевания, так как при них боль не снимается Нитроглицерином.
Для стенокардических болей характерна специфичная иррадиация — отдача в другие части тела. В основном это нижняя челюсть, шея, левая рука и лопатка, верхняя область живота. Причем место, куда проводится боль, зачастую ощущается гораздо сильнее, а дискомфорт в сердце может остаться незамеченным. Мне приходилось нередко встречать пациентов, которые долгое время принимали приступы стенокардии за зубную боль и безуспешно проходили лечение «пульпита» или «периодонтита» у стоматолога.
Помимо физической работы боль способна «застигнуть» человека и при других обстоятельствах. В зависимости от фактора, провоцирующего болевой приступ, выделяют следующие клинические формы стенокардии напряжения:
- Ранняя утренняя – обострение появляется примерно в 5-6 часов утра. Связана с повышенной вязкостью крови и ростом количества кортизола и адреналина. Они вызывают учащение сердцебиения и гипертензию.
- Стенокардия после приема пищи – обильный прием пищи перераспределяет кровоток в пользу органов пищеварения. В результате ухудшается снабжение сердца кислородом.
- Стенокардия лежащего положения – когда человек лежит, на его сердце повышается объемная нагрузка, что провоцирует усиление работы органа и, как результат, повышение его потребности в оксигенации.
- Холодовая – при низкой температуре окружающей среды сужаются поверхностные сосуды кожи, что заставляет сердце работать в усиленном режиме.
- Табачная – компоненты сигаретного дыма, в том числе и никотин, учащают сердцебиение, сужают сосуды и сгущают кровь.
- Стенокардия после стрессовых воздействий – стресс стимулирует выброс в кровь адреналина и кортизола.
- Статическая – когда человек наклоняется, чтобы, например, надеть обувь, внутри грудной клетки повышается давление. Это, в свою очередь, увеличивает объемную нагрузку на сердце по такому же принципу, как возникает стенокардия лежачего положения.
У некоторых групп пациентов клиническое течение стенокардии имеет свои особенности. К ним относятся:
- пожилые люди – примерно у 50% лиц старше 65 лет появляется не боль, а внезапное затруднение дыхания (одышка);
- женщины – у лиц женского пола в силу преобладания эмоционального компонента во время приступа, помимо болей, связанных со стенокардией, возникают невротические боли, развивающиеся вследствие спазма сосудов. Мне часто приходится принимать пациентов-женщин, у которых только по симптоматике трудно определить тяжесть стенокардии, отличить ее от других форм ишемии;
- диабетики – из-за длительного течения сахарного диабета повреждаются нервные окончания, в их числе и проводящие болевые импульсы. Поэтому я нередко встречаю таких пациентов со скрытым или бессимптомным течением стенокардии.
Симптомы стенокардии напряжения
Пациенты сталкиваются с болевым синдромом различной интенсивности: от легкого дискомфорта за грудиной до резкой боли в сердечной мышце. Продолжительность типичного приступа составляет 3-5 минут, присутствуют выраженные фазы начала и окончания. Интенсивность симптоматики снижается при устранении провоцирующего фактора. Боли при стенокардии напряжения обладают иррадиирущим характером и могут затронуть челюсть, лопатку, руку или шею.
Во время приступа пациент ощущает слабость, появляется одышка, развиваются тахикардия и аритмия. Представители старшей возрастной группы могут столкнуться с резким ростом или снижением артериального давления. В редких случаях развивается атипичный приступ, сопровождающийся болью в животе, тошнотой и рвотой.
Частота проявлений стенокардии напряжения вариативна. Пациенты могут пережить до пяти приступов за день или столкнуться с резким нарастанием симптоматики раз в несколько месяцев. При отсутствии лечения на фоне стенокардии напряжения может развиться стенокардия покоя.
У вас появились симптомы стенокардии напряжения?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Публикации в СМИ
Стабильная стенокардия напряжения — одно из основных проявлений ИБС. Главное и наиболее типичное проявление стенокардии напряжения — загрудинная боль, возникающая при физической нагрузке, эмоциональном стрессе, при выходе на холод, ходьбе против ветра, в покое после обильного приёма пищи.
Статистические данные. В год стенокардию напряжения фиксируют у 0,2–0,6% населения с преобладанием её у мужчин в возрасте 55–64 года (0,8% случаев). Она возникает у 30 000–40 000 взрослых на 1 млн населения в год, причём распространённость её зависит от пола и возраста • В возрастной группе населения 45–54 года стенокардию напряжения наблюдают у 2–5% мужчин и 0,5–1% женщин, в группе 65–74 года — у 11–20% мужчин и 10–14% женщин (в связи с уменьшением защитного действия эстрогенов в менопаузе) • До ИМ стенокардию напряжения отмечают у 20% пациентов, после ИМ — у 50% больных.
Этиология • В большинстве случаев стенокардия напряжения возникает из-за атеросклероза венечных (коронарных) артерий. Хотя между степенью атеросклеротического сужения, его протяжённостью и выраженностью клинических проявлений стенокрадии корреляция незначительна, считают, что венечные артерии должны быть сужены не менее чем на 50–75% прежде чем проявится несоответствие между потребностью миокарда в кислороде и его доставкой и возникнет клиническая картина заболевания • Другие причины (относительная недостаточность коронарного кровообращения) •• Стеноз устья аорты •• Гипертрофическая кардиомиопатия •• Первичная лёгочная артериальная гипертензия •• Тяжёлая артериальная гипертензия •• Недостаточность аортального клапана.
Патогенез • В результате несоответствия (дисбаланса) между потребностью миокарда в кислороде и его доставкой по венечным артериям вследствие атеросклеротического сужения просвета венечных артерий возникают: •• Ишемия миокарда (клинически проявляется болью за грудиной) •• Нарушения сократительной функции соответствующего участка сердечной мышцы •• Изменения биохимических и электрических процессов в сердечной мышце. При отсутствии достаточного количества кислорода клетки переходят на анаэробный тип окисления: глюкоза распадается до лактата, уменьшается внутриклеточный pH и истощается энергетический запас в кардиомиоцитах • В первую очередь страдают субэндокардиальные слои • Нарушается функция мембран кардиомиоцитов, что приводит к уменьшению внутриклеточной концентрации ионов калия и увеличению внутриклеточной концентрации ионов натрия • В зависимости от продолжительности ишемии миокарда изменения могут быть обратимыми или необратимыми (некроз миокарда, т.е. инфаркт) • Последовательности патологических изменений при ишемии миокарда: нарушение расслабления миокарда (нарушение диастолической функции) — нарушение сокращения миокарда (нарушение систолической функции) — изменения ЭКГ — болевой синдром.
Классификация Канадского сердечно-сосудистого общества (1976) • Класс I — «обычная физическая нагрузка не вызывает приступа стенокардии». Боли не возникают при ходьбе или подъёме по лестнице. Приступы появляются при сильном, быстром или продолжительном напряжении в работе • Класс II — «лёгкое ограничение обычной активности». Боли возникают при ходьбе или быстром подъёме по лестнице, ходьбе в гору, ходьбе или подъёме по лестнице после еды, в холод, против ветра, при эмоциональном стрессе или в течение нескольких часов после пробуждения. Ходьба на расстояние более 100–200 м по ровной местности или подъем более 1 лестничного пролёта по лестнице нормальным шагом и в нормальных условиях • Класс III — «значительное ограничение обычной физической активности». Ходьба по ровной местности или подъём на 1 лестничный пролёт лестницы нормальным шагом в нормальных условиях провоцируют возникновение приступа стенокардии • Класс IV — «невозможность любой физической нагрузки без дискомфорта». Возникновение приступов возможно в покое
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Жалобы. Характеристика болевого синдрома • Локализация боли — загрудинная • Условия возникновения боли — физическая нагрузка, сильные эмоции, обильный приём пищи, холод, ходьба против ветра, курение. У молодых людей нередко имеется так называемый феномен «прохождения через боль» (феномен «разминки») — уменьшение или исчезновение боли при увеличении или сохранении нагрузки (вслествие открытия сосудистых коллатералей) • Продолжительность боли — от 1 до 15 мин, имеет нарастающий характер («крещендо»). Если боль продолжается более 15 мин, следует предположить развитие ИМ • Условия прекращения боли — прекращение физической нагрузки, приём нитроглицерина • Характер боли при стенокардии (сжимающая, давящая, распирающая и т.д.), а также страх смерти носят весьма субъективный характер и не имеют серьёзного диагностического значения, поскольку во многом зависят от физического и интеллектуального восприятия пациента • Иррадиация боли — как в левые, так и в правые отделы грудной клетки и шеи. Классическая иррадиация — в левую руку, нижнюю челюсть.
Сопутствующие симптомы — тошнота, рвота, повышенная потливость, быстрая утомляемость, одышка, учащение ритма сердца, повышение (иногда снижение) АД.
Эквиваленты стенокардии: одышка (из-за нарушения диастолического расслабления) и резкая утомляемость при нагрузке (из-за снижения сердечного выброса при нарушении систолической функции миокарда с недостаточным снабжением скелетных мышц кислородом). Симптомы в любом случае должны уменьшаться при прекращении воздействия провоцирующего фактора (физической нагрузки, переохлаждения, курения) или приёме нитроглицерина.
Физикальные данные • При приступе стенокардии — бледность кожных покровов, обездвиженность (пациенты «замирают» в одном положении, поскольку любое движение усиливает боль), потливость, тахикардия (реже брадикардия), повышение АД (реже его снижение) • Могут выслушиваться экстрасистолы, «ритм галопа», систолический шум, возникающий из-за недостаточности митрального клапана в результате дисфункции сосочковых мышц • На записанной во время приступа стенокардии ЭКГ можно обнаружить изменения конечной части желудочкового комплекса (зубца T и сегмента ST), а также нарушения ритма сердца.
Лабораторные данные — вспомогательное значение; позволяют определить лишь наличие дислипидемии, выявить сопутствующие заболевания и ряд факторов риска (СД) либо исключить другие причины болевого синдрома (воспалительные заболевания, болезни крови, болезни щитовидной железы).
Инструментальные данные
• ЭКГ во время приступа стенокардии: нарушения реполяризации в виде изменения зубцов Т и смещения сегмента ST вверх (субэндокардиальная ишемия) или вниз от изолинии (трансмуральная ишемия) либо нарушения ритма сердца.
• Суточное мониторирование ЭКГ позволяет выявить наличие болевых и безболевых эпизодов ишемии миокарда в привычных для больных условиях, а также возможные нарушения ритма сердца на протяжении суток.
• Велоэргометрия или тредмил (нагрузочная проба с одновременной регистрацией ЭКГ и АД). Чувствительность — 50–80%, специфичность — 80–95%. Критерий положительной нагрузочной пробы при велоэргометрии — изменения ЭКГ в виде горизонтальной депрессии сегмента ST более 1 мм продолжительностью более 0,08 с. Кроме того, при нагрузочных пробах можно выявить признаки, ассоциирующиеся с неблагоприятным прогнозом для больных со стенокардией напряжения: •• типичный болевой синдром •• депрессия сегмента ST более 2 мм •• сохранение депрессии сегмента ST более 6 мин после прекращения нагрузки •• появление депрессии сегмента ST при частоте сердечной системы (ЧСС) менее 120 в минуту •• наличие депрессии ST в нескольких отведениях, подъём сегмента ST во всех отведениях, за исключением aVR •• отсутствие подъёма АД или его снижение в ответ на физическую нагрузку •• возникновение аритмий сердца (особенно желудочковой тахикардии).
• ЭхоКГ в покое позволяет определить сократительную способность миокарда и провести дифференциальную диагностику болевого синдрома (пороки сердца, лёгочная гипертензия, кардиомиопатии, перикардиты, пролапс митрального клапана, гипертрофия левого желудочка при артериальной гипертензии).
• Стресс-ЭхоКГ (ЭхоКГ-оценка подвижности сегментов левого желудочка при увеличении ЧСС в результате введения добутамина, чреспищеводной ЭКС или под влиянием физической нагрузки) — более точный метод выявления недостаточности венечных артерий. Изменения локальной сократимости миокарда предшествуют другим проявлениям ишемии (изменениям ЭКГ, болевому синдрому). Чувствительность метода — 65–90%, специфичность — 90–95%. В отличие от велоэргометрии, стресс-ЭхоКГ позволяет выявить недостаточность венечных артерий при поражении одного сосуда. Показаниями для стресс-ЭхоКГ служат: •• атипичная стенокардия напряжения (наличие эквивалентов стенокардии или нечёткое описание пациентом болевого синдрома) •• трудность или невозможность выполнения нагрузочных проб •• неинформативность велоэргометрии при типичной клинике стенокардии •• отсутствие изменений на ЭКГ при нагрузочных пробах из-за блокады ножек пучка Хиса, признаков гипертрофии левого желудочка, признаков синдрома Вольффа–Паркинсона–Уайта при типичной клинике стенокардии напряжения •• положительная нагрузочная проба при велоэргометрии у молодых женщин (т.к. вероятность ИБС низка).
• Коронарная ангиография — «золотой стандарт» в диагностике ИБС, поскольку позволяет выявить наличие, локализацию и степень сужения венечных артерий. Показания (рекомендации Европейского общества кардиологов; 1997): •• стенокардия напряжения выше III функционального класса при отсутствии эффекта лекарственной терапии •• стенокардия напряжения I–II функционального класса после ИМ •• стенокардия напряжения с блокадой ножек пучка Хиса в сочетании с признаками ишемии по данным сцинтиграфии миокарда •• тяжёлые желудочковые аритмии •• стабильная стенокардия у больных, которым предстоит операция на сосудах (аорта, бедренные, сонные артерии) •• реваскуляризация миокарда (баллонная дилатация, аортокоронарное шунтирование) •• уточнение диагноза по клиническим или профессиональным (например, у лётчиков) соображениям.
• Сцинтиграфия миокарда — метод визуализации миокарда, позволяющий выявить участки ишемии. Метод весьма информативен при невозможности оценки ЭКГ в связи с блокадами ножек пучка Хиса.
Диагностика. В типичных случаях стабильную стенокардию напряжения диагностируют на основании детального сбора анамнеза, подробного физикального обследования пациента, записи ЭКГ в состоянии покоя и последующего критического анализа полученных данных. Считают, что эти виды обследования (анамнез, осмотр, аускультация, ЭКГ) достаточны для диагностики стенокардии напряжения при её классическом проявлении в 75% случаев. При сомнениях в диагнозе последовательно проводят суточное мониторирование ЭКГ, нагрузочные пробы (велоэргометрия, стресс-ЭхоКГ), при наличии соответствующих условий — сцинтиграфию миокарда. На заключительном этапе диагностики необходима коронарная ангиография.
Дифференциальная диагностика. Следует иметь ввиду, что синдром боли в грудной клетке может быть проявлением ряда заболеваний. Не следует забывать, что одновременно может быть несколько причин боли в грудной клетке • Заболевания ССС •• ИМ •• Стенокардия •• Прочие причины ••• возможно ишемического происхождения: стеноз устья аорты, недостаточность аортального клапана, гипертрофическая кардиомиопатия, артериальная гипертензия, лёгочная гипертензия, выраженная анемия ••• неишемические: расслоение аорты, перикардиты, пролапс митрального клапана • Заболевания ЖКТ •• Болезни пищевода — спазм пищевода, пищеводный рефлюкс, разрыв пищевода •• Болезни желудка — язвенная болезнь • Заболевания грудной стенки и позвоночника •• Синдром передней грудной стенки •• Синдром передней лестничной мышцы •• Хондрит рёберный (синдром Титце) •• Повреждения рёбер •• Опоясывающий лишай • Заболевания лёгких •• Пневмоторакс •• Пневмония с вовлечением плевры •• ТЭЛА с наличием инфаркта лёгкого или без него • Заболевания плевры.
ЛЕЧЕНИЕ. Цели — улучшение прогноза (профилактика ИМ и внезапной сердечной смерти) и уменьшение выраженности (устранение) симптомов заболевания. Применяют немедикаментозные, медикаментозные (лекарственные) и хирургические методы лечения.
• Немедикаментозное лечение — воздействие на факторы риска ИБС: диетические мероприятия с целью уменьшения дислипидемии и снижения массы тела, прекращение курения, достаточная физическая активность при отсутствии противопоказаний. Также необходимы нормализация уровня АД и коррекция нарушений углеводного обмена.
• Лекарственная терапия — применяют три основные группы препаратов: нитраты, b-адреноблокаторы и блокаторы медленных кальциевых каналов. Дополнительно назначают антиагреганты.
Нитраты. При введении нитратов происходит системная венодилатация, приводящая к уменьшению притока крови к сердцу (уменьшению преднагрузки), снижению давления в камерах сердца и уменьшению напряжения миокарда. Нитраты также вызывают снижение АД, уменьшают сопротивление току крови и постнагрузку. Кроме того, имеет значение расширение крупных венечных артерий и увеличение коллатерального кровотока. Эту группу препаратов подразделяют на нитраты короткого действия (нитроглицерин) и нитраты пролонгированного действия (изосорбид динитрат и изосорбид мононитрат).
• Для купирования приступа стенокардии применяют нитроглицерин (таблетированные формы сублингвально в дозе 0,3–0,6 мг и аэрозольные формы — спрей — применяют в дозе 0,4 мг также сублингвально). Нитраты короткого действия купируют боли через 1–5 мин. Повторные дозы нитроглицерина для купирования приступа стенокардии можно использовать с 5-минутным интервалом. Нитроглицерин в таблетках для сублингвального применения теряет свою активность через 2 мес с момента открытия пробирки в связи с летучестью нитроглицерина, поэтому необходима регулярная замена препарата.
• Для предупреждения приступов стенокардии, возникающих чаще 1 р/нед, используют нитраты длительного действия (изосорбид динитрат и изосорбид мононитрат) • Изосорбид динитрат в дозе 10–20 мг 2–4 р/сут (иногда до 6) за 30–40 мин до предполагаемой физической нагрузки. Ретардные формы изосорбида динитрата — в дозе 40–120 мг 1–2 р/сут до предполагаемой физической нагрузки • Изосорбид мононитрат в дозе 10–40 мг 2–4 р/сут, а ретардные формы — в дозе 40–120 мг 1–2 р/сут также за 30–40 мин до предполагаемой физической нагрузки.
• Толерантность к нитратам (потеря чувствительности, привыкание). Регулярное ежедневное применение нитратов в течение 1–2 нед и более может привести к уменьшению или исчезновению антиангинального эффекта •• Причина — уменьшение образования оксида азота, ускорение его инактивации из-за повышения активности фосфодиэстераз и повышение образования эндотелина-1, обладающего сосудосуживающим действием •• Профилактика — асимметричное (эксцентричное) назначение нитратов (например, 8 ч утра и 15 ч дня для изосорбида динитрата либо только 8 ч утра для изосорбида мононитрата). Таким образом обеспечивают безнитратный период длительностью более 6–8 ч для восстановления чувствительности ГМК сосудистой стенки к действию нитратов. Как правило, безнитратный период рекомендуют пациентам на время минимальной физической активности и минимального количества болевых приступов (в каждом случае индивидуально) •• Из других приёмов профилактики толерантности к нитратам используется назначение донаторов сульфгидрильных групп (ацетилцистеин, метионин), ингибиторов АПФ (каптоприл и др.), блокаторов рецепторов ангиотензина II, диуретиков, гидралазина, однако частота появления толерантности к нитратам на фоне их применения уменьшается в незначительной степени.
Молсидомин — близок по действию к нитратам (нитросодержащий вазодилататор). После всасывания молсидомин превращается в активное вещество, преобразующееся в оксид азота, что в конечном итоге приводит к расслаблению гладких мышц сосудов. Молсидомин применяют в дозе 2–4 мг 2–3 р/сут либо 8 мг 1–2 р/сут (пролонгированные формы).
b-Адреноблокаторы. Антиангинальный эффект обусловлен снижением потребности миокарда в кислороде вследствие урежения ЧСС и уменьшения сократимости миокарда. Для лечения стенокардии применяют:
• неселективные b-адреноблокаторы (действуют на b1- и b2-адренорецеторы) — для лечения стенокардии используют пропранолол в дозе 10–40 мг 4 р/сут, надолол в дозе 20–160 мг 1 р/сут;
• кардиоселективные b-адреноблокаторы (действуют преимущественно на b1-адренорецепторы сердца) — атенолол в дозе 25–200 мг/сут, метопролол 25–200 мг/сут (в 2 приёма), бетаксолол (10–20 мг/сут), бисопролол (5–20 мг/сут).
• В последнее время стали использовать b-адреноблокаторы, вызывающие расширение периферических сосудов, например карведилол.
Блокаторы медленных кальциевых каналов. Антиангинальный эффект заключается в умеренной вазодилатации (в т.ч. и венечных артерий), снижении потребности миокарда в кислороде (у представителей подгрупп верапамила и дилтиазема). Применяются: верапамил — 80–120 мг 2–3 р/сут, дилтиазем — 30–90 мг 2–3 р/сут.
Профилактика ИМ и внезапной сердечной смерти
• Клиническими исследованиями показано, что применение ацетилсалициловой кислоты в дозе 75–325 мг/сут значительно снижает риск развития ИМ и внезапной сердечной смерти. Больным стенокардией следует назначать ацетилсалициловую кислоту при отсутствии противопоказаний — язвенной болезни, болезней печени, повышенной кровоточивости, непереносимости препарата.
• Положительно на прогноз больных стабильной стенокардией напряжения влияет также снижение концентрации общего холестерина и холестерина ЛПНП с помощью гиполипидемических средств (симвастатина, правастатина). В настоящее время оптимальными уровнями считаются для общего холестерина не более 5 ммоль/л (190 мг%), для холестерина ЛПНП не более 3 ммоль/л (115 мг%).
Хирургическое лечение. При определении тактики хирургического лечения стабильной стенокардии напряжения необходимо учитывать ряд факторов: количество поражённых венечных артерий, фракцию выброса левого желудочка, наличие сопутствующего СД. Так, при одно-двухсосудистом поражении с нормальной фракцией выброса левого желудочка обычно начинают реваскуляризацию миокарда с чрескожной транслюминальной коронарной ангиопластики и стентирования. При наличии двух–трёхсосудистого поражения и снижении фракции выброса левого желудочка менее 45% или наличии сопутствующего СД целесообразнее проводить аортокоронарное шунтирование (см. также Атеросклероз коронарных артерий).
• Чрескожная ангиопластика (баллонная дилатация) — расширение суженного атеросклеротическим процессом участка венечной артерии миниатюрным баллоном под большим давлением при визуальном контроле во время ангиографии. Успех процедуры достигается в 95% случаев. При проведении ангиопластики возможны осложнения: •• смертность составляет 0,2% при однососудистом поражении и 0,5% при многососудистом поражении, ИМ возникает в 1% случаев, необходимость в аортокоронарном шунтировании появляется в 1% случаев; •• к поздним осложнениям относят рестенозы (у 35–40% больных в течение 6 мес после дилатации), а также появление стенокардии (у 25% пациентов в течение 6–12 мес).
• Параллельно с расширением просвета венечной артерии в последнее время применяют стентирование — имплантацию в место сужения стентов (тончайших проволочных каркасов, предотвращающих рестеноз).
• Коронарное шунтирование — создание анастомоза между аортой (или внутренней грудной артерией) и венечной артерией ниже (дистальнее) места сужения для восстановления эффективного кровоснабжения миокарда. В качестве трансплантата используют участок подкожной вены бедра, левую и правую внутренние грудные артерии, правую желудочно-сальниковую артерию, нижнюю надчревную артерию. Показания для коронарного шунтирования (рекомендации Европейского общества кардиологов; 1997) •• Фракция выброса левого желудочка менее 30% •• Поражение ствола левой венечной артерии •• Единственная непоражённая венечная артерия •• Дисфункция левого желудочка в сочетании с трёхсосудистым поражением, особенно при поражении передней межжелудочковой ветви левой венечной артерии в проксимальном отделе •• При проведении коронарного шунтирования также возможны осложнения — ИМ в 4–5% случаев (до 10%). Смертность составляет 1% при однососудистом поражении и 4–5% при многососудистом поражении. К поздним осложнениям аортокоронарного шунтирования относят рестенозирование (при использовании венозных трансплантатов в 10–20% случаев в течение первого года и по 2% каждый год в течение 5–7 лет). При использовании артериальных трансплантатов шунты остаются открытыми у 90% пациентов в течение 10 лет. В течение 3 лет стенокардия возобновляется у 25% пациентов.
Прогноз стабильной стенокардии напряжения при адекватной терапии и наблюдении за больными относительно благоприятный: смертность составляет 2–3% в год, фатальный ИМ развивается у 2–3% больных. Менее благоприятный прогноз имеют пациенты со снижением фракции выброса левого желудочка, высоким функциональным классом стабильной стенокардии напряжения, пожилые больные, пациенты с многососудистым поражением венечных артерий, стенозом основного ствола левой венечной артерии, проксимальным стенозом передней межжелудочковой ветви левой венечной артерии.
Возрастные особенности • Дети. Наиболее частая причина появления симптомов стенокардии у детей — наследственные дислипидемии • Пожилые — высокая чувствительность к побочным эффектам ЛС (например, выраженная депрессия при назначении b-адреноблокаторов) • Беременность — после уточнения диагноза необходимо тщательное наблюдение акушера и кардиолога, рост потребности в кислороде при беременности усиливает симптоматику стенокардии.
Профилактика • Прекращение курения, диета с низким содержанием холестерина и жиров, регулярное выполнение комплекса специальных упражнений • Гиполипидемические препараты.
Синонимы • Грудная жаба • Angina pectoris • Болезнь Гебердена.
МКБ-10 • I20.8 Другие формы стенокардии
Диагностика патологии
Осмотр пациента осуществляется врачом-кардиологом. Наиболее эффективным способом диагностики стенокардии напряжения становится ЭКГ, полученное во время приступа. Ишемия провоцируется посредством тестов под нагрузкой. Их проведение в условиях клиники исключает вероятность развития у пациента осложнений. Холтеровское мониторирование позволяет обнаружить ишемии миокарда и нарушения сердечного ритма.
ЭхоКГ направлено на оценку сократительных способностей миокарда. Использование этой методики позволяет провести дифференциальную диагностику и исключить из анамнеза пациента иные патологии сердечно-сосудистой системы. Лабораторные исследования – общий и биохимический анализы крови – обеспечивают возможность для обнаружения признаков атеросклеротического поражения сосудов пациента.
Диагностика
Для того, чтобы провести дифференциальный диагноз, т.е. отличить ишемические боли от неишемических на основании симптомов я использую специально разработанные критерии, включающие 3 основных признака:
- классические приступы грудной жабы,
- их появление во время физической работы,
- ослабление и исчезновение после приема таблетки/спрея Нитроглицерина или прекращения нагрузки.
Наличие всех трех критериев характерно для типичной стенокардии, двух – для нетипичной. Если же у пациента есть только один критерий, то диагноз сомнителен.
Также я провожу общий осмотр больного, при котором можно выявить симптомы сердечной недостаточности:
- отеки ног,
- утолщение кончиков пальцев рук,
- синюшный цвет губ,
- разбухшие вены на шее,
- увеличенная и болезненная печень.
Особенно часто мне удается отметить такие признаки у пожилых. У пациентов с пороками сердца при аускультации можно выслушать различные шумы. Обязательным является измерение артериального давления, так как преобладающее большинство людей со стенокардией имеют гипертензию.
Для подтверждения или опровержения диагноза я назначаю дополнительное обследование, которое включает:
- Анализ крови. Практически у всех людей с ишемической болезнью сердца имеется повышенный уровень холестерина. Поэтому я всегда назначаю определение липидного профиля (фракции холестерина). Также, следуя протоколу, нужно проверить концентрацию глюкозы и сделать общий анализ крови и мочи.
- Электрокардиография (ЭКГ) – это основной диагностический метод, при подозрении на стенокардию. Главный признак заболевания – снижение (депрессия) сегмента ST. Иногда регистрируется отрицательный зубец Т. Однако зачастую данные изменения не удается обнаружить в состоянии покоя, т.е. когда боли нет. Поэтому я назначаю своим пациентам дополнительные ЭКГ-исследования.
- Электрокардиография с нагрузкой. Из всех подобных проб я предпочитаю велоэргометрию (езда на велотренажере) и тредмил-тест (ходьба или бег на беговой дорожке). Если через определенное время появляются симптомы стенокардии и на ЭКГ отмечаются типичные признаки (депрессия сегмента ST больше 1 мм и отрицательный зубец Т), тест считается положительным. Стоит отметить, что такие исследования подходят далеко не всем. Например, я их не провожу больным старше 85 лет и людям с выраженной сердечной недостаточностью (III-IV функциональный класс).
- Суточное мониторирование ЭКГ. В тех случаях, когда выполнение физических тестов невозможно или полученные результаты сомнительны, целесообразно провести холтеровское исследование. Также это очень хороший способ выявить безболевую ишемию миокарда. Чаще всего Холтер-ЭКГ я назначаю пациентам с сахарным диабетом.
- Эхокардиография (Эхо-КГ, УЗИ сердца). Способ позволяет проверить способность органа к перекачиванию крови, оценить состояние клапанов, степень утолщения стенок, наличие внутрисердечных тромбов.
- Чреспищеводная электрическая стимуляция сердца (ЧПЭС) – процедура проходит следующим образом. Через нос больному вводится гибкий зонд с электродом и устанавливается в пищеводе в наиболее близкой к сердцу проекции. Затем подаются слабые сигналы, вызывающие приступ стенокардии. Параллельно с этим снимается пленка ЭКГ для регистрации специфических изменений. Этот метод я также провожу пациентам, которым противопоказаны физические пробы.
- Сцинтиграфия миокарда – этим методом я изучаю интенсивность кровоснабжения миокарда. Для этого используется радиоактивный препарат, (в основном я применяю таллий-201 и технеций-99-m), который вводится пациенту внутривенно. Затем он приступает к выполнению умеренной физической нагрузки, после чего на специальном устройстве выводится изображение. По степени интенсивности свечения судят о кровообращении различных участков сердца. К сцинтиграфии миокарда я прибегаю, если у пациента есть серьезные аритмии (блокады ножек пучка Гиса, повторяющиеся желудочковые экстрасистолы), при которых невозможно на кардиограмме увидеть специфические изменения. Этот способ малоинформативен у женщин, так как ткани молочной железы накапливают значительную часть фармпрепарата.
- Коронарная ангиография – это золотой стандарт диагностики ишемической болезни сердца, позволяющий достоверно поставить диагноз. С его помощью можно также выяснить, необходимо ли выполнение оперативного вмешательства.
Лечение
Терапия начинается с устранения всех провоцирующих факторов, которые могут повлиять на состояние страдающего от патологии человека. Приступы купируются посредством приема нитроглицерина. После постановки диагноза кардиолог может назначить пациенту нитраты длительного действия, антиагреганты, блокаторы кальциевых каналов и b-адреноблокаторы.
Сохранение симптоматики при реализации консервативного лечения становиться поводом для направления ребенка или взрослого на операцию. В ходе вмешательства хирурги выполняют стентирование коронарных артерий и осуществляют эндоваскулярную ангиопластику. Клинические рекомендации предусматривают возможность осуществления аортокоронарного шунтирования на фоне стенокардии напряжения. Эффективность оперативного лечения составляет 90-95%.
Канадская классификация
Для определения степени тяжести симптомов грудной жабы Канадским обществом кардиологов была разработана специальная классификация в виде таблицы, которая включает следующие функциональные классы стенокардии напряжения:
Функциональный класс 1
При выполнении обычной для человека физической нагрузки он чувствует себя хорошо. Боль появляется только при интенсивной и продолжительной работе, например, при занятиях тяжелой атлетикой или забегах на длинные дистанции.
Функциональный класс 2
Боль возникает уже при обычной ходьбе, когда человек проходит больше 200 метров. Также грудная жаба развивается, если больной поднимается по лестнице выше 2 этажа, выходит на улицу в очень холодную погоду, переедает.
Функциональный класс 3
Приступ начинается при прохождении от 100 до 200 метров, или при подъеме уже на 2 этаж.
Функциональный класс 4
Выполнение любой физической работы вызывает боль. Приступ может развиться даже в абсолютно спокойном состоянии.
Вопросы и ответы
Существует ли комплекс профилактических мер, позволяющих предотвратить развитие стенокардии напряжения?
Рекомендации кардиологов адресованы людям с семейным анамнезом, отягощенным ишемической болезнью сердца. Врачи настаивают на отказе пациентов от курения, употребления алкоголя. Из рациона следует исключить жирную пищу. Следует соблюдать дозировку препаратов, назначенных для патологий сердечно-сосудистой системы.
Обязательно ли оперативное вмешательство при стенокардии напряжения?
Необходимость в проведении хирургического вмешательства определяется клинической картиной заболевания. При легком течении пациентам назначается медикаментозное лечение. Риск развития осложнений или тяжелая форма патологии могут стать решающих доводом при принятии врачом решения об оперативном лечении.
Описание болезни
Для стенокардии напряжения, или грудной жабы, хронического заболевания кардиоваскулярной системы, характерны загрудинные боли при физических или гастрономических нагрузках, в стрессовых состояниях, резком переохлаждении. Этим она отличается от другой формы – стенокардии покоя. Давящие, сжимающие или жгучие боли появляются из-за того, что клетки сердечной мышцы пребывают в состоянии резкого дефицита кислорода (ишемии).
Боли при грудной жабе быстро уменьшаются и пропадают практически сразу после того, как человек кладет под язык таблетку Нитроглицерина или прекращает выполнять какую-либо физическую работу. Это главное отличие «стенокардических» болей от других.
Стенокардия напряжения считается наиболее распространенной разновидностью ишемической болезни сердца и находится под кодом МКБ I20.8.
По данным Всемирной организации здравоохранения (ВОЗ) во всем мире стенокардией страдают около 300 000 000 человек. Средний возраст начала заболевания – 45-50 лет. Соотношение мужского и женского пола составляет 2,5:1. Однако это касается только женщин в пременопаузальном периоде. После наступления менопаузы этот показатель сравнивается с мужчинами. Этому факту есть вполне конкретное объяснение.
Основной причиной стенокардии напряжения является ухудшение прохождения крови по сосудам, питающим сердечную мышцу (коронарным артериям) вследствие атеросклероза. Он возникает из-за того, что в стенках сосудов откладывается холестерин, а именно, так называемая «плохая» его разновидность (липопротеиды низкой и очень низкой плотности). Женские половые гормоны (эстрогены) обладают способностью снижать уровень этой фракции, что уменьшает степень формирования атеросклеротической бляшки. А при наступлении менопаузы содержание защитных гормонов в крови женщины резко снижается, что повышает кон холестерина и, соответственно, скорость развития патологии.
Если вовремя не распознать и не начать лечить стенокардию напряжения, то она может привести к инфаркту миокарда – «убийце номер один» среди всех заболеваний.
Статистические данные
Патологии сердечно-сосудистой системы остаются самой распространенной причиной смерти москвичей – 55% случаев в 2019 году. Эта цифра втрое превышает среднеевропейские показатели. Общая численность жителей России, страдающих от болезней сердца, превышает 16 миллионов человек. Четверть из них обладают врожденными патологиями сердечно-сосудистой системы. Профилактика приступов ишемии миокарда остается одной из ключевых задач кардиологов при наблюдении за пациентами, представляющими группу риска.
Как развивается болезнь?
Именно в такие моменты проявляются распространенные признаки стенокардии у женщин и мужчин: вы ощущаете недостаток воздуха, аритмию. В это время в миокарде идут химические изменения, связанные с нарушением обмена, уменьшением синтеза веществ, накоплением кислот. Постепенно нарушаются функции миокарда, в нем изменяется метаболизм.
Что вызывает данное заболевание? Существуют определенные факторы:
- повышенное содержание холестерина;
- ожирение при употреблении чрезмерного количества жиров, углеводов;
- гиподинамия нарушает липидный объем;
- курение вызывает кислородное голодание клеток и спазм артерий;
- артериальная гипертония вызывает напряжение миокарда;
- анемия, интоксикации способствуют кислородному голоданию;
- сахарный диабет повышает риск развития ишемии;
- повышенная вязкость крови – это прямой риск образования тромбов;
- психоэмоциональные стрессы (особенно у женщин) ухудшают питание миокарда.