В среднем 7-10% россиян имеют хроническую сердечную недостаточность (ХСН), 4,5% страдают от клинических симптомов сердечной недостаточности, снижающих качество жизни и трудоспособность, а среди лиц старше 65 лет половина больных с сердечно-сосудистыми заболеваниями имеют симптомы ХСН, и с каждым годом эти цифры увеличиваются.
Сердечная недостаточность — это синдром, вызванный нарушением структуры и снижением функции сердца. Может быть исходом таких заболеваний, как артериальная гипертония, ишемическая болезнь сердца, пороки сердца, аритмии, заболевания почек и щитовидной железы, кардиомиопатии, наследственные или в результате инфекций, интоксикаций, метаболических и других нарушений.
Описание болезни
Для стенокардии напряжения, или грудной жабы, хронического заболевания кардиоваскулярной системы, характерны загрудинные боли при физических или гастрономических нагрузках, в стрессовых состояниях, резком переохлаждении. Этим она отличается от другой формы – стенокардии покоя. Давящие, сжимающие или жгучие боли появляются из-за того, что клетки сердечной мышцы пребывают в состоянии резкого дефицита кислорода (ишемии).
Боли при грудной жабе быстро уменьшаются и пропадают практически сразу после того, как человек кладет под язык таблетку Нитроглицерина или прекращает выполнять какую-либо физическую работу. Это главное отличие «стенокардических» болей от других.
Стенокардия напряжения считается наиболее распространенной разновидностью ишемической болезни сердца и находится под кодом МКБ I20.8.
По данным Всемирной организации здравоохранения (ВОЗ) во всем мире стенокардией страдают около 300 000 000 человек. Средний возраст начала заболевания – 45-50 лет. Соотношение мужского и женского пола составляет 2,5:1. Однако это касается только женщин в пременопаузальном периоде. После наступления менопаузы этот показатель сравнивается с мужчинами. Этому факту есть вполне конкретное объяснение.
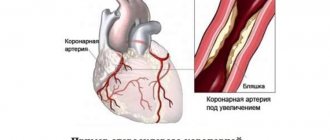
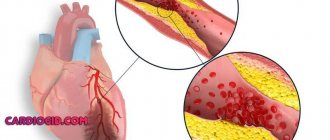
Основной причиной стенокардии напряжения является ухудшение прохождения крови по сосудам, питающим сердечную мышцу (коронарным артериям) вследствие атеросклероза. Он возникает из-за того, что в стенках сосудов откладывается холестерин, а именно, так называемая «плохая» его разновидность (липопротеиды низкой и очень низкой плотности). Женские половые гормоны (эстрогены) обладают способностью снижать уровень этой фракции, что уменьшает степень формирования атеросклеротической бляшки. А при наступлении менопаузы содержание защитных гормонов в крови женщины резко снижается, что повышает кон холестерина и, соответственно, скорость развития патологии.
Если вовремя не распознать и не начать лечить стенокардию напряжения, то она может привести к инфаркту миокарда – «убийце номер один» среди всех заболеваний.
Степени развития заболевания
По скорости развития заболевание может быть двух видов:
- Острая
– развивается в течение несколько часов или даже минут. При острой левожелудочковой недостаточности, как правило, возникает сердечная астма, которая достаточно быстро осложняется отеком легких. Также возможно развитие кардиогенного шока, для которого характерна недостаточность не только левого желудочка, но и левого предсердия. Острая правожелудочковая недостаточность характеризуется застоем крови в большом круге кровообращения. Нередко возникает на фоне декомпенсированной хронической сердечной недостаточности. - Хроническая
– развивается в течение более длительного времени (вплоть до нескольких лет). Выраженность клинической картины во многом зависит от основного заболевания, повлиявшего на нарушение сердечной деятельности.
Важной является классификация сердечной недостаточности по форме течения заболевания:
- Миокардиальная
– при этой разновидности поражается миокард, из-за чего сердечная мышца теряет способность нормально сокращаться. Заболевание определяется расстройством как систолической, так и диастолической функции сердца. - Перегрузочная
– в результате повышенной нагрузки на орган сердечная мышца постепенно ослабевает. Данная форма сердечной недостаточности развивается при пороках сердца, определяющих расстройство нормального тока крови. - Комбинированная
– сердечная недостаточность развивается на фоне повышенной нагрузки на миокард и его повреждения под воздействием различных факторов.
Записаться на прием к специалисту, без очередей, в удобное время
+7
Записаться
Симптомы и признаки
Основные симптомы, по которым определяют стенокардию напряжения — приступы тяжести за грудиной, а также жгучей или сдавливающей боли. Эти ощущения могут возникнуть, когда человек бежит, занимается в тренажерном зале, или даже просто идет по лестнице.
Боль уходит, если нагрузка прекращается или человек принимает Нитроглицерин в виде таблетки/спрея. Этот момент очень важен, он отличает более опасные состояния — инфаркт и нестабильную форму стенокардии от данного заболевания, так как при них боль не снимается Нитроглицерином.
Для стенокардических болей характерна специфичная иррадиация — отдача в другие части тела. В основном это нижняя челюсть, шея, левая рука и лопатка, верхняя область живота. Причем место, куда проводится боль, зачастую ощущается гораздо сильнее, а дискомфорт в сердце может остаться незамеченным. Мне приходилось нередко встречать пациентов, которые долгое время принимали приступы стенокардии за зубную боль и безуспешно проходили лечение «пульпита» или «периодонтита» у стоматолога.
Помимо физической работы боль способна «застигнуть» человека и при других обстоятельствах. В зависимости от фактора, провоцирующего болевой приступ, выделяют следующие клинические формы стенокардии напряжения:
- Ранняя утренняя – обострение появляется примерно в 5-6 часов утра. Связана с повышенной вязкостью крови и ростом количества кортизола и адреналина. Они вызывают учащение сердцебиения и гипертензию.
- Стенокардия после приема пищи – обильный прием пищи перераспределяет кровоток в пользу органов пищеварения. В результате ухудшается снабжение сердца кислородом.
- Стенокардия лежащего положения – когда человек лежит, на его сердце повышается объемная нагрузка, что провоцирует усиление работы органа и, как результат, повышение его потребности в оксигенации.
- Холодовая – при низкой температуре окружающей среды сужаются поверхностные сосуды кожи, что заставляет сердце работать в усиленном режиме.
- Табачная – компоненты сигаретного дыма, в том числе и никотин, учащают сердцебиение, сужают сосуды и сгущают кровь.
- Стенокардия после стрессовых воздействий – стресс стимулирует выброс в кровь адреналина и кортизола.
- Статическая – когда человек наклоняется, чтобы, например, надеть обувь, внутри грудной клетки повышается давление. Это, в свою очередь, увеличивает объемную нагрузку на сердце по такому же принципу, как возникает стенокардия лежачего положения.
У некоторых групп пациентов клиническое течение стенокардии имеет свои особенности. К ним относятся:
- пожилые люди – примерно у 50% лиц старше 65 лет появляется не боль, а внезапное затруднение дыхания (одышка);
- женщины – у лиц женского пола в силу преобладания эмоционального компонента во время приступа, помимо болей, связанных со стенокардией, возникают невротические боли, развивающиеся вследствие спазма сосудов. Мне часто приходится принимать пациентов-женщин, у которых только по симптоматике трудно определить тяжесть стенокардии, отличить ее от других форм ишемии;
- диабетики – из-за длительного течения сахарного диабета повреждаются нервные окончания, в их числе и проводящие болевые импульсы. Поэтому я нередко встречаю таких пациентов со скрытым или бессимптомным течением стенокардии.
Цены на консультацию и прием врача кардиолога
| Название | Стоимость |
| Измерение АД | 60,00 |
| Консультация после МРТ/МСКТ | 540,00 |
| Первичная консультация пульмонолога | 1800,00 |
| Первичный прием кардиолога (консультация) | 1800,00 |
| Первичный приём ревматолога | 1800,00 |
| Повторная консультация пульмонолога | 960,00 |
| Повторный прием кардиолога | 960,00 |
| Повторный приём ревматолога | 960,00 |
| Предоперационное обследование кардиологом (приём врача, ЭКГ, расшифровка) | 2460,00 |
| Расшифровка ЭКГ | 600,00 |
| Снятие ЭКГ | 360,00 |
| Суточное мониторирование АД | 2400,00 |
| Суточное мониторирование ЭКГ по Холтеру | 3000,00 |
| ЭКГ с нагрузкой | 1950,00 |
Диагностика
Для того, чтобы провести дифференциальный диагноз, т.е. отличить ишемические боли от неишемических на основании симптомов я использую специально разработанные критерии, включающие 3 основных признака:
- классические приступы грудной жабы,
- их появление во время физической работы,
- ослабление и исчезновение после приема таблетки/спрея Нитроглицерина или прекращения нагрузки.
Наличие всех трех критериев характерно для типичной стенокардии, двух – для нетипичной. Если же у пациента есть только один критерий, то диагноз сомнителен.
Также я провожу общий осмотр больного, при котором можно выявить симптомы сердечной недостаточности:
- отеки ног,
- утолщение кончиков пальцев рук,
- синюшный цвет губ,
- разбухшие вены на шее,
- увеличенная и болезненная печень.
Особенно часто мне удается отметить такие признаки у пожилых. У пациентов с пороками сердца при аускультации можно выслушать различные шумы. Обязательным является измерение артериального давления, так как преобладающее большинство людей со стенокардией имеют гипертензию.
Для подтверждения или опровержения диагноза я назначаю дополнительное обследование, которое включает:
- Анализ крови. Практически у всех людей с ишемической болезнью сердца имеется повышенный уровень холестерина. Поэтому я всегда назначаю определение липидного профиля (фракции холестерина). Также, следуя протоколу, нужно проверить концентрацию глюкозы и сделать общий анализ крови и мочи.
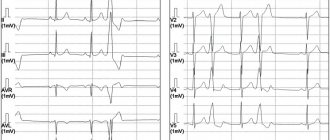
- Электрокардиография (ЭКГ) – это основной диагностический метод, при подозрении на стенокардию. Главный признак заболевания – снижение (депрессия) сегмента ST. Иногда регистрируется отрицательный зубец Т. Однако зачастую данные изменения не удается обнаружить в состоянии покоя, т.е. когда боли нет. Поэтому я назначаю своим пациентам дополнительные ЭКГ-исследования.
- Электрокардиография с нагрузкой. Из всех подобных проб я предпочитаю велоэргометрию (езда на велотренажере) и тредмил-тест (ходьба или бег на беговой дорожке). Если через определенное время появляются симптомы стенокардии и на ЭКГ отмечаются типичные признаки (депрессия сегмента ST больше 1 мм и отрицательный зубец Т), тест считается положительным. Стоит отметить, что такие исследования подходят далеко не всем. Например, я их не провожу больным старше 85 лет и людям с выраженной сердечной недостаточностью (III-IV функциональный класс).
- Суточное мониторирование ЭКГ. В тех случаях, когда выполнение физических тестов невозможно или полученные результаты сомнительны, целесообразно провести холтеровское исследование. Также это очень хороший способ выявить безболевую ишемию миокарда. Чаще всего Холтер-ЭКГ я назначаю пациентам с сахарным диабетом.
- Эхокардиография (Эхо-КГ, УЗИ сердца). Способ позволяет проверить способность органа к перекачиванию крови, оценить состояние клапанов, степень утолщения стенок, наличие внутрисердечных тромбов.
- Чреспищеводная электрическая стимуляция сердца (ЧПЭС) – процедура проходит следующим образом. Через нос больному вводится гибкий зонд с электродом и устанавливается в пищеводе в наиболее близкой к сердцу проекции. Затем подаются слабые сигналы, вызывающие приступ стенокардии. Параллельно с этим снимается пленка ЭКГ для регистрации специфических изменений. Этот метод я также провожу пациентам, которым противопоказаны физические пробы.
- Сцинтиграфия миокарда – этим методом я изучаю интенсивность кровоснабжения миокарда. Для этого используется радиоактивный препарат, (в основном я применяю таллий-201 и технеций-99-m), который вводится пациенту внутривенно. Затем он приступает к выполнению умеренной физической нагрузки, после чего на специальном устройстве выводится изображение. По степени интенсивности свечения судят о кровообращении различных участков сердца. К сцинтиграфии миокарда я прибегаю, если у пациента есть серьезные аритмии (блокады ножек пучка Гиса, повторяющиеся желудочковые экстрасистолы), при которых невозможно на кардиограмме увидеть специфические изменения. Этот способ малоинформативен у женщин, так как ткани молочной железы накапливают значительную часть фармпрепарата.
- Коронарная ангиография – это золотой стандарт диагностики ишемической болезни сердца, позволяющий достоверно поставить диагноз. С его помощью можно также выяснить, необходимо ли выполнение оперативного вмешательства.
Клинические формы
- Застойная левожелудочковая недостаточность характерна для митрального порока, для тяжелых форм ИБС — особенно у больных с артериальной гипертензией. Повышенное давление в легочных венах способствует наполнению левого желудочка и сохранению достаточного минутного объема сердца. В то же время застойные изменения в легких нарушают функцию внешнего дыхания и являются основным фактором, отягощающим состояние больного при этой форме СН. Проявления: одышка, ортопноэ, признаки застоя в легких аускультативные (сухие хрипы ниже уровня лопаток, мигрирующие влажные хрипы) и рентгенологические, сердечная астма и отек легких, вторичная легочная гипертензия, тахикардия.
- Левожелудочковая недостаточность выброса характерна для аортального порока (см.), ИБС, артериальной гипертензии. Проявления: недостаточность мозгового кровообращения (головокружение, потемнение в глазах, обмороки), коронарная недостаточность, сфигмографические и эхокардиографические гризнаки низкого выброса. В тяжелых случаях возможны дыхание Чейна — Стокса, альтернирующий пульс (редко), пресистолический ритм галопа (патологический IV тон), клинические проявления застойной левожелудочковой недостаточности. В терминальной стадии может присоединиться правожелудочковая недостаточность.
- Застойная правожелудочковая нвдостаточность характерна для митрального и трикуспидального порока, констриктивного перикардита. Обычно присоединяется к застойной левожелудочковой недостаточности. Проявления: набухание шейных вен, высокое венозное давление, акроцианоз, увеличение печени, субиктеричность, отеки — полостные и периферические.
- Правожелудочковая недостаточность выброса характерна для стеноза легочной артерии, легочной гипертензии. Диагностируется и основном рентгенологически (обедненный периферический легочный сосудистый рисунок). Могут обнаруживаться другие признаки этой формы: одышка при строго определенном пороговом уровне физической нагрузки, гипертрофия правого желудочка — пальпаторные, затем и ЭКГ-признаки по типу «нагрузки давлением» (высокий зубец Я и снижение зубца Т в правых грудных отведениях). В особо тяжелых случаях серая окраска кожных покровов.
- Дистрофическая форма. Как правило, терминальная стадия правожелудочковой недостаточности. Варианты: а) кахектический; б) отечно-дистрофический с дистрофическими изменениями кожи (истончение, блеск, сглаженность рисунка, дряблость), отеками — распространенными или ограниченными подвижными, гипоальбуминвмией, в наиболее выраженных случаях — анасарка; в) некорригируемое солевое истощение.
В ряде случаев на первый план выступают изменения самого сердца (кардиомегалия, атриомегалия, мерцательная аритмия), что позволяет говорить о «центральной» форме СН. В качестве особых форм со специфическими механизмами нарушения кровообращения и проявлениями рассматривают СН при «синих» врожденных пороках с недостаточным кровотоком в малом круге и несниженным или избыточным — в большом, при легочном сердце, тиреотоксикозе, анемии, артериовенозном соустье, циррозе печени, а также аритмогенную СН.
У больных с детства может развиться «пассивная адаптация» (малые масса тела и рост, плохое физическое развитие, резко сниженная физическая активность, инфантилизм). Перечисленные формы СН встречаются в различных сочетаниях, часто удается выделить лишь ведущую форму.
Канадская классификация
Для определения степени тяжести симптомов грудной жабы Канадским обществом кардиологов была разработана специальная классификация в виде таблицы, которая включает следующие функциональные классы стенокардии напряжения:
Функциональный класс 1
При выполнении обычной для человека физической нагрузки он чувствует себя хорошо. Боль появляется только при интенсивной и продолжительной работе, например, при занятиях тяжелой атлетикой или забегах на длинные дистанции.
Функциональный класс 2
Боль возникает уже при обычной ходьбе, когда человек проходит больше 200 метров. Также грудная жаба развивается, если больной поднимается по лестнице выше 2 этажа, выходит на улицу в очень холодную погоду, переедает.
Функциональный класс 3
Приступ начинается при прохождении от 100 до 200 метров, или при подъеме уже на 2 этаж.
Функциональный класс 4
Выполнение любой физической работы вызывает боль. Приступ может развиться даже в абсолютно спокойном состоянии.
Функциональная классификация легочной гипертензии
| Класс I | отсутствует ограничение физической активности. Обычная физическая активность не вызывает появление одышки, слабости, боли в грудной клетке, головокружения |
| Класс II | некоторое снижение физической активности. Обычная физическая активность сопровождается появлением одышки, слабости, боли в грудной клетке, головокружения |
| Класс III | выраженное ограничение физической активности. Небольшая физическая активность вызывает появление одышки, слабости, боли в грудной клетке, головокружения |
| Класс IV | неспособность выполнять любую физическую нагрузку без вышеперечисленных клинических симптомов. Одышка или слабость могут присутствовать даже в покое, дискомфорт возрастает при минимальной нагрузке |
Лечение
Прежде чем приступить к лечению, мне необходимо оценить риск, т.е. вероятность развития в дальнейшем у пациента осложнений (инфаркта миокарда и смерти). Это нужно для выбора тактики терапии.
Для этого я обращаю внимание на следующие параметры:
- Результаты тестов с физической нагрузкой (время выполнения нагрузки, через которое у больного появляется приступ);
- показатели эхокардиографии, а именно адекватность насосной функции сердца;
- интенсивность свечения на сцинтиграфии миокарда;
- распространенность атеросклероза коронарных артерий и степень сужения их просвета.
Если у пациента низкий или средний риск, то я ограничиваюсь лекарственной терапией. А если он имеет высокий риск, то ему необходимо более агрессивное лечение стенокардии напряжения в виде хирургического вмешательства.
Руководство по Браунвальду для терапии кардиологических заболеваний, наиболее авторитетное издание, при стенокардии напряжения рекомендует использовать следующие медикаментозные средства (ЛС):
- Бета-адреноблокаторы (Бисопролол, Метопролол) – уменьшают частоту пульса и замедляют проведение нервного импульса, тем самым снижая потребность миокарда в кислороде. Кроме того, вследствие увеличения периода расслабления (диастолы) сердечной мышцы, улучшается ее кровообращение.
- Антагонисты медленных кальциевых каналов (Дилтиазем, Верапамил) – обладают аналогичным механизмом действия. Я их применяю в случае непереносимости бета-адреноблокаторов или при противопоказаниях к ним.
- Антиагреганты – необходимы для предотвращения образования тромбов в артериях, которые приводят к инфаркту. Сначала я назначаю Ацетилсалициловую кислоту, а если у пациента есть язва желудка или 12-перстной кишки, то Клопидогрел.
- Статины (Аторвастатин, Розувастатин) – снижают концентрацию холестерина в крови, тем самым замедляют процесс формирования атеросклеротической бляшки.
- Ингибиторы АПФ (Периндоприл, Лизиноприл) – эти медикаменты нужны больным, страдающим помимо стенокардии хронической сердечной недостаточностью или сахарным диабетом.
- Блокаторы If-каналов клеток синусового узла (Ивабрадин) – это так называемые пульсурежающие ЛС. Их я использую, когда у пациента очень частый пульс (более 100).
Такая схема позволяет мне добиться клинического улучшения в виде прекращения болей у части больных. Если при подобранной терапии приступы сохраняются, то я добавляю нитраты (Нитроглицерин) Эти ЛС расслабляют гладкомышечные стенки коронарных артерий, что приводит к их расширению и увеличению притока крови к миокарду.
Однако с этими препаратами нужно обращаться очень осторожно, так как при неграмотном их приеме быстро развивается толерантность (привыкание), и их лечебное действие уменьшается в несколько раз. Поэтому я всегда рекомендую своим пациентам принимать нитраты, только когда начинается приступ, либо не чаще 2 раз в сутки, и так, чтобы интервал между приемами составлял не менее 12 часов.
В случае безуспешности медикаментозного лечения, или при наличии у больного высокого сердечно-сосудистого риска, проводится оперативное вмешательство.
Есть 2 основных разновидности операций:
- Стентирование, или чрескожное коронарное вмешательство (ЧКВ);
- аорто-коронарное шунтирование (АКШ.)
Суть ЧКВ заключается в введении в сосуд специального металлического стента, который улучшает его проходимость. Операция выполняется под местной анестезией. Доступ осуществляется через бедренную артерию. ЧКВ проводится при стенозе в одном сосуде более выраженном, чем на 50%.
При проведении АКШ для прохождения крови в обход суженных сосудов создается сообщение между аортой и коронарной артерией. АКШ является открытой полостной операцией с общей анестезией (наркозом) и вскрытием грудной клетки. Этот способ обоснован, если поражено несколько артерий или стентирование невозможно.
Требования к образу жизни
Чтобы медикаментозное и хирургическое лечение оказали максимальный эффект, я рекомендую своим пациентам придерживаться определенного образа жизни, который включает несколько аспектов:
- вредные привычки – спиртные напитки желательно ограничить (примерно до 300 мл вина в неделю). Курение категорически запрещено;
- диета – уменьшение потребления продуктов, богатых насыщенными жирами (мясо, молоко, сливочное масло) и увеличением еды с преимущественным содержанием омега-3,6 жирных кислот (овощи, рыба, растительное масло). В рационе обязательно должны присутствовать фрукты, орехи, крупы;
- регулярные умеренные физические нагрузки или ЛФК — предпочтительны аэробные упражнения, например плавание, бег, езда на велосипеде;
- контроль массы тела – достигается строгим соблюдением предыдущих 2 пунктов.
Хроническая сердечная недостаточность
Накопившиеся за последние годы данные о хронической сердечной недостаточности (ХСН) привели к необходимости единого подхода к диагностике и лечению данной патологии, что в свою очередь способствовало появлению целого ряда документов рекомендательного характера. Только за последние 5 лет авторитетные кардиологические ассоциации опубликовали уже несколько пересмотров своих рекомендаций по диагностике и лечению ХСН: Американский колледж кардиологов/Американская ассоциация сердца (2001, 2005), Европейская кардиологическая ассоциация (2001., 2005), ВНОК (1993, проект, 2006).
Представления о ХСН в течение последних десятилетий постоянно меняются. Причем постоянному пересмотру подвергаются не только вопросы патогенеза, диагностики и лечения, но и подходы к определению
ХСН.
Так, в Европейских рекомендациях 2001 г.
ХСН представлена как «
патофизиологический синдром
, при котором в результате того или иного заболевания сердечно-сосудистой системы происходит снижение насосной функции, что приводит к дисбалансу между гемодинамической потребностью организма и возможностями сердца». Согласно отечественным
рекомендациям ВНОК (2003),
ХСН – это также «
синдром,
возникающий при наличии у человека систолической и/или диастолической дисфункции, сопровождающийся хронической гиперактивацией нейрогормональных систем и клинически проявляющийся одышкой, слабостью, сердцебиением, ограничением физической активности, патологической задержкой жидкости в организме». Вместе с тем современная нейрогормональная теория патогенеза сердечной недостаточности убедительно показала, что вне зависимости от инициальных причин ее развитие происходит на единой патофизиологической базе. Эти положения позволили экспертам ВНОК выдвинуть предложение о том, что ХСН является отдельной нозологической единицей, и в
проектенациональных рекомендаций ВНОК и ОССН 2006 г
. под ХСН предлагается понимать «
заболеваниес комплексом характерных симптомов (одышка, утомляемость и снижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме».
Активные изучения какой-либо отдельной составляющей патогенеза ХСН в разные годы приводили к появлению различных патофизиологических определений и, соответственно, моделей ее развития (табл. 1).
| Наиболее частыми этиологическими факторами ХСН остаются ишемическая болезнь сердца (ИБС), в частности инфаркт миокарда (ИМ), стенокардия и ишемическая кардиомиопатия, что прежде всего связано со снижением глобальной систолической функции левого желудочка (ЛЖ). Вторую и третью позицию занимают соответственно дилатационная кардиомиопатия и ревматические пороки сердца. В то же время у лиц старше 70 лет в основе развития ХСН наряду с ИБС ведущую роль приобретают АГ и связанные с ней нарушения диастолического расслабления миокарда. Диагностика ХСН строится на трех основных «китах»: 1) клинические проявления, среди которых наиболее часто встречаются одышка, утомляемость и снижение работоспособности, периферические отеки; 2) объективные признаки поражения сердца, то есть доказательства связи клинических признаков именно с сердечной, а не иной патологией; 3) эффект ex juvantibus. При этом наличие первых двух критериев является обязательным. Вместе с тем диагностика ХСН является достаточно трудной задачей, поскольку клинические признаки, как и объективные данные, весьма неспецифичны и могут встречаться при самых различных заболеваниях. В то же время о них следует постоянно помнить, поскольку именно они уже при первом общении врача с пациентом позволяют заподозрить наличие ХСН. Наиболее частые симптомы и объективные данные, характерные для ХСН, представлены в табл. 2.
|
Советы врача
Помимо описанных выше общепринятых мероприятий изменения образа жизни, я настоятельно рекомендую своим пациентам контролировать свое артериальное давление и регулярно принимать соответствующие лекарства.
Если человек страдает сахарным диабетом, он должен регулярно проверять уровень глюкозы в крови и периодически сдавать анализ на гликированный гемоглобин. Это важно, так как диабет способен в несколько раз ухудшить течение стенокардии и привести к осложнениям.
Также если нет возможности часто потреблять рыбу, можно принимать рыбий жир в виде пищевых добавок. Они есть в любой аптеке. В качестве аргументации пользы рыбьего жира хочу привести пример Японии – страны, в которой заболевания сердца имеют крайне низкие показатели, а рыба как продукт питания занимает верхние позиции.
Клинический случай
Хочу представить пример из личного опыта. На амбулаторный прием к участковому терапевту обратился мужчина 52 лет с жалобами на давящие боли в области сердца, которые возникают при подъеме на 3 этаж по лестнице и проходят спустя несколько минут после отдыха. Появление данных болей стал отмечать примерно месяц назад. Страдает сахарным диабетом 2 типа и гипертонией. Принимает Метформин 1000 мг 2 раза в сутки и Лизиноприл 10 мг 1 раз в сутки. Терапевтом был направлен к кардиологу, который назначил ЭКГ и ВЭМ (велоэргометрию).
В состоянии покоя при расшифровке ЭКГ было без изменений. При проведении ВЭМ на ЭКГ обнаружена депрессия сегмента ST на 2 мм. Пациент направлен в кардиологический стационар для дальнейшего обследования с формулировкой диагноза: ИБС, стенокардия напряжения ФК 2. Была выполнена коронарная ангиография, на которой был обнаружен 70%-стеноз правой венечной артерии. Поражение остальных сосудов было некритичным, поэтому было принято решение об установке стента. Также была назначена лекарственная терапия (Ацетилсалициловая кислота, Розувастатин, Бисопролол). Пациент отметил значительное улучшение своего состояния в виде прекращения приступов боли. При выписке даны рекомендации по коррекции образа жизни.
В заключение хочу отметить, что стенокардия напряжения является тяжелым заболеванием, требующим должного внимания, как от врача, так и от пациента. Игнорирование приступов боли может привести к неблагоприятному прогнозу в виде инфаркта миокарда, инвалидности и смерти. Однако своевременная диагностика и грамотное лечение позволяет улучшить качество и увеличить продолжительность жизни человека.
Записаться на консультацию к кардиологу
Лучшие кардиологи частного Многопрофильного Медицинского в Москве приглашают на диагностику и лечение пациентов с любыми типами нарушений в работе сердца. При выявлении признаков сердечной недостаточности пациенту назначается комплексное обследование, после чего опытные специалисты будут контролировать заболевание, посредством медикаментозной и другой эффективной терапии.
Записаться на платный прием к кардиологу можно по телефону или с помощью формы обратной связи. Цену первичного и повторного приема уточните на сайте клиники. Если имеет место острое состояние пациента, кардиологи примут его без записи в любой момент приезда в наш центр.
г. Москва, ул. Краснодарская, дом. 52, корп. 2
+7
Работаем в будние дни и выходные с 8.00 до 21.00