Диагностика
Подозрения на лакунарный инфаркт появляются только в том случае, если пациент страдает от артериальной гипертонии, сахарного диабета или заболеваний, связанных с сосудами головного мозга. Из-за сложностей, которые вызваны специфичностью симптомов, зачастую уходит очень много времени на постановку окончательного диагноза. Сначала невролог проводит опрос, а потом обязательно назначает следующие обследования:
- Лабораторные исследования крови;
- Компьютерная томография;
- Магнитно-резонансная томография;
- Ангиография сосудов головного мозга.
Современная медицина позволяет максимально точно и быстро выявлять любые нарушения в работе организма. Однако в случае с лакунарным инсультом есть ряд проблем:
- Последствия заболевания
- Классификация
- Лечение ишемического инсульта стволового и лакунарного
- Реабилитационный период
- Лечение лакунарного инсульта
- Тактика лечения
- Особенности развития лакунарного инсульта
- Опасность и последствия
- Инфаркт головного мозга (лакунарный инфаркт)
- Клиническая картина
- 5 Причины лакунарного инсульта
- Прогноз и последствия
Если причиной инсульта является повышение артериального давления, то возможны случаи, когда отклонение от нормы настолько незначительно, что врачи не принимают его во внимание. Поэтому они начинают искать другие причины, из-за чего больной испытывает те или иные симптомы
В это время состояние пациента может ухудшиться, что, как потом окажется, было вызвано нарушением кровообращения, связанным с повышением артериального давления. Размер лакун может быть крайне малым, из-за чего даже современная аппаратура не позволит заметить их при первом исследовании. Именно поэтому иногда врачам приходится проводить КТ или МРТ повторно. Лакуны могут быть выявлены не сразу. Это связано с тем, что на КТ или МРТ они проявляются в реальном виде только через неделю после образования. До этого момента они либо заметны в гораздо более маленьком и низкоплотном состоянии, чем есть на самом деле, либо не видны вообще. Симптомы появляются постепенно. Даже после серьезного нарушения кровообращения у больного могут отсутствовать какие-либо внешние признаки инсульта. Состояние, как правило, ухудшается на протяжении нескольких дней. По этой причине есть большие риски вообще не выявить болезнь до критического ухудшения здоровья пациента. Ангиография может не показать никаких отклонений, которые могли бы свидетельствовать о проблеме с сосудами головного мозга. Нет гарантий их выявления даже при повторных исследованиях.
Все эти проблемы делают лакунарный ишемический инсульт головного мозга особенно опасным явлением. Только максимально качественное и ответственное обследование позволит выявить нарушения в первые дни. Но даже при работе высококвалифицированных врачей и наличии современного оборудования нет никаких гарантий быстрой постановки правильного диагноза.
Этиология болезни
Причины лакунарного инсульта следующие:
- Неконтролируемая артериальная гипертензия с сильными скачками давления, кризами при отсутствии или неправильной терапии;
- сахарный диабет, при котором нарушается обмен углеводов и электролитов;
- патологии с повышенной свертываемостью крови и риском образования тромбов, включая эритремию, обширные травмы и ожоги, шок, обезвоживание, спровоцированные длительной рвотой и диареей;
- артериит, вызванный инфекцией или аллергией и нарушением кровообращения;
- атеросклероз, при котором наблюдается дисбаланс кровообращения, в результате чего мозг не получает достаточного количества питательных веществ, что вызывает прогрессирование гипертонии;
- генетические изменения в структуре стенки артерии.
Иногда заболевание может спровоцировать неишемию и некроз тканей, а также незначительные кровоизлияния в области, в результате которых прокалывающие сосуды утолщаются, уменьшают количество гиалина и слипаются.
Цифры и факты
- В России ежегодно регистрируется более 400 000 инсультов, летальность при которых достигает 35 %.
- Общий риск повторного инсульта в первые 2 года после первого инсульта составляет от 4 до 14 %.
- При увеличении введения калия с пищей (картофель, говядина, бананы) отмечено достоверное снижение артериального давления у лиц с его умеренно повышенными показателями на 11,4/5,1 мм рт. ст.
- У больных, длительно получавших диуретики (мочегонные), формируется гипокалиемия (диагностируемая при концентрации калия менее 3,5 ммоль/л) и увеличение частоты сердечно-сосудистых осложнений.
- При увеличении суточного потребления калия на 10 ммоль (например, при приёме препарата калия и магния аспарагинат) риск развития инсульта с летальным исходом снижается на 40 %.
Классификация
Клиническая классификация базируется на клинических симптомах и рассмотрена в разделе, посвященном симптомам лакунарного инфаркта.
В развитии болезни выделяют:
- острейший период – это первые 3 суток;
- острый – 28 суток;
- ранний восстановительный – последующие 6 месяцев после перенесенного нарушения кровообращения;
- поздний восстановительный – на протяжении 2 лет.
Из-за неярких симптомов и отсутствия выраженных двигательных речевых и чувствительных расстройств, описать особенности каждого промежутка весьма затруднительно. Поэтому такое разделение имеет второстепенное значение.
Лечение ишемического инсульта стволового и лакунарного
Самой частой болезнью головного мозга, которая приводит к инвалидности и смерти – это инсульт. Зачастую причинами возникновения инсульта есть закупорка сосудов. Провоцирует это повышенный уровень холестерина. Хотите быть здоровыми и не столкнутся с данной болезнь, следите за тем что едите.
Ишемический инсульт лечение
Лечение в остром периоде самое важное, потом лечение ишемического инсульта проходит так:
- нормализируют функцию дыхания нормализация работы сердечно – сосудистой системы откорректировать давление антиоксиданты витамины нейропротекторы
После назначают после реабилитационный период регулярные консультации и обследования у лечащего врача, посещение санатория.
Лечение ишемического инсульта головного мозга достаточно серьезное, так как прекращается поступление крови в мозг. Первое что делают, госпитализируют больного. Там уже проводят термограмму, которая поможет определить степень поражения мозга, тип инсульта и на основе этого делают назначение на лечение инсульта.
После лечения и выписки, больной продолжает проходит реабилитацию, так как необходимо устранить максимально возможно последствия после перенесенного инсульта, восстановить функции головного мозга и остальных пораженных частей тела.
Инсульт ишемический левая сторона лечение
Каждая сторона мозга отвечает за определенную сферу жизнедеятельности человека.
Правое полушарие за:
Какое полушарие поражено те способности искажаются, зачастую поражает речь и много других видимых признаков перенесенного инсульта.
Лечение ишемического инсульта препараты
Медикаментозное лечение ишемического инсульта:
- Антикоагулянты — надропарин, гепарин, эноксипарин, дальтопарин
- Нейропротекторы — глицин, пирацетам, церебролизин, пентоксифиллин, винпоцетин, блокаторы кальциевых каналов и инстенон
- Восстановление — гинкго билоба, винпоцетин, пентоксифиллин, пирацетам, фенотропил
В принципе эти препараты это стандарт лечения ишемического инсульта.
Препараты для лечения ишемического инсульта :
Ишемический инсульт лечение и восстановление взаимосвязанные, так как после стационара лечение не заканчивается, еще курс лечебной физкультуры, массаж.
Стволовой ишемический инсульт лечение
Стволовой инсульт тот который случается в стволе головного мозга.
Причины стволового инсульта:
— гормональные противозачаточные, прием которых длительное время
— контролировать сердечный ритм
Ишемический инсульт симптомы лечение, симптомы:
— бледная кожа или красное лицо
— повышается артериальное давление
— нарушается дыхание и кровообращение
Повторный ишемический инсульт лечение прогноз в половине случаев болезнь повторяется, а вот в 70% приводят к смерти. Надо следить за своим здоровьем до того как наступит рецидив.
Лакунарный ишемический инсульт лечение
Лакунарный ишемический инсульт провоцирует инфаркты.
Часто вечером мучила головная боль и повысилось давление, а утром уже появляются первые симптомы – усталость, онемение, дезориентация.
Лечению лакунарный ишемический инсульт поддается хорошо, нужно вовремя начать лечение и помнить что образ жизни залог выздоровления.
Если случился инсульт — оценка состояния человека, симптомы и первая помощь
Если вы замечаете первые симптомы, что для ишемического инсульта характерно , то необходимо, как можно скорее вызвать скорую помощь. Быстрая реакция сэкономит время, а значит, увеличит шанс сократить разнообразные последствия этой непредвиденной болезни.
При самостоятельной диагностике необходимо обратить внимание на следующие признаки — что входит в ишемический инсульт, симптомы:
- слабость, утрата чувствительности, онемение в области лица, руки или ноги. Чаще всего на одной стороне тела;
- снижение или утрата зрения;
- потеря речи, сложность произнести слово или предложение, невозможно понять чужую речь;
- сильная головная боль без каких либо причин, которая не проходит при употреблении лекарственных средств, которые раньше помогали;
- потеря памяти;
- сложно ориентироваться в пространстве и воспринимать происходящее;
- тошнота;
- рвота;
- нарушение глотания;
- утрата равновесия без явных причин.
Приведенные выше признаки ишемического инсульта достаточно сложно запомнить. Чтобы вам было проще, специалисты разработали специальный тест, который помогает выявить симптомы инсульта и быстрее оказать помощь при ишемическом инсульте. Он называется F.A.S.T — по первым аббревиатурам частей тела человека.
F.A.S.T = БЫСТРО
Face — лицо
Arm — рука
Speech — речь
Time — время
Как применять тест, мы описали в таблице-инструкции:
| Часть тела | Что делать | Если это инсульт, то… |
| Лицо | Попросите человека улыбнуться или показать зубы | На лице возникает асимметрия: губы на одной стороне лица поднимутся в улыбке, а на второй будут опущены вниз. |
| Рука | Попросите человека поднять обе руки и продержать их в таком состоянии 5 секунд | Одна рука опустится вниз сразу |
| Речь | Попросите человека сказать простую фразу, например, «за окном яркое солнце». | Человек может не понять, что вы попросили сделать, а если поймет, то сказанная фраза будет звучать непонятно, несвязно, неразборчиво. |
| Время | Вызовите скорую помощь, если вы увидели хоть один из признаков, приведенных выше. | Важно не терять времени, и обратиться за помощью как можно быстрее. |
Реабилитационный период
В реабилитационный период проводится целый комплекс мероприятий, как медицинских, так и педагогических, юридических, социальных и психологических. Все они направлены на то, чтобы восстановить утраченные функции в результате лакунарного инсульта.
Принципы реабилитационной программы:
- Если реабилитационные мероприятия начаты как можно раньше, например, с первых дней проявления симптомов заболевания, восстановление происходит значительно быстрее и плодотворнее. Это отличный шанс избежать вероятных вторичных осложнений, таких как контрактур, застойная пневмония, тромбофлебит и прочие.
- Реабилитация должна проводиться только под присмотром специалистов. Если мероприятия организованы неверно, то шанс на полное восстановление станет значительно меньше.
- Для восстановления необходимо участие методиста ЛФК, невролога, физиотерапевта, психотерапевта, трудотерапевта и логопеда.
- Реабилитационный процесс подразумевает присутствие и поддержку близких пациента. Лучше всего поручать больному самые элементарные домашние дела в выходные дни или во второй половине дня.
Реабилитация после инсульта
Последствия лакунарного инсульта — как двигательные, так и психологические нарушения, поэтому реабилитация таких пациентов должна быть комплексной. Ее нужно начать как можно раньше и проводить под контролем специалиста.
Двигательная реабилитация направлена на устранение негативных последствий со стороны опорно-мышечного аппарата. Ее цель — восстановление движений в полном объеме. Для этого используют:
- специальные физические упражнения;
- электростимуляцию нервно-мышечного аппарата;
- пассивную гимнастику;
- занятия на тренажерах.
Прогноз при раннем начале двигательной реабилитации положительный. У большинства пациентов увеличивается объем двигательной активности в пораженной конечности.
Нарушение речи — распространенное последствие лакунарного инсульта. Для реабилитации таких пациентов:
- проводят занятия с логопедом;
- общаются в кругу семьи.
Отсутствие речевой изоляции — важнейший фактор для положительной реабилитации. Он значительно улучшает прогноз и повышает вероятность восстановления понимания и воспроизведения речи.
Социальная реабилитация достигается созданием благоприятного микроклимата в семье, постепенным привлечением пациента к выполнению домашних дел, интересным хобби.
Лечение лакунарного инсульта
Больные с лакунарными инфарктами проходят лечение в неврологических отделениях. Им обязательно назначается гипотензивная терапия, препараты для восстановления нервной ткани, проводится профилактика тромбозов и эмболий.
Гипотензивная терапия включает назначение ингибиторов АПФ (эналаприл, лизиноприл), диуретиков (индапамид, фуросемид), сосудорасширяющих средств (нифедипин, дилтиазем) и др
Больным лакунарным инсультом необходим постоянный контроль уровня артериального давления, но важно, чтобы оно не стало слишком низким
При выраженном атеросклеротическом поражении сонных и позвоночных артерий, а также больным старше 75 лет нельзя быстро сбивать давление, так как это может вызвать еще большее нарушение кровотока в мозге.
Важным этапом лечения инфарктов мозга считается антитромботическая терапия. Пациентам показаны аспирин, гепарин, клопидогрель. При кардиоэмболическом механизме инсульта, когда причиной становится закупорка перфорантных артерий фрагментами тромбов или наложений на клапанах сердца, обязательно назначаются антикоагулянты (гепарин, варфарин).
Для профилактики последующих лакунарных инсультов, которые имеют обыкновение рецидивировать, назначается аспирин до 325 мг. Если пациент плохо переносит аспирин, то его дозировку снижают до 50 мг в сутки и дополняют лечение дипиридамолом в суточной дозе 400 мг в два приема.
Аспирин показан при наличии микроангиопатии, сочетании патологии мозга с сердечно-сосудистыми поражениями. При сопутствующем нарушении липидного обмена назначается диета и гиполипидемические препараты (статины).
Для улучшения микроциркуляции в мозговой ткани применяют ницерголин, винпоцетин, ноотропил. Целесообразно назначение нейропротекторов (акатинол, магния сульфат), витаминов группы В. При развитии депрессии показаны антидепрессанты (флуоксетин, амитриптилин).
Помимо медикаментозной терапии, пациенты проходят курсы реабилитации для восстановления двигательной функции, чувствительности, речи и т. д. Помогают массаж, физиопроцедуры, специальные упражнения при парезах, тренировка речи. Восстановить память и интеллектуальные способности можно решением задач, запоминанием стихов или недлинных текстов.
Больные с сердечно-сосудистой патологией, предрасполагающей к тромбозам и эмболическим осложнениям, наблюдаются у кардиолога, который обязательно назначает препараты аспирина и при необходимости — антикоагулянты. Если диагностирован атеросклероз сонных и позвоночных артерий, то, возможно, понадобится операция, направленная на улучшение кровотока.
После перенесенного лакунарного инсульта больным показана поддерживающая терапия нейропротекторами, витаминами, сосудистыми препаратами, которые назначаются курсами 1-2 раза в год.
Прогноз после лакунарного инфаркта считается благоприятным, так как появившиеся неврологические расстройства довольно быстро регрессируют, а возможно и полное восстановление нарушенных функций
Вместе с тем, этой патологии должно быть уделено должное внимание со стороны невролога, поскольку повторные инфаркты встречаются как минимум у каждого десятого больного, а у трети через несколько лет нарастают признаки сосудистой энцефалопатии с дефицитом интеллекта и психическими нарушениями
По некоторым данным, через 10 лет в живых остаются лишь 30% пациентов, большинство из которых имеют выраженные признаки слабоумия. Чтобы избежать подобного развития событий, нужно четко следовать рекомендациям врача и соблюдать меры профилактики нарушений кровообращения в мозге.
2012-2020 sosudinfo.ru
Вывести все публикации с меткой:
Инсульт
Перейти в раздел:
Заболевания мозга и сосудов головы, цереброваскулярная диагностика, анатомия, фармакология
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
Причины возникновения инсульта
Факторы, которые влияют на развитие ишемического инсульта, увеличивают вероятность возникновения болезни, специалисты делят на две группы: на которые можно воздействовать и, благодаря правильному лечению, предотвратить инсульт, и те, на которые воздействовать нельзя, но можно при правильной профилактике уменьшить риски.
К первой группе (воздействовать нельзя) относятся следующие признаки:
- пол;
- возраст;
- генетика — родственники первой линии, у которых был инсульт.
Ко второй группе (воздействовать можно) относятся:
- артериальная гипертензия (повышенное артериальное давление);
- сахарный диабет;
- ТИА и/или ранее перенесенный инсульт;
- ожирение;
- ишемическая болезнь сердца;
- нарушение липидного обмена;
- стеноз сонных артерий;
- нарушение сердечного ритма — мерцательная аритмия;
- сердечная недостаточность;
- курение;
- злоупотребление алкоголем;
- употребление определенных лекарственных препаратов;
- сильный стресс.
Имея эти заболевания и привычки, необходимо обратиться к специалистам, чтобы предотвратить инсульт, уменьшить риски того, что он случится.
Тактика лечения
Для адекватной терапии и в дальнейшем с целью профилактики повторных нарушений мозгового кровообращения, пациентам назначается аспирин для уменьшения агрегации элементов крови (склеивания и формирования тромбов) и улучшения ее текучести. Наиболее приемлемой дозой считается 75 мг ацетилсалициловой кислоты, выпускаемой специально для этих целей.
При невозможности принимать аспирин из-за непереносимости или побочных явлений возможна замена на дипиридамол в дозе 200 мг ежесуточно или 75 мг клопидогрела. Дозировки уточняются и регулируются профильными специалистами.
Нормализация кровообращения достигается назначением препаратов, улучшающих микроциркуляцию. Оптимальный выбор – ницерголин, винпоцетин, пентоксифиллин. Сначала проводится курс внутривенных капельных введений, с переходом на длительный прием таблетированных форм.
Одновременно рекомендуются нейротрофики – медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
При развитии признаков слабоумия и формировании лакунарного состояния назначают антихолинэстеразные препараты и предшественники ацетилхолина, биологически активного вещества, участвующего в проведении импульсов по нервным стволам. Это прозерин, нейромидин, галантамин в необходимых дозировках.
При паркинсонизме пациент нуждается в приеме специфических препаратов для уменьшения дрожания (циклодол, амантадин).
Для восстановления умственных способностей и уменьшения проявлений деменции надо максимально задействовать интеллект пациента, заставляя его заучивать на память стихи, давая решать простые математические задачи.
Так как ведущая причина – гипертоническая болезнь, то адекватное его снижение можно рассматривать, как одно из звеньев лечебного процесса. Подбирает адекватную дозу и комбинацию препаратов терапевт и кардиолог. При назначении схемы коррекции учитывается возраст больного и наличие значимых сопутствующих болезней: сахарного диабета, хронических заболеваний почек.
Особенности развития лакунарного инсульта
Лакунарный инсульт головного мозга – разновидность ишемического повреждения мозга, которая возникает у людей, страдающих от артериальной гипертензии и смежных сосудистых изменений. Пожилые люди представляют собой основную группу риска. Данная разновидность инсульта характеризуется патологическими изменениями в перфорантных артериях мелкого калибра. А характерная особенность лакунарного инсульта — в образовании в глубине головного мозга лакун, то есть небольших полостей.
Лакуны имеют округлую или неправильную форму и диаметр от 1 до 20 мм, хотя образования более 15 мм встречаются редко и считаются гигантскими. Внутри этих полостей находится кровь или плазма с фибрином. Их стенки имеют вид сумки, которая может разорваться при воздействии некоторых факторов. Очаги некроза располагаются глубоко в сером веществе, поражения коры полушарий головного мозга не происходит даже в случае возникновения небольшого кровотечения. Человек может жить с маленькими лакунами в головном мозге, даже не догадываясь об этом, пока не будет проведен гистологический анализ. Все люди ассоциируют инсульт с тяжелыми неврологическими нарушениями, приводящими к параличам и нарушению привычной жизнедеятельности больного.
Но существуют разновидности патологии, во время которых внешняя симптоматика не проявляется, нарушения мозга слабые и отличаются регрессией. Человек продолжает жить привычной жизнью, не догадывается о случившихся изменениях. К таким разновидностям относится лакунарный ишемический инсульт, который называют немым.
Особенности патологии
Лакунарный ишемический инсульт был описан в 1965 г. как симптом гипертонической энцефалопатии.
При развитии данного вида патологии пациенты не страдают корой головного мозга. Полости локализованы
- в белом веществе, крупных нервных узлах, внутренней капсуле и зрительном канале;
- в мозжечке и варусном понси.
В отличие от других видов инсульта, при развитии лакунарной формы нарушения возникают не в основной артерии, а в капиллярах, размер которых составляет всего несколько десятков микрон. Они расположены внутри мозга и их задача — обеспечивать кровоток в этом органе.
Для изменений прободных артерий характерны следующие элементы:
- Если они повреждены, заменить их кораблями поддержки практически невозможно;
- поражения локальные, размером не более 2 см;
- могут развиться микроаневризмы, которые вызовут кровотечение;
- в этих сосудах нет холестериновых бляшек.
Опасность и последствия
Когда у больного диагностировался единичный случай лакунарного инсульта, то прогноз для него зачастую благоприятный. В большинстве случаев у пострадавшего полностью восстанавливаются нарушенные мозговые функции и только у некоторых пациентов могут по-прежнему проявляться частичные нарушения чувствительности либо двигательной функции.
Если же произошел рецидив инсульта, то возможны определенные негативные последствия, например, лакунарное состояние мозга (не редкость у людей с сосудистой деменцией). Вдобавок особо опасно формирование лакун в области ствола головного мозга, поскольку именно там локализованы дыхательные и сердечно-сосудистые центры.
Если же говорить о прогнозах на жизнь, то смертность в результате лакунарного инсульта составляет всего лишь 2%, но этот процент возрастает при повторном приступе. Однако сказать что-либо по поводу продолжительности жизни в этом случае довольно сложно. Многое зависит от возраста человека, расположения патологических очагов, степени тяжести сопутствующих недугов, а также своевременности оказанной помощи.
Первая помощь при инсульте
При инсульте наиболее важно доставить человека в специализированную больницу как можно быстрее, желательно в течение первого часа после обнаружения симптомов. Следует учитывать, что не все больницы, а только ряд специализированных центров приспособлен для оказания правильной современной помощи при инсульте. Поэтому попытки самостоятельно доставить больного в ближайшую больницу при инсульте зачастую неэффективны, и первым действием является звонок в экстренные службы для вызова медицинского транспорта.
До приезда скорой помощи важно не давать больному есть и пить, поскольку органы глотания могут оказаться парализованными, и тогда пища, попав в дыхательные пути, может вызвать удушье. При первых признаках рвоты голову больного поворачивают на бок, чтобы рвотные массы не попали в дыхательные пути. Больного лучше уложить, подложив под голову и плечи подушки, так чтобы шея и голова образовывали единую линию, и эта линия составляла угол около 30° к горизонтали. Больному следует избегать резких и интенсивных движений. Больному расстегивают тесную мешающую одежду, ослабляют галстук, заботятся о его комфорте.
В случае потери сознания с отсутствующим или агональным дыханием немедленно начинают сердечно-лёгочную реанимацию. Её применение многократно увеличивает шансы больного на выживание. Определение отсутствия пульса больше не является необходимым условием для начала реанимации, достаточно потери сознания и отсутствия ритмичного дыхания. Ещё больше увеличивает выживаемость применение портативных дефибрилляторов: будучи в общественном месте (кафе, аэропорт, и т. д.), оказывающим первую помощь необходимо осведомиться у персонала о наличии у них или поблизости дефибриллятора.
Инфаркт головного мозга (лакунарный инфаркт)
Одной из разновидностей инфаркта головного мозга (ишемического инсульта) является лакунарный инфаркт, который представляет собой небольшое по величине (до 15 мм в диаметре) повреждение мозга, возникающее при нарушении локального кровообращения и газового обмена. Причины возникновения такой ситуации разнообразны и не до конца изучены, но чаще всего это — закупорка питающих сосудов в результате изменения их стенок (атеросклероз, воспаление), попадание эмболов (тромбы, капельки жира, колонии бактерий и др). Большинство из них обнаруживаются в перивентрикулярной области, базальных ганглиях, таламусе — центральных, глубоко расположенных структурах головного мозга. На долю лакунарных инфарктов приходится 20-30% всех инсультов.
Лакунарный инфаркт может возникнуть в любом возрасте человека, но вероятность его возникновения увеличивается с возрастом и достигает максимального значения после 85 лет. Чаще нарушения кровообращения мозга возникают у мужчин. Наиболее значимые факторы риска возникновения лакунарных инфарктов мозга это:
- гипертоническая болезнь,
- сахарный диабет,
- хроническая почечная недостаточность,
- постинфарктный кардиосклероз,
- аномалии в системе кровообращения и пороки сердца,
- ревматизм,
- аритмии сердца,
- нарушения свертывающей системы крови, заболевания крови.
Клиническая картина
Клиническая симптоматика возникновения инфаркта мозга может быть незначительной или отчетливой, но кратковременной. Это зависит от локализации очага повреждения в центральной нервной системе. Чаще она представлена моно- или гемипарезами, расстройствами статики и координации движений, синдромом речевых нарушений и памяти. Общемозговые симптомы (вялость, заторможенность, спутанность сознания, головная боль, тошнота и рвота), как правило, отсутствуют.
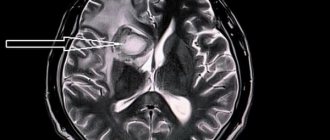
Магнитно-резонансная томография (МРТ) — наиболее предпочтительный метод в определении локализации, а главное — в оценке стадии развития ишемического процесса. В острую фазу наибольшую информацию несут диффузионно-взвешенные изображения (сокращенно: ДВИ) — изображения, полученные с помощью специализированной импульсной последовательности, предусмотренной в МР-томографах экспертного класса, которую мы применяем при исследовании всех без исключения пациентов.
При использовании ДВИ можно увидеть минимальное изменение диффузии (скорости движения) жидкости в мозговой ткани на молекулярном уровне, что является первым признаком ишемического повреждения головного мозга. Кроме того, при исследовании головного мозга у пациента с подозрением на лакунарный инфаркт (как и во всех других случаях) мы применяем весь набор импульсных последовательностей, соответствующий международному стандарту, для выявления возможных сопутствующих изменений.
Пациентка 32 года. После посещения невролога обратилась в кабинет МРТ для исключения системного поражения центральной нервной системы с предварительным диагнозом «транзиторная ишемическая атака».
При сканировании головного мозга в нескольких режимах в кортикальных отделах левой теменной доли был обнаружен лакунарный инфаркт диаметром 7мм. Острый инфаркт хорошо виден на ДВИ (импульсная последовательность, доступная в томографах экспертного класса), но плохо виден в режиме с подавлением сигнала от свободной жидкости.
Правильно и вовремя поставленный диагноз, включающий учет причинно-следственных взаимосвязей в развитии патологического процесса, чему значительно способствует описанный выше метод МР-обследования, предопределят тактику лечебных мероприятий.
После проведенного лечения состояние пациентки улучшилось. На МР-томографии спустя 3 месяца заметна положительная динамика.
Выявление подобных изменений возможно только на высокопольных магнитных томографах 1,5Тл или 3Тл, а также требует достаточного времени исследования.
Многопрофильная клиника ЦЭЛТ обладает высокопольным томографом Philips Achieva 1,5Тл, и к каждому пациенту у нас индивидуальный подход.
Запись на МРТ-исследование проводят специалисты, а по времени исследование длится столько, сколько необходимо.
Записаться на исследование, а также узнать дополнительную информацию о МРТ можно по телефону: 8 (495) 304-304-9.
Что такое транзиторная ишемическая атака (ТИА)
Транзиторный ишемический инсульт или транзиторная ишемическая атака (ТИА) — это кратковременное нарушение функции головного мозга, когда на одном из участков прекращается кровообращение, а через несколько часов восстанавливается. Локальная ишемия длится не более 24 часов, тогда она обратима.
Главное отличие ТИА от ишемического инсульта в том, что первая болезнь не вызывает никаких изменений в головном мозге. В настоящее время ученые исследуют мозг и выявляют, так ли на самом деле ТИА не вносит необратимые изменения в мозг.
Новые исследования говорят о другом:
- ТИА до 5 минут — нет изменений в мозге;
- ТИА от 6 до 30 минут — изменения в мозге у каждого третьего;
- ТИА от 12 до 24 часов — изменения в мозге ⅔ пациентов.
Важно понять, что транзиторная ишемическая атака — это предвестник инсульта, поэтому нужно отследить, увидеть неявные симптомы и скорее обратиться к врачу, чтобы провести профилактику инсульта. От 10% до 40% ТИА заканчиваются инсультом, риск максимален в первую неделю после перенесенной транзиторной ишемической атаки.
Симптомы ТИА на первый взгляд неотличимы от инсульта:
- потемнение в глазах;
- снижение зрения;
- утрата зрения на один глаз;
- другие нарушения зрения;
- нарушение речи, будто «каша во рту»;
- невозможность произнести слово;
- невозможность сформулировать в голове слово и предложение;
- нарушение чувствительности;
- двигательные расстройства;
- слабость в теле;
- онемение лица;
- онемение верхних и нижних конечностей;
- головокружение;
- падение без потери сознания;
- дезориентация во времени и пространстве;
- нарушение памяти на последние события;
- утрата равновесия.
Клиническая картина
В большинстве случаев приступ может быть внезапным, очень быстро приводя к закупорке артерий, но может длиться и до пяти суток. Предвестниками могут выступить ишемические атаки, вызывающие нарушение мозгового кровообращения в мелких церебральных артериях.
Во время приступа может наблюдаться высокое кровяное давление и сбивчивый ритм сердца. Единичные кисты – лакуны не приводят к параличу тела. Выявление лакунарной формы инфаркта мозга затруднено неявным проявлением симптомов:
- Нарушение моторики выражено в невозможности двигать конечностями, они становятся менее чувствительными.
- Потеря координации. Больной может жаловаться на то, что все плывет перед глазами, наблюдается нетвердая походка и нарушение ориентации.
- Для лакунарной формы заболевания характерны неврологические нарушения, выраженные в ухудшении памяти, возможности анализа, отсутствует логика рассуждений, нарушаются другие процессы работы мозга.
Для немедленного обращения к врачу достаточно проявление одного из следующих симптомов инсульта:
- Резкое проявление слабости в ногах, обморок, потеря сознания;
- Перекос лица, онемение половины тела, конечностей, нарушение кожной чувствительности;
- Затруднение речи и нарушение ее восприятия;
- У больного начинаются головокружения, ему трудно сохранять координацию движений;
- Появляются сильные боли в голове;
- Судороги, повышенный мышечный тонус.
Заболевание может протекать в виде микроинсульта или вообще без клинических проявлений. Развиться оно может в любом возрасте. Описаны случаи заболевания у пациентов, которым только исполнилось 25 лет.
Особенности течения патологии:
- инсульт развивается только на фоне гипертонии;
- не наблюдается головных болей, головокружения, тошноты, рвоты, ригидности затылочных мышц, потери сознания или его нарушений;
- невральные симптомы нарастают постепенно в течение 2-48 ч (обычно нарушения у пациента развиваются во время ночного сна, и утром он просыпается с симптомами инсульта);
- прогноз при этом заболевании благоприятный, после приступа наблюдается полное или частичное восстановление функций мозга;
- исследование сосудов головного мозга с применением контрастных веществ не показывает каких-либо нарушений, при компьютерной и магнитно-резонансной томографии можно выявить небольшие очаги пониженной плотности, но и то не всегда, особенно если инфаркт маленький.
Врачи описывают около 20 клинических синдромов, которые могут наблюдаться при развитии лакунарного инсульта. Чаще всего диагностируется следующее:
- Изолированный моторный вариант является самым распространенным и встречается у 60% пациентов. Лакуны образуются внутри капсулы и моста. У больного развивается паралич одной половины тела, обычно конечностей, иногда лица. Плегия наблюдается на противоположной от лакуны стороне. Больше не развивается никаких неврологических симптомов.
- Изолированный чувствительный вариант наблюдается почти у 20% пациентов. Лакуны в этом случае локализованы в вентральном таламическом нервном узле. Развиваются нарушения всех видов чувствительности: температурной, ноцицептивной, осязательной, мышечно-суставной. Проявления заболевания могут захватывать голову, руки, ноги и туловище. Обычно чувствительность через какой период полностью или частично восстанавливается.
- Атактическая гемиплегия развивается, когда патологические очаги появляются в капсуле и мосте мозга. Встречается у 12% больных. У пациента наблюдаются мышечная гипотония рук или ног, пирамидные расстройства, нарушения координации движения на стороне повреждения.
- Дизартрия и неловкость рук при движении наблюдаются у 6% пациентов, патологические очаги формируются в мосте мозга. У больного отмечается нарушение речи, с одной стороны может развиться паралич конечностей и головы.
Также нередко диагностируются следующие синдромы:
- дискинезия;
- ложный бульбарный синдром;
- синдром паркинсонизма;
- вынужденная походка мелкими шагами;
- ургентные позывы к мочеиспусканию, недержание;
- гемипарез и потеря чувствительности одной половины тела.
При развитии лакунарного инсульта не наблюдается расстройства сознания или зрения, системного нарушения сформировавшейся речи (афазии), а также иных симптомов поражения коры головного мозга.
Деменция
Деменция представляет собой тяжелое расстройство высшей нервной деятельности, вызванное органическим поражением головного мозга, и проявляющееся, в первую очередь, резким снижением умственных способностей (отсюда и название – деменция в переводе с латинского языка означает слабоумие). Клиническая картина деменции зависит от причины, вызвавшей органическое поражение головного мозга, от локализации и обширности дефекта, а также от исходного состояния организма. Однако для всех случаев деменции характерны выраженные устойчивые расстройства высшей интеллектуальной деятельности (ухудшение памяти, снижение способности к абстрактному мышлению, творчеству и обучению), а также более или менее выраженные нарушения эмоционально-волевой сферы, от акцентуации черт характера (так называемое «шаржирование») до полного распада личности.Причины и виды деменции
Поскольку морфологической основой деменции является тяжелое органическое поражение центральной нервной системы, причиной данной патологии может быть любое заболевание, способное вызвать дегенерацию и гибель клеток коры головного мозга. Прежде всего, следует выделить специфические виды деменции, при которых деструкция коры головного мозга является самостоятельным и ведущим патогенетическим механизмом заболевания:
· болезнь Альцгеймера;
· деменция с тельцами Леви;
· болезнь Пика и т.п.
В других случаях поражение центральной нервной системы — вторично, и является осложнением основного заболевания (хронической сосудистой патологии, инфекции, травмы, интоксикации, системного поражения нервной ткани и т.д.). Наиболее часто причиной вторичного органического поражения головного мозга становятся сосудистые нарушения, в частности атеросклероз сосудов головного мозга и гипертоническая болезнь. К распространенным причинам деменции относятся также алкоголизм, опухоли центральной нервной системы, черепно-мозговые травмы. Реже причиной деменции становятся инфекции – СПИД, вирусные энцефалиты, нейросифилис, хронические менингиты и т.п.Кроме того, деменция может развиваться:
· как осложнение гемодиализа;
· как осложнение тяжелой почечной и печеночной недостаточности;
· при некоторых эндокринных патологиях (заболевания щитовидной железы, синдром Кушинга, патология паращитовидных желез);
· при тяжелых аутоиммунных болезнях (системная красная волчанка, рассеянный склероз).
В некоторых случаях деменция развивается в результате воздействия нескольких причин. Классическим примером такой патологии являются старческие (сенильные) смешанные деменции.Функционально-анатомические типы деменции
В зависимости от преимущественной локализации органического дефекта, ставшего морфологическим субстратом патологии, различают четыре типа деменции: 1. Корковая деменция – преимущественное поражение коры больших полушарий головного мозга. Такой тип наиболее характерен для болезни Альцгеймера, алкогольной деменции, болезни Пика. 2. Подкорковая деменция. При такого рода патологиях в первую очередь поражаются подкорковые структуры, что обуславливает неврологическую симптоматику. Типичный пример – болезнь Паркинсона с преимущественным поражением нейронов черной субстанции среднего мозга, и специфическими двигательными нарушениями: тремор, общая мышечная скованность («кукольная походка», маскообразное лицо и т.д.). 3. Корково-подкорковая деменция – смешанный тип поражения, характерный для патологии, вызванной сосудистыми нарушениями. 4. Мультифокальная деменция – патология, характеризующаяся множественными очагами поражений во всех отделах центральной нервной системы. Неуклонно прогрессирующая деменция сопровождается выраженной и разнообразной неврологической симптоматикой.Формы деменции
Клинически различают лакунарную и тотальную формы деменции.Лакунарная
Для лакунарной деменции характерны своеобразные изолированные поражения структур, ответственных за интеллектуальную деятельность. При этом, как правило, больше всего страдает кратковременная память, так что пациенты вынуждены постоянно делать заметки на бумаге. По наиболее выраженному признаку эту форму деменции нередко называют дисмнестическим слабоумием (дисмензия буквально – нарушение памяти). Однако критическое отношение к своему состоянию сохраняется, а эмоционально-волевая сфера страдает незначительно (чаще всего выражены лишь астенические симптомы – эмоциональная лабильность, слезливость, повышенная чувствительность). Типичным примером лакунарной деменции являются начальные стадии наиболее распространенной формы слабоумия – болезни Альцгеймера.Тотальная
Тотальная деменция характеризуется полным распадом ядра личности. Кроме выраженных нарушений интеллектуально-познавательной сферы, наблюдаются грубые изменения эмоционально-волевой деятельности – происходит полная девальвация всех духовных ценностей, вследствие чего оскудевают жизненные интересы, исчезает чувство долга и стыдливость, происходит полная социальная дезадаптация. Морфологическим субстратом тотального слабоумия являются поражения лобных долей коры головного мозга, что нередко происходит при сосудистых нарушениях, атрофических (болезнь Пика) и объемных процессах соответствующей локализации (опухоли, гематомы, абсцессы). Основная классификация пресенильных и сенильных деменций
Вероятность развития деменции увеличивается с возрастом. Так что если в зрелом возрасте доля больных деменцией составляет меньше 1%, то в возрастной группе после 80 лет она достигает 20%. Поэтому особенно важна классификация деменций, возникающих в позднем возрасте.Выделяют три типа наиболее распространенных в пресенильном и сенильном (в предстарческом и старческом) возрасте деменций: 1. Альцгеймеровский (атрофический) тип деменции, в основе которого лежат первичные дегенеративные процессы в нервных клетках. 2. Сосудистый тип деменции, при котором дегенерация центральной нервной системы развивается вторично, как результат грубых нарушений кровообращения в сосудах головного мозга. 3. Смешанный тип, для которого характерны оба механизма развития заболевания.Клиническое течение и прогноз
Клиническое течение и прогноз деменции зависят от причины, вызвавшей органический дефект центральной нервной системы. В случаях, когда основная патология не склонна к развитию (к примеру, при посттравматической деменции), при адекватном лечении возможно значительное улучшение вследствие развития компенсаторных реакций (другие участки коры головного мозга берут на себя часть функций пораженной области). Однако наиболее распространенные виды деменций – болезнь Альцгеймера и сосудистая деменция — имеют склонность к прогрессированию, поэтому, когда говорят о лечении, то при данных заболеваниях речь идет лишь о замедлении процесса, социальной и личностной адаптации пациента, продлении его жизни, снятии неприятных симптомов и т.п. И наконец, в случаях, когда заболевание, вызвавшее деменцию, быстро прогрессирует — прогноз крайне неблагоприятен: гибель пациента наступает через несколько лет или даже месяцев после появления первых признаков заболевания. Причиной летального исхода, как правило, становятся различные сопутствующие заболевания (пневмония, сепсис), развивающиеся на фоне нарушений центральной регуляции всех органов и систем организма.Степени тяжести (стадии) деменции
В соответствии с возможностями социальной адаптации больного, различают три степени деменции. В тех случаях, когда заболевание, вызвавшее деменцию, имеет неуклонно прогрессирующее течение, нередко говорят о стадии деменции.Легкая степень
При легкой степени деменции, несмотря на значительные нарушения интеллектуальной сферы, сохраняется критическое отношение пациента к собственному состоянию. Так что больной вполне может жить самостоятельно, выполняя привычные бытовые виды деятельности (уборка, приготовление пищи и т.п.).Умеренная степень
При умеренной степени деменции присутствуют более грубые интеллектуальные нарушения и снижено критическое восприятие заболевания. При этом пациенты испытывают затруднения при пользовании обычной бытовой техникой (плита, стиральная машина, телевизор), а также телефоном, дверными замками и защелками, поэтому полностью предоставлять больного самому себе ни в коем случае нельзя.Тяжелая деменция
При тяжелой деменции происходит полный распад личности. Такие больные зачастую не могут самостоятельно принимать пищу, соблюдать элементарные правила гигиены и т.п. Поэтому в случае тяжелой деменции необходимо ежечасное наблюдение за пациентом (на дому или в специализированном заведении).Диагностика
На сегодняшний день разработаны четкие критерии постановки диагноза «деменция»: 1. Признаки нарушения памяти – как долговременной, так и кратковременной (субъективные данные опроса больного и его близких дополняются объективным исследованием). 2. Наличие хотя бы одного из следующих, характерных для органической деменции нарушений:
vпризнаки снижения способности к абстрактному мышлению (по данным объективного исследования);
vсимптомы снижения критичности восприятия (обнаруживается при построении реальных планов на ближайший период жизни в отношении себя и окружающих);
vсиндром три «А»:
· афазия – разного рода нарушения уже сформировавшейся речи;
· апраксия (буквально «бездеятельность») – затруднения при выполнении целенаправленных действий при сохранности способности к движению;
· агнозия – разнообразные нарушения восприятия при сохранности сознания и чувствительности.
К примеру, пациент слышит звуки, но не понимает обращенную к нему речь (слухоречевая агнозия), или игнорирует часть тела (не моет или не обувает одну ногу – соматоагнозия), или не узнает определенные предметы или лица людей при сохранном зрении (зрительная агнозия) и т.п.;
vличностные изменения (грубость, раздражительность, исчезновение стыда, чувства долга, немотивированные приступы агрессии и т.п.).
3. Нарушение социальных взаимодействий в семье и на работе.
4. Отсутствие проявлений делириозного изменения сознания в момент постановки диагноза (нет признаков галлюцинаций, больной ориентируется во времени, пространстве и собственной личности, насколько ему позволяет состояние).
5. Определенный органический дефект (результаты специальных исследований в истории болезни пациента).
- Следует отметить, что для постановки достоверного диагноза «деменция» необходимо, чтобы все вышеперечисленные признаки наблюдались не менее 6 месяцев. В противном случае речь может идти лишь о предположительном диагнозе.Деменция альцгеймеровского типа
Деменция альцгеймеровского типа (болезнь Альцгеймера) свое название получила по фамилии врача, впервые описавшего клинику патологии у женщины 56 лет. Врача насторожило раннее проявление признаков старческого слабоумия. Посмертное исследование показало своеобразные дегенеративные изменения в клетках коры головного мозга пациентки. Впоследствии такого рода нарушения были обнаружены и в тех случаях, когда болезнь манифестировала значительно позже. Это стало переворотом во взглядах на природу старческого слабоумия – до этого считалось, что старческая деменция является следствием атеросклеротического поражения сосудов головного мозга. Деменция альцгеймеровского типа сегодня является самым распространенным видом старческого слабоумия, и составляет, по разным данным, от 35 до 60% всех случаев органической деменции. Факторы риска развития заболевания
Существуют следующие факторы риска развития деменции альцгеймеровского типа (расположены в порядке убывания значимости):
· возраст (наиболее опасный рубеж – 80 лет);
· наличие родственников, страдающих болезнью Альцгеймера (риск многократно повышается, если патология у родственников развилась до 65 лет);
· гипертоническая болезнь;
· атеросклероз;
· повышенный уровень липидовв плазме крови;
· сахарный диабет;
· ожирение;
· малоподвижный образ жизни;
·заболевания, протекающие с хронической гипоксией (дыхательная недостаточность, тяжелые анемии и т.п.);
· черепно-мозговые травмы;
· низкий уровень образования;
· отсутствие активной интеллектуальной деятельности в течение жизни;
· женский пол.
Первые признаки
Следует отметить, что дегенеративные процессы при болезни Альцгеймера начинаются за годы, и даже десятилетия до первых клинических проявлений. Первые признаки деменции альцгеймеровского типа очень характерны: пациенты начинают отмечать резкое снижение памяти на недавние события. При этом критичное восприятие своего состояния долгое время сохраняется, так что больные нередко ощущают вполне объяснимую тревогу и растерянность, и обращаются к врачу. Для нарушений памяти при деменции альцгеймеровского типа характерен так называемый закон Рибо: сначала нарушается кратковременная память, затем постепенно стираются из памяти недавние события. Наиболее долго сохраняются воспоминания об отдаленном времени (детство, юность). Характеристика развернутой стадии прогрессирующей деменции альцгеймеровского типа
На развернутой стадии деменции альцгеймеровского типа расстройства памяти прогрессируют, так что в некоторых случаях сохраняются воспоминания лишь о наиболее значимых событиях. Пробелы в памяти нередко замещаются вымышленными событиями (так называемые конфабуляции – ложные воспоминания). Постепенно утрачивается критичность восприятия собственного состояния. На развернутой стадии прогрессирующей деменции начинают проявляться расстройства эмоционально-волевой сферы. Наиболее характерны для старческой деменции альцгеймеровского типа следующие нарушения:
· эгоцентризм;
· ворчливость;
· подозрительность;
· конфликтность.
Данные признаки носят название сенильной (старческой) перестройки личности. В дальнейшем на их фоне может развиться весьма специфичный для деменции альцгеймеровского типа бред ущерба: пациент обвиняет родственников и соседей, что его постоянно обворовывают, желают его смерти и т.п. Нередко развиваются и другие виды нарушений нормального поведения:
· сексуальная несдержанность;
· обжорство с особой склонностью к сладкому;
· тяга к бродяжничеству;
· суетливая беспорядочная деятельность (хождение из угла в угол, перекладывание вещей и т.п.).
На стадии тяжелой деменции бредовая система распадается, а поведенческие расстройства исчезают из-за крайней слабости умственной деятельности. Больные погружаются в полную апатию, не испытывают голода и жажды. Вскоре развиваются двигательные расстройства, так что пациенты не могут ходить и нормально пережевывать пищу. Смерть наступает от осложнений вследствие полной обездвиженности, или от сопутствующих заболеваний. Диагноз «деменция альцгеймеровского типа»
Диагноз деменции альцгеймеровского типа ставится на основании характерной клиники заболевания, и всегда имеет вероятностный характер. Дифференциальная диагностика между болезнью Альцгеймера и сосудистой деменцией — достаточно сложна, так что нередко окончательный диагноз можно поставить только посмертно. Лечение
Лечение деменции альцгеймеровского типа направлено на стабилизацию процесса и снижение выраженности существующих симптомов. Оно должно быть комплексным, и включать терапию заболеваний, усугубляющих деменцию (гипертоническая болезнь, атеросклероз, сахарный диабет, ожирение). Прогноз
Деменция альцгеймеровского типа относится к неуклонно прогрессирующим заболеваниям, неизбежно приводящим к тяжелой инвалидности и гибели пациента. Процесс развития болезни, от появления первых симптомов до развития старческого маразма, занимает, как правило, около 10 лет. Чем раньше развивается болезнь Альцгеймера — тем быстрее прогрессирует деменция. У заболевших до 65 лет (раннее старческое слабоумие или пресенильная деменция) рано развиваются неврологические расстройства (апраксия, агнозия, афазия). Сосудистая деменция
Деменция при поражениях сосудов головного мозга
Слабоумие сосудистого генеза занимает второе место по распространенности после деменции альцгеймеровского типа, и составляет около 20% от всех видов слабоумия. При этом, как правило, отдельно рассматривают деменцию, развившуюся после сосудистых катастроф, таких как: 1. Геморрагический инсульт (разрыв сосуда). 2. Ишемический инсульт (закупорка сосуда с прекращением или ухудшением кровообращения в определенном участке). В таких случаях происходит массивная гибель клеток головного мозга, и на первый план выступает так называемая очаговая симптоматика, зависящая от локализации пораженного участка (спастические параличи, афазия, агнозия, апраксия и т.п.). Так что клиническая картина постинсультной деменции весьма разнородна, и зависит от степени поражения сосуда, ареала кровоснабжаемой области головного мозга, компенсаторных возможностей организма, а также от своевременности и адекватности медицинской помощи, оказанной при сосудистой катастрофе. Деменции, возникающие при хронической недостаточности кровообращения, развиваются, как правило, в пожилом возрасте, и демонстрируют более однородную клиническую картину. Какая болезнь может стать причиной деменции сосудистого типа?
Наиболее часто причинами деменции сосудистого типа становятся гипертоническая болезнь и атеросклероз – распространенные патологии, для которых характерно развитие хронической недостаточности мозгового кровообращения. Вторая большая группа заболеваний, приводящих к хронической гипоксии клеток головного мозга – поражения сосудов при сахарном диабете (диабетическая ангиопатия) и системных васкулитах, а также врожденные нарушения строения сосудов головного мозга. Острая недостаточность мозгового кровообращения может развиться при тромбозе или эмболии (закупорке) сосуда, что нередко происходит при мерцательной аритмии, пороках сердца, при заболеваниях, протекающих с повышенной склонностью к тромбообразованию. Факторы риска
Наиболее значимые факторы риска развития деменции сосудистого генеза:
· гипертоническая болезнь, или симптоматическая артериальная гипертензия;
· повышенный уровень липидов в плазме крови;
· системный атеросклероз;
· курение;
· сердечные патологии (ишемическая болезнь сердца, аритмии, поражение клапанов сердца);
· малоподвижный образ жизни;
· избыточный вес;
· сахарный диабет;
· склонность к тромбообрзованию;
· системные васкулиты (заболевания сосудов).
Симптомы и течение старческой сосудистой деменции
Первыми предвестниками сосудистой деменции являются сложности при концентрации внимания. Пациенты жалуются на быструю утомляемость, испытывают сложности при длительной концентрации внимания. Вместе с тем им тяжело переключиться с одного вида деятельности на другой. Еще один предвестник развивающейся сосудистой деменции – замедленность интеллектуальной деятельности, так что для ранней диагностики нарушений мозгового кровообращения используют тесты на быстроту выполнения несложных заданий. К ранним признакам развившейся деменции сосудистого генеза относятся нарушения целеполагания — больные жалуются на сложности в организации элементарной деятельности (построение планов и т.п.). Кроме того, уже на ранних стадиях пациенты испытывают затруднения при анализе информации: им сложно выделить главное и второстепенное, найти общее и отличное между схожими понятиями. В отличие от деменции альцгеймеровского типа, нарушения памяти при слабоумии сосудистого генеза не столь выражены. Они связаны с затруднениями при воспроизведении воспринятой и аккумулированной информации, так что пациент легко вспоминает «забытое» при задавании наводящих вопросов, или выбирает правильный ответ из нескольких альтернативных. При этом память на важные события сохраняется достаточно длительное время. Для сосудистой деменции специфичны нарушения эмоциональной сферы в виде общего снижения фона настроения, вплоть до развития депрессии, которая возникает у 25-30% больных, и выраженной эмоциональной лабильности, так что пациенты могут горько плакать, а через минуту перейти к вполне искреннему веселью. К признакам сосудистой деменции следует отнести присутствие характерной неврологической симптоматики, такой как: 1. Псевдобульбарный синдром, который включает нарушение артикуляции (дизартрия), изменение тембра голоса (дисфония), реже — нарушение глотания (дисфагия), насильственный смех и плач. 2. Нарушения походки (шаркающая, семенящая походка, «походка лыжника» и т.п.). 3. Снижение двигательной активности, так называемый «сосудистый паркинсонизм» (бедность мимики и жестикуляции, замедленность движений). Сосудистая деменция, развивающаяся в результате хронической недостаточности кровообращения, как правило, прогрессирует постепенно, так что прогноз во многом зависит от причины заболевания (гипертоническая болезнь, системный атеросклероз, сахарный диабет и т.п.). Лечение
Лечение сосудистой деменции, в первую очередь, направлено на улучшение мозгового кровообращения — а, следовательно, на стабилизацию процесса, вызвавшего слабоумие (гипертоническая болезнь, атеросклероз, сахарный диабет и т.д.). Сенильная деменция с тельцами Леви
Сенильная деменция с тельцами Леви представляет собой атрофически-дегенеративный процесс с накоплением в коре и подкорковых структурах головного мозга специфических внутриклеточных включений – телец Леви. Причины и механизмы развития сенильной деменции с тельцами Леви до конца не изучены. Так же, как и при болезни Альцгеймера, большое значение имеет наследственный фактор. Согласно теоретическим данным, сенильная деменция с тельцами Леви занимает второе место по распространенности, и составляет около 15-20% от всех старческих деменций. Однако при жизни такой диагноз ставится относительно редко. Как правило, у таких пациентов ошибочно диагностируют сосудистую деменцию или болезнь Паркинсона с деменцией. Дело в том, что многие симптомы деменции с тельцами Леви сходны с перечисленными заболеваниями. Так же, как и при сосудистой форме, первыми симптомами данной патологии становятся снижение способности к концентрации внимания, замедленность и слабость интеллектуальной деятельности. В дальнейшем развиваются депрессии, снижение двигательной активности по типу паркинсонизма, нарушения ходьбы. На развернутой стадии клиника деменции с тельцами Леви во многом напоминает болезнь Альцгеймера, поскольку развивается бред ущерба, бред преследования, бред двойников. При прогрессировании заболевания бредовые симптомы исчезают из-за полного истощения умственной деятельности. Однако старческая деменция с тельцами Леви имеет некоторые специфические симптомы. Для нее характерны так называемые малые и большие флюктуации – резкие, частично обратимые нарушения интеллектуальной деятельности. При малых флюктуациях больные жалуются на временные нарушения способности сосредоточиться и выполнить какую-нибудь задачу. При больших флюктуациях пациенты отмечают нарушения узнавания предметов, людей, местности и т.п. Нередко расстройства доходят до степени полной пространственной дезориентации и даже спутанности сознания. Другая характерная черта деменции с тельцами Леви – наличие зрительных иллюзий и галлюцинаций. Иллюзии связаны с нарушением ориентации в пространстве и усиливаются в темное время суток, когда пациенты нередко принимают за людей неодушевленные предметы. Специфичной особенностью зрительных галлюцинаций при деменции с тельцами Леви является их исчезновение при попытках взаимодействия с ними пациента. Нередко зрительные галлюцинации сопровождаются слуховыми (говорящие галлюцинации), однако в чистом виде слуховые галлюцинации не встречаются. Как правило, зрительные галлюцинации сопровождают большие флюктуации. Подобные приступы нередко бывают спровоцированы общим ухудшением состояния больного (инфекционные заболевания, переутомление и т.п.). При выходе из большой флюктуации пациенты частично амнезируют происшедшие, интеллектуальная деятельность частично восстанавливается, однако, как правило, состояние умственных функций становится хуже исходного. Еще один характерный симптом деменции с тельцами Леви – нарушение поведения во время сна: пациенты могут совершать резкие движения, и даже травмировать при этом себя или окружающих. Кроме того, при данном заболевании, как правило, развивается комплекс вегетативных расстройств:
· ортостатическая гипотензия (резкое снижение артериального давления при переходе из горизонтального положения в вертикальное);
· обмороки;
· аритмии;
· нарушение работы пищеварительного тракта со склонностью к запорам;
· задержки мочеиспускания и т.п.
Лечение старческой деменции с тельцами Леви аналогично лечению деменции альцгеймеровского типа. Течение деменции с тельцами Леви — быстро и неуклонно прогрессирующее, так что прогноз намного серьезней, чем при других видах старческого слабоумия. Период от появления первых признаков деменции до развития полного маразма занимает, как правило, не более четырех-пяти лет. Алкогольная деменция
Алкогольная деменция развивается в результате длительного (15-20 лет и более) токсического воздействия алкоголя на головной мозг. Кроме непосредственного влияния алкоголя, в развитии органической патологии принимают участие опосредованные воздействия (отравление эндотоксинами при алкогольном поражении печени, сосудистые нарушения и т.д.). Практически у всех алкоголиков на стадии развития алкогольной деградации личности (третья, последняя стадия алкоголизма) обнаруживают атрофические изменения в головном мозге (расширение желудочков мозга и борозд коры больших полушарий). Клинически алкогольное слабоумие представляет собой диффузное снижение интеллектуальных способностей (ухудшение памяти, концентрации внимания, способности к абстрактному мышлению и т.д.) на фоне личностной деградации (огрубление эмоциональной сферы, разрушение социальных связей, примитивизм мышления, полная потеря ценностных ориентиров). На такой стадии развития алкогольной зависимости очень трудно найти стимулы, побуждающие пациента к лечению основного заболевания. Однако в тех случаях, когда удается добиться полного воздержания в течение 6-12 месяцев, признаки алкогольной деменции начинают регрессировать. Более того, инструментальные исследования также показывают некоторое сглаживание органического дефекта. Эпилептическая деменция
Развитие эпилептической (концентрической) деменции связывают с тяжелым течением основного заболевания (частые припадки с переходом в эпилептический статус). В генезе эпилептического слабоумия могут принимать участие опосредованные факторы (длительный прием противоэпилептических препаратов, травмы при падениях во время припадков, гипоксическое поражение нейронов при эпилептическом статусе и т.д.). Для эпилептической деменции характерна замедленность мыслительных процессов, так называемая вязкость мышления (пациент не может отличить главного от второстепенного, и зацикливается на описании ненужных подробностей), снижение памяти, оскуднение словарного запаса. Снижение интеллектуальных способностей происходит на фоне специфического изменения черт личности. Для таких пациентов характерен крайний эгоизм, злобность, мстительность, ханжество, склочность, мнительность, аккуратность вплоть до педантизма. Течение эпилептической деменции — неуклонно прогрессирующее. При тяжелом слабоумии злобность исчезает, но сохраняется ханжество и угодливость, нарастает вялость и безразличие к окружающему.
https://www.tiensmed.ru