Какие осложнения могут быть после стентирования коронарных артерий и сосудов сердца
Осложнения после стентирования могут возникать как сразу после операции, так и в отдалённом периоде. Непосредственно после имплантации эндопротеза возможно развитие аллергических реакций на лекарственные препараты, используемые во время вмешательства или в течение дальнейших нескольких дней. Некоторые стенты имеют специальные покрытия, включающие в свой состав вещества, действие которых направлено на предотвращение повторного сужения сосуда. У предрасположенных к аллергиям пациентов возможна реакция на их выделение в кровь.
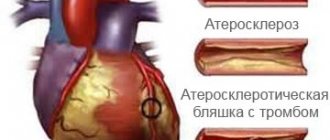
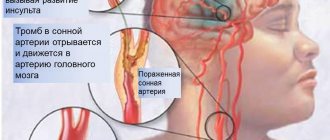
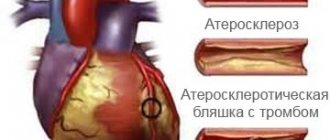
При проведении стентирования сосудов сердца осложнениями могут являться и повторное сужение просвета сосудов, и образование тромбов. Это наиболее часто встречающиеся осложнения, на борьбу и предупреждение которых направлено в настоящее время внимание учёных-медиков. Не исключаются и такие осложнения после стентирования как возникновение перфорации стенок сосуда, развития кровотечения и образования гематом на месте введения катетера или других участках пути прохождения баллона со стентом.
Повторное стентирование
Наиболее часто волнующий вопрос пациента после стентирования, как долго будут функционировать стенты и возможно ли повторное стентирование.
Следует заметить, что подавляющее большинство людей, перенесших данную процедуру, не имеют никаких осложнений и живут с вживленным стентом всю жизнь, так как изготавливают их из материалов, способных выполнять предназначенную им функцию постоянно, то есть в течение десятилетий.
Это происходит в связи с тем, что через некоторое время после операции стент начинает обрастать эндотелиальными клетками, становясь единым целым с артериальной стенкой. Но бывают случаи, когда происходит рестеноз стента. Чаще это случается при установлении стента в месте расположения крупной атеросклеротической бляшки или большой протяженности сужения сосуда.
В последнее время в целях предотвращения рестеноза специалисты стали активно применять стенты с лекарственным покрытием, из которых после имплантации в коронарный сосуд в течение нескольких недель высвобождается фармакологический препарат, предупреждающий избыточный рост интимы (внутренней оболочки) артерии и увеличение атеросклеротической бляшки. С учетом современных возможностей успешные результаты стентирования наблюдаются у 95% пациентов его перенесших.
Выбор конкретного типа стента определяется врачом рентгенэндоваскулярным хирургом на основании диагностических данных, полученных в ходе предварительного обследования пациентов, а также сопутствующей патологии (например, сахарный диабет).
Снижает вероятность рестенозов проводимая немедикаментозная медикаментозная терапия: изменение образа жизни, регулярные динамические физические нагрузки, отказ от курения, правильное питание, прием препаратов для предотвращения тромбозов (аспирин и клопидогрель) в течение года, постоянный прием статинов в адекватных дозах под контролем биохимии и других препаратов для лечения ишемической болезни сердца.
Часто причиной ухудшения состояния является не рестеноз уже установленного стента, а прогрессирование атеросклероза в других коронарных артериях с развитием выраженного стеноза. Поэтому после проведения стентирования, если у Вас появились вновь приступы стенокардии или снизилась толерантность к физической нагрузке, Вам необходимо обратиться к врачу для проведения дообследования: ЭХОКГ, нагрузочные пробы. В случае подтверждения ишемии, Вам будет предложена повторная коронароангиография.
По ее результатам определяется какой сосуд поражен. Если развился рестеноз стента, то существуют 2 способа от него избавиться: заблокированный тромбом стент расширяют введенным в него воздушным баллончиком (ангиопластика) или внутрь заблокированного стента вводят другой стент. Если выявлены стенозы в других ранее непораженных артериях, то выполняется их стентирование.
Как избежать осложнений после стентирования сосудов сердца и коронарных артерий
Наиболее склонны к возникновению осложнений после стентирования коронарных артерий пациенты, имеющие различные серьёзные хронические заболевания – патологии почек, сахарный диабет, различные нарушения кроветворительной и свёртывающей функций. К факторам, повышающим риск, можно отнести и пожилой возраст, неудовлетворительное общее состояние организма пациента на момент операции.
Чтобы предупредить развитие при стентировании коронарных артерий осложнений, связанных с вышеперечисленными причинами, ещё на этапе подготовки к операции проводится тщательное обследование состояния здоровья кандидата на проведение ангиопластики. Сюда входит не только оценка состояния сосудов, но и комплексное обследование с внимательным отношением ко всем жалобам пациента, учёт всех принимаемых им лекарственных средств и их возможных реакций с медикаментами, вводимыми во время и после операции.
Роль стентирования коронарных артерий у больных со стабильным течением ИБС
Стенограмма авторской передачи профессора Гиляревского С.Р., транслировавшейся 14 марта 2012 г.
Драпкина О.М.: — Добрый вечер, уважаемые коллеги! Мы продолжаем встречи в рамках программы доказательной кардиологии. И снова с вами автор и ведущий – профессор Гиляревский Сергей Руджерович, научный руководитель отделения неотложной кардиологии больных инфарктом миокарда Научного института им. Склифосовского.
Гиляревский С.Р.: — Добрый вечер. Да, Институт скорой помощи им. Склифосовского. И, наверное, Оксана Михайловна хотела сказать, что я сегодня в гостях у вашей передачи как представитель неотложной кардиологии.
Драпкина О.М.: — Нет, я не могу так сказать, вы у себя дома. Как представитель неотложной кардиологии и почему – потому что речь сегодня пойдет именно о фрагменте этой неотложной кардиологии, а именно – о стентах. Сергей Руджерович, вы всегда припасаете, где-то выискиваете доказательства таких иногда сенсационных фактов. Что сегодня нас ожидает? О чем будем говорить?
Гиляревский С.Р.: — Мы будем говорить о роли стентирования коронарных артерий у больных со стабильным течением ишемической болезни сердца. И, наверное, для нас, кардиологов в России это гораздо проще обсуждать, чем, скажем, для кардиологов интервенционных, поскольку за рубежом нет разделения между (насколько я знаю) кардиологами интервенционными и специалистами по рентгенэндоваскулярным методам лечения, потому что в общем в последнее время наметилась тенденция к более осторожному определению показаний для стентирования коронарных артерий. И в какой-то из передач, если вы помните, мы представляли случай, опубликованный в журнале «Journal American Cardiology», где у одного больного было имплантировано 67 стентов, причем у больного выполнялось и шунтирование коронарных артерий, и потом стентирование просто в коронарных артериях, и в шунтах. И, конечно, такой подход, который является следствием такого негативного явления, которое обозначается термином «стентизм». Стентизм – это когда решение об имплантации стента принимает оператор, хотя сейчас во всех клинических рекомендациях сказано, что решение о стентировании в большинстве случаев или в каких-то сомнительных случаях должно приниматься с учетом клинических проявлений заболевания.
Драпкина О.М.: — Оператор – это кто?
Гиляревский С.Р.: — Оператор – это человек, который непосредственно устанавливает стент. Естественно, что не надо стентировать все, что сужено. Есть специальные методы, которые позволяют определить гемодинамически значимые артерии. Конечно, выполняют и нагрузочные пробы, но, к сожалению, нагрузочные пробы не всегда настолько чувствительны, а иногда даже и не настолько специфичны, чтобы отказаться от выполнения коронарографии. Существуют методы оценки гемодинамической значимости по определению фракционного резерва кровотока коронарных артерий, когда смотрят, какой перепад между аортой и дистальным отделом коронарной артерии. И если разница в давлении составляет 20%, то тогда решают вопрос после стимуляции аминазином, сосудорасширяющими средствами, то тогда принимают решение о стентировании коронарной артерии.
Но опять же к этому нужно подходить все равно индивидуально. И сложность доказательной истории в этой области заключается в том, что первые исследования, мета-анализ которых свидетельствовал о положительном влиянии ангиопластики на прогноз по сравнению с лекарственной терапией, выполнялся тогда, когда, во-первых, не было стентирования коронарных артерий, это была только ангиопластика, с одной стороны. Это могло уменьшать эффективность вмешательства. А с другой стороны, не было лекарственной терапии, такой, которая есть сейчас. Т.е. больные принимали противоишемические препараты, ну и ингибиторы АПФ, и все. Не было статинов, которые принципиально все-таки изменили течение ишемической болезни сердца. И поэтому представляют интерес результаты мета-анализа, который был опубликован не так давно в журнале «Archives of Internal Medicine», в котором как раз и попытались проанализировать, какое влияние оказывает стентирование коронарной артерии, т.е. ангиопластика со стентированием, на течение ишемической болезни сердца по сравнению с оптимальной лекарственной терапией. Т.е. стентирование с терапией и одна оптимальная терапия.
В ходе выполнения в этот анализ было включено 8 рандомизированных клинических исследований, причем, если вы видите, такие известные исследования, как исследование COURAGE, исследование OAT, исследование BARI 2D. В ходе выполнения, скажем, исследования COURAGE, если мы вспомним, у больных с ишемической болезнью сердца сравнивалась либо стандартная терапия, которая включала очень мощные режимы гиполипидемической терапии, т.е. там больные получали статины и большая часть больных получала эзетимиб, и уровень холестерина липопротеинов низкой плотности снижался действительно до тех уровней, которые приведены в рекомендациях.
И на этом фоне стентирование не приводило к статистически значимому улучшению прогноза. Были выполнены известные исследования BARI 2D у больных сахарным диабетом и индуцируемой ишемией или стенокардией, и там тоже были получены сходные результаты. Можно на этом слайде посмотреть, какие были характеристики больных: средний возраст около 60 лет, как всегда в таких исследованиях у больных ишемической болезнью сердца в основном это были мужчины. Сахарный диабет был представлен по-разному – видите, от 14 до 100% исследования BARI 2D, ранее переносили инфаркты, в некоторых исследованиях все больные, в частности, в исследовании OAT, где оценивали эффективность ангиопластики коронарной артерии у большинства со стентированием у больных в отдаленные сроки после острого инфаркта миокарда, относительно отдаленные, через 3-28 суток после развития симптомов инфаркта миокарда. И число сосудов, в которые вмешивались, было не таким большим. В среднем это вмешательство на одном-двух, в основном все-таки на одном сосуде. И это тоже, наверное, повлияло на результаты исследования, в том числе и мета-анализа, поскольку хорошо известно, что при однососудистом поражении лекарственная терапия – это…
Драпкина О.М.: — Бесспорно лучше.
Гиляревский С.Р.: — Да. Но, тем не менее, такой мета-анализ был выполнен, и на этом слайде, действительно, он подтверждает, что терапия была очень хорошей. Больные получали и антиагреганты, и получали бета-блокатор, большая часть больных – ингибиторы АПФ (в большинстве исследований все-таки высокая частота применения была) и применение статинов от 45 до 100%. Это очень важно, что это современный этап. Те данные, которые были получены раньше, они касались предшествующих этапов, когда терапия была не столь эффективна. Теперь вот что получилось на фоне такой высокоэффективной терапии. А вот что получилось. Как видите, стентирование коронарной артерии у больных со стабильным течением ишемической болезни сердца не приводило к снижению общей смертности по сравнению с оптимальной лекарственной терапией.
Следующий показатель – это частота развития несмертельного инфаркта миокарда. И здесь (на первый взгляд эти данные могут показаться парадоксальными) видна четкая тенденция к увеличению риска развития несмертельного инфаркта миокарда при стентировании по сравнению… т.е. явное преимущество оптимальной лекарственной терапии. Почему? Объясняют это таким образом. Во-первых, вмешательство на коронарной артерии, стентирование коронарной артерии – все-таки участие больных сопровождается эмболизацией дистальных отделов. Это может приводить к развитию инфаркта миокарда. Конечно, этот инфаркт миокарда, как правило, не имеет такого клинического значения, как спонтанный инфаркт миокарда, и подходы к диагностике тоже были очень различными. Некоторые авторы считали, что любое повышение уровня тропонина после вмешательства – это следствие клинически значимого некроза, но теперь уже стало понятно, что это не так, что тропонин повышается довольно часто и что лучше ориентироваться в этой ситуации, как ни странно, на концентрацию КФК. И считается, что если после вмешательства концентрация креатинфосфокиназы повышается в 5 раз, МБ-фракции – в 5 раз и более по сравнению с верхней границей нормы, то это говорит уже и о клинически значимом инфаркте, связанном с вмешательством.
Драпкина О.М.: — Я хочу сказать по поводу тропонинового теста. Его специфичность в течение 3-х первых часов, чувствительность – она 33%.
Гиляревский С.Р.: — Да, особенная чувствительность. Если это ишемическая болезнь сердца, и вы знаете, что у больного была ишемия и в динамике отмечается повышение концентрации тропонина в крови, то это все-таки специфичный достаточно метод. Если нет динамики, то, конечно, повышение уровня тропонина может быть у больных с почечной недостаточностью, с сердечной недостаточностью. Но там не должно быть динамики.
Драпкина О.М.: — Не случайно дважды уже в последних рекомендациях, потому что первые вот эти…
Гиляревский С.Р.: — Предлагается даже теперь такой алгоритм брать с интервалом при поступлении в 3 часа. И если есть динамика и хотя бы один показатель превышает 99%, то это уже можно говорить о диагнозе инфаркта.
Драпкина О.М.: — Но самая большая – 4 день.
Гиляревский С.Р.: — Все-таки да. Но в этом случае повышение уровня тропонина не является достаточно… он слишком чувствителен, потому что небольшое повреждение миокарда может быть и эмболизация участками, разрушенные бляшки, это бывает. Поэтому для того чтобы диагноз «инфаркт» в таком случае действительно отражал клиническую ситуацию, стали ориентироваться на МБ, КФК, если он повышается в 5 раз по сравнению с верхней границей нормы, то да. Если мы вернемся еще к слайдам и попытаемся еще объяснить эти результаты. Почему стентирование коронарной артерии у больных со стабильным течением ишемической болезни сердца не приводит к снижению риска развития инфаркта? Да потому что, как это ни парадоксально, пораженный участок артерии, который обусловливает развитие стенокардии, он, как правило, не обусловливает развитие инфаркта, потому что стенокардия развивается там, где есть плотная, как правило, большая, гемодинамически значимая бляшка, и она не разрывается. А инфаркт миокарда как раз происходит в тех участках коронарных артерий, которые не обусловливают развитие ишемии миокарда. Даже если у больного есть стабильность стенокардии, то инфаркт у него развивается не за счет того участка, который вызывает ишемию, поэтому когда вы восстанавливаете проходимость артерии в том участке, который обусловливает развитие ишемии и, соответственно, стенокардии, то вы избавляете больного от стенокардии, но вы никак не воздействуете на те участки, которые обусловливают потом развитие инфаркта миокарда.
Вот почему лекарственная терапия, которая воздействует на атеросклероз как на системный процесс и приводит к стабилизации бляшки, снижает риск развития инфаркта. Так что здесь на самом деле никакого парадокса нет, и об этом, конечно, нужно помнить. Все-таки потребность незапланированной реваскуляризации – тенденция была чуть лучше в группе у больных, которым стентировали коронарные артерии… Ну или острое или в связи все-таки с утяжелением стенокардии тоже можно… Поэтому здесь не все больные были острыми, т.е. реваскуляризация не только по поводу острого коронарного синдрома была. Но и здесь вы видите, как статистически лучше, но статистически значимой разницы нет. Т.е. на этом графике видно, что все-таки граница доверительного интервала пересекает единицу. Это значит, что различие в целом статистически не значимо. Ну и такой показатель, как стойкая стенокардия в ходе наблюдения. Здесь очевидно, что в группе стентирования была положительная динамика. Понятно, что все-таки стентирование избавляет от стенокардии, но все-таки тоже не достигает, хотя это был мета-анализ, в который было включено более 7 тысяч больных, т.е. статистическая мощность была достаточно высокой. Но, тем не менее, и по этому показателю статистически значимых различий не было. Таким образом, авторы сделали такой вывод, что на сегодняшний день начальная тактика коронарного стентирования при стабильном течении ишемической болезни сердца не имеет преимущества перед оптимальной лекарственной терапией.
Драпкина О.М.: — Она должна быть главное – оптимальной.
Гиляревский С.Р.: — Главное – терапия должна быть оптимальной. Т.е. оптимальная терапия – это антиагреганты, ингибиторы АПФ, статины и, естественно, противоишемическая терапия, это понятно. Таким образом, эти данные говорят о том, что необходимо более тщательно подходить к решению вопроса о стентировании коронарных артерий и все-таки в качестве начальной тактики, если это стабильное течение ишемической болезни сердца, мы все-таки применяем оптимальную лекарственную терапию, и только в тех случаях, если она не помогает, мы ставим вопрос о выполнении стентирования. Это ни в коей мере не относится к острой ситуации. При острых коронарных синдромах точно доказано, что стентирование коронарной артерии, которая привела к развитию острого коронарного синдрома, инфаркта миокарда, что ее стентирование приводит к улучшению прогноза. И об этом говорят сами цифры. Скажем, смертность от острого инфаркта миокарда снизилась с 20% до 5%, и большая заслуга как раз в методах механической реваскуляризации. Но что касается хронических больных, то прогноз таких больных зависит во многом от стабильности бляшек в целом коронарных артерий, а совсем не от…
Драпкина О.М.: — Сергей Руджерович, давайте еще раз в конце передачи напомним. Вы сказали, оптимальная терапия. И при стабильном течении стенокардии все-таки целевые уровни наших основных показателей — липиды, давление, глюкоза.
Гиляревский С.Р.: — Это прямо сложно, потому что касается уровня артериального давления, то, наверное, здесь оптимальным можно считать давление в пределах 140/80 мм рт. ст. По крайней мере, в крупном исследовании TNT, где было 10 тысяч больных с ишемической болезнью сердца…
Драпкина О.М.: — Не выше, чем…
Гиляревский С.Р.: — Скорее, не ниже, потому что в ходе выполнения этого исследования (а там были все больные со стабильным течением ИБС, их было 10 тысяч) наименьший риск развития осложнений был при уровне давления 140/81 мм рт. ст. Поэтому чем тяжелее коронарный атеросклероз, тем осторожнее нужно подходить к снижению, особенно для диастолического давления. Если вы, конечно, выполняете реваскуляризацию миокарда, то эти цифры могут быть и ниже. Но если есть гемодинамически значимый стеноз, лучше аккуратно подходить. Что касается уровня гликозилированного гемоглобина, то все-таки на сегодняшний день после исследования ACCORD это меньше 7. Ну опять же, если это начальная стадия сахарного диабета, то, может быть, здесь можно… Если это переход из преддиабета в диабет, то, конечно, у таких больных нужно стремиться к меньшим цифрам. И это, кстати, и в клинических рекомендациях, что у некоторых больных может быть меньше.
Но если это давний сахарный диабет, в течение 10-ти лет, конечно, меньше 7 и очень осторожно подходить, поскольку это может ухудшать прогноз, как это было в исследовании ACCORD. Что касается липидов, здесь более или менее все однозначно. Можно сказать, что европейские рекомендации даже более жесткие. И в европейских рекомендациях сказано, что у любого больного с ишемической болезнью сердца надо снижать концентрацию холестерина липопротеинов низкой плотности менее 1,8 ммоль/л, и это главный показатель, потому что уровень триглицеридов и уровень холестерина липопротеинов высокой плотности – это все-таки дополнительные показатели. На сегодняшний день нет результатов клинических исследований, которыми было бы доказано, что снижение этих показателей, триглицеридов, и повышение холестерина липопротеинов высокой плотности приводит к улучшению прогноза, поэтому мы ориентируемся на холестерин липопротеинов низкой плотности и, следуя европейским рекомендациям, а теперь и российским, менее 1,8 ммоль/л.
Драпкина О.М.: — Уважаемые коллеги, опять призываем вас писать, общаться с нами. Мы ждем ваши предложения по темам наших будущих встреч.
Гиляревский С.Р.: — И пожелаем всем искать доказательства для обоснованности нашей клинической практики.
Драпкина О.М.: — Спасибо.
Гиляревский С.Р.: — До свидания. Спасибо.
Как проходит операция по стентированию?
Стентирование, как и коронарография, проходит под местной анестезией, что очень удобно и для пациента, и для врача: оперируемый находится в сознании и может общаться.
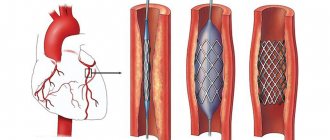
Операция выполняется через укол в артерию на руке или на ноге. Так в сосуды сердца доставляется специальный катетер, через который вводится контрастное вещество для того, чтобы оперирующий хирург мог определить, какой сосуд поражен и стент какой длины и диаметра необходимо выбрать в этом случае. После того как врач определится с объемом хирургического вмешательства, ему понадобятся такие специальные инструменты как проводник и непосредственно стент. Проводник — тонкая металлическая проволока диаметром менее 1 миллиметра, которую заводят за суженый участок артерии, чтобы потом по ней доставить в пораженный участок баллонный катетер. Далее происходит дилатация (раздувание) этого баллона — стент расправляется, вжимается в стенку артерии и остается в этом положении: расширяет ее просвет и восстанавливает проходимость.
После окончания дилатации врач убирает баллонный катетер, вводит контрастное вещество и убеждается, что стент стоит правильно, сосуд расширен и нет никаких осложнений. По окончании операции все инструменты, кроме самого стента, извлекаются из организма, а пациент переводится из рентгеноперационной в отделение. В течение суток он может быть уже дома.
В рамках ОМС пациенту доступна коронарография, стентирование сосудов сердца, артерий нижних конечностей и сонных артерий.
Описание операции
Суть этого вмешательства в том, что в суженную артерию вводится особое устройство — стент. Операция стентирования сердца – эндоваскулярная. Перед операцией больному необходимо сдать анализы и сделать ЭКГ и рентгенограмму легких. Этапы операции:
- проводят местную анестезию паховой области (место введения инструмента);
- вводят в просвет бедренной артерии специальный катетер, которым и будет выполняться манипуляция;
- катетер постепенно проводят по аорте в направлении сердца, через него вводят рентгеноконтрастное вещество, чтобы хирург мог на экране рентген аппарата увидеть состояние артерий и местонахождение катетера;
- достигнув сердца, врач вводит в коронарные сосуды контраст и определяет, где именно находится сужение;
- в суженный участок помещается стент, который расширяют путем надувания баллона, находящегося в нем.
Возможны ли осложнения после стентирования?
Возможны, но встречаются они крайне редко. В число наиболее распространенных входит аллергия на контрастное вещество, травма стенки артерии при установке стента, гематома в месте укола, образование тромба в области стента.
Чтобы всего этого не произошло, пациент должен строго принимать специальные препараты для разжижения крови, которые ему назначают еще до операции.
В случае, если появляются болевые ощущения в области сердца или в месте операционного доступа (где был укол в артерию), необходимо без промедления обратиться в клинику, где делали операцию, и проблема будет устранена.
Когда может понадобиться стентирование
Есть несколько патологических состояний, при которых это вмешательство значительно улучшает качество и продолжительность жизни, а иногда и просто спасает. Вот эти заболевания:
- стабильная стенокардия;
- безболевая ишемия миокарда;
- острый коронарный синдром с подъемом сегмента ST и без подъема.
Все это — формы ишемической болезни сердца, которая возникает из-за частичной или полной закупорки просвета артерий, питающих сердечную мышцу. Причиной такой закупорки чаще всего является атеросклероз.
Рецидивы стенокардии после операции стентирования и шунтирования
Кардиология Тэги:
Д. Волянская:
Доброе бодрое субботнее утро, дорогие друзья! В эфире ваш любимый канал «Медиадоктор» и программа «Онлайн-прием». У микрофона я, Дарья Волянская, и моя замечательная соведущая Юля Титова. Юля, доброе утро. У нас сегодня очень интересный гость из чудного города Санкт-Петербурга. Это Рашад Абышев — кандидат медицинских наук, врач-кардиолог, главный врач клиники «Mentor-Clinic». Здравствуйте, Рашад.
Р. Абышев:
Здравствуйте, good morning.
Д. Волянская:
Мы сегодня говорим о рецидивах стенокардии после операции стентирования и шунтирования. Хотим поговорить о видах операций на сердце, о тромбозах крупных артерий, о реабилитационном периоде, о симптоматике, о том, как важно следить за сердцем, своим здоровьем. Как часто нужно посещать врача-кардиолога?
Р. Абышев:
Наблюдение у кардиолога нужно по мере необходимости. Мы не говорим о диспансеризации, которая прописана государственными нормами: старше 45 лет – раз в 5 лет и т. д. Если есть проблемы, лучше своевременно обращаться. Проблемы в плане кардиологии – это жалобы на боли, которые могут отмечаться в области сердца либо головные боли, что может быть симптоматикой повышенного артериального давления. Каждую жалобу своевременно нужно показывать врачу. У нас люди самонадеянные ребята, поэтому люди погибают в 45-48 лет. Это известные люди, у которых есть финансовые возможности обследоваться без ограничений. Но они тоже умирают внезапно.
Д. Волянская:
Какая диагностика самая современная на сегодняшний день существует для, чтобы себя обезопасить?
Р. Абышев:
Минимальный набор включает в себя электрокардиограмму, которая является золотым стандартом для исследования в кардиологии, ультразвуковая диагностика сердца необходима в случае, если есть проблемы с клапанами и системой и необходимость подтверждения диагноза по повышенному артериальному давлению. Скрининг определенных анализов крови, который включает в себя липидный спектр крови, функции печени, функции почек, уровень сахара в крови, чтобы исключить сахарный диабет. Мы в клинике обычно делаем формат типа чекапа — он может соответствовать бюджету обращающегося пациента, он может быть минимальным или максимальным. Тогда мы можем прогнозировать осложнения, которые могли бы угрожать жизни пациента, который к нам обратился. Даем прогноз: на какой период времени он может чувствовать себя спокойно, что нужно скорректировать в его здоровье.
Д. Волянская:
Какие пациенты к Вам чаще всего обращаются?
Р. Абышев:
За последнее время инфаркт миокарда серьезно помолодел. Получить инфаркт миокарда мужчине можно в 43-45 лет. Зачастую это связано с офисным режимом работы, сидячим образом, который сопровождается повышенной массой тела. Зачастую это люди со стрессорной нагрузкой, на руководящих постах. Даже если человек не руководитель, он все равно нервничает, переживает, эмоционирует. В жизни разные катаклизмы бывают, поэтому необходимо себя обезопасить от негативных элементов.
Д. Волянская:
Что Вы чаще всего оперируете?
Р. Абышев:
Мы не оперируем. Мы берём пациентов до и после. Первичные осложнения – это когда развивается инфаркт миокарда, вторичные – это профилактика, чтобы не было повторных осложнений. Если у человека был инсульт, то вероятность развития повторного инсульта увеличивается в 25 раз, чем развитие первичного инсульта. Поэтому необходимо заниматься проблемой. Очень редко кому объясняют, что однократное осложнение или однократное оперативное вмешательство (уже после осложнения) не решают природы заболевания. В основе процессов лежит атеросклеротическое изменение сосудистой стенки. Если вам сделали операцию на сердце, это не решает основной проблемы процессов атеросклероза. Это может с лёгкостью приводить к развитию повторных осложнений.
Д. Волянская:
В каких случаях обращаются пациенты до операций?
Р. Абышев:
В первую очередь, обращаются пациенты, которые ещё не имели инфарктов либо инсультов. Они обращаются с проблемами, которые их беспокоят: головные боли, боли в области сердца. Наша задача – верифицировать, имеет ли это отношение к патологии сосудов и сердца. Мы делаем базовые элементы диагностики, которые позволяют диагностировать наличие проблемы. Недавно ко мне приезжали пациенты из Москвы, которые жаловались на повышенное артериальное давление. Женщина с 20 лет фиксирует повышенные цифры артериального давления, однако никто еще не выявил проблем, которые могли быть причиной этих явлений. При осмотре мы также не нашли серьезных проблем. Я думаю, что основу нужно искать глубже. Причин для артериальной гипертензии очень много, они не лежат на поверхности. Если мы говорим о пациентах, которые перенесли инфаркт миокарда, необходимы точная диагностика, выявление проблем и лекарственная либо нелекарственная корректировка.
Факторы риска делятся на два типа: модифицируемые и немодифицируемые. Модифицируемые факторы риска можно изменить самостоятельно. Если человек курит, он может бросить курить. Немодифицируемые факторы риска требуют нашего вмешательства, лекарственного либо хирургического.
Д. Волянская:
А когда пациенты обращаются после операций?
Р. Абышев:
Когда пациент перенес оперативное вмешательство, сделано стентирование либо шунтирование, необходима вторичная профилактика, чтобы после оперативного лечения не было повторных осложнений. Осложнения могут быть даже в ходе операции – интраоперационные осложнения, чаще всего это тромбозы, но ими занимаюсь не я, ими занимаются больше хирурги.
Д. Волянская:
Что такое стентирование?
Р. Абышев:
Стент – это металлическая сетка, согнутая в трубу. Эта трубка устанавливается внутрь сосуда. Ее цель – выдерживать диаметр сосуда изнутри, чтобы не было спазма (сужения внутреннего просвета сосуда), который приводит к ограничению поставки кислорода к стокам крови выше по течению. Стент удержит этот диаметр и позволяет постоянно иметь нормальный приток крови.
При стентировании стент – металлическая сетка – вставляется в сосуд и поддерживает его.
Д. Волянская:
А при каких показаниях это применяется?
Р. Абышев:
Показания все время расширяются, эндовидеохирургические методы лечения, к которым относится стентирование, достаточно широко в практику вошли. Если раньше показанием было только однососудистое поражение либо поражение не более 3 сосудов, сейчас эндовидеохирурги широко используют стенты. Один из комических случаев: в Швеции был судебный иск по отношению к хирургам, которые поставили 7 стентов паровозиком, друг за другом. В этот момент достаточно было бы сделать операцию шунтирования. Вопросы расширения либо сужения показаний к выполнению стентирования постоянно обсуждаются, правила меняются. В настоящий момент показанием к стентированию является одно-двухсосудистое поражение, когда поражены не все сосуды. Желательно, чтобы не была задета правая коронарная артерия, потому что в нее стент поставить сложнее. Также мы говорим о реабилитационном периоде, потому что реабилитационный период после шунтирования, в ходе которого происходит рассечение грудной клетки по уровень грудины, длится до 6 месяцев. В случае стентирования реабилитация занимает 2-3 недели, пациент 5-7 дней находится в стационаре и выписывается. Стентирование выполняется без общего наркоза, т. е. пациент в сознании. Эта операция может занимать от 15-20 минут до часа, в зависимости от сложности. Иногда бывают, к сожалению, когда технически неправильно выполненная операция приводила к перемещению пациента в реанимацию.
Д. Волянская:
А технически это несложно?
Р. Абышев:
Технически это несложно, все зависит от рук того, кто выполняет, это человеческий фактор. Поэтому нужно выбирать человека, который это делает каждый день, способности которого не подлежат сомнению. Операция не занимает много времени, она по прогнозу намного лучше, по безопасности лучше, поэтому ее выбор преимуществен.
Д. Волянская:
Когда применяется стент с покрытием лекарственным?
Р. Абышев:
Это исключительно выбор оперирующего врача либо или от объема закупок. Если стент покрыт лекарственным препаратом, внутри находится цитостатик, который мешает прорастать гладкомышечным клеткам внутрь стента, образовывать зону сужения внутри стента. Стент имеет дольший срок годности, большую гарантию на то, что проблем не будет в этой области. Средний срок годности у стента – 5-7 лет.
Д. Волянская:
А дальше нужно повторно оперироваться?
Р. Абышев:
Нет, не обязательно. Как раз это и являлось основной целью моей научной работы. Я на протяжении 13 лет наблюдал пациентов, которые перенесли операции на сердце. В случае, если не было выполнено корректировки факторов риска, которые привели пациента к операционному столу, то эта проблема приводила к минимизации положительного эффекта выполненной операции. В кратчайшие сроки развивались повторные стенозы и инфаркты миокарда. Если даже пациенту выполнена операция, он должен заниматься своим здоровьем и корректировать факторы риска. Это артериальное давление, курение, ожирение, холестерин – этим надо заниматься, иначе будет риск. Если удастся ли поставить стент или успеют ли сделать шунтирование, это будет везением. Поэтому технически ишемическая болезнь сердца, которая была причиной первичной госпитализации и выполнения операции на сердце, продолжает свое существование и в послеоперационном периоде. Ею нужно заниматься. Нам даже удалось выявить стадийность развития этого заболевания в послеоперационном периоде. При этом мы точно знаем, что корректировки лечения, факторов риска позволяют удлинять период до повторных осложнений. Если пациент наплевательски относится к своему здоровью, помочь ему невозможно.
Д. Волянская:
Что такое шунтирование?
Р. Абышев:
Шунтирование – более сложный метод операции. Он использует графты. Это куски артерий или вен, которые используются как обходной путь, создание нового потока крови. Зона сужения уже не трогается, выше и ниже по течению втыкается новый сосуд. Это ли артерия, это ли вена – не имеет значения. Графты берутся исключительно у пациента. На руке, на ноге, в грудной клетке. Они вшиваются, и кровоток запускается естественным образом.
Операция более сложна, потому что используется при более протяженных зонах сужения, при более протяженных бляшках атеросклеротических, при более неудобных локализациях бляшек. Операция занимает больше времени, длится час-два. Работать могут даже две бригады хирургов: одни выделяют сосуды, другие их вшивают. Это ангиохирурги и кардиохирурги. Более сложный вопрос для анестезиологов, потому что идёт операция под наркозом. Раньше эти операции выполнялись еще и под искусственным кровообращением, с холодовой кардиоплегией, т. е. сердце вынималось из грудной клетки либо находилось в ледяном ложе, обкладывалось льдом.
При шунтировании создается обходной путь для тока крови.
Д. Волянская:
Получается, что при шунтировании создается новое русло?
Р. Абышев:
Представьте, что у вас пробка на одной дороге, и вы строите другую дорогу, чтобы было параллельное течение. Смысл в том, чтобы доставить кислород и другие питательные вещества выше по течению к сердечной мышце. Потому что без этого выше по течению ткань просто погибнет. Это и есть основа инфаркта миокарда.
Д. Волянская:
В каких случаях следует проводить шунтирование?
Р. Абышев:
Конечно же, выбор осуществляется исключительно кардиохирургами, но основное – это протяженные зоны сужения сосудов, длинные, большие бляшки, очень неудобная локализация по нижней стенке, по правой коронарной артерии, которые для стентирования были бы затруднительны. Это методика лечения ишемической болезни сердца.
Период реабилитации более выраженный – до 6 месяцев.
Д. Волянская:
Сколько в целом люди живут после операции шунтирования? Стоит ли делать такую операцию людям за 75?
Р. Абышев:
Сейчас нет ограничений по возрастной категории. Мой опыт общения с американскими хирургами показал, что они не имеют верхней планки возраста для выполнения подобного рода операций. У нас я сталкивался с операциями шунтирования пациентам в возрасте 83 лет. А раньше было ограничение 70-75 лет.
Выживаемость после операции достаточно хорошая. Потому что навыки, руки, аппаратура хорошие. Интраоперационные осложнения редки, хотя за прошлый год один из моих пациентов погиб в ходе операции шунтирования. Необходимо максимально учесть факторы риска, пациент должен быть подготовлен к операции. Это делается не наобум: пациент стабилизируется в плане артериального давления, у пациента стабилизируется фактор гемодинамики, только после этого полностью подготовленный пациент идёт на оперативное лечение.
Д. Волянская:
Подготовительный период к операции долгий?
Р. Абышев:
Если это острый коронарный синдром, госпитализация по скорой помощи, это буквально вычисляется в часах, если не в минутах. Максимально быстро донести пациента до операционного стола и выполнить операцию. Стратегически, можно его и за полгода готовить.
Д. Волянская:
Правда, что обучают особой технике дыхания?
Р. Абышев:
Техника дыхания необходима после операции шунтирования. Раньше, когда использовалась холодовая кардиоплегия, необходимо было заниматься профилактикой воспаления лёгкого, адекватным раскрытием левого лёгкого. Поэтому раньше часто давали пациентам стакан с водой и соломинку, просили напрягать лёгкие, дышать как можно интенсивнее, особенно учитывая то, что пациент первый период времени после операции находился в лежачем положении в реанимационном подразделении. Горизонтальное положение – не самый лучший вариант, потому околодиагфрагмальный, нижний отдел легких плохо вентилируется, это может быть основой для воспаления лёгких. Может затянуться пребывание пациента в стационаре.
Д. Волянская:
Я читала, что самый опасный период – послеоперационный.
Р. Абышев:
Да, конечно. Вообще смертность от инфарктов и инсультов достигает 15-30%. Разброс очень большой. Россия занимает первое место по смертности от инфарктов и инсультов в Европе. Не самые лучшие у нас прогнозы, и мы это место крепко держим последние лет 15-20.
Д. Волянская:
А как часто нужно после операции приходить на осмотры? Нужна ли особая диета, здоровый образ жизни?
Р. Абышев:
Это ситуационно, но стандартно раз в полгода. Мои пациенты соблюдают ЗОЖ, потому что по-другому никак. Основное – это соблюдение жесткой диеты и отказ от курения. Низкоуглеводная либо низкохолестериновая диета используется широко в практике. Наша задача: скорректировать уровень холестерина и уровень сахара держать стабильным, чтобы не было проблем с липидным профилем крови и с сахаром, что сопровождаться будет повышением артериального давления. ЗОЖ – это один из основных элементов, двигательная активность. Если поначалу пациенту рекомендуется формат незначительной физической нагрузки, особенно после операции шунтирования, то потом оно расширяется до ходьбы 5-7 тысяч шагов в сутки. Основное значение играют препараты лекарственные. Корректировка образа жизни, отказ от курения дают 30-50%, но без препаратов в данной ситуации не обойтись.
После стентировании и шунтировании у врача нужно наблюдаться каждые полгода.
Д. Волянская:
Сколько в целом стоит такая операция?
Р. Абышев:
Из открытых источников, прайсов клиник мы можем говорить, что в среднем операция стентирования – 100-200 тысяч рублей за стент. Количество стентов определяется хирургом в ходе процедуры коронарографии. Операция шунтирования более дорогостоящая, это диапазон 300-500 тысяч рублей.
Д. Волянская:
После таких операций действительно снижается риск инфаркта?
Р. Абышев:
Он снижается только в том случае, если мы соблюдаем рекомендации. Ваши деньги были оприходованы, вам сделали операцию, если мы говорим о государственном финансировании, о системе ОМС, то дальнейшая судьба никого не заботит, кроме вас. Судьба человека находится исключительно в его руках. На настоящий момент ему дали второй шанс на жизнь. Потому что ему сделали дорогостоящую операцию.
Д. Волянская:
В голове пациентов действительно что-то меняется? Человек способен перестроиться?
Р. Абышев:
Большую часть мужчин, которые у меня лечатся, приводят их жены. Фактором глобального сознания является жена, которая понимает, что если не будет главного кормильца, то благосостояние семьи будет не на том уровне. Второй вариант, когда мужчина сам понимает. Говорю о мужчинах, потому что мужской пол сам по себе фактор риска, чаще эта проблема поражает мужчин. Иногда мужчина сам понимает, что пора заниматься здоровьем. Эти люди наиболее адекватно подходят к проблеме, они понимают, что целесообразно вложение финансов в их здоровье и поддержание этого здоровья, потому что за ними их семья; коллектив, который работает на человека. Они целеустремленны, максимально плотно работают с кардиологом, детально выполняют рекомендации. Это любимая популяция моих пациентов.
Третья группа – это женщины. Женщина слушает все рекомендации, но выводы делает сама. У нее самой есть логические объяснения того, что происходит с ее здоровьем. Иногда мне удается убеждать в необходимости соблюдения рекомендаций, тогда я счастлив, потому что пациент соблюдает все рекомендации. Имея синдром отличника, я достигаю результата здорового человека, который пришел ко мне с проблемой. Иногда я травмирую сам себя, потому что переживаю за пациента, который должен сам за себя отвечать. Наиболее непослушным человеком является молодая женщина. Потому что у нее много, видимо забот по жизни. Она ставит акценты, она успеет прожить это чуть позже или в другой раз.
Д. Волянская:
С чем могут быть связаны рецидивы?
Р. Абышев:
Дифференцировка рецидивов по стентированию и по шунтированию не имеет четкой статистики. Когда мы говорим о рецидивах, то мы с большей вероятностью говорим о летальном исходе. Статистика хромает по простой причине: в России нет законодательного акта, который обязывал бы аутопсию в 100% случаев. Этим вопросом мы очень сильно озаботились после моей американской стажировки, потому что в Америке аутопсия делается в 100% случаев. Причина смерти достоверно известна. У нас такой практики нет, поэтому мы не знаем, от чего умер человек.
Если пациент умер после перенесенной операции, это говорит об одном: он не соблюдал рекомендации либо лечился неправильно. Реабилитация должна сопровождаться серьезной психологической работой. Психолог – обязательный элемент для включения в группу по реабилитации пациентов. Зачастую можно не посещать психолога, врач сам может быть психологом, необходимо найти язык, надо достучаться до сознания человека, выяснить проблему, которая его беспокоит. Когда мы говорим о человеке, который перенес инфаркт или инсульт, можно представить себе крейсер, который был подбит, имел пробоину, которая серьезно угрожала его жизни, человек это осознал, и в его жизни появляются страхи. Насколько вероятно, что это произойдет со мной повторно? А выживу ли я? А долго я буду жить? Страх того, что человек может внезапно умереть, серьезно напрягает. Наиболее часто это сопровождается депрессиями. На протяжении последних 5 лет обсуждается активное внедрение антидепрессантов в схему лечения пациентов с кардиологической патологией и перенесших операцию шунтирования и стентирования. Внедрение психолога необходимо по одной простой причине: стресс, депрессия не дают человеку выйти на позитивный фон в плане психологии. Негативная эмоция деструктивна, она разрушает человека изнутри, он может даже потерять смысл в жизни.
Д. Волянская:
Люди, которые перенесли операцию шунтирования – это инвалиды?
Р. Абышев:
Технически – да. Степень нетрудоспособности определяется, но в дальнейшем она снимается. С учетом того, что реабилитационный период приводит к нормализации функционирования всей системы. Человек в норме, как это предполагается теоретически, должен вернуться к своей деятельности.
Д. Волянская:
С какими сложностями Вам приходилось сталкиваться? Самый сложный случай в Вашей практике?
Р. Абышев:
Самый сложный случай. Вряд ли меня этот пациент сейчас слушает, но этот пациент обладает уникальной способностью игнорировать факторы риска, мои попытки достучаться до его сознания. Получается так: «Доктор, ты мне помоги, а я сам делать ничего не буду». Я имею проблему общения с пациентом, который сам делать ничего не хочет.
Д. Волянская:
Каждый пациент считает, что он врач.
Р. Абышев:
Согласен. Я трачу очень много времени, чтобы опровергнуть то, что человек читает в интернете. В данной ситуации пациент думает, что есть люди умнее, да и нет возможности все, что написано в интернете, опровергнуть. Это просто невозможно. Кто туда сливает столько информации, я не знаю. Самое сложное – взять себя в руки и исправить факторы риска.
Д. Волянская:
Скажите почему Вы решили стать врачом?
Р. Абышев:
Я из клановой семьи, в которой очень много людей, работавших в здравоохранении. И свою профессию я назвал бабушке будучи 4-летним ребенком: я хочу быть кардиологом. У меня есть две сестры, обе имеют медицинское образование; мой отец — известный человек, о котором даже есть страничка в Википедии (чем я горжусь и только могу стремиться к этому), он тоже имеет медицинское и химическое образование, он разрабатывает лекарственные препараты; мама моя — фармацевт-провизор.
У меня была уникальная школа, где преподавали преподаватели из институтов. В мае 11 класса поступил на факультет ФАВТ в ЛЭТИ, на факультет управленческий и работы с электроникой, никакого отношения к медицине не имеющий. Но в июне-июле, сдав экзамены в медицинский, я поступил еще в медицинский и остановился на медицинском направлении.
Д. Волянская:
Рашад, хочется Вас поблагодарить, за то, что приехали из Санкт-Петербурга, нашли такую возможность. Спасибо огромное за беседу. Хороший врач тот, с которым поговоришь, и уже легче стало. У меня даже стенокардия прошла.
Дорогие друзья, напоминаем, что сегодня у нас в гостях был Рашад Абышев – кандидат медицинских наук, врач кардиолог, главный врач санкт-петербургской клиники «Mentor-Clinic». Мы сегодня говорили о шунтировании, о стентировании, о рецидивах, осложнениях. Спасибо вам огромное.
Р. Абышев:
Спасибо.
Д. Волянская:
Это был канал «Медиадоктор», программа «Онлайн-прием», которую для вас вели я, Дарья Волянская, и моя чудесная соведущая Юлия Титова. До новых встреч, берегите себя, не читайте глупостей в интернете, регулярно ходите к врачам на осмотр. До новых встреч.
Образ жизни после операции стентирования коронарных сосудов
Статья опубликована в новом номере журнала Центра высоких медицинских технологий.
Читать весь выпуск
Стентирование — это малоинвазивное оперативное вмешательство, при котором пациенту в коронарный сосуд, суженный атеросклеротическими бляшками, имплантируют стент. Стентомназывается металлическая спираль из ячеистого материала, которая в просвете сосуда расширяется, «вдавливает» бляшки в его стенку и поддерживает его просвет свободным.
Установка стента приводит к тому, что коронарное кровообращение улучшается, сердце начинает получать больше кислорода, и при физических нагрузках у человека не возникает ишемии миокарда. Это устраняет приступы стенокардии и улучшает самочувствие человека.
Видимая простота стентирования, отсутствие необходимости долгого восстановления после него, а также заметный лечебный эффект операции часто создают у пациентов иллюзию полного выздоровления. Тем не менее, стентирование направлено лишь на устранение симптомов болезни. Причина ишемической болезни сердца — атеросклероз — продолжает существовать и прогрессировать, создавая угрозу повторного появления стенокардии, развития инфаркта миокарда, сердечной недостаточности и других очень серьезных проблем. По этой причине человек, перенесший операцию, должен в полной мере осознавать все возможные опасности своего положения и необходимость дальнейшего лечения.
После стентирования
Объем лекарственной терапии после операции стентирования, к сожалению, не уменьшится. Пациент должен понимать, что отказаться от медикаментов при ИБС невозможно. После успешного стентирования коронарных артерий большое значение имеет схема лекарственной терапии, решающую роль в которой играет двойная антитромбоцитарная терапия ( снижение риска тромбоза стента). Лечитесь по схеме и не забывайте: ваше хорошее самочувствие после операции во многом сохраняется благодаря тому, что вы соблюдаете схему назначенной терапии.
1) Физическая активность — одно из самых важных условий образа жизни после стентирования. Регулярные нагрузки замедляют развитие атеросклероза, тренируют сердечную мышцу, способствуют стабилизации артериального давления, оказывают общеоздоровительное действие на организм. Пациенту, перенесшему эту операцию, стоит быть готовым к тому, что отныне он должен заниматься физическим нагрузками не менее 4-5 раз в неделю. Из конкретных видов нагрузок рекомендуются специальные упражнения ЛФК, ходьба, езда на велосипеде, плавание, бег трусцой. Виды спорта, которые требуют значительных физических усилий и потенциально грозят получением травм (подъем тяжестей, бокс), не рекомендованы.
2) Питание после стентирования
Второй крайне важный компонент терапии — соблюдение диеты. Печально, но не все пациенты придерживаются рекомендованных правил питания. И можно без сомнений утверждать, что это играет большую роль в высокой частоте рецидивов стенокардии и повторных стентирований. Диетотерапия после стентирования коронарных сосудов должна строиться на основе следующих принципов:
Ограничение в рационе животных жиров,рафинированных углеводов, сладостей, ограничение соли. Ограничение потребления кофе и других напитков и продуктов с содержанием кофеина (крепкий чай, шоколад, какао). Кофеин вызывает спазм сосудов и усиление работы сердца, что создает повышенную нагрузку на сердечно- сосудистую систему и наносит вред пациентам с ишемической болезнью и перенесенным стентированием. Добавление в рацион растительных масел, свежих овощей и фруктов, рыбы (употреблять не менее 2 раз в неделю). Все это препятствует развитию атеросклероза. Так же стоит отказаться от вредных привычек.
3) Работоспособность после стентирования. После проведенной операции стентирования пациенту можно будет вернуться к привычной работе. Конкретные сроки восстановления трудоспособности могут быть различны, это зависит от состояния человека (степени тяжести ИБС, наличии перенесенного недавно инфаркта и т.д.) и его профессии. Работникам интеллектуального труда можно начинать работать практически сразу после стентирования, а тем, чья специальность связана с физическими нагрузками, разрешается приступать к труду позже.
Операция стентирования устраняет симптомы ИБС, состояние человека после нее улучшается, поэтому об оформлении инвалидности у пациентов, которые ее перенесли, речь идет достаточно редко.
4)Путешествия и отдых после стентирования. Когда состояние человека после операции стабилизируется, ему разрешается путешествовать любыми способами и без ограничений.
Чем стентирование отличается от аортокоронарного шунтирования?
Стентирование — минимальный инвазивный метод лечения ишемической болезни сердца. Принципиально отличается от шунтирования тем, что доставляет пациенту минимум травматичности и имеет короткий реабилитационный период.
Стент — это имплант в виде каркаса, который устанавливается в сосуд. Состоит он, как правило, из металлической основы, на которую нанесен специальный полимер, содержащий лекарственное вещество. Сам стент смонтирован на баллонном катетере, который необходим, чтобы доставить этот каркас к пораженному участку артерии. Лекарственное покрытие стенту необходимо для того, чтобы он как можно дольше работал, чтобы не происходили процессы рестеноза — повторного сужения сосуда после имплантации. Лекарственные препараты, которые наносятся на стент, препятствуют разрастанию так называемой внутренней оболочки капилляра, тем самым не давая сужаться данному сегменту артерии.
Стентирование относится к разряду высокотехнологичных операций.