Миокард — это мышца, управляющая сокращениями сердца и регулирующая кровоснабжение всего организма. Для бесперебойной работы ей необходимо регулярное питание и кислород, снабжение которыми происходит по коронарным артериям.
Если по каким-то причинам дыхание и питание миокарда нарушаются, клетки мышцы начинают гибнуть. Некроз того или иного участка сердечной мышцы и называют инфарктом миокарда.
Инфаркт миокарда зачастую влечет за собой полную или частичную утрату трудоспособности, и это еще не самое худшее. В 10-12% случаев он угрожает самой жизни больного!
17,5 миллионов — по статистике, именно столько людей умирает ежегодно в мире от заболеваний сердца и сосудов. А к 2030 году, по прогнозам экспертов ВОЗ, этот показатель достигнет еще более страшных цифр — 23,6 млн смертей от ССЗ в год.
Причины инфаркта миокарда
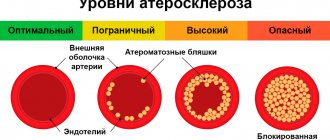
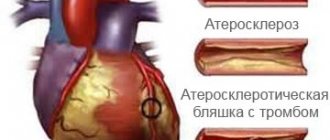
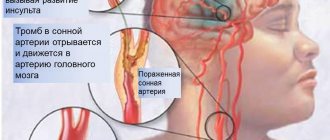
В большинстве случаев некроз тканей миокарда происходит из-за тромбоза венечной артерии, который провоцируется атеросклерозом — атеросклеротические бляшки закупоривают артерию, нарушая кровоснабжение.
Другие распространенные причины инфаркта — спазм коронарных сосудов и тромбоз коронарных сосудов.
1 УЗИ сердца при инфаркте
2 Диагностика инфаркта
3 Диагностика при угрозе инфаркта
Программа реабилитации после инфаркта в клинике Альмадея проходит в несколько этапов:
Выяснение причин инфаркта и подбор лекарств
Врач проверит анализы и проведет исследования, определит причину заболевания и скажет, какие лекарства обязательно следует принимать для безопасной жизни и предстоящей реабилитации.
Оценка проблем пациента, которые мешают нормально жить после инфаркта
Реабилитационная команда проверяют все основные функции и жизненные активности, которые могут быть нарушены при инфаркте. Пациент рассказывает, как он жил до инфаркта и что хочет восстановить.
Эта информация позволяет специалистам подобрать индивидуальную программу восстановления. Члены реабилитационной команды оценивают не только симптомы инфаркта, но и симптомы сопутствующих заболеваний. Например, у пациента может быть артроз суставов, нарушение памяти, инсульт в анамнезе, нарушение слуха или последствия перелома. Команда учитывает всё и подбирает реабилитацию не только от инфаркта, но и для решения других проблем, мешающих человеку жить здоровой жизнью.
Постановка цели реабилитации и составление плана реабилитационных мероприятий
Реабилитационная команда вместе с пациентом формулируют цель реабилитации – то, чего достигнет пациент в конце курса. Обычно в качестве цели выбирают те жизненные активности, которые пациент хочет восстановить.
Обычно в качестве цели выбирают те жизненные активности, которые пациент хочет восстановить.
Примеры целей для разных пациентов: через 3 недели пациент сможет свободно разговаривать; через 1 месяц пациент вернется на работу; через 3 недели пациент сможет самостоятельно ходить по квартире без ограничений, чтобы сделать уборку.
В клинике Альмадея проводится:
— реабилитация после аортокоронарного шунтирования;
— реабилитация после ангиопластики и стентирования коронарных артерией;
— реабилитация после ОКС (острого коронарного синдрома);
— реабилитация при стенокардии и других заболеваниях сердца.
Записаться на консультацию
Кому грозит инфаркт миокарда
Факторами риска являются:
- гипертоническая болезнь;
- ранее перенесенный инфаркт;
- курение;
- малоподвижный образ жизни;
- наследственная предрасположенность;
- повышенный уровень «плохого» холестерина в крови;
- ожирение;
- сахарный диабет;
- пожилой возраст;
- состояние постменопаузы (у женщин);
- регулярные стрессы;
- чрезмерные нагрузки (физические и эмоциональные);
- нарушения свертываемости крови.
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
1 ЭКГ при инфаркте
2 ЭКО-КГ при инфаркте
3 Исследование крови на маркеры инфаркта
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
- холодный пот;
- страх смерти, резкая слабость;
- одышка, удушье;
- иногда рвота.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Симптомы инфаркта миокарда при атипичных формах болезни:
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота. Астматическая — у больного наблюдаются одышка, приступы удушья. Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания. Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении. Отечная форма — имеются выраженные периферические отеки мягких тканей.
1 Диагностика инфаркта в «МедикСити»
2 Диагностика инфаркта в «МедикСити»
3 Диагностика инфаркта в «МедикСити»
Жизнь после стентирования
Врач – кардиолог кардиологического отделения (для больных инфарктом миокарда) №1 Артемьева А. И.
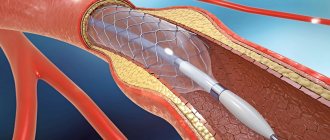
Коронарное стентирование — метод внутрисосудистого протезирования артерий сердца при различных патологических изменениях структуры их стенки. Для реконструкции корнарных артерий применяются стенты.
Стент это металлический каркас, представляющий собой маленькую металлическую трубочку из проволочных ячеек (рис.1). Стент вводят в артерию после ее расширения и устанавливают в месте поражения артерии. Стент поддерживает стенки артерии.
Рисунок 1 – Стент в коронарном сосуде
Стенты располагаются на баллонах, что позволяет им в нераскрытом состоянии иметь совсем небольшие размеры, а после раздувания баллона внутри коронарной артерии расширяться, оставаясь в таком положении навсегда. В настоящее время в интервенционной кардиологии применяют самые различные модели стентов, отличающихся друг от друга определёнными конструктивными особенностями. Все они абсолютно совместимы с органами и тканями человека, имеют гибкую структуру и достаточно упруги, чтобы обеспечивать поддержание стенки артерии. К тому же, все они изготавливаются из рентгеноконтрастных материалов, что является обязательным условием для последующего контроля их состояния.
В последнее время в целях предотвращения рестеноза специалисты стали активно применять стенты с лекарственным покрытием, из которых после имплантации в венечный сосуд в течение нескольких недель высвобождается фармакологический препарат, предупреждающий избыточный рост интимы (внутренней оболочки) артерии и увеличение атеросклеротической бляшки. С учётом современных возможностей успешные результаты стентирования наблюдаются у 95% больных его перенесших. Целесообразность проведения данной операции и выбор конкретного типа стента определяется врачом-кардиохирургом на основании диагностических данных, полученных в ходе предварительного обследования пациента.
Стентирование может быть как плановым, так и экстренным. Проводится оно под контролем рентгенографического оборудования, под местной анестезией, через прокол кожи на запястье, предплечье или на бедре, без необходимости применения больших разрезов, наркоза и подключения к аппарату искусственного кровообращения. Данное вмешательство не требует соблюдения строгого постельного режима и довольно хорошо переносится больными.
В ходе вмешательства стент, закреплённый на баллонном катетере, вводят в артерию и продвигают непосредственно к месту сужения сосуда. Затем баллончик под большим давлением раздувают, и стент раскрывается. Правильность установки стента контролируют на экране монитора.
Обычно результаты операции хорошие, она относительно безопасна и риск осложнений после неё минимален. Иногда возможна аллергическая реакция организма на вещество, вводимое в процессе операции для рентгеновского наблюдения. Бывает также гематома или кровотечение в месте пункции артерии. Для профилактики осложнений пациент остается в отделении интенсивной терапии с соблюдением постельного режима. Уже через несколько дней, после заживления ранки в месте пункции, прооперированный пациент выписывается из стационара. Ограничения после этого обычно снимаются, человек возвращается к обычной жизни, а наблюдение проводится периодически у врача по месту жительства.
Бескровность и видимая простота операции, короткий послеоперационный период и эффективность коронарного стентирования делают его современным и популярным решением проблемы многих сердечно-сосудистых заболеваний. В отличие от хирургической операции, которая проходит с использованием искусственного кровообращения, процедура стентирования длится 30-40 минут и практически не дает осложнений.
Стентирование не обладает абсолютной эффективностью, примерно в 15-20 % случаев происходит обратный процесс, и сосуд снова сужается. Одной из причин такого процесса является чрезмерное разрастание мышечной ткани, и, как следствие, сужение стенки сосуда. Однако исследования кардиологов не прекращаются, улучшая технологию коронарного стентирования и добиваясь все более стабильной положительной статистики результатов.
В настоящее время разработано около 400 различных моделей стентов, и развитие метода ведет к постоянной их модернизации. Эти стенты различаются по сплаву, из которого они изготовлены, длиной, формой отверстий, покрытием поверхности, контактирующей с кровью, системой доставки в коронарные сосуды. Так, кроме раскрываемых баллоном, существуют самораскрывающиеся стенты и др.
Однако стоит помнить, что даже самые совершенные методы кардиохирургии не отменяют необходимости профилактики и внимательного отношения к своему здоровью и здоровью своего сердца. Регулярные физические нагрузки, соразмерные возрасту и физическим возможностям, свежий воздух, рациональное питание, обогащенное витаминами и исключающее прибавку массы тела, ограничение потребления продуктов, содержащих холестерин, — это понятия, никогда не теряющие своей актуальности.
Видимая простота стентирования, отсутствие необходимости долгого восстановления после него, а также заметный лечебный эффект операции часто создают у пациентов иллюзию полного выздоровления. Тем не менее, стентирование направлено лишь на устранение симптомов болезни. Причина ишемической болезни сердца – атеросклероз – продолжает существовать и прогрессировать, создавая угрозу повторного появления стенокардии, развития инфаркта миокарда, сердечной недостаточности и других очень серьезных проблем.
По этой причине человек, перенесший операцию, должен в полной мере осознавать все возможные опасности своего положения и необходимость дальнейшего лечения.
Физическая активность – одно из самых важных условий образа жизни после стентирования. Регулярные нагрузки замедляют развитие атеросклероза, тренируют сердечную мышцу, способствуют стабилизации артериального давления, оказывают общеоздоровительное действие на организм. Немаловажно, что спорт помогает организму сжигать жиры, а значит поддерживать нормальный вес и уровень холестерина крови.
Комплексов упражнений, которые подошли бы всем до единого пациентам после стентирования, не существует. Режим и интенсивность тренировок строятся индивидуально, в зависимости от состояния человека, перечня его заболеваний, переносимости нагрузок. Все это устанавливается кардиологом.
Пациенту, перенесшему эту операцию, стоит быть готовым к тому, что отныне он будет заниматься спортом не менее 4-5 раз в неделю. Из конкретных видов нагрузок рекомендуются специальные упражнения ЛФК, ходьба, езда на велосипеде, плавание, бег трусцой. Виды спорта, которые сопровождаются «взрывными» нагрузками, требуют значительных физических усилий и потенциально грозят получением травм (подъем тяжестей, бокс), не рекомендованы.
Говоря о физических нагрузках, важно упомянуть и о сексуальной активности после перенесенного стентирования. Вести половую жизнь можно в привычном режиме, возобновлять ее разрешается в любой момент, как только пациент почувствует в этом потребность. По рекомендации врача перед половым актом можно принимать нитроглицерин, как и перед другим видом нагрузки. Впрочем, это требуется далеко не всегда.
Второй крайне важный компонент терапии – соблюдение диеты.
«Еда – это лекарство». Эти слова приписываются Гиппократу, и даже сейчас мы по-прежнему можем подтвердить их достоверность. Специальное питание после стентирования – не просто профилактика проблем с сердцем, которые, быть может, возникнут, а может, и не возникнут в будущем. Это – лечение.
Печально, но не все пациенты придерживаются рекомендованных правил питания. И можно без сомнений утверждать, что это играет большую роль в высокой частоте рецидивов стенокардии и повторных стентирований.
Диетотерапия после стентирования коронарных сосудов должна строиться на основе следующих принципов.
— ограничение в рационе животных жиров. Это значит уменьшение потребления таких продуктов как жирные сорта мяса (баранина, свинина), сало, полуфабрикаты, маргарин. Не стоит в больших количествах есть сливочное масло, сыры, сметану, сливки. Также стоит ограничить потребление яиц до 3-4 штук в неделю. Все жирные продукты – это будущие холестериновые бляшки, которые возобновят симптомы ИБС после стентирования.
— ограничение рафинированных углеводов, сладостей. Из продуктов, которые часто бывают на вашем столе, придется вычеркнуть сладости (их лучше заменить сухофруктами), избыток сахара, выпечку, газированные напитки и т.д. В организме углеводы превращаются в жиры, именно поэтому от сладкого стоит по максимуму отказаться.
— ограничение соли. Она вызывает задержку жидкости и повышение артериального давления. У многих пациентов с ИБС, перенесших стентирование, имеется гипертония. Им стоит особенно внимательно отнестись к этой рекомендации. Количество соли должно быть сокращено до 3-4 г в сутки (половина чайной ложечки). Будьте внимательны: многие готовые продукты (консервы, хлеб и т.д.) содержат в составе соль, так что ее потребление стоит ограничивать больше или меньше в зависимости от того, какие продукты присутствуют в вашем рационе.
— ограничение потребления кофе и других напитков и продуктов с содержанием кофеина (крепкий чай, шоколад, какао). Кофеин вызывает спазм сосудов и усиление работы сердца, что создает повышенную нагрузку на сердечно-сосудистую систему и наносит вред пациентам с ишемической болезнью и перенесенным стентированием. Впрочем, стоит понимать: диета не требует полного отказа от кофе, при контролируемом артериальном давлении и отсутствии выраженных симптомов его можно потреблять в небольших количествах. Лучше выбирать натуральную арабику – в ней меньше кофеина, чем в робусте и, тем более, чем в растворимом кофе.
— добавление в рацион растительных масел, свежих овощей и фруктов, рыбы (употреблять не менее 2 раз в неделю). Все это препятствует развитию атеросклероза. Пищевые волокна растительной пищи связывают и выводят холестерин из кишечника, омега-полиненасыщенные жирные кислоты рыбы и растительных масел снижают содержание в крови вредных липидов (липопротеины низкой плотности, триглицериды) и увеличивают содержание полезных (липопротеины высокой плотности).
Если кардиолог рекомендовал принимать препараты, нужно обязательно следовать этому совету. Объем лекарственной терапии после операции уменьшится, однако полностью отказаться от медикаментов при ИБС невозможно. Лечитесь по схеме и не забывайте: ваше хорошее самочувствие после операции во многом сохраняется благодаря тому, что вы соблюдаете схему терапии.
При появлении каких-то жалоб и ухудшении состояния нужно обязательно обратиться к врачу для обследования и коррекции лечения.
После перенесенного стентирования рекомендуется отказаться от курения. Собственно, это стоит сделать еще до проведения операции, а лучше всего вообще никогда не начинать курить. Однако если вы перенесли операцию и до сих пор курите, вам можно дать совет, который однозначно поможет: немедленно бросайте сигареты!
Некоторые больные утешают себя мыслью, что две-три сигареты в день – совсем немного, и вреда от них не будет. Это не так. Любой вид курения (активное или пассивное) при любом количестве выкуриваемых сигарет негативно влияет на сердце и сосуды. Оно способствует повышению артериального давления, оказывает кардиотоксическое действие, ускоряет прогрессирование атеросклероза, увеличивает вероятность развития аритмий и риск инфаркта. Удовольствие, получаемое в результате курения, никак не оправдывается огромным вредом, которое оно наносит.
Теперь о том, что касается алкоголя. Известен факт, что сухое красное вино оказывает оздоровительное воздействие на сердце. Кое-где даже можно встретить информацию, что оно защищает от атеросклероза и чуть ли не вызывает рассасывание холестериновых бляшек в сосудах. Действительно, небольшие количества такого вина оказывают благотворное воздействие на течение атеросклероза. Однако:
— речь идет о небольших количествах напитка, не более 1 бокала вина в день.
— пользу оказывает лишь высококачественный дорогой алкоголь, а не те наименования спиртного, которые можно купить в любом супермаркете
— польза красного вина не столь очевидна, чтобы в обязательном порядке регулярно его употреблять. Многократно большую пользу принесет пресловутый отказ от курения.
После проведенной операции стентирования пациенту можно будет вернуться к привычной работе. Конкретные сроки восстановления трудоспособности могут быть различны, это зависит от состояния человека (степени тяжести ИБС, наличии перенесенного недавно инфаркта и т.д.) и его профессии. Работникам интеллектуального труда можно начинать работать практически сразу после стентирования, а тем, чья специальность связана с физическими нагрузками, разрешается приступать к труду позже.
Операция стентирования устраняет симптомы ИБС, состояние человека после нее улучшается, поэтому об оформлении инвалидности у пациентов, которые ее перенесли, речь идет достаточно редко.
В том случае, если стентирование не привело к улучшению, у пациента рано возобновилась стенокардия или после операции произошел инфаркт, присвоение человеку группы инвалидности возможно. Однако эту операцию не проводят людям, имеющим риск ухудшения и осложнений, так что обычно стентирование, все же, дает позитивный результат и способствует восстановлению работоспособности человека, а не ее окончательной потере.
Когда состояние человека после операции стабилизируется, ему разрешается путешествовать любыми способами и без ограничений. Главное, чтобы человек регулярно принимал лекарства и соблюдал другие рекомендации врача. Среди всех видов отдыха лучше выбирать активный, с учетом переносимости физических нагрузок. Пациентам чаще всего не противопоказано посещение бани и сауны, хотя более конкретное заключение на этот счет должен давать кардиолог.
Кардиолог – это врач, который зачастую ведет и наблюдает своих пациентов годами. Ишемическая болезнь сердца – явление хроническое, так что в этом нет ничего удивительного.
Порой приходится сталкиваться с такими историями: у человека развивается гипертония, стенокардия, затем он переносит инфаркт, ему проводят стентирование. Однако и после этого «приключения» не заканчиваются: периодически больного госпитализируют с гипертоническими кризами, через какое-то время у него возобновляется стенокардия, ему снова проводят стентирование или даже коронарное шунтирование… Повторные инфаркты, сердечная недостаточность – не редкие явления даже после повторных операций. В результате человек чувствует себя гораздо хуже, чем мог бы, и продолжительность его жизни сокращается.
Почему происходит подобное? Причина не только в коварстве и опасности заболевания, хотя, несомненно, и то и другое в полной мере присуще ишемической болезни сердца. Чаще всего неблагоприятный исход болезни определяется тем, что человек прикладывает недостаточно усилий для улучшения своего состояния и продления жизни.
Если вы перенесли операцию стентирования, и вы не соблюдаете всех рекомендаций по образу жизни, самое время задуматься об изменении отношения к лечению. Все перечисленные выше советы понятны, просты и выполнимы, надо всего лишь им следовать, постоянно и добросовестно.
После стентирования в сердце и во всем теле меняется гемодинамика, так что организму требуется время, чтобы к этому адаптироваться. Кроме того, при стентировании в коронарный сосуд фактически устанавливается инородное тело. Это вызывает реакцию со стороны иммунной системы и свертываемости крови, создает в организме повышенную готовность к ускорению развития коронарного атеросклероза, возникновению тромбов в сосудах и т.д.
Срока стационарного лечения недостаточно, чтобы организм полностью восстановился, поэтому пациентам после стентирования рекомендуется кардиореабилитация.
Комплекс оздоровительных процедур закрепит результаты терапии и улучшит состояние человека. Специальная обучающая программа поможет пациенту привыкнуть к новому образу жизни.
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность (отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.
Диагностика инфаркта миокарда
Сначала врач осматривает пациента и собирает сведения от пациента или его близких о характере и продолжительности болей, силе и повторяемости приступов, принятых медикаментах, их влиянии на самочувствие.
Далее проводится лабораторная и инструментальная диагностика инфаркта миокарда:
- общий и биохимический анализы крови( чаще в условиях стационара);
- исследование кардиоспецифических ферментов и маркеров повреждения сердечной мышцы (чаще в условиях стационара);
- электрокардиография;
- эхокардиография (УЗИ сердца);
- коронарография (в условиях стационара).
Используемые нами методики
После постановки цели реабилитационная команда составляет план реабилитации. Он очень индивидуальный. В клинике «Альмадея» мы можем предложить множество методик. Лучше всего на первой встрече с реабилитационной командой получить представление обо всех возможностях. Однако чаще всего мы используем:
- Эрготерапия – восстановление бытовых навыков и самообслуживания, обучение ходьбе на большие расстояния без усталости, тренировка одеванию при одышке и усталости, подбор адаптивных устройств, помогающих жить.
- Занятия с психологом для восстановления памяти, внимания, для избавления от стресса, для лечения депрессии без лекарств.
- Занятия с физическим терапевтом, чтобы научиться вставать, ходить, подниматься по лестнице и гулять.
- Тренинги для восстановления выносливости и снижения усталости после инфаркта проводятся на беговой дорожке или на велотренажере.
- Реабилитационная медицинская сестра может обучить уходу за тяжелым пациентом.
- А также: физиотерапия, внутривенные капельницы и уколы, массаж и другое.
Продолжительность курса зависит от тяжести инфаркта, готовности пациента выполнять домашние задания, от помощи родственников. Для кого-то будет достаточно нескольких небольших занятий. Для других реабилитация может занять несколько месяцев. Программа реабилитации обсуждается с пациентом и его родственниками. Мы объясняем, что и зачем мы делаем.
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
- введение тромболитических средств для растворения тромба и восстановления кровотока в миокарде;
- обезболивание (чаще применяются наркотические анальгетики);
- стабилизация АД;
- применение антиангинальных, антиаритмических препаратов, антикоагулянтов, антиагрегантов, бета-блокаторов, ингибиторов АПФ и др.
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
- ангиопластика (расширение суженного сосуда с помощью баллонного катетера);
- коронарное стентирование (установка стента в место сужения коронарной артерии, после его расширения баллоном);
- шунтирование (пришивание шунта, которые обходит суженное место).
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
- наблюдение кардиолога;
- фармакотерапия;
- контроль АД и ЧСС;
- соблюдение диеты;
- избегание стресса, переутомления и нагрузок;
- рекомендованная двигательная активность;
- отказ от вредных привычек.
Диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, в «МедикСити»
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
На вооружении наших врачей-кардиологов — лучшая аппаратура экспертного уровня, обширные научные знания и новейшие разработки!
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
«МедикСити» — это правильный выбор!
Варианты проведения реабилитации в клинике Альмадея
Амбулаторная реабилитация
Вы приезжайте к нам в клинику, и наши специалисты занимаются на оборудовании, которое у нас есть. В клинике есть эргоквартира – полигон для тренировки бытовых навыков и самообслуживания. В зале ЛФК у нас есть велотренажер и беговая дорожка для восстановления ходьбы и толерантности к нагрузке. На подвесных системах вы можете тренировать мышцы, которые не слушаются. В клинике множество методик физиотерапии, которые позволят восстановить нарушенные функции.
Реабилитация в домашних условиях
Наша команда приезжает к вам домой, вам не нужно никуда ехать. Вы получаете реабилитацию в привычной среде, в окружении родных и близких. Наши специалисты работают даже с тяжелыми пациентами, которым отказали в госпитализации в реабилитационный стационар.
Реабилитация онлайн
Телереабилитация — это удобно, когда пациент находится в другом городе, либо боится контактов с людьми из-за эпидемии или по иной причине.
Обычно мы комбинируем все эти формы реабилитации. Таким образом, реабилитация в домашних условиях может перейти в амбулаторную или реабилитацию онлайн.
Вопросы, которые беспокоят пациентов с сердечно сосудистой патологией и после инфаркта миокарда:
- Какие могут быть осложнения?
- Как проводится реабилитация при сердечно-сосудистой патологии и реабилитация при инфаркте?
- Какие последствия инфаркта могут быть?
- Возможно ли восстановление после инфаркта миокарда?
- Как жить после инфаркта миокарда?
- Что можно и нельзя после инфаркта миокарда?
- Как заниматься сексом после инфаркта миокарда?
- Как работать после инфаркта миокарда, когда можно на работу после инфаркта миокарда?
- Как восстанавливается ходьба после инфаркта миокарда?
- Как оценить сердце после инфаркта?
- Какие лекарства принимать после инфаркта миокарда?
- Почему после инфаркта одышка, слабость, голова плохо работает, я ничего не хочу делать?
- В каких случаях нужна инвалидность после инфаркта?
- Какие упражнения для сердца и какая гимнастика после инфаркта нужна?
Напишите нам, с какой трудностью вы столкнулись, и мы подскажем дальнейшие шаги по реабилитации или предоставим недостающую информацию.