Что такое сердечно-сосудистые заболевания?
Сердечно-сосудистые заболевания (ССЗ) являются ведущей причиной смертности населения во многих экономически развитых странах, в том числе и в России, составляя 55 % от общей смертности. Согласно статистике последних лет в структуре смертности от ССЗ 85,5 % приходится на долю ИБС (46,8 %) и мозгового инсульта (38,7 %). В Российской Федерации в 2000 г. показатель смертности от болезней системы кровообращения составил 800,9 на 100 000 тыс. населения.
Основной причиной развития сердечно-сосудистых заболеваний является атеросклероз. И хотя невозможно исключить многие факторы риска развития атеросклероза, мы можем изменить, например, наш образ жизни и питания.
Естественный возрастной «износ» кровеносных сосудов создает условия для отложения холестерина внутри стенок и на стенках артерий. Это приводит к постепенному сужению просвета сосудов и снижает способность сердца перекачивать кровь через них к телу. В момент, когда сосуд полностью блокирован, развивается сердечный приступ (инфаркт миокарда) или инсульт, если блокировка происходит в сосуде головного мозга. Важно отметить, что высокое содержание холестерина в крови не всегда прогностически неблагоприятно. Дело в том, что холестерол связан с белками — протеинами, вместе они составляют липопротеины. Так вот, холестерол может быть в липопротеинах высокой (HDL-CHOL.) и низкой (LDL-CHOL.) плотности. Холестерол в HDL-CHOL. препятствует прогрессированию атеросклероза — «полезные липопротеины», а холестерол в LDL-CHOL. способствует прогрессированию атеросклероза.
О каких заболеваниях может рассказать электрокардиография (ЭКГ)?
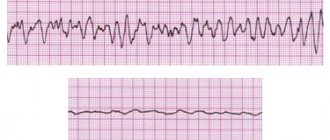
Электрокардиограмма (ЭКГ) считается основным диагностическим методом для выявления различных заболеваний сердечно-сосудистой системы. Наше сердце работает в организме под контролем собственного водителя ритма, вырабатывающего электрические импульсы и направляющего их в проводящую систему, именно они и регистрируются на ЭКГ. Получается, что по средствам электрокардиограммы, мы можем записать своеобразный язык нашего миокарда. По отклонениям основных зубцов: P, Q, R, S и T возможно определить какое именно заболевание лежит в основе сердечно-сосудистой патологии.
Гипертрофия отделов сердца
Гипертрофия отделов сердца возникает в результате нарушений гемодинамики в кровяном русле, которые провоцируют перегрузку желудочков или предсердий. На ЭКГ можно увидеть семь основных признаков гипертрофии сердечной мышцы:
- Увеличение времени внутреннего отклонения, поскольку в гипертрофированном миокарде возбуждение дольше распространяется на участке от эндокарда к эпикарду.
- Возрастание амплитуды зубца R, при этом вектор возбуждения больший по своей величине.
- Ишемия субэндокардиальных слоев сердца, обусловленная тем, что они испытывают недостаток крови, притекающей по коронарным артериям.
- Нарушение проводимости.
- Отклонение электрической оси сердца в сторону гипертрофированного отдела, так как его масса возрастает из-за роста кардиомиоцитов.
- Изменение электрической позиции сердца.
- Смещение переходной зоны (V3), проявляющееся изменением соотношения зубцов R и S в третьем грудном отведении.
Стенокардия
Заболевание характеризуется приступами ангинозной боли, длящимися от нескольких секунд до двадцати минут. Данная болезнь является одной из формишемической болезни сердца. При классической форме стенокардии напряжения электрокардиографические признаки проявляются изменением конечной части желудочкового комплекса QRS:
- Депрессия сегмента S – Т.
- Разнообразные изменения зубца Т, например, уменьшение амплитуды, двухфазность, изоэлектричность или негативность.
- Очаговый характер указанных изменений: они регистрируются в одном или двух отведениях, так как наблюдающаяся гипоксия носит локальный характер, развиваясь в бассейне отдельной ветви коронарной артерии.
В периоды между приступами зачастую на ЭКГ вообще отсутствуют какие-либо патологические изменения. Кроме того, вышеописанные отклонения возможны при многих других болезнях сердца и патологических состояниях. Именно поэтому в ряде случаев диагностика стенокардии бывает затруднена.
Аритмия
Патология сердечно-сосудистой системы, связанная с нарушением образования импульса возбуждения или его распространением по миокарду. В большинстве случаев проявляется сбоем ритма сердечных сокращений, отмечаются периоды учащения и постепенного замедления. Обычно частота сердечных сокращений возрастает при вдохе и снижается при выдохе. Особенности ЭКГ следующие:
- Периодичность изменения интервалов R – R более чем на 0,1 секунд.
- В отличие от других нарушений ритма наблюдается постепенное изменение длительности интервала R – R, обычно за счет отрезка T – P.
- Характерны небольшие колебания P – Q и Q – T.
Самым достоверным электрокардиографическим признаком синусовой аритмии считается постепенное периодическое укорочение участка R – R на фоне учащения ритма и наоборот удлинение R – R интервалов при замедлении ритма.
Тахикардия
Повышение частоты сердечных сокращений называется тахикардией. При этом ритм сердца ускоряется до 100-150 ударов в минуту. Подобноенарушение может развиваться вследствие повышения автоматизма синусового узла. Патология присуща и здоровым лицам при физических нагрузках или эмоциональных стрессах. Причиной часто бывают ишемия, дистрофические изменения, разнообразные инфекции и токсические воздействия. Основные ЭКГ-признаки:
- Отмечается уменьшение промежутка R – R, поскольку укорачивается интервал T – P.
- При выраженной тахикардии происходит сокращение отрезка P – Q.
- Степень учащения сердечного ритма прямо пропорциональна уменьшению Q – T.
- Восходящее смещение сегмента RS – T вниз от изоэлектрической линии.
- Амплитуда и направленность зубцов соответствует норме.
Брадикардия
Отклонение, которое проявляется пониженной частотой сердечных сокращений (менее 60 в одну минуту). Возникает при сниженном автоматизме синусового узла, может встречаться даже у здоровых людей, например у спортсменов, при воздействии различных факторов. Частой причиной считается возрастание тонуса блуждающего нерва. Электрокардиографическая картинав принципе, мало отличается от нормы, только ритм замедлен. Отмечаются следующие изменения на ЭКГ:
- Возрастает интервал R, за счет смещения T – P.
- Q – T возрастает соответственно снижению частоты ритма.
- Амплитуда и вектор зубцов меняется незначительно.
Аневризма сердца
Аневризма сердца – это увеличение полости миокарда вследствие патологических изменений мышечных слоев или аномалии развития органа на стадии эмбриогенеза. К основным признакам аневризмы сердца можно отнести выпячивания в ее области из-за истончения стенки, которые могут разорваться. Именно это может привести к непоправимым последствиям, предотвратить которые помогает ЭКГисследование. Существуют два ведущих признака, которые позволяют диагностировать аневризму:
- Зубец QS присутствует в отведениях, где обычно регистрируется высокий R.
- «Застывшая» ЭКГ-кривая: вместо Q появляется куполообразный, смещенный вверх от изолинии сегмент RS – T, иногда возникает отрицательный каронарный T-зубец.
Экстрасистолия
Экстрасистолия является наиболее частым нарушением сердечного ритма. Патология развивается из-за появления активного гетеротопного очага, способного генерировать электрический импульс перебивающий работу синусового узла. Проявляется внеочередным возбуждением и последующим сокращением отделов сердца или его целиком:
- На ЭКГ экстрасистолы различны по форме, отношению к изолинии, месту положения зубца Р или шириной, направленностью зубцов комплекса QRST.
- Наличие увеличенной паузы (компенсаторной) за экстрасистолой.
- Предсердной экстрасистоле присущи: интервал R(с)—R(э) <�интервала R(с)—R(с), есть зубец Р(э), отличный от зубца Р(с), неполная компенсаторная пауза.
- Признаки желудочковой экстрасистолы следующие: интервал R(с)—R(э) <�интервала R(с)—R(с), отсутствует зубец Р(э), комплекс QRS деформирован, полная компенсаторная пауза.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии сопровождается развитием синдрома легочного сердца, поскольку возникающая гипертония малого круга кровообращения приводит к острой перегрузке правого желудочка. При этом миокард находится в состоянии гипоксии, развивается его гипертрофия. Все вышеперечисленное обуславливает несколько вариантов ЭКГ при тромбоэмболии легочной артерии:
- синдром SI-QIII-TIII: глубокие зубцы S в I стандартном и Q в III отведениях, при этом Т в III отведении становится отрицательным.
- остро возникшая гипертрофия правых отделов сердечной мышцы, которая проявляется высоким заостренным зубцом Р во II стандартном отведении.
- остро возникшие наджелудочковые тахиаритми.
В ряде случаев при остро развивающемся легочном сердце метаболические сдвиги в области правого желудочка провоцируют возникновение полной или частичной блокады правой ножки пучка Гиса.
Перикардит
Картина ЭКГ в динамике при перикардите зависит от его этиологии. Однако есть и общие характерные черты, например: воспаление перикардиальной ткани изменяет ее электрический статус, что приводит к возникновению так называемых «токов воспаления», идущих от сердца. Именно эти «токи» регистрирует электрод, находящийся над областью миокарда:
- Это графически отображается на ЭКГ подъемом сегмента S—Т во всех отведениях (конкордатный подъем сегмента S—Т).
- Нет смещения сегмента RS – Tниже уровня изолинии.
- В динамике не появляются патологические Q-зубцы.
Приведенные отличия формируются и пропадают в случае острого перикардита значительно медленнее, чем при инфаркте миокарда. Появление выпота в перикардиальной полости сопровождается заметным понижением вольтажа всех электрокардиографических зубцов, особенно в отведениях от конечностей испытуемого.
Миокардит
Во всех случаях миокардита в стенке желудочков возникает и прогрессирует паренхиматозное воспаление, носящее очаговый или диффузный характер, с поражением определенной области сердечной мышцы:
- Суммарный вектор T наклоняется в сторону противоположную пораженной зоне, при этом на ЭКГ отображается низкий или отрицательный зубец T.
- Вектор S – T направлен к очагу поражения.
- Сегмент RST смещен вверх и вниз от изоэлектрической линии.
- Отрицательный T может стать симметричным при острых миокардитах, он становиться заостренным, как при коронарной недостаточности. Локализация всех отмеченных нарушений зависит от места нахождения воспалительной реакции.
Лучше всего данные электрокардиографические сдвиги определяются в грудных отведениях. Сопутствующей патологией выступает нарушение ритма и проводимости.
Миокардиодистрофия
Миокардиодистрофия входит в комплекс патологических клинических симптомов климактерической гормональной перестройки у людей старшего возраста. Патология описывается болями в области сердца отличными от стенокардии, нарушением сердечного ритма. Известны случаи, когда данные симптомы возникаю раньше проявления климакса. Самыми частыми электрокардиографическими знаками являются следующие:
- Отрицательный, но не глубокий «коронарный» зубец T или он может быть двухфазным с отрицательной второй фазой.
- Динамические изменения электрокардиографических данных.
- Нерезкое смещение сегмента RS – T вниз от положения изоэлектрической линии.
- Более яркие изменения в средних грудных и правых отведениях.
Основная проблема ЭКГ диагностики состоит в том, что многие отклонения и изменения электрокардиографической картины сходны для ряда болезней. Например, коронарная недостаточность, некоторые формы миокардита и миокардиодистрофии характеризуются похожими электрокардиограммами. Как показывает практика необходимо совпадение клинических симптомов с динамикой ЭКГ — отклонений. В связи с этим важно отметить развитие перспективного направления представленного в проекте Kardi.ru. Методика контроля состояния своего сердца позволяет регистрировать микроизменения в работе сердечной мышцы еще до появления серьезных нарушений, что и отображается графически устройством КардиРу и способствует своевременному принятию решения о соответствующих терапевтических мерах.
Факторы риска для сердечно-сосудистых заболеваний
Некоторые факторы риска сердечно-сосудистых заболеваний, потенциально обратимы или могут быть изменены. Они включают в себя:
- Курение сигарет
- Повышенный уровень холестерина ЛПНП (низкой плотности)
- Высокий уровень триглицеридов в крови
- Низкий уровень холестерина ЛПВП (высокой плотности)
- Избыточный вес
- Большая окружность талии («форма яблока»)
- Высокое кровяное давление
- Малоподвижный образ жизни
- Диабет
Диета и сердечно-сосудистые заболевания
Внесение небольших изменений в вашем рационе является одним из самых простых и эффективных способов, уменьшения риска сердечно-сосудистых заболеваний. Вы можете сделать это следующим образом:
- Снижение жира в вашем рационе, особенно насыщенных жиров и транс-жиров
- Больше фруктов и овощей, цельно зерновой пищи и растворимых волокон
- Употребление алкоголя в умеренных количествах
- Сокращение соли для поддержания более низкого кровяного давления
Холестерин и сердечно-сосудистые заболевания
Так как доказана прямая связь между высоким уровнем холестерина в крови и риском развития сердечных заболеваний, снижение доли жира в вашем рационе, особенно насыщенных жиров, может помочь снизить уровень холестерина в крови. Согласно официальным рекомендациям Европейского общества атеросклероза, «нормальные» уровни жировых фракций в крови составляют: 1. Общий холестерин — меньше 5,2 ммоль/л. 2. Холестерин липопротеидов низкой плотности (ЛПНП) — меньше 3-3,5 ммоль/л. 3. Холестерин липопротеидов высокой плотности (ЛПВП) — больше 1,0 ммоль/л. 4. Триглицериды — меньше 2,0 ммоль/л. Люди со средними энергетическими затратами должны потреблять не более 70g жиров в день и менее 20g насыщенных жиров.
Самые распространенные заболевания сердечно-сосудистой системы
Заболевания сердечно-сосудистой системы широко распространены среди взрослого населения многих стран мира и занимают лидирующее место в общей статистике смертности. Человеку, не имеющему медицинского образования, стоит хотя бы в общих чертах понимать, что представляет собой та или иная болезнь сердца или сосудов, чтобы при подозрении на ее развитие не терять драгоценное время, а сразу же обратиться за медицинской помощью. Именно поэтому мы предлагаем Вашему вниманию данную статью, в которой отражены признаки самых распространенных заболеваний сердечно-сосудистой системы.
Атеросклероз
Атеросклероз – это хроническое, неуклонно прогрессирующее заболевание артерий преимущественно крупного или среднего калибра, являющееся основной причиной развития различных болезней сердца и сосудов.
Данное заболевание в наши дни приняло характер эпидемии, являясь причиной около 50% всех летальных исходов. Берет свое начало атеросклероз еще в молодом возрасте и постоянно прогрессирует. У лиц старше 60 лет изменения в сосудистой стенке, характерные для той или иной стадии атеросклероза, присутствуют в 100% случаев.
Причиной атеросклероза является нарушение в организме липидного обмена.
Факторы риска развития данного заболевания следующие:
- Немодифицируемые (то есть те, на которые больной не может повлиять): возраст (женщины старше 55 лет или в более молодом при ранней менопаузе, мужчины старше 45 лет); мужской пол; наследственная предрасположенность (раннее развитие атеросклероза у ближайших родственников).
- Модифицируемые (те, которые больной может при желании устранить): курение – независимо от количества выкуриваемых в день сигарет; повышенное артериальное давление – выше 140/90 мм рт. ст.; сахарный диабет; индекс массы тела более 30 – ожирение; особенно – абдоминальный тип ожирения – окружность талии у женщин более 88 см, у мужчин – более 102 см.
- Частично обратимые: Изменения в биохимическом анализе крови (уровень общего холестерина в крови более 5.2 ммоль/л, липопротеидов низкой плотности (в бланке анализа – ЛПНП) более 4.1 ммоль/л или менее 0.9 ммоль/л.
- Другие факторы: злоупотребление алкоголем; гиподинамия (низкая физическая активность); прием пероральных контрацептивов; неблагоприятная психосоциальная обстановка – социальная изоляция, депрессия, стрессы; употребления мягкой воды.
Нарушение обмена липидов, выражаемое в повышенном содержании в крови холестерина и триглицеридов, запускает ряд патофизиологических механизмов, результатом которых является повреждение внутренней оболочки артерий, эндотелия. Это приводит к прилипанию в поврежденном участке тромбоцитов, образующих атеросклеротическую бляшку. Эта бляшка постепенно увеличивается в размерах, все больше и больше закупоривая просвет сосуда, и органы, которые данный сосуд снабжает кровью, испытывают недостаток кислорода. Бляшка может разорваться, приводя к тромбозу (закупорке тромбом) – этот механизм лежит в основе нестабильной стенокардии, инфаркта миокарда и внезапной смерти.
Ишемическая болезнь сердца (ИБС)
ИБС является чрезвычайно важной медицинской проблемой, поскольку характеризуется крайне высокой распространенностью и смертностью.
Более половины случаев смертности от болезней сердечно-сосудистой системы приходится именно на ИБС. Каждый пятый мужчина в возрасте 50-59 лет страдает данной патологией, причем уровни заболеваемости и смертности с каждым годом становятся все выше.
Ишемическая болезнь сердца – это заболевание, вызванное атеросклеротическим поражением сосудов сердца – коронарных артерий, приводящее к дисбалансу между доставкой и потребностью сердечной мышцы в кислороде – развитию ишемии миокарда.
Факторами, повышающими риск развития ИБС, являются:
- Основные факторы: нарушение баланса липидов в крови; повышенное артериальное давление; курение; сахарный диабет; отягощенная наследственность (внезапная смерть либо инфаркт миокарда у ближайших родственников в возрасте ранее 55 лет у мужчин и 65 лет у женщин).
- Второстепенные факторы: избыточная масса тела; гормональная заместительная терапия после ранней менопаузы; прием пероральных контрацептивов; психосоциальные факторы; инфекционные факторы (цитомегаловирус, хламидии, хеликобактер пилори); злоупотребление алкоголем; гипертрофия левого желудочка; изменения в биохимическом анализе крови (повышенный уровень триглицеридов, липопротеина, фибриногена, гомоцистеина, прокоагулянтов, наличие маркеров воспаления).
Существует 6 форм ишемической болезни сердца, отличающихся по механизму развития и особенностям клинического течения:
- Внезапная коронарная смерть. Данная форма определяется как смерть, наступившая в присутствии свидетелей, мгновенно либо в течение 60 минут от начала острой симптоматики, которой предшествует внезапная потеря сознания, у человека здорового или же больного, но находившегося в удовлетворительном состоянии. Основной фактор риска данной формы ИБС – нарушение функции левого желудочка сердца.
- Стенокардия. Форма ИБС, характеризующаяся приступами загрудинной боли в ответ на ишемию миокарда, возникающую по причине воздействия факторов, провоцирующих ее. Главным провоцирующим фактором является физическая нагрузка (как производственная работа, так и бытовые нагрузки – поднятие тяжестей, ходьба по улице, подъем по лестнице). Также спровоцировать приступ стенокардии может нагрузка психоэмоциональная, вызванная не только отрицательными, но и положительными эмоциями. Реже причинами развития приступа становятся половой акт, избыточный прием пищи, воздействие холода (как общее, так и локальное), перенапряжение во время акта дефекации – в случае, если у больного запор. При неоказании медицинской помощи стенокардия будет прогрессировать и приведет к нестабильной стенокардии.
- Нестабильная стенокардия. Данная форма ИБС включает в себя впервые возникшую, прогрессирующую и постинфарктную стенокардию. Это период обострения ишемической болезни сердца, характеризующийся усилением тяжести болевых приступов и являющийся ведущим фактором риска развития крупноочагового инфаркта миокарда.
- Острый инфаркт миокарда (ИМ). Одно из наиболее грозных сердечно-сосудистых заболеваний и заболеваний внутренних органов в целом. Характеризуется чрезвычайно высокой смертностью – частота острого ИМ среди мужчин старше 40 лет колеблется в пределах 2-6 случаев на 1000 человек. Ежегодно от данной патологии погибает порядка 500 000 человек. Инфаркт миокарда – это состояние, возникающее вследствие внезапного прекращения коронарного кровотока в связи с тромбозом коронарного сосуда и развитием очагов некроза (отмирания) в сердечной мышце. При несвоевременном оказании неотложной помощи, а в части случаев даже при ее оказании, заболевание завершается смертью больного.
- Кардиосклероз. Морфологически представляет собой небольших размеров участки замещения мышечной ткани сердца соединительной. По сути это рубцы. Кардиосклероз развивается после перенесенных острых заболеваний сердечной мышцы (например, после инфаркта) или на фоне хронической патологии сердца (например, при миокардиодистрофии). Участки, замещенные рубцовой тканью, не способны выполнять свою функцию и могут вызывать аритмии, пороки клапанов сердца, хроническую сердечную недостаточность.
- Безболевая форма ИБС. Временное нарушение кровоснабжения миокарда при отсутствии признаков стенокардии. В моменты ишемии в части случаев удается зарегистрировать изменения на ЭКГ, характерные для ИБС. Риск возникновения острого инфаркта миокарда или внезапной смерти у лиц, страдающих безболевой ишемией миокарда, очень высок, поскольку они не подозревают о своей болезни, а значит, не предпринимают попыток лечения ее.
Артериальная гипертензия
Постоянно повышенное артериальное давление – одно из наиболее распространенных сердечно-сосудистых заболеваний, оно приобрело масштабы неинфекционной эпидемии.
Каждый третий взрослый в мире имеет повышенное артериальное давление, то есть страдает одной из форм артериальной гипертензии.
По определению ВОЗ (Всемирной организации здравоохранения), артериальная гипертензия – это постоянно повышенное артериальное давление: систолическое – выше 140 мм рт. ст, диастолическое – выше 90 мм рт. ст. Уровень артериального давления при постановке диагноза должен определяться как среднее двух и более измерений при не менее, чем двух осмотрах специалиста в разные дни. Эссенциальная гипертензия, или гипертоническая болезнь, — это повышенное артериальное давление при отсутствии очевидной причины повышения его. Составляет порядка 95% всех случаев артериальной гипертензии.
Основными факторами риска данного заболевания являются те же факторы, которые способствуют развитию ИБС и атеросклероза, усугубляют же течение гипертонической болезни следующая сопутствующая ей патология: сахарный диабет; болезни сосудов головного мозга – ишемический или геморрагический инсульты, транзиторная ишемическая атака (ТИА); заболевания сердца – инфаркт миокарда, стенокардия, сердечная недостаточность; заболевания почек – диабетическая нефропатия, хроническая почечная недостаточность; болезни периферических артерий; патология сетчатки – отек диска зрительного нерва, кровоизлияния, экссудаты.
Если больной, страдающий гипертонической болезнью, не получает терапию, способствующую понижению артериального давления, болезнь прогрессирует, все чаще возникают гипертензивные кризы, которые рано или поздно могут вызвать всевозможные осложнения: острую гипертензивную энцефалопатию; отек легких; инфаркт миокарда или нестабильную стенокардию; инсульт или транзиторную ишемическую атаку; аритмии; расслоение аорты; острую почечную недостаточность; эклампсию – у беременных.
Вторичная, или симптоматическая, артериальная гипертензия – это стойкое повышение артериального давления, причина которого может быть выяснена. На ее долю приходится лишь 5% случаев артериальной гипертензии.
Из болезней, приводящих к повышению давления, наиболее часто диагностируются: поражения ткани почек; опухоли надпочечников; заболевания почечных артерий и аорты (коарктация); патология центральной нервной системы (опухоли мозга, энцефалиты, полиневриты); заболевания крови (полицитемия); патология щитовидной железы (гипо-, гипер-, гиперпаратиреоз) и другие заболевания. Осложнения данного вида артериальных гипертензий такие же, как и при гипертонической болезни, плюс осложнения основного заболевания, которое спровоцировало гипертонию.
Сердечная недостаточность
Часто встречающееся патологическое состояние, которое не является самостоятельным заболеванием, а есть следствие, исход других острых и хронических болезней сердца.
При данном состоянии вследствие изменений в сердце нарушается его насосная функция – сердце не в силах обеспечивать все органы и ткани кровью. Осложнениями сердечной недостаточности являются: аритмии; застойная пневмония; тромбоэмболии; цирроз печени и печеночная недостаточность; хроническая почечная недостаточность (так называемая «застойная почка»); сердечная кахексия (истощение); нарушения мозгового кровообращения.
Приобретенные пороки сердца
Приобретенные пороки сердца встречаются примерно у 1-10 человек на 1000 населения, в зависимости от региона проживания, и составляют порядка 20% всех поражений сердца органической природы.
Основная причина развития приобретенных пороков сердца – ревматическое поражение клапанов: 70-80% всех пороков составляет патология митрального клапана, второе место по частоте поражения принадлежит клапану аорты, относительно редко диагностируются стеноз и/или недостаточность трехстворчатого клапана и клапана легочной артерии. Данной патологией страдают лица разных возрастных групп. Каждый 2-й больной с пороком сердца нуждается в оперативном лечении.
Суть заболевания заключается в том, что под воздействием этиологических факторов клапаны сердца теряют способность нормально функционировать: стеноз представляет собой сужение клапана, вследствие чего он не пропускает достаточно крови, и органы испытывают недостаток кислорода, или гипоксию; недостаточность – створки клапана смыкаются не полностью, вследствие чего кровь забрасывается из части сердца, расположенной ниже, в часть, расположенную выше; результат тот же – органы и ткани организма недополучают жизненно необходимый им кислород, и нарушается их функция.
Осложнениями пороков сердца являются множество состояний, среди которых наиболее часто встречаются острый отек легких, инфекционные бронхо-легочные осложнения, хроническая недостаточность кровообращения, фибрилляция предсердий, тромбоэмболии и другие.
Миокардит
Миокардит – это воспалительное заболевание сердечной мышцы, обусловленное воздействием на нее инфекции, инвазии паразитов или простейших, физических или химических факторов, или возникающее при аутоиммунных, аллергических заболеваниях, а также после трансплантации сердца.
Распространенность миокардита составляет 4-11% болезней сердечно-сосудистой системы. Особенно часто диагностируют миокардит при проведении контрольной ЭКГ после перенесенной вирусной инфекции.
Клинически миокардит проявляется приступами загрудинных болей, признаками патологии клапанов, симптомами аритмий, нарушения кровообращения. Может протекать бессимптомно. Прогноз при данном заболевании зависит от тяжести его течения: легкие и среднетяжелые формы, как правило, завершаются полным выздоровлением больного в течение 12 месяцев после начала болезни, тяжелые же могут привести к внезапной смерти, рефрактерной недостаточности кровообращения и тромбоэмболическим осложнениям.
Кардиомиопатии
Кардиомиопатии – это самостоятельные, неуклонно прогрессирующие формы поражения сердечной мышцы неясной или спорной этиологии.
В течение 2-х лет от некоторых форм данного заболевания при отсутствии симптоматики погибает порядка 15% больных, при наличии соответствующих болезни симптомов – до 50%. Являются причиной смерти 2-4% взрослых лиц, а также основной причиной внезапной смерти молодых спортсменов.
Вероятными причинами кардиомиопатий являются: наследственность; инфекция; болезни обмена веществ, в частности, гликогенозы; недостаток некоторых веществ в рационе, в частности селена, тиамина; патология эндокринной системы (сахарный диабет, тиреотоксикоз, акромегалия); нейромышечная патология (мышечная дистрофия); воздействие токсических веществ – алкоголя, наркотиков (кокаина), некоторых медикаментов (циклофосфамид, доксорубицин); заболевания системы крови (некоторые виды анемий, тромбоцитопении).
Клинически кардиомиопатии проявляются всевозможными симптомами нарушения функции сердца: приступами стенокардии, обмороками, сердцебиением, одышкой, нарушениями ритма сердца. Особенно опасна кардиомиопатия повышенным риском внезапной смерти.
Перикардит
Перикардит – это воспаление листков оболочки сердца – перикарда – инфекционной или неинфекционной этиологии. Участки перикарда замещаются фиброзной тканью, в полости его скапливается экссудат. Перикардит делится на сухой и экссудативный, острый и хронический.
Факторами, вызывающими перикардит, являются: вирусная или бактериальная инфекция; грибы; паразиты; нарушения обмена веществ (почечная недостаточность, уремия); заболевания сердца – инфаркт миокарда, миокардиты; травмы – при поражении непосредственно перикарда; аутоиммунные заболевания – острая ревматическая лихорадка, ревматоидный артрит и другие.
Клинически проявляется болями в груди, одышкой, лихорадкой, болями в мышцах, сочетающимися с признаками основного заболевания. Наиболее грозным осложнением перикардита является тампонада сердца – скопление жидкости (воспалительной или крови) между листками перикарда, препятствующее нормальным сокращениям сердца.
Инфекционный эндокардит
Представляет собой воспалительное поражение структур клапанов с последующим распространением на другие органы и системы, возникающее в результате внедрения бактериальной инфекции в структуры сердца.
Данное заболевание является 4-й по значимости причиной смерти больных от инфекционной патологии. В последние годы частота заболеваемости инфекционным эндокардитом существенно возросла, что связано с более широким распространением оперативных вмешательств на сердце. Может возникнуть в любом возрасте, но наиболее часто страдают им лица возрастом от 20 до 50 лет. Соотношение заболеваемости мужчин и женщин равно примерно 2:1.
Инфекционный эндокардит является заболеванием, потенциально опасным для жизни, поэтому своевременная диагностика его, адекватное, эффективное лечение и быстрое выявление осложнений чрезвычайно важны для улучшения прогноза.
Аритмии
Нарушения ритма сердца не являются отдельными заболеваниями, а представляют собой проявления или осложнения каких-либо патологических состояний, связанных с заболеваниями сердца или внесердечной патологией.
Могут длительное время протекать бессимптомно, а могут представлять опасность для жизни пациента.
Существует много видов аритмий, но 80% их приходится на экстрасистолию и фибрилляцию предсердий.
Клинически аритмии проявляются ощущением перебоев в работе сердца, головокружением, одышкой, слабостью, чувством страха и другими неприятными симптомами. Тяжелые их формы могут спровоцировать развитие сердечной астмы, отека легких, аритмогенной кардиомиопатии или аритмического шока, а также стать причиной внезапной смерти больного.
К какому врачу обратиться в случае нездоровья? При патологии сердечно-сосудистой системы Вам необходима консультация кардиолога.
Правильное питание и образ жизни
Трансжиры это жиры, содержащие трансизомеры ненасыщенных жирных кислот. В природе они присутствуют в небольших количествах в мясе и молоке жвачных животных. Производят их из растительных масел методом специальной обработки — гидрогенизации: через нагретое до высоких температур жидкое растительное масло пропускают водород. В результате получается твердая, устойчивая к окислению жировая масса. На ее основе делают маргарины, кондитерские и кулинарные жиры, которые применяют для улучшения вкуса и продления срока хранения продуктов питания. Поскольку эти жиры дешевы и их очень удобно использовать, они есть практически во всех пищевых продуктах промышленного производства. Трансжиры так же могут образовываться при жарке во фритюре. Гидрогенизированные растительные жиры в последнее время часто вводятся в состав многих пищевых продуктов и при этом совершенно неоправданно рекламируются как диетические. Эти жиры ведут себя в организме человека, как самые настоящие жиры животного происхождения — увеличивают уровень холестерина и ускоряют процесс старения артерий. Этот тип жира используют для приготовления таких продуктов, как кукурузные хлопья, картофельные чипсы, применяют их в полуфабрикатах – пиццах, продуктах в кляре, в сдобе, печенье, конфетах.
При уменьшении содержания жиров в пище, важно, не исключить из рациона «здоровые для сердца» жиры (моно- и полиненасыщенные жиры) в основном содержащиеся в растительных жирах и продуктах моря (рыбий жир).
Как изменить соотношение жиров в рационе:
- Используйте масло и спреды (заменители масла) экономно
- Выбирайте постное мясо
- Используйте гриль, приготовление мясной пищи на пару или запекайте ее. Исключите «жарку».
- Заменить насыщенные жиры, такие как масло на ненасыщенные масла, такие как масло подсолнечное, рапсовое или оливковое
- Ограничьте потребление транс-жиров (например, маргарин) для приготовления пищи
- Ешьте жирную рыбу (например, сардины, макрель, свежий тунец, лосось)
Незаменимые жирные кислоты (Омега-3, Омега-6). Ранее известны, как витамин F. Витамин F важен для сердечно-сосудистой системы: препятствует развитию атеросклероза, улучшает кровообращение, обладает кардиопротекторным и антиаритмическим действием. Полиненасыщенные жирные кислоты уменьшают воспалительные процессы в организме, улучшают питание тканей. Незаменимые жирные кислоты содержатся в жирной рыбе. Для здоровья сердца необходимо съедать две порции рыбы в неделю, одна из которых должна быть жирной.
Станолы и стерины
Растительные стерины и станолы — это так называемые фитоэстеролы — незначительные по содержанию, но очень важные элементы клеточной оболочки растений. В небольшом количестве они содержатся в некоторых растительных маслах, орехах, зернах, бобах, фруктах и овощах. Растительные стерины и станолы способствуют снижению уровня холестерина в крови. Фитоэстеролы, добавляют в пищевые продукты — маргарины, майонезы, йогурты, апельсиновый сок, сухие завтраки, и многое другое. Эти обогащенные продукты могут быть полезны для людей с повышенным уровнем холестерина в крови. Клинические испытания показали, что при регулярном использовании, они могут снизить высокий уровень холестерина в крови.
Фрукты и овощи
Фрукты и овощи богаты многими важными питательными веществами, включая витамины С, Е, каротиноиды (антиоксиданты). Они могут помочь защитить сердце путем ограничения вредного воздействия холестерина на ткани организма. Что подтверждает необходимость ежедневного включения овощей и фруктов в рацион.
Цельнозерновые продукты и волокна
Исследования показали, что диеты, богатые по содержанию цельнозерновых могут уменьшить риск сердечно-сосудистых заболеваний на 30 процентов. Необходимо включать цельнозерновые продукты в каждый прием пищи, выбирая хлеб из непросеянной муки грубого помола и используя соответствующие сорта макарон и риса. Растворимые пищевые волокна, содержащиеся в овсе, бобовых, могут помочь снизить уровень холестерина — ЛПНП (липопротеинов низкой плотности). Эти продукты должны быть включены как часть общей здоровой сбалансированной диеты, по крайней мере, два-три раза в неделю. Соевый белок. Рекомендация диеты, которая включает в себя, по меньшей мере, 25 г сои в день, была связана с уменьшением холестерина и сердечнососудистых заболеваний. Соевые изофлавоны, в частности, снижают риск сердечнососудистых заболеваний, поскольку они подавляют рост клеток, которые образуются при закупорке артерий при атеросклерозе. Соевый белок также является отличной заменой мяса и доступен в удобной и вкусной форме во многих готовых блюдах. Еще один хороший источник белка соевое молоко и йогурт.
Отдых и релаксация
В то время как физические упражнения могут помочь понизить кровяное давление и укрепить сердце, отдых и релаксация может снизить уровень тревоги и улучшить реакцию на стресс. Всем нам приходиться сталкиваться, время от времени, с такими ситуациями как развод, тяжелая утрата, потеря работы или финансовые проблемы. Есть также повседневные события (пробки по дороге на работу, ссора с вашим партнером или несогласие с кем-то на работе), которые могут привести к стрессу — эти повседневные раздражения оказывают еще большее влияние, поскольку они являются постоянными. Способы справиться со стрессом — Ведите дневник — обратите внимание на стрессовые ситуации и то, как вы реагировали на них. Это поможет вам изменить реакцию на стресс в будущем — Сохраняйте положительный настрой: контролируйте свои чувства. Прислушайтесь к своим эмоциям. Замена негативных мыслей на позитивные поможет вам справиться со стрессовыми ситуациями более спокойно. — Научитесь расслабляться, обратите внимание на осанку, освойте технику йоги, массаж, медитацию и т.д. — Восстановите и отрегулируйте свой сон. Каждому человеку требуется разное количество часов сна, чтобы почувствовать себя отдохнувшим. Постарайтесь высыпаться каждую ночь.
Курение
Один из самых важных шагов, которые вы можете сделать, чтобы уменьшить риск заболевания сердца — бросить курить. Курильщики моложе 50 лет в пять раз чаще, чем некурящие умирают от ишемической болезни сердца. Отказ от курения снизит риск не только сердечно-сосудистых заболеваний, но и легочных заболеваний, таких как рак и хроническая обструктивная болезнь легких (ХОБЛ). Врач в помощь вам может назначить средства никотин заместительной терапии или, например, иглоукалывание.
Инфекционные заболевания сердца
Гильманшина Диана Ралифовна
Врач-кардиолог, врач-терапевт
Инфекционные поражения сердца
— категория заболеваний, о существовании которой многие даже не задумываются, однако, клинические проявления подобных состояний заставляют обратиться к врачу незамедлительно.
В зависимости от уровня поражения инфекционные заболевания сердца классифицируются следующим образом:
• Эндокардит
– поражение внутренней оболочки сердца, эпителиальной, а также клапанного аппарата сердца.
• Миокардит
– поражение средней, мышечной оболочки сердца.
• Перикардит
– поражение наружной, серозной оболочки сердца, то есть околосердечной сумки.
• Панкардит
– поражение всех слоев сердца, крайне тяжелое и редко встречающееся состояние, которое чаще выступает, как осложнение эндокардита, миокардита или перикардита.
Основные возбудители инфекционных заболеваний сердца:
•
Аденовирус.
Входит в число самых распространенных вирусных инфекций дыхательных путей, приводящих к миокардиту и у детей, и у взрослых.
• Цитомегаловирус (ЦМВ).
Это вирус из той же группы, что и вирус простого герпеса, ветряной оспы и Эпштейна-Барра. ЦМВ можно обнаружить от 50-80% людей старше 40 лет. Цитомегаловирус может годами обитать в организме человека, не нанося ему вреда. Но при определенном стечении обстоятельств активизируется и представляет собой опасность и для тканей сердца тоже.
• Вирус Коксаки группы В
— энтеровирус и причина половины случаев миокардита. Он протекает с гриппоподобными симптомами в течение 2-10 дней. А через пару недель могут проявиться осложнения на сердце в виде повышенной температуры, хронической усталости и боли в груди.
• ECHO-вирусы
— еще одна группа микроорганизмов, вызывающая кишечные инфекции. Могут проявляться сыпью на коже и чаще всего поражают детей. Самым распространенным осложнением эховирусов является миокардит.
• Парвовирус В19
— инфекция, вызывающая анемию и, в качестве осложнения, поражение сердца. По данным статистики, с парвовирусом сталкивались 2-15% детей и 85% людей старшего возраста. Но у людей со здоровым организмом инфекция зачастую протекает бессимптомно и может вообще остаться незамеченной.
• Краснуха
— вирусная инфекция, особенно опасная для беременных женщин, если у них нет сформировавшегося иммунитета к ней. При попадании вируса краснухи в ткани сердца развивается миокардит.
Любые очаги хронического воспаления бактериальной природы могут стать источником инфекции, опасной для сердца. Например, известны случаи развития эндокардита из-за бактерий, обитающих во рту и в глотке человека. Через повреждения слизистой полости рта они попадают в кровоток и таким образом проникают в ткани сердца. Особенно в этом отношении опасны стрептококки.
Бактерии, поражающие ткани сердца:
•
Стрептококковый пневмококк
(Streptococcus pneumonia);
• Золотистый стафилококк
— вызывает инфекционный эндокардит практически в 100% случаев;
• Энтерококк
;
• Кишечная палочка
и др.
Следует добавить, что не всегда поражение тканей сердца вызывается непосредственно микроорганизмами. Например, в ходе изучения пневмококковых инфекций сердца при стрептококковой пневмонии оказалось, что бактерии вырабатывают токсин пневмолизин. Самим микроорганизмам нет необходимости попадать в сердце — клетки миокарда гибнут под воздействием пневмолизина.
Грибки — еще одна группа микроорганизмов, которые могут поражать сердце
. Чаще всего грибковые инфекции сердечных тканей развиваются на фоне длительного антибактериального лечения, например, после операции или при длительном использовании венозных катетеров.
Факторы риска возникновения инфекционных поражений сердца
Чаще всего инфекционные поражения сердца развиваются у людей, имеющих предрасположенность к их возникновению.
Развитие заболевание определяется наличием таких отягощающих факторов
:
• Врожденные или приобретенные пороки сердца.
• Наличие сниженного иммунитета на фоне сильного стресса, ВИЧ/СПИДа, врожденных патологий.
• Проведенные кардиохирургические вмешательства (эндопротезирование клапанов сердца).
• Проведение зуболечебных процедур.
• Частые ангины.
• Применение инъекционных наркотических препаратов.
Клинические проявления инфекционных поражений сердца
Клинические проявления эндокардита
Явления эндокардита возникают, как правило, спустя 2-3 недели после перенесенного инфекционного заболевания. Чаще всего при эндокардите резко повышается температура тела до высоких цифр (38-40ᴼС), возникает озноб, однако в некоторых случаях температура может быть даже сниженной (ниже 36 ᴼС). К более специфическим симптомам эндокардита относятся:
• Мышечные боли, боли в суставах, исхудание, слабость, головная боль.
• Изменение цвета кожи – она становится желтушной.
• На коже и конъюнктиве нижнего века возникают точечные кровоизлияния.
• На ладонях, ступнях и туловище могут возникать багрово-фиолетовые пятна в диаметре до 5 мм.
• На ладонных поверхностях пальцев рук и на подошвах возникают небольшие бугорки плотной консистенции.
• Могут возникать боли в сердце и сухой кашель.
Клинические проявления миокардита
Инфекционное поражение миокарда дает о себе знать спустя 1-2 недели после первых симптомов любой перенесенной инфекции. Первые и самые характерные признаки миокардита:
• Учащение пульса свыше 90 ударов/минуту.
• Боль в грудной клетке.
• Ощущение перебоев в работе сердца.
• Одышка.
• Высокая температура (38-39ᴼС).
При возникновении такого осложнения, как сердечная недостаточность к описанным симптомам могут присоединяться отеки на нижних конечностях. При хроническом течении симптомы могут проявляться и через время исчезать, после чего возобновляются вновь.
Клинические проявления перикардита
Необходимо упомянуть, что перикардит имеет две основные формы: сухой и экссудативный. В зависимости от формы перикардита будет отличаться и симптоматика.
При сухом перикардите есть три ведущих симптома:
• Сильная боль груди, локализуется по центру, становится более интенсивной при чихании, кашле, глотании и даже дыхании. Боль не снимается применением нитроглицерина, немного уменьшается при использовании анальгетиков (нимесулида, анальгина, ибупрофена), а также при наклоне туловища вперед.
• Шум трения перикарда, напоминающий хруст снега.
• Изменения на электрокардиограмме, которые можно выявить только в стационаре или при обращении в скорую помощь.
При экссудативном перикардите симптоматика отличается:
• Возникает учащение пульса (частота свыше 90 ударов/минуту).
• Повышается температура тела до 37,5-38ᴼС.
• Появляется выраженная одышка.
• Возникает желание прижать корпус к коленям, так как подобное положение облегчает состояние.
• Могут возникать отеки на ногах, скапливаться жидкости в брюшной полости.
• Артериальное давление снижается ниже 120/80 мм.рт.ст.
При выявлении у себя описанных симптомов или группы симптомов необходимо в кратчайшие сроки обратиться за квалифицированной медицинской помощью, сообщить о своих симптомах врачу-терапевту или кардиологу во избежание возникновения осложнений, опасных для вашей жизни. Дальнейшую диагностическую тактику и лечение назначает только врач!
Профилактика инфекционных заболеваний сердца:
Главная цель профилактики — не допустить проникновения инфекции в ткани сердца.
Для этого надо: • Подхватив опасную инфекцию, своевременно обращаться к врачу, не доводя болезнь до развития осложнений.
• Контролировать микрофлору своего организма — там, где это возможно.
Любые очаги хронической инфекции — факторы риска поражения сердца. Например, регулярная чистка зубов и использование зубной нити снижают вероятность распространения инфекции из полости рта.
Вести здоровый образ жизни.
Далеко не все люди, подхватившие инфекцию, подвержены инфекционным болезням сердца. Чем более здоровый образ жизни ведет человек, тем лучше он защищен от распространения инфекции по всему организму.
Снижают защиту курение, слабый иммунитет, алкоголизм, наркомания.
В группу повышенного риска попадают пациенты с патологиями сердца. Если речь идет о бактериальной инфекции, следует строго соблюдать назначенный врачом курс антибиотиков. Прекращение приема препаратов раньше назначенного срока или употребление их в меньших дозах, повышает риска появления бактерий, устойчивых к данным лекарствам, прогрессирования болезни и, как следствие, развития осложнений на сердце.
На протяжении некоторого времени наблюдать за пациентом, перенесшим инфекционное заболевание.
Поражения сердечно-сосудистой системы могут долгое время оставаться незамеченными, если организм в целом имеет достаточно сил, чтобы компенсировать поражения тканей сердца и сосудов.
Если врач считает, что для поддержки работы сердца на протяжении некоторого времени после выздоровления следует принимать лекарства, надо строго выполнять эти назначения.
Врач-кардиолог, врач-терапевт медицинского , кандидат медицинских наук Гильманшина Диана Ралифовна