Жінки із захворюванням клапанів серця мають підвищений ризик негативних клінічних наслідків при вагітності, однак при відповідній оцінці і призначеному лікуванні більшість із них можуть успішно народити здорових дітей. Ключовими моментами для оптимізації наслідків вагітності у таких пацієнток є точна діагностика етіології і важкості захворювання клапанів, оцінка пацієнток до настання вагітності, а після настання вагітності — скерування жінок з найвищим ризиком виникнення ускладнень у центри, які мають досвід ведення таких пацієнток.
Гемодинамічні зміни при вагітності
Вагітність викликає суттєві гемодинамічні зміни, які прогресують протягом вагітності; гемодинаміка надалі змінюється протягом пологового періоду і в післяпологовому періоді. Протягом вагітності навантаження на серце зростає унаслідок плацентарної циркуляції та гормональних ефектів, спостерігається зростання серцевого викиду на 30–50%, підвищення частоти серцевих скорочень (ЧСС) на 10–20 уд./хв. і зростання об’єму крові на 30–50%. Системна судинна резистентність знижується, тому артеріальний тиск залишається низьким, незважаючи на зростання серцевого викиду. Оскільки об’єм крові збільшується при незміненій масі еритроцитів, спостерігається зниження гематокриту. Більшість із цих гемодинамічних змін починаються уже в першій половині першого триместру, досягають піку протягом другого триместру, а фази плато — у третьому триместрі.
Протягом пологового періоду відбувається збільшення серцевого викиду, зростання ЧСС, артеріального тиску і системної судинної резистентності, і всі ці зміни акцентуються з кожною переймою. Біль і тривожний стан жінки сприяють зростанню ЧСС і артеріального тиску, тоді як контроль болю і застосування анксіолітиків допомагають зменшити гостроту гемодинамічних змін. Відходження плаценти збільшує післянавантаження, оскільки видаляється низькорезистентне судинне ложе, і після цього різко зростає переднавантаження внаслідок повернення венозної крові до циркуляторного русла матері. Втрата крові під час пологів призводить до подальшого зниження гематокриту. Ці зміни висувають суттєві вимоги до серцевої функції в пацієнтки із захворюванням клапанів, що іноді потребує застосування інвазивного гемодинамічного моніторингу й агресивного медикаментозного лікування в довколапологовому періоді. Якщо пологи ускладнюються надмірною втратою крові, інфекцією, аритмією чи комплексними акушерськими проблемами, вимоги до ведення такої пацієнтки ще більше зростають.
Выводы
Регургитация в двустворчатом клапане возникает из-за неспособности его створок плотно закрыться при систоле. Опасность обратного тока крови состоит в расширении полостей сердца и их чрезмерном наполнении кровью. Для поддержки насосной функции миокард компенсаторно гипертрофируется. Сердечная мышца не приспособлена для длительных нагрузок такой степени, поэтому возникает декомпенсация, выражающаяся в характерных клинических симптомах, самым ранним из которых является одышка.
Золотой стандарт диагностики регургитации – доплеровское ультразвуковое исследование сердца. Хирургическому лечению подлежат 3 и 4 стадия митральной недостаточности.
Загальне ведення вагітних жінок із захворюванням клапанів серця
Жінки із захворюванням клапанів серця можуть не перенести гемодинамічних змін під час вагітності чи пологів, навіть якщо до вагітності вони не мали симптомів (таблиця 3). Крім того, в деяких пацієнток, які мали лише незначну дисфункцію клапана до настання вагітності, під час вагітності може розвинутись гостре погіршення ступеня дисфункції клапана, наприклад, гостра мітральна регургітація внаслідок розриву хорди чи гострий стеноз унаслідок тромбування механічного протеза.
Перший крок при веденні вагітних пацієнток із захворюванням клапанів серця — встановити рівень ризику для матері і плода на підставі функціонального стану, важкості і типу захворювання клапанів, функції лівого шлуночка і рівня тиску в легеневій артерії (таблиця 4).
Таблиця 3. Базисні принципи ведення вагітних жінок із захворюванням клапанів серця
| Оцінка ризику • До настання вагітності – Анамнез серцевих симптомів, включаючи аритмії – Визначення вихідної толерантності до фізичного навантаження і функціонального класу (тест з навантаженням, якщо необхідно) – Вихідне ехокардіографічне дослідження – Анатомія і гемодинаміка клапанного ураження – Функція шлуночків і тиск у легеневій артерії – Стабільність серцевої гемодинаміки протягом часу • Протягом вагітності – Уважний повторний збір анамнезу і фізикальне дослідження принаймні один раз на триместр – Частіший моніторинг, якщо розвиваються нові симптоми – Зміни функціонального класу – Серійні ехокардіографічні дослідження з приводу будь-яких змін симптомів – Ефективний метод контрацепції, доки вагітність не є бажаною – Розгляньте можливість реконструкції клапана чи його заміни, якщо симптоми існують до настання вагітності – Скоригуйте за необхідності призначені медикаменти і дози, щоб запобігти побічним ефектам на плід • Протягом вагітності – Застосовуйте лише необхідні препарати, які не протипоказані при вагітності – Контроль симптомів за допомогою медикаментозного лікування, ліжкового режиму і кисню – Черезшкірна вальвулопластика в разі необхідності якщо є можливість її виконання – Реконструкція клапана чи його заміна, якщо зберігаються неконтрольовані симптоми ІІІ чи ІV класу • Пологовий період – Короткі вагінальні пологи з відмінною анестезією – Положення на лівому боці – Кесарів розтин лише за акушерськими показами – Інвазивний моніторинг в разі необхідності – Медикаментозне лікування, щоб оптимізувати навантаження на серце і лікувати набряк легень • Після пологів – Лікувати анемію – Медикаментозне лікування, щоб оптимізувати навантаження на серце і лікувати набряк легень – Реконструкція клапана чи його заміна, якщо вони показані – Поради і призначення ефективного методу контрацепції |
Таблиця 4. Стратифікація ризику для вагітних жінок із захворюванням клапанів серця
| Високий ризик негативних клінічних наслідків для матері та плоду • Серцева подія чи аритмія в анамнезі • Клас за NYHA > 2 чи ціаноз • Дисфункція системного шлуночка (фракція викиду <� 40%) • Легенева гіпертензія (систолічний тиск у легеневій артерії > 50% системного тиску) • Обструкція клапанів у лівих камерах серця – Важкий аортальний стеноз (площа клапана <1 см2, максимальна швидкість струменя крові на рівні аортального клапана при допплерографії > 4 м/с) – Симптоматичний або важкий мітральний стеноз – Важка аортальна чи мітральна регургітація з симптомами ІІІ або ІV класу за NYHA – Регургітація за наявності нормального розміру лівого шлуночка і його функції |
Пацієнток, які мають низький ризик, можна підбадьорити, що вагітність не протипоказана і достатньо, щоб за нею стежив лікар первинної ланки. Жінок, які мають середній ризик, треба обстежити у спеціалізованому центрі, а спостереження протягом вагітності повинно бути скоординованим між лікарем первинної ланки і спеціалізованим центром. Пацієнток із високим ризиком ускладнень для матері і плода слід в оптимальних випадках спостерігати в центрах, які мають досвідчену мультидисциплінарну команду.
Втручання до настання вагітності
У пацієнток високого ризику, які потрапили на обстеження до настання запланованої вагітності, рекомендують провести інвазивне лікування, особливо якщо на клапані можна провести черезшкірне втручання чи реконструктивне хірургічне втручання без заміни клапана протезом. На доповнення до зниження ризиків, асоційованих з вагітністю, втручання до запланованої вагітності може мати й додаткові переваги, оскільки багато пацієнток, які опікуються новонародженою дитиною, відмовляються від хірургічного втручання у найближчому післяпологовому періоді. Коли єдиним вибором лікування є заміна клапана, багато пацієнток і лікарів схиляються на користь біопротезів, які, незважаючи на їх обмежений період функціонування, дають змогу уникнути ризиків хронічної антикоагулянтної терапії протягом вагітності.
Ведення протягом вагітності
Пацієнтки із захворюванням клапанів серця по-різному реагують на гемодинамічні зміни, які відбуваються при вагітності, залежно від конкретного клапанного ураження. Пацієнтки з лівобічними обструктивними ураженнями (стеноз мітрального чи аортального клапана) погано толерують зростання ЧСС, об’єму крові та серцевого викиду. З іншого боку, зниження системної судинної резистентності часто поліпшує під час вагітності стан жінок, в яких захворювання клапанів супроводжується регургітацією, однак у них ситуація кардинально може змінитись з пологами, коли раптове зростання судинної резистентності може викликати набряк легень. Жінки з легеневою гіпертензією особливо погано переносять гемодинамічні зміни при вагітності і представляють групу винятково високого ризику.
Тип і частота моніторування серця протягом вагітності визначається специфічним клапанним ураженням і клінічним перебігом у кожної пацієнтки. Дуже важливо розповісти пацієнтці про симптоми й ознаки серцевої декомпенсації і наголосити на важливості термінового звертання за медичною допомогою, якщо такі симптоми виникають. Навіть якщо вагітність спочатку переноситься добре, додаткові чинники, що збільшують навантаження на серце, такі як інфекція, анемія, аритмія, тромбоемболія легеневої артерії чи просто біль і тривога, можуть викликати клінічне погіршення і потребувати агресивного лікування. На доповнення до лікування провокуючого фактору навантаження на серце можна зменшити за допомогою ліжкового режиму і кисню. Іноді доцільно застосувати обережне медикаментозне лікування для зменшення ЧСС чи впливу на такі гемодинамічні показники, як переднавантаження чи післянавантаження, але при цьому часто застосовують інвазивний моніторинг. При ураженнях клапанів, які залежні від переднавантаження, у пізніх термінах вагітності і при пологах застосовують положення на боці; це дає змогу запобігти зменшенню венозного повернення до серця шляхом усунення перетискання нижньої порожнистої вени маткою.
Застосування препаратів
У вагітних жінок, які мають захворювання клапанів серця, не завжди вдається уникнути застосування препаратів, особливо коли виникає серцева недостатність, значуща аритмія чи наявний протезований клапан. Хоча жоден препарат не є абсолютно безпечним у вагітних жінок, лікування може бути важливим для підтримання серцевої стабільності. Медикаменти, які протипоказані при вагітності, включають інгібітори АПФ, блокатори рецепторів ангіотензину, аміодарон і нітропрусид, тому бажано ще до настання вагітності перейти з названих препаратів на альтернативне лікування. До серцевих препаратів, які часто застосовуються при вагітності, належать бета-блокатори, гідралазин, діуретики і дигоксин. Оптимальний підхід до антикоагулянтної терапії у період вагітності при наявності механічного протезованого клапана в серці викликає суперечки, про що буде сказано далі.
Пологовий період
У жінок з наявністю захворювання клапанів серця короткий і вільний від болю пологовий період допомагає звести до мінімуму гемодинамічні коливання. Особливо складно контролювати швидкі зміни ЧСС, серцевого викиду, венозного повернення і судинної резистентності у пацієнток з наявністю стенозу мітрального чи аортального клапана, що часто потребує гемодинамічного моніторингу, включаючи безперервний моніторинг насичення артеріальної крові киснем, ЕКГ, артеріальний тиск, тиск у легеневій артерії та тиск заклинювання в легеневих капілярах, а також серцевий викид. Моніторинг плода є ще одним засобом оцінки адекватності лікування серцевої системи матері, оскільки дистрес плода є індикатором порушеного серцевого викиду.
Жінок із захворюванням клапанів серця найліпше вести шляхом вагінальних пологів при адекватному контролю болю. Кесарів розтин призводить до вираженіших гемодинамічних змін і більшої втрати крові, тому його в типових випадках резервують для акушерських показань. Коли шийка матки адекватно розкрита, проводять індукцію пологів, але в цей період має бути присутнім увесь медичний персонал, який може знадобитись у разі розвитку ускладнень.
Адекватна анестезія включає як анксіолітики, так і наркотики, щоб звести до мінімуму тахікардію і гіпертензію, що виникають унаслідок болю і тривоги. Натужування матері зводять до мінімуму, часто застосовуючи щипці чи вакуумні пристрої, щоб уникнути раптового зростання системної судинної резистентності і зниження системного венозного повернення, які виникають при натужуванні. При вагінальних пологах у жінок із захворюванням клапанів серця рекомендують застосовувати антибіотикопрофілактику ендокардиту, оскільки неможливо передбачити виникнення таких ускладнень, як епізіотомії.
Почему возникает обратный заброс крови в МК?
Насосную функцию сердца обеспечивает левый желудочек. Когда он расслабляется, то кровь из предсердия через митральное отверстие перетекает в его полость. Это фаза диастолы. Во время систолы желудочек сокращается, выталкивая содержащуюся в нём кровь в сосудистое русло.
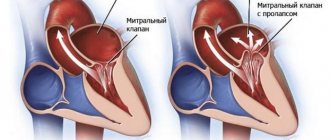
От заброса крови обратно в предсердие предохраняют плотно сомкнутые фиброзные пластинки – створки митрального клапана. Если их края при систоле не соприкасаются, часть объёма жидкости перемещается назад, и возникает регургитация.
Такое состояние называют митральной недостаточностью.
Причинами обратного заброса крови могут быть дегенеративные процессы в створках. Изменение структуры клапана нарушает форму его краёв и негативно сказывается на амплитуде движений.
- системные поражения соединительной ткани (например, склеродермия);
- врожденные наследственные заболевания (синдром Элерса-Данлоса);
- ревматизм;
- эндокардит инфекционной этиологии;
- разрыв хорд (тонких струн, которые соединяют край клапана и дно левого желудочка; основная функция – предотвратить выворачивание (пролапс) створок в сторону предсердия);
- дисфункция сосочковых мышц (располагаются в основе хорд);
Приклапанную митральную регургитацию может обуславливать изменение миокарда при нормальной структуре створок:
- расширение митрального кольца;
- патологическое увеличение полости левого желудочка (при сердечной недостаточности);
- гипертрофическая кардиомиопатия (характерно для гипертонической болезни 2, 3 стадии).
Предсердно-желудочковое отверстие имеет округлую форму. Основой для створок служит фиброзное кольцо, спаянное с миокардом. Если сердечная мышца растянется – форма отверстия изменится. В этом случае неизмененные створки не смогут выполнять свою функцию (наглухо перекрыть этот выход для крови при систоле) и возникнет регургитация.
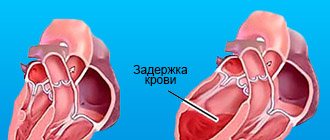
Если двустворчатого клапан не смыкается полностью, это запускает каскад патологических процессов:
Возвращение части объёма крови в левое предсердие обуславливает растяжение его стенок (дилатацию) и переполнение кровью.- Миокарду приходится выталкивать больший объем, мышечные волокна компенсаторно гипертрофируются, сокращаются сильнее.
- Поскольку кровь в левое предсердие поступает из малого круга кровообращения, давление в легких повышается (тут возникает первый характерный симптом – одышка).
- В легкие кровь качает правый желудочек, и для преодоления возросшего сопротивления он тоже гипертрофируется, но в меньшей степени.
- Левый желудочек постепенно растягивается увеличенным поступающим объемом крови.
Пока он способен справляться с возросшей нагрузкой, клинических симптомов не будет.
ЗАХВОРЮВАННЯ ПЕВНИХ КЛАПАНІВ
Мітральний стеноз
Найпоширенішою причиною мітрального стенозу є ревматичне ураження клапанів серця, цю ваду часто вперше діагностують під час вагітності. У вагітних жінок із мітральним стенозом збільшення серцевого викиду, яке комбінується зі зниженням часу наповнення лівого шлуночка внаслідок зростання ЧСС, може викликати підвищення тиску в лівому передсерді і набряк легень. Навіть у жінок, які до вагітності не мали жодних симптомів, виражене вкорочення періоду діастолічного наповнення внаслідок розвитку фібриляції передсердь чи появи коморбідних станів, які сприяють зростанню ЧСС, таких як анемія чи лихоманка, часто викликає гемодинамічну декомпенсацію.
Цілями лікування є: 1) лікування будь-якого патологічного стану, такого як інфекція, лихоманка чи анемія; 2) сповільнення ЧСС з метою подовження часу діастолічного наповнення; 3) зниження переднавантаження у випадку, коли розвивається набряк легень, і 4) підтримання адекватного рівня артеріального тиску. Таким чином, лікування в типових випадках включає ліжковий режим, кисень, бета-блокатори, діуретики і антибіотики за наявності інфекції. У більшості вагітних жінок із мітральним стенозом необхідна також біцилінопрофілактика для запобігання повторній ревматичній лихоманці.
Якщо, незважаючи на адекватне медикаментозне лікування, персистує гемодинамічна нестабільність, може бути необхідним застосування черезшкірної балонної вальвулопластики. Переваги відновлення після цієї процедури нормального плацентарного кровоплину переважають ризик самої процедури, а ризик опромінення для плода зводиться до мінімуму при застосуванні свинцевого фартуха. У жінок, які крім мітрального стенозу мають супутню регургітацію на мітральному клапані або в яких є інші протипоказання для застосування балонної вальвулопластики, в екстремальних випадках (декомпенсація персистує, незважаючи на агресивну медикаментозну терапію) може виникнути необхідність хірургічного втручання на мітральному клапані. Хоча кардіохірургічного втручання при вагітності намагаються будь-що уникнути, є повідомлення про успішні операції для матері і плода. Специфічний ризик для плода важко встановити з літератури, але, як виглядає, він не є прямо пов’язаний із гестаційним віком чи тривалістю періоду штучного кровообігу. Хірургічний ризик для матері дещо підвищується порівняно з ризиком для невагітних, переважно як наслідок ургентної природи хірургічного втручання.
Аортальний стеноз
Важкий аортальний стеноз є вадою, яка складно піддається лікуванню протягом вагітності. Безперечно, усі жінки з симптоматичним аортальним стенозом повинні пройти хірургічне втручання до настання вагітності. Більшість пацієнток, які до вагітності не мали симптомів, добре переносять вагітність, але у незначної кількості можуть виникати симптоми серцевої недостатності, стенокардії чи синкопе. Медикаментозне лікування симптомів проблематичне і включає ліжковий режим, кисень, усунення провокуючих факторів, застосування бета-блокаторів і за наявності об’ємного перевантаження — обережне застосування діуретиків. Препарати, що знижують післянавантаження, небезпечні, оскільки на рівні клапана існує відносно фіксована обструкція. У пацієнток, в яких персистує гемодинамічна нестабільність, варіантом вибору може бути черезшкірна балонна вальвулотомія, однак цю процедуру можна виконувати лише при відповідній морфології вроджено патологічного аортального клапана. Як і в разі мітрального стенозу, коли життя матері в небезпеці, розглядають можливість хірургічної заміни клапана.
Стеноз клапана легеневої артерії
Стеноз клапана легеневої артерії може траплятись ізольовано або бути компонентом комплексної вродженої вади серця, наприклад тетради Фалло. За відсутності інших гемодинамічно значущих уражень стеноз клапана легеневої артерії переважно добре переноситься. У разі необхідності можна виконати черезшкірну балонну вальвулопластику.
Аортальна або мітральна регургітація
Пацієнтки з хронічною регургітацією на мітральному або аортальному клапані у більшості випадків добре переносять вагітність завдяки зниженню післянавантаження, однак проблеми можуть виникати під час пологів і в ранньому післяпологовому періоді внаслідок зростання і венозного повернення до серця, і судинної резистентності. У довколапологовому періоді може бути необхідним застосування діуретиків, а в перші 24–48 годин після пологів допомогти стабілізувати стан може медикаментозне зниження післянавантаження.
На противагу хронічному захворюванню клапанів гостра клапанна регургітація переноситься погано. Як і в невагітних, гостра аортальна регургітація (наприклад унаслідок розшарування аорти чи інфекційного ендокардиту аортального клапана) є невідкладним хірургічним станом. Жінок з гострою мітральною регургітацією, наприклад унаслідок розриву хорд, можна спочатку стабілізувати за допомогою методу внутрішньоаортальної балонної контрпульсації, але в типових випадках необхідне ургентне хірургічне втручання.
Регургітація на клапані легеневої артерії
Регургітація на клапані легеневої артерії найчастіше трапляється у пацієнток, яким раніше виконували втручання з приводу вроджених вад серця, таких як тетрада Фалло. Ці пацієнтки у типових випадках також мають підвищений ризик виникнення аритмій. Недостатність клапана легеневої артерії переважно добре переноситься, якщо пацієнтка до вагітності не мала симптомів, правий шлуночок має нормальну систолічну функцію і не є суттєво дилятований. Пацієнтки, що мають симптоми, значно збільшений правий шлуночок або його систолічну дисфункцію, отримають користь від заміни клапана до настання вагітності. Симптоми, що виникають протягом вагітності, переважно піддаються терапії діуретиками, а в разі необхідності — і терапії антиаритмічними препаратами.
Протезовані клапани серця
У минулому були застереження щодо того, що в біопротезі під час вагітності може відбуватися прискорена дегенерація. Однак швидкість виникнення дегенеративних процесів у біопротезі зворотно пов’язана з віком, і жінки часто вже мали встановлений біопротез протягом кількох років до настання вагітності, тому цілком імовірно, що дегенерація біопротеза під час вагітності просто відображає очікувану тривалість функціонування цих протезованих клапанів. Ведення вагітних жінок з біопротезами не відрізняється від ведення жінок із захворюванням природних клапанів.
Основна складність ведення жінок з механічними протезами протягом вагітності — це необхідність збереження хронічної антикоагулянтної терапії. Вагітність є тромбогенним станом, і тому вагітні жінки з механічними протезами є групою підвищеного ризику щодо тромбування протеза. В ідеалі метою є безперервна ефективна антикоагулянтна терапія, яка безпечна як для матері, так і для плода. На жаль, нині немає препарату, який відповідає цій меті. Варфарин є тератогенним препаратом, особливо в першому триместрі, оціночний ризик виникнення дефектів у плода становить від 5 до 10%, однак цей ризик може бути дещо нижчим, коли денна доза варфарину становить ≤ 5 мг. Варфарин також асоціюється з підвищеним ризиком внутрішньомозкового крововиливу у плода. Гепарин безпечніший для плода, оскільки він не проходить через плаценту і його можна призначати як підшкірно, так і у вигляді безперервної інфузії, але гепарин не є достатньо безпечним для матері, оскільки складно забезпечити адекватний і стабільний рівень антикоагуляції. Вагітність індукує стан гіперкоагуляції, тому імовірність застосування субтерапевтичних доз антикоагулянтів і виникнення тромбозу є ризиком як при антикоагулянтній терапії варфарином, так і гепарином; тому важливо досягати вищих рівнів антикоагуляції і застосовувати частіший моніторинг.
На сьогодні немає якогось однозначно визначеного підходу до антикоагулянтної терапії при вагітності. Усі радять застосовувати гепарин з 36-го тижня вагітності до пологів. У більш ранніх періодах вагітності можливості лікування включають:
- (1) гепарин протягом першого триместру, після того варфарин до 36-го тижня;
- (2) гепарин протягом усього періоду вагітності;
- (3) варфарин до 36-го тижня вагітності.
Враховуючи непевність щодо різних аспектів антикоагулянтної терапії протягом вагітності, із пацієнткою обов’язково необхідно провести детальну дискусію, обговоривши аспекти різних варіантів лікування. Варфарин безпечніший для матері, але більш ризикований для плода, а для гепарину ідеальний метод введення ще треба визначити. Коли використовується варфарин, дозу препарату коригують, щоб підтримувати міжнародне нормалізоване співвідношення (МНС) у терапевтичних межах для специфічного типу штучного клапана відповідно до рекомендацій; у вагітних необхідно частіше проводити моніторинг МНС, ніж у невагітних пацієнток.
Коли застосовують гепарин, варіанти введення препарату включають безперервне внутрішньовенне введення нефракціонованого гепарину через постійний венозний катетер, підшкірне його введення або застосування низькомолекулярного гепарину. Найважливіший принцип, якого треба дотримуватися при терапії гепарином, це коригування дози для підтримання терапевтичного рівня антикоагуляції. При застосуванні нефракціонованого гепарину рекомендують досягати показника активованого часткового тромбопластинового часу у 2,5 разу більшого, ніж у контролі. Негативні аспекти безперервного внутрішньовенного введення гепарину — ризик інфекції, висока вартість лікування і незручність для пацієнтки. Підшкірне введення гепарину потребує уважної корекції дози і частого моніторингу.
Застосування низькомолекулярних гепаринів залишається суперечливим. Пролонгований терапевтичний ефект робить низькомолекулярний гепарин привабливою альтернативою нефракціонованому гепарину, але деякі ранні дослідження свідчать про зростання у вагітних жінок ризику тромбозу протезів. Однак більш пізні дослідження дають підставу припустити, що підвищена частота тромбозу була пов’язана з неадекватною дозою і відсутністю моніторингу. Якщо застосовують низькомолекулярний гепарин, препарат слід вводити підшкірно двічі на день, для забезпечення адекватного терапевтичного ефекту через 4 години після введення дози рівень антифактору Xа повинен становити 1,0–1,2.
Підготував Володимир Павлюк
Способы коррекции и восстановление пациента
Виды оперативных вмешательств:
накладывание клипс и колец (коррекция формы створок и ширины фиброзной основы клапана);- постановка протеза (полная замена митрального клапана).
Принципы восстановления пациента после операции:
- поддержка реологии крови (разжижающие препараты);
- предотвращение образования тромбов (антиагреганты);
- исключение значительных физических нагрузок;
- длительное диспансерное наблюдение.
Література
- 1. Reimold SC, Rutherford JD. Clinical practice. Valvular heart disease in pregnancy. N Engl J Med 2003;349:52-9.
- 2. Bonow RO, Carabello BA, deLeon AC, et al. ACC/AHA guidelines for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on management of patients with valvular heart disease). J Am Coll Cardiol 1998;32:1486-588.
- 3. Qasqas SA, McPherson C, Frishman WH, et al. Cardiovascular pharmacotherapeutic considerations during pregnancy and lactation. Cardiol Rev 2004;12:201-21.
- 4. Myerson SG, Mitchell AR, Ormerod OJ, et al. What is a role of balloon dilatation for severe aortic stenosis during pregnancy? J Heart Valve Dis 2005;14:147-50.
- 5. Ginsberg JS, Chan WS, Bates SM, et al. Anticoagulation of pregnant woman with mechanical heart valves. Arch Intern Med 2003;163: 694-8.
- 6. Elkayam U, Bitar F. Valvular heart disease and pregnancy part I: native valves. J Am Coll Cardiol 2005;46:223-30.
- 7. Stout KK, Otto CM. Pregnancy in women with valvular heart disease. Heart 2007;93:552-558.
Терапия легочной регургитации
Нарушение нулевой и первой степени лечения не требует, детей не освобождают от физкультуры, юношей могут брать в армию, физические нагрузки им показаны.
Нарушение второй и третьей степени лечится в зависимости от симптоматики и наличия основного заболевания.
Осложнения, не поддающиеся консервативной терапии, служат показанием к хирургическому вмешательству.
Прогноз легочной регургитации зависит от возраста больного, сопутствующих заболеваний и степени нарушения.
Все пациенты с этой проблемой наблюдаются у кардиолога и должны раз в полгода проходить полное обследование с целью выявления и лечения возникающих проблем.
Отсутствие адекватного лечения и самолечение может привести к сердечной недостаточности, вплоть до летального исхода.