Под гидроперикардом понимают скопление транссудата (жидкости невоспалительного характера) в перикардиальной полости. В норме между листками перикарда имеется небольшое количество смазки (около 30 мл), необходимой для нормального функционирования сердца. Увеличение объема транссудата обычно обусловлено повышенной проницаемостью сосудов околосердечной сумки при декомпенсированном течении хронических заболеваний, либо затруднением его обратного всасывания, которое обусловлено венозным застоем.
- Причины
- Симптомы и возможные осложнения
- Диагностика
- Лечение, прогноз и профилактика
Почему возникает перикардит?
Выделяют следующие основные причины, вызывающие перикардит:
- Инфекционные агенты: вирусы, бактерии, грибы и даже паразиты. Воспалительный процесс в перикарде запускается под воздействием экзо- и эндотоксинов, которые выделяют микроорганизмы.
- Аутоиммунные заболевания соединительной ткани, такие как красная волчанка или склеродермия. При этом в организме синтезируются антитела к собственным клеткам, которые повреждают соединительную ткань и вызывают системное воспаление.
- Заболевания сердца. Результатом серьезных повреждений сердечной мышцы служит распространение патологического процесса на окружающий перикард. Такое может наблюдаться при трансмуральном инфаркте миокарда, инфекционном или реактивном миокардите.
- Поражение других органов, например, почек, может привести к перикардиту. При серьезном нарушении выделительной функции и формировании почечной недостаточности наблюдается отложение продуктов метаболизма в серозных полостях, в том числе в плевре и перикарде.
- Проникающие травмы перикарда, нарушающие целостность перикардиальных листков.
- Метастазирование опухолей, которое вызывает канцероматоз перикарда.
- Причины перикардита разнообразны, а, значит, и подходы к лечению зависят от того, что вызвало воспаление. Но в отсутствии своевременной диагностики и коррекции этого состояния исход всегда одинаков. Итогом хронического перикардита является тампонада сердца, которая приводит к смерти пациента.
В ЦЭЛТ вы можете получить консультацию специалиста-кардиолога.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Классификация
В основе классификации лежит основной аспект – количество и тип скопившейся жидкости.
Беря во внимание количество жидкости в сердечной сумке и расстояние между ее листками, говорят о трех стадиях болезни:
- Стадия ранняя. Количество скопившейся жидкости не превышает 100 мл, расстояние между листками – от 6 до 10 мм;
- Стадия умеренная. Скопившейся жидкости в пределах 100 – 500 мл, листы разошлись на 10-20 мм;
- Стадия выраженная. Масса водяная > 500 мл, листы разошлись более чем на 20 мм.
Как видим, повышение количества скопившейся жидкости повышает не только проявление симптомов, но риск для здоровья и жизни.
Немаловажным является и момент качества скопившейся жидкости. Ее может быть несколько типов, это важно знать для постановки диагноза:
- Скопившаяся естественная жидкость – диагноз «гидроперикард»;
- Скопление жидкости с кровью – «гемоперикард»;
- Скопление лимфатической жидкости – «хелоперикард»;
- Скопившийся гной и воспаление – «перикардит».
Какие различают перикардиты?
По патофизиологическому механизму перикардит подразделяют на:
- экссудативный перикардит (когда в полости накапливается воспалительная жидкость – экссудат);
- адгезивный перикардит (когда преобладает «сухое» воспаление и формируются спайки);
- констриктивный перикардит (когда происходит сдавление сердца и обызвествление стенок перикарда).
Такое разделение весьма условно, потому что на различных этапах патологического процесса вид воспаления может трансформироваться. А формирование участков обызвествления является исходом любого перикардита при отсутствии адекватной терапии.
Методы лечения в Медскан
Тактика ведения пациента в клинике Медскан основывается на международных протоколах. Для каждого больного составляется индивидуальная лечебная схема. Лечение гидроперикарда зависит от количества накопленной жидкости, а также показателей эхокардиоскопии (УЗИ сердца).
Опираясь на результаты лабораторно-инструментальных исследований, врач делает соответствующие назначения.
В первую очередь специалисты уделяют внимание основной патологии (онкопроцесс), которая и спровоцировала осложнение. Параллельно с лечением рака проводят борьбу с гидроперикардом. Начинают ее с применения диуретиков (мочегонные препараты), «разгружающих» круг кровообращения и выводящих лишнюю жидкость.
Значительный объём выпота наблюдается при сочетании транссудата и экссудата (вырабатывается при воспалении), требует проведения лечебной пункции перикарда.
Симптомы перикардита
Начало перикардита, симптомы и первые признаки довольно характерны. Главным поводом для обращения к врачу является боль в грудной клетке. Болевой синдром при этом заболевании может быть достаточно выраженным и стойким. Но бывают случаи, когда на первое место по выраженности выходит лихорадка. Ее сочетание с одышкой и болью в груди часто ошибочно принимают за пневмонию.
Болевой синдром при этой кардиальной патологии может иметь иррадиацию, как при стенокардии напряжения – в левую руку и лопатку. Но отличительными признаками боли при перикардите служит отсутствие связи с физической нагрузкой. Болезненность практически постоянная и усиливается при перемене положения тела, глубоком вдохе.
Помимо боли перикардит всегда сопровождается дополнительными симптомами: общая слабость, повышение температуры тела, одышка при небольшой физической нагрузке, наличие перебоев в работе сердца, снижение АД. В отличие от стенокардии лекарственные препараты на основе нитратов не приносят облегчения.
Если вы заметили подобные симптомы у себя или у своих близких, нужно срочно обратиться к врачу, ведь ценой промедления может стать человеческая жизнь. Только профессиональный кардиолог, осмотрев пациента и назначив незамедлительно инструментальное обследование, сможет точно поставить диагноз и порекомендовать адекватное лечение.
В противном случае, если своевременно не назначаются лекарственные препараты, неминуемо возникает грозное осложнение – тампонада сердца. При тампонаде происходит скопление большого количества экссудата в полости перикарда. Следствием служит то, что сердечная мышца буквально сдавливается и не может полноценно сокращаться.
Итогом такого сдавления является острая сердечно-сосудистая недостаточность, остановка сердца и смерть пациента. В этом случае привычные способы реанимации редко дают положительный эффект, и снова заставить сердце сокращаться может только освобождение перикарда от избыточного количества экссудативной жидкости.
Диагностика
Обследование пациента начинают со сбора анамнеза и осмотра. В процессе перкуссии определяется увеличение размеров сердца.
В рамках инструментального исследования применяют:
- Рентгенографию грудной клетки — позволяет выявить только значительное повышение объема жидкости.
- Рентгенокимографию — метод регистрации пульсации отделов сердца, а также магистральных сосудов. При гидроперикарде на рентгеновской пленке выявляется равномерное снижение желудочковых и предсердных зубцов, а при больших выпотах — полное их исчезновение.
- Эхокардиографию, которая является основной методикой выявления данной патологии. В норме расстояние между сердечной стенкой и внутренней поверхностью перикарда составляет 3-5 мм. Увеличение просвета по результатам УЗИ до 10 мм и более доказывает наличие значительного выпота в полости.
- Диагностическую пункцию перикарда — единственный метод, позволяющий установить точный характер патологического содержимого полости сердечной сумки. При гидроперикарде жидкость прозрачна, желтоватого цвета, бедна белком, может содержать следы фибрина, небольшое количество лимфоцитов, иногда единичные эритроциты.
В рамках расширенной диагностики, направленной на определение основного заболевания, которое привело к возникновению гидроперикарда, назначают проведение общего и биохимического анализа крови, общего анализа мочи. Также могут быть назначены УЗИ брюшной полости и малого таза, КТ органов грудной клетки и другие исследования.
Лечение перикардита
В лечении перикардита применяют следующие группы лекарственных препаратов:
- Нестероидные противовоспалительные средства, которые купируют симптоматику воспаления.
- Антибиотики, противовирусные, противогрибковые и антипаразитарные препараты, если этиологическим фактором выступает инфекционный агент.
- Глюкокортикостероиды и цитостатики, если причина перикардита заключается в аутоиммунной патологии.
- Лечение основного заболевания, вызвавшего перикардит – при почечной недостаточности может применяться гемодиализ, а при инфаркте миокарда – тромболизис и восстановление кровотока по коронарным артериям.
- При угрозе развития тампонады сердца прибегают к проколу перикардиальной полости. Цель этой манипуляции – удалить жидкость и предотвратить тампонаду. Но не менее важное значение эта пункция имеет и в диагностическом плане. Полученный экссудат подвергают микроскопии, бактериологическому и цитологическому исследованию. В нем можно обнаружить атипичные опухолевые клетки или инфекционного возбудителя.
Прогноз перикардита в целом благоприятен. Если произведена правильная диагностика перикардита и вовремя начато лечение, то осложнение в виде тампонады крайне маловероятно. Но стоит помнить о том, что перикардит, лечение которого требует профессионального подхода, довольно грозное и опасное своим осложнением заболевание.
Обращаясь к кардиологам ЦЭЛТ, вы можете быть абсолютно уверены в своевременной диагностике и правильной тактике лечения любой кардиальной патологии. Ведь у нас работают специалисты высшей категории с большим практическим опытом. Еще одним доводом в пользу ЦЭЛТ является то, что в нашей клинике имеются технические возможности для полноценного и всестороннего обследования.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Возможные осложнения
Развитие осложнений гидроперикарда связано со степенью тяжести сердечной недостаточности. Увеличение объема патологического выпота до 1-1,5 литров провоцирует нарастание симптоматики: снижаются цифры давления, усугубляется одышка, отеки становятся более заметными.
Запущенная водянка сердца приводит к развитию тампонады, при которой скопившаяся жидкость сдавливает сердечную мышцу настолько сильно, что физиологические сокращения становятся невозможными. Клиническая картина состояния сопровождается выраженным упадком сил, слабостью, приступами удушья при частом поверхностном дыхании, ощущением учащенного сердцебиения, эпизодами потери сознания. В подобном случае требуется неотложная медицинская помощь.
Прогноз
Асцит при онкологическом заболевании в разы ухудшает общее самочувствие больного. Как правило, такое осложнение возникает на поздних стадиях онкологии, при которых прогноз выживаемости зависит от характера самой опухоли и ее распространенности по организму.
Продолжительность жизни при асците зависит от следующих факторов:
- Функционирования почек и печени;
- Деятельности сердечно-сосудистой системы;
- Эффективности проводимой терапии основного заболевания.
Развитие асцита может предотвратить опытный врач, наблюдающий пациента. Врачи Юсуповской больницы имеют огромный опыт борьбы с различного рода онкологическими заболеваниями. Квалификация медицинского персонала и новейшее оборудование позволяют провести точную диагностику и качественное, эффективное лечение согласно европейским стандартам.
Тромбоэмболия легочной артерии (ТЭЛА) — симптомы и лечение
Тромбоэмболия лёгочной артерии (ТЭЛА) — это закупорка лёгочных артерий тромбами различной природы, чаще всего образующихся в крупных венах нижних конечностей или малого таза.
Факторами риска тромбоэмболии лёгочной артерии являются патологические состояния, при которых имеется нарушенный возврат венозной крови, повреждение эндотелия или эндотелиальная дисфункция и гиперкоагуляционные нарушения.
В результате тромбоэмболии лёгочных артерий прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%.[2]
Симптомы ТЭЛА зависят от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстро прогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
Этиология
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который развивается обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии
При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА.[2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства.[3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
Возникновение гидроперикарда у плода
Ультразвуковое исследование обнаруживает гидроцефалию плода. Скопление свободной жидкости в перикарде плода указывает на порок развития или отек из-за гемолитической болезни.
Состояние опасно для малыша и часто возникает при врожденных пороках сердца. Эхонегативная полоса пропускания должна быть в пределах нормы.
Если обследование при беременности показывает отклонения в развитии плода, женщине следует пройти курс лечения и следить за состоянием плода до родов.
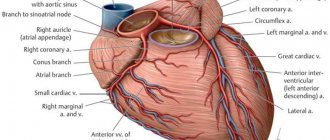
Гидроперикард — как возникает
Перикард — это соединительнотканная оболочка сердца (мешок, кориум), состоящая из двух листов (слоев), между которыми распределен небольшой объем транссудата. Объем этой жидкости обычно не должен превышать 15-50 мл.
При некоторых болезненных состояниях, связанных с повышенной проницаемостью сосудов, нарушением всасывания в перикарде, количество транссудата увеличивается. Жидкость не воспалительная, она содержит белки, следовые количества фибрина, клеток крови и эндотелиальных клеток.
Другое название перикарда — перикардиальный мешок. Сердце сжимается в этой сумке. Если количество жидкости между створками перикарда превышает 200 мл, работа органа затрудняется, а при большом объеме перикардиального выпота клинические симптомы ухудшают самочувствие пациента и усугубляют сердечную недостаточность.
Небольшое скопление экссудата само по себе не вызывает клинических симптомов и недомогания пациента. Часто гидроцефалия не выявляется при жизни и обнаруживается только после смерти.
Причины
Чаще всего гидроцефалия служит одним из симптомов гидроцефалии, возникает при застойных сердечных явлениях, вызванных нарушением кровообращения. Другие причины гидроцефалии включают:
- врожденные пороки сердца
- Гипопротеинемия;
- гипоальбуминемия;
- Гипотиреоз;
- аллергические реакции;
- травма;
- анемия;
- анорексия;
- лучевая терапия;
- острый и хронический нефрит.
Реже причиной гидроцефалии является прием нестероидных противовоспалительных препаратов, расширяющих кровеносные сосуды.
Гидроцефалия возникает при ишемическом сердце, при геморрагическом симптоме, при росте злокачественных новообразований. Выпот в перикард может быть вызван механической обструкцией, препятствующей оттоку крови из перикарда. Таким препятствием являются растущие опухоли средостения, легкие.
Частые причины
Гидроцефалия, как один из симптомов, сопровождает болезнь сердца. Жидкость невоспалительного характера накапливается в перикардиальном мешке при кардиомиопатиях, миокардите и острой сердечной недостаточности.
Накопление жидкости в перикардиальном мешке вызвано нарушением синтеза белка из-за дефицита гормонов щитовидной железы при заболеваниях щитовидной железы. В тканях накапливаются гиалуроновая кислота, хондроитовая кислота и муцин, которые могут удерживать воду в организме.
Задержка воды наблюдается по всему телу, включая соединительные ткани перикарда. Когда эта серозная жидкость попадает в перикард, это вызывает гидроцефалию. При гипотиреозе эхокардиография показывает скопление воды в количестве 15-100 мл, реже скопление транссудата в больших объемах.