Почему физиологическая зрелость новорожденного важнее, чем богатырский вес или рождение в срок?
Самый частый критерий, по которому молодые мамы оценивают состояние своего малыша – это рост и вес. Родился 3500 граммов и 54 см – «богатырь», а если 2800 граммов – то сразу в глазах окружающих проскакивают сочувствие и слова поддержки «ничего, наберёт ещё, зато роды хорошо прошли».
Но так ли важно, сколько весит ребёнок при рождении? Как отразится его рост и вес на дальнейшем развитии, устойчивости к заболеваниям и психоэмоциональном состоянии?
Неонатологи и педиатры, годами наблюдавшие за ростом и развитием детей, пришли к выводам, что внешние признаки в виде значений веса и роста не дают большой информации о ребёнке. Намного важнее – физиологическая зрелость.
Формирование сердца
Итак, новая жизнь зародилась. Хотели вы того, или нет, желанен ли плод вашей любви или нет — это уже неважно. Яйцеклетка, образовавшаяся в яичнике, прошла трубы, осела в слизистой матки, приняла и слилась со сперматозоидом. Это уже — оплодотворенная яйцеклетка, которая будет расти и со временем станет вашим ребенком.
Эта жизнь, пока еще только одна клетка, несет в себе всю информацию, заключенную в ваших генах, т.е. мельчайших молекулах белка, и в генах вашего партнера. К этому мы еще вернемся. Но вот, клетки слились, и в первые две недели после зачатия начинаются процессы образования клеточных систем, которые затем превратятся в ткани и органы.
Как написал когда-то удивительный поэт Дмитрий Кедрин:
«Еще тошноты и пятен даже в помине нету. И пояс твой так же узок, хоть в зеркало посмотри. Но ты по неуловимым, по тайным женским приметам Испуганно догадалась, что у тебя внутри…»
Вначале новая жизнь имеет форму диска. Иногда такой маленький белковый диск можно увидеть в желтке разбитого куриного яйца. Он называется эмбрион и в первые дни — это просто скопление мудрых клеток, которые точно знают, что им надо делать. С каждым последующим часом клеток становится все больше. Они соединяются и складываются в определенные формы, образуя вначале две трубки, потом, сливаясь, одну. Эта трубка, складываясь и опускаясь вниз из первичного диска, образует петлю, которая называется «первичной сердечной петлей». Петля быстро удлиняется, значительно опережая рост и увеличение числа окружающих ее клеток, ложится вправо, в виде такого кольца, как кольцо швартового каната, которое забрасывают на кнехт при причаливании катера или судна. Эта петля ложится в норме только справа, в противном случае будущее сердце будет лежать не слева, а справа от грудины. И вот на 22-й день после зачатия в утолщенном нижнем отделе петли происходит первое сокращение. Сердце начало биться. Можно попытаться вспомнить, что было тогда с будущей матерью. В каком она была состоянии? Что с ней происходило? И, если вы, как подавляющее большинство семейных и несемейных пар не уделяли этому внимания, я могу поручиться — вы не вспомните. Вы скажете: «Ну и что?», — и будете правы. Как правило, ничего. Но — все же, задумайтесь об этом. Первые дни, возможно, ничего не решают. Но последующие решат многое.
Сердечно-сосудистая система плода формируется первой из всех его систем, потому что плод нуждается в собственном кровообращении для полноценного развития других своих органов. Развитие и формирование сердечно-сосудистой системы начинается на третьей неделе и, в основном, заканчивается к восьмой неделе жизни эмбриона, т.е. происходит в течение пяти недель.
Мы опишем вкратце эти этапы, но сейчас зададимся вопросом: «Что такое сегодня 4–5 неделя беременности?». Женщина еще не уверена, беременна ли, особенно, если не слишком ждет этого события. Она не меняет своего образа жизни, привычек, иногда вредных. Она может работать на тяжелом и вредном производстве или делать тяжелую физическую работу дома. Она может перенести на ногах вирусную инфекцию в виде гриппа. Обычно пара пока не думает, старается не думать о будущем, а оно – это будущее — уже не только живет, но и бьется, сокращается, растет. Но подождите казнить себя — могут быть и другие причины. О них — позже. А пока запомним: сегодня в мире считают, что жизнь ребенка начинается не с момента его рождения, а с момента зачатия.
Итак, на 22-й день будущее сердце начинает пульсировать, а на 26-й день в организме плода, длина которого 3 миллиметра, начинается самостоятельная циркуляция крови. Таким образом, к концу четвертой недели у плода имеется сокращающееся сердце и кровообращение. Пока это — один поток, одна изогнутая трубочка, в изгибе которой залегает «моторчик» — сердце. Но ежеминутно в нем происходят процессы, которые ведут к окончательному формированию. Очень важно понять, что эти процессы текут одновременно в трехмерном пространстве и для того, чтобы «все правильно и точно сошлось», нужна их полная синхронизация. Больше того, если этого не случилось, т.е. в какой-то момент что-то не соединилось там, где нужно, рост и развитие сердца не прекращаются. Все идет своим чередом. Ведь когда в оркестре какой-нибудь музыкант сыграет вдруг фальшивую ноту, все равно оркестр доиграет симфонию. Но фальшивый звук улетит и забудется, да и мало кто обратит на него внимание, а формирующееся сердце — запомнит. И вот уже растущей перегородке некуда прикрепиться, или клапану — не на чем удержаться. Так образуются врожденные пороки. Для того, чтобы сердце стало четырех-, а не двухкамерным (как на третьей неделе), надо, чтобы выросли его перегородки (межпредсердная и межжелудочковая), чтобы общий артериальный ствол разделился на аорту и легочную артерию, чтобы внутри общего желудочка произошло его разделение на правый и левый, чтобы аорта соединилась с левым желудочком, чтобы полностью сформировались сердечные клапаны. Все это происходит в период между 4-й и 8-й неделей беременности, (в это время длина плода достигает всего 3,5–4 см). К концу второго месяца беременности у «дюймового» (3,5 см) эмбриона все уже сформировано. Очевидно, что чем раньше в этом процессе произошло нарушение нормального развития – тем больше сердце оказывается деформированным, т.е. тем тяжелее его врожденный порок. Чем позже это произошло, тем меньшим будет структурное изменение и тем легче можно будет порок исправить в будущем.
Цитируется по книге Г. Э. Фальковский, С. М. Крупянко. Сердце ребенка. Книга для родителей о врожденных пороках сердца
Как попасть на лечение в Научный центр им. А.Н. Бакулева?
Онлайн-консультации
В чем заключается физиологическая зрелость
Физиологическая зрелость подразумевает под собой готовность малыша к самостоятельной жизни вне организма матери. Понятие распространяется на оценку работы основных систем – нервной, сердечно-сосудистой, опорно-двигательной, дыхательной.
Даже человеку, далёкому от науки, очевидно: чтобы малыш рос и развивался гармонично, его тело должно само поддерживать постоянную температуру, лёгкие – обменивать кислород и углекислый газ крови, а сердце – полноценно насыщать кровью все органы.
Почему так важно правильно оценить физиологическую зрелость? Чтобы сохранить её у зрелых младенцев и помочь «дозреть» тем, у кого есть отклонения.
Чем больше малыш соответствует понятию зрелости, тем реже он будет болеть. Правильное развитие его с первых дней – это страховка от бесконечных вирусных инфекций, от аллергических реакций на препараты и диатезов.
Скелетно-мышечные рефлексы
Это двигательные рефлексы, которые присущи физиологически зрелым детям. Они представляют собой реакцию малыша на раздражение различных участков его кожных покровов.
- Рефлекс Робинсона или «хватательный» рефлекс
Если в ладошку младенцу вложить палец взрослого, он хватает его настолько сильно, что на этом пальце врач может спокойно поднять ребёнка. Потому что одновременно с сокращением мышц ладони происходит усиление общего тонуса тела, всей скелетной мускулатуры.
- Подошвенный рефлекс
Врач штриховыми движениями касается кожи стопы младенца, то есть раздражает её по внутреннему краю подошвы. В ответ на воздействие младенец разгибает большой палец стопы, а все остальные пальчики сгибает. Одновременно можно отметить, что ребёнок сгибает ножки в коленных и тазобедренных суставах, усиливается сократительная активность остальных мышц его тела.
- Затруднённое разгибание ножки в колене
Если ножку ребёнка согнуть в тазобедренном суставе, то она с трудом разгибается в коленном суставе. Это объясняется тем, что у физиологически зрелого младенца тонус мышц-сгибателей всегда преобладает над тонусом мышц-разгибателей.
- «Ползание»
Если ребёнка положить на животик и приставить к его подошвам ладонь, он рефлекторно отталкивается от неё. Создается эффект ползания, хотя малыш остаётся на месте.
- Отрицательная реакция на опору
Младенец, которого вертикально поднимают над столом, держа под мышки, не опирается на него. Даже если его ножки опускать к столу. Ребёнок подгибает ножки и притягивает их к животику.
- Пяточный рефлекс, или рефлекс Аршавского
При умеренном надавливании на пяточную кость младенца, возникает обобщенная реакция организма в виде разгибательной двигательной активности, крика и гримасы плача.
- Общая двигательная активность младенца
Во время сна у физиологически зрелых младенцев отмечается спонтанная двигательная активность. Она возникает из-за периодического изменения состава крови малыша. Её проявления – это отдельное вздрагивание ручек или вздрагивание ножек, больше с тенденцией к разгибанию, чем к сгибанию.
Что может указывать на детские болезни сердца?
Прежде всего, это болезненные ощущения в грудине, а также в спине в области между лопаток. Иногда боль настолько сильная, что это может быть симптомами коронарита. Как правило, боль появляется после активных занятий, спорта, иногда может активизироваться ночью при неудобном положении тела. Среди дополнительных симптомов, которые указывают на то, что срочно необходимо посетить детского кардиолога в Саратове, являются:
- затяжной кашель;
- частое повышение температуры;
- одышка;
- ребенок жалуется на головные боли;
- сильное укачивание в транспорте;
- повышенная утомляемость.
Опытный кардиолог на приеме тщательно прослушает работу сердца, чтобы определить, есть ли нарушение сердечного ритма у ребенка. Учитывается наследственность, а также:
- как протекала беременность;
- были ли осложнения при родах;
- имели ли место перенесенные инфекции.
Обратите внимание!
Казалось бы, что рефлексы младенца проще проверить во время кормления грудью: ребёнок занят делом, не отвлекается, а рефлексы возникают самостоятельно. В реальности оказывается, что при кормлении выраженность всех описанных выше рефлексов снижается. Поэтому такая несвоевременная проверка может ошибочно приписать физиологически зрелого младенца к незрелым.
- При сосании можно проверить только один рефлекс – сосательный: поглаживание щёчек ребёнка приводит к усилению сосания.
Во время еды вздрагивания, взмахи ручками и другая двигательная активность малыша – это абсолютная норма. Дети, которые активно двигают конечностями во время кормлений, быстрее набирают вес и растут в длину. Если малыша плотно спеленать, чтобы он «не пугал себя» во время еды, процессы обмена веществ в его организме и роста резко замедляются.
Мышечная активность, которая запускается и регулируется нервными центрами ребёнка – это основной фактор, от которого зависит дальнейшее развитие его мозга, увеличение массы мозга и интеллектуальное развитие малыша в дальнейшей жизни.
Частота дыханий
Частота дыханий у младенцев, которые являются физиологически зрелыми, составляет 35-42 дыхания в минуту.
Частота сердечных сокращений
Сердце младенца в покое бьётся 135-140 раз в минуту. Это удивляющая нас частота сокращений сердца является абсолютной нормой для младенческого возраста.
Артериальное давление
Измерение артериального давления у зрелых новорожденные в первые дни после рождения показывает значения 80-85 мм рт.ст. для «верхнего» давления, и 45 мм рт.ст. для «нижнего».
Тактика педиатра при критических врожденных пороках сердца у новорожденных детей
В структуре младенческой смертности аномалии развития занимают третье место, и половину случаев летальности определяют врожденные пороки сердца (ВПС). Среди детей, умерших от ВПС и пороков развития крупных сосудов, 91% пациентов — это младенцы первого года жизни, из них 35% летальных исходов приходятся на ранний неонатальный период (до 6 дней). Около 70% детей умирают в течение первого месяца жизни [3, 4].
Масштаб проблемы подчеркивает высокая частота ВПС: в разных странах этот показатель варьирует от 0,6% до 2,4% в год у детей, родившихся живыми, с учетом внутриутробной гибели плода и ранних выкидышей общая частота ВПС составляет 7,3% [1, 3].
Пренатальная диагностика. С целью снижения младенческой смертности используется пренатальный ультразвуковой скрининг, позволяющий выявить большинство ВПС до 24-й недели гестации. При подозрении на порок проводится прицельное УЗИ плода на аппарате экспертного класса. Основная задача — предотвратить рождение детей с неоперабельными пороками — синдромом гипоплазии левого сердца (СГЛС), гипертрофической кардиомиопатией с признаками органического поражения миокарда, множественными пороками развития плода. Пренатальный консилиум должен предложить прерывание беременности только при условии точной диагностики некурабельного порока [2, 4].
Классификация. В периоде новорожденности (иногда в первые дни, часы или минуты после рождения) манифестируют пороки, называемые критическими, так как они в 95–100% случаев сопровождаются жизнеугрожающими состояниями и определяют раннюю неонатальную летальность. К группе критических пороков относят транспозицию магистральных сосудов (ТМС), СГЛС, атрезию трикуспидального клапана или легочной артерии с интактной межжелудочковой перегородкой (МЖП), предуктальную коарктацию аорты, общий артериальный ствол, единственный желудочек, двойное отхождение магистральных сосудов от правого желудочка и другие [1, 5].
Учитывая высокую летальность новорожденных детей и младенцев от ВПС, для данной возрастной группы пациентов создана классификация, основанная на определении ведущего клинического синдрома, эффективности терапевтической тактики и определяющая сроки хирургического вмешательства [3, 4].
Синдромальная классификация ВПС у новорожденных и детей первого года жизни (Шарыкин А. С., 2005)
- ВПС, проявляющиеся артериальной гипоксемией (хроническая гипоксемия, гипоксемический статус) — «дуктус-зависимые» пороки.
- ВПС, преимущественно проявляющиеся сердечной недостаточностью (острая сердечная недостаточность, застойная сердечная недостаточность, кардиогенный шок).
- ВПС, проявляющиеся нарушениями ритма сердца (полная атриовентрикулярная блокада, пароксизмальная тахикардия).
Данные состояния могут сочетаться, усугубляя тяжесть состояния детей, 50% этих детей требуют хирургического или терапевтического вмешательства на первом году жизни.
Гемодинамика. Критические пороки характеризуются дуктус-зависимым легочным или системным кровообращением, их объединяет внезапное резкое ухудшение внешне благополучного при рождении ребенка, связанное с уменьшением кровотока через артериальный проток. Дуктус-зависимое легочное кровообращение при ТМС, атрезии (или критическом стенозе легочной артерии) с интактной МЖП обеспечивает кровоток через проток в малый круг кровообращения, и при его ограничении или прекращении развивается тяжелая артериальная гипоксемия, острая гипоксия органов и тканей.
Клиника ВПС с легочным дуктус-зависимым кровообращением
Анатомия одного из самых частых критических пороков — транспозиции магистральных сосудов — заключается в неправильном отхождении аорты — из правого и легочной артерии — из левого желудочка, что способствует разобщению кругов кровообращения: в системе малого круга циркулирует артериальная кровь, в системе большого круга — венозная.
Поступление кислорода к жизнеобеспечивающим органам возможно только при условии функционирующих фетальных коммуникаций — артериального протока, межпредсердного дефекта. Данное сообщение между кругами кровообращения не обеспечивает компенсации гипоксемии. С целью компенсации дефицита периферического кровообращения увеличивается минутный объем кровотока, возникает перегрузка малого круга (это происходит быстрее при наличии дефекта МЖП), быстро развивается легочная гипертензия. Именно поэтому в ходе ведения больного необходим постоянный контроль симптомов артериальной гипоксемии и мониторинг клинических признаков сердечной недостаточности (СН) —
Естественное течение порока очень тяжелое. Ребенок рождается в срок с нормальной массой тела, но в первые часы после рождения появляется диффузный цианоз кожи, особенно выраженный на периферии — цианоз лица, кистей, стоп. Состояние крайней степени тяжести обусловлено тяжелой артериальной гипоксемией. Одышка, тахикардия появляются через 1–2 часа после пережатия пуповины. Отмечается прогрессирующее ухудшение состояния. Ребенок вялый, заторможенный, легко охлаждается.
При закрытии фетальных коммуникаций острая гипоксия приводит к развитию полиорганной недостаточности и гибели новорожденного в течение нескольких часов. При выживании ребенка в течение нескольких недель нарастает сердечная недостаточность. Быстро развивается тяжелая гипотрофия. Необходимо отметить, что в случае адекватной тактики наблюдения и лечения, а также своевременной — до месяца — хирургической коррекции порока у ребенка (так как только в этот период возможна радикальная коррекция методом артериального переключения магистральных сосудов) полностью восстанавливается физиологическая гемодинамика, темпы роста и развития, физическая и в последующем социальная адаптация. Если коррекция порока проводится позже — исходы менее благоприятны.
Диагностические критерии ТМС включают:
- Электрокардиографические признаки гипертрофии правого предсердия и правого желудочка — высокий зубец Р в «правых» отведениях — III, V1–3, глубокие зубцы S в «левых» — I, V5–6 и высокие зубцы R в отведениях III, V1–3.
- Рентенологически определяется кардиомегалия и «овоидная» форма сердца с узким сосудистым пучком в результате совмещения контуров крупных сосудов (фото).
- По данным эхокардиографии — параллельный ход выводных отделов желудочков — легочной артерии и аорты.
- Гипероксидный тест отрицательный — при попытке подачи 100% кислорода через маску у больных с «синими» пороками через 10–15 минут рО2 возрастает не более чем на 10–15 мм рт. ст. (тогда как при болезнях легких рост рО2 составляет до 100–150 мм рт. ст.).
Схема обследования новорожденного ребенка с подозрением на ВПС:
- осмотр больного (с оценкой симптомов гипоксемии и/или сердечной недостаточности);
- оценка пульсации на всех конечностях;
- аускультация сердца и легких (динамический контроль частоты сердечных сокращений, дыхания);
- измерение артериального давления (АД) на всех конечностях (в дальнейшем динамический контроль).
Кроме того, наблюдение ребенка предполагает мониторинг газов крови (рО2, рСО2), сатурации кислорода (SatO2) с помощью пульсоксиметрии и метаболических показателей — рН, ВЕ. Газообмен в легких не нарушен, если РаО2 находится в пределах 60–80 мм рт. ст., SаО2 — 96–98%. Артериальная гипоксемия развивается при РаО2 менее 60 мм рт. ст. и уровне насыщения гемоглобина 85–75%.
Задачи педиатра (неонатолога):
- обеспечить снижение потребностей организма в кислороде с помощью создания температурного и физического комфорта — условия кювеза, с возвышенным положением верхней части туловища;
- пеленание со свободными грудной клеткой и руками;
- ограничение энергетических затрат на физиологическую нагрузку (кормление через зонд);
- поддержка кровотока через артериальный проток (инфузия жидкостей, простагландина Е);
- коррекция метаболических сдвигов, при необходимости — искусственная вентиляция легких (ИВЛ) без добавления кислорода во вдыхаемую смесь, в режиме, исключающем гипервентиляцию и при одновременной инфузии препарата простагландина Е (расчет дозы препарата описан ниже). Принимая решение о назначении ИВЛ, необходимо учитывать, что кислород оказывает вазоконстрикторное влияние на артериальный проток, что делает кислородотерапию опасной в данной группе пациентов;
- при угрозе закрытия дуктус-зависимых пороков объем инфузий и кормления увеличивают до 110–120% от нормальных потребностей на фоне постоянной оценки диуреза. Установлено, что прирост массы тела у новорожденного на 5% за 1–2 суток стабилизирует функцию артериального протока.
Транспортировка в кардиохирургический центр оптимальна в течение первых недель, первого месяца жизни. Предварительно необходимо сообщить в кардиохирургический стационар о больном с врожденным пороком сердца с дуктус-зависимым кровообращением. Период наблюдения до момента перевода и транспортировка в центр проводится на фоне инфузии препарата простагландина Е (Алпростан, Вазапростан).
Клиника ВПС с системным дуктус-зависимым кровообращением (группа пороков включает СГЛС, выраженную коарктацию аорты, перерыв дуги аорты). Наиболее позитивным примером пороков данной группы является выраженная предуктальная коарктация, занимающая от 1% до 10% среди критических ВПС. При данном пороке резко ограничен или полностью отсутствует кровоток из проксимальной ее части (ниже места отхождения артериального протока) к дистальной. Нарушение гемодинамики, соответственно, заключается в том, что в нисходящую аорту (в большой круг) небольшой объем крови поступает только из легочной артерии через артериальный проток. При закрывающемся артериальном протоке остро развивается гипоперфузия органов и тканей и полиорганная недостаточность. Клиника: доношенный новорожденный с резким ухудшением в первые несколько дней жизни — адинамия, холодные конечности, симптом гипоперфузии периферических тканей («белого пятна»), пульс малого наполнения, высокое АД на руках и низкое или не определяется на ногах, одышка, тахикардия, олигоурия с нарастающей азотемией, гепатомегалия с ростом трансаминаз, некротизирующий энтероколит.
Рассмотрим диагностику и оптимальную терапевтическую тактику в отношении пациента с выраженной коарктацией аорты на конкретном клиническом примере.
Доношенный новорожденный А., доставлен в реанимационное отделение в тяжелом состоянии: вялый, грудь не сосет, кожные покровы бледные, тахипноэ 120 в минуту, дыхание симметрично проводится по всем полям, хрипов нет. Тоны сердца звучные, 167 в минуту, нежный систолический шум в третьем межреберье слева от грудины, гепатомегалия (печень +5 см из-под края ребра, плотная). Диурез снижен, периферических отеков нет. АД на руках — 127/75 мм рт. ст., пульсация на бедренной артерии не определяется. SatO2 — 98%.
Из анамнеза: состояние ухудшилось внезапно на 14-е сутки жизни, когда ребенок стал вялым, появилась выраженная одышка, госпитализирован машиной «скорой помощи». Мальчик от второй, нормально протекавшей беременности, срочных родов с массой 3220 г, оценкой по шкале Апгар 5 (9) баллов. Выписан из родильного дома в удовлетворительном состоянии, находился на естественном вскармливании. Периодически отмечались эпизоды беспокойства, метеоризм.
При поступлении ребенок интубирован, проводится ИВЛ с низким содержанием кислорода во вдыхаемой смеси. Обследование в стационаре выявило кардиомегалию (кардиоторакальный индекс — 80%), обеднение легочного рисунка, по данным электрокардиографии — сочетанную перегрузку обоих желудочков. Эхокардиография установила гипоплазию аорты ниже места отхождения левой подключичной артерии (и выше локализации артериального протока), в типичном для артериального протока месте — точечный кровоток (закрывающийся артериальный проток). Через 6 часов состояние ребенка ухудшилось: развилась олигурия, отмечен рост креатинина до 213 ммоль/л, трансаминаз в 4–5 раз от уровня лабораторной нормы. Гуморальная активность не установлена.
Обоснование диагноза и тактики: учитывая клинику выраженной дыхательной и в последующем — полиорганной недостаточности в сочетании с кардиомегалией, системной артериальной гипертензией, почечной и печеночной недостаточностью, по клиническим данным следовало заподозрить коарктацию аорты. Внезапное ухудшение состояния ребенка в отсутствие признаков инфекции позволяет думать о дуктус-зависимом системном кровообращении, с учетом данных визуализации сердца и сосудов имеет место диагноз: «ВПС, предуктальная коарктация аорты, артериальная гипертензия 2 ст., вторичная, полиорганная недостаточность».
С момента подтверждения диагноза по данным ЭхоКГ необходимо начать терапию Вазапростаном 0,02 (с увеличением дозы до 0,05 мкг/кг/мин) с целью восстановления кровотока через артериальный проток. При данном пороке шунт направлен из легочной артерии в нисходящую аорту, и только эта небольшая порция крови обеспечивает весь большой круг кровообращения.
Расчет дозы и методика введения. Вес ребенка при поступлении — 3220 г. В 1 ампуле содержится 20 мкг Вазапростана. В данном случае введение препарата начали с дозы 0,02 мкг/кг/мин, то есть потребовалось 0,02 ´ 3,2 = 0,064 мкг/кг/мин. За час доза препарата составила 0,064 ´ 60 = 3,8 мкг/час. Для введения препарата 1 ампулу (20 мкг Вазапростана) развели в 20 мл физиологического р-ра (в 1 мл — 1 мкг). При отсутствии эффекта в течение двух часов доза была увеличена до 0,04–0,05 мкг/кг/мин: соответственно скорость введения препарата увеличилась до 7,6–9,5 мл/час. В данном случае был очень показателен контроль терапии — через 6 часов инфузии отмечено улучшение состояния, усиление дующего систолического шума во втором межреберье слева, увеличение размеров потока через артериальный проток по данным ЭхоКГ. Переведен на поддерживающую дозу Вазапростана — 0,01 и затем 0,005 мкг/кг/мин, которая сохранялась в течение всего периода наблюдения в педиатрическом стационаре и в ходе транспортировки при переводе в кардиохирургический стационар. В данном клиническом случае полностью отойти от ИВЛ было невозможно (учитывая тяжесть дыхательной недостаточности), на 5-й день госпитализации (19-е сутки жизни) ребенок на фоне терапии переведен в клинику им. Мешалкина, где была успешно проведена коррекция порока — формирование аортолегочного шунта.
В случаях развития сердечной недостаточности у новорожденных при пороках, сопровождающихся массивным сбросом крови в малый круг кровообращения, применяется тот же принцип мониторинга основных показателей и симптоматическая терапия:
- ограничение введения жидкости по диурезу, в тяжелых случаях — до 1/3 возрастной нормы (но недопустимо ограничение жидкости до 50% от суточной физиологической потребности);
- наличие объемной перегрузки требует применения диуретиков (при отечном синдроме предпочтение отдается Фуросемиду/Лазиксу в дозе 1–2 мг/кг; возможна комбинация с Верошпироном (1–3 мг/кг/сутки внутрь в 2–3 приема);
- с целью купирования тахикардии (экономически невыгодный режим для миокарда и неэффективный объем для периферического кровообращения) используется Дигоксин ().
При появлении симптомов перегрузки малого круга (аускультативно — усиление, расщепление 2-го тона на легочной артерии, на ЭхоКГ — увеличение давления в легочной артерии более 30 мм рт. ст. после шести суток жизни), а также признаков нарушения диастолической функции сердца рекомендуется применять препараты из группы ингибиторов ангиотензин-превращающего фермента (иАПФ). Используется Капотен (каптоприл) в дозе 0,5–1 мг/кг при условии контроля системного АД. Терапевтическое действие иАПФ связано со снижением периферического сопротивления сосудов и частичным депонированием крови, в результате чего уменьшается объем крови, возвращаемой в правые отделы сердца. Соответственно уменьшается объем шунта и нагрузка на левые камеры и сосуды малого круга. Кроме того, известно, что иАПФ являются ингибитором апоптоза, стимулированного гипоксией, что объясняет ангио- и кардиопротективный эффект препаратов.
Таким образом, тактика педиатра, включающая раннюю диагностику критических ВПС и терапию, управляющую внутрисердечной, центральной и периферической гемодинамикой, а также по возможности ранняя координация действий с кардиохирургическим центром способны существенно улучшить прогноз больных и уменьшить показатели младенческой смертности.
Литература
- Бураковский В. А., Бухарин В. А., Подзолков В. П. и др. Врожденные пороки сердца. В кн. Сердечно-сосудистая хирургия. Под ред. В. И. Бураковского, Л. А. Бокерия. М.: Медицина, 1989; 345–382.
- Врожденные пороки сердца. Справочник для врачей. Под ред. Е. В. Кривошеева, И. А. Ковалева. Томск, 2009; 285.
- Шарыкин А. С. Врожденные пороки сердца. Руководство для педиатров, кардиологов, неонатологов. М.: Изд-во «Теремок», 2005; 384.
- Шарыкин А. С. Перинатальная кардиология. Руководство для педиатров, кардиологов, неонатологов. М.: Изд-во «Теремок», 2007; 347.
- Johnson Jr. W. H., Moller J. H. Pediatric cardiology. Core handbooks in pediatrics. LIPPUNCOTT WILLIAMS & WILKINS, 2001; 326.
Е. Ю. Емельянчик*, доктор медицинских наук, профессор Д. Б. Дробот*, доктор медицинских наук, профессор Е. П. Кириллова*, кандидат медицинских наук, доцент В. А. Сакович*, доктор медицинских наук, профессор Е. В. Басалова** А. Ю. Черемисина*
*ГОУ ВПО Красноярский ГМУ им. профессора В. Ф. Войно-Ясенецкого, **Краевая клиническая детская больница, Красноярск
Контактная информация об авторах для переписки
Нервная система
У физиологически незрелых детей процесс созревания проводящих нервных путей — образование миелиновой оболочки вокруг нервов и нервных волокон, или миелинизация, — еще не закончен, поэтому нарушается проведение нервных импульсов к различным органам и тканям, что сказывается на состоятельности их функций. Периферическая нервная система недостаточно миелинизирована; пучки нервных волокон редкие, распределены неравномерно. Миелинизация в норме продолжается еще в постнатальном периоде, т.е. после рождения.
Стенки сосудов у незрелых малышей могут состоять только из одного внутреннего слоя – эндотелия и не содержать гладкой мышечной ткани, коллагена или эластина (особенно при гипоксии у мамы во время беременности и дефиците белка, железа, меди, витамина С и др.). То есть, не заканчивается формирование соединительнотканного каркаса в стенке сосудов, что снижает устойчивость к гипоксии и усиливает риск развития внутричерепных кровоизлияний.
У незрелых новорождённых отсутствует механизм ауторегуляции сосудов головного мозга в связи с незаконченным формированием волокон сосудов. Кроме того, метаболическая активность эндотелиальных клеток зависит от проводящих путей, обеспечивающих протекание процессов окисления, и поэтому существует большая вероятность повреждения их при гипоксии.
Во время родов, даже протекающих без осложнений, мозг малыша испытывает значительные нагрузки. Давление на оболочки мозга становится настолько сильным, что могут развиться явления спазма, нарушение кровообращения, кровоизлияния в мозг. Эти явления более вероятны у недоношенных и незрелых детей из-за незрелости мозговых структур. Для определения степени незрелости и поражения ЦНС описывается так называемый неврологический статус новорожденного, который определяется такими факторами как: поведенческое состояние, мышечный тонус, двигательная активность, безусловные рефлексы, реакция на внешние раздражители.
У с незрелой нервной системой снижены двигательная активность и мышечный тонус, характерны слабость и быстрое угасание физиологических рефлексов. Замедленная реакция на раздражения отличается распространенностью на весь организм, слабостью активного торможения, иррадиацией процесса возбуждения, т.е. раздражение одного центра перекидывается на другой, но в меньшем масштабе. Незрелость коры обусловливает преобладание подкорковой деятельности: движения хаотичны, могут отмечаться вздрагивания, тремор (дрожание) рук, клонус стоп (судорожные сокращения мышц в ответ на воздействие), подергивание глазных яблок, преходящее косоглазие.
Анатомо-физиологические особенности сердечно-сосудистой системы у детей
Наиболее важными функциями сердечнососудистой системы являются:
1) поддержание постоянства внутренней среды организма;
2) доставка кислорода и питательных веществ во все органы и ткани;
3) выведение из организма продуктов обмена веществ.
Эти функции сердечнососудистая система может обеспечить только в тесном взаимодействии с органами дыхания, пищеваре ния и мочевыделения. Совершенствование работы органов кро вообращения происходит неравномерно на протяжении всего периода детства.
Особенности внутриутробного кровообращения у детей
Закладка сердца начинается на 2й неделе внутриутробной жизни. В течение 3 недель из пластинки, расположенной на гра нице головы и туловища, происходит формирование сердца со всеми его отделами. В первые 6 недель сердце состоит из трех камер, затем образуются четыре за счет разделения предсер дий. В это время происходит процесс разделения сердца на пра вую и левую половины, формирование клапанов сердца. Об разование основных артериальных стволов начинается со 2й недели жизни. Очень рано формируется проводниковая систе ма сердца.
Внутриутробное кровообращение плода
Насыщенная кислородом кровь поступает через плаценту по пупочной вене к плоду. Меньшая часть этой крови впиты вается в печень, большая — в нижнюю полую вену. Затем эта кровь, смешавшись с кровью из правой половины плода, по ступает в правое предсердие. Сюда же вливается кровь из верх ней полой вены. Однако эти два кровяных столба почти не сме шиваются друг с другом. Кровь из нижней полой вены через овальное окно попадает в левое сердце и аорту. Кровь, бедная кислородом, из верхней полой вены проходит в правое предсер дие, правый желудочек и начальную часть легочной артерии, отсюда через артериальный проток она попадает в аорту и при мешивается к крови, поступившей из левого желудочка. Лишь небольшая часть крови поступает в легкие, оттуда — в левое предсердие, в котором она смешивается с кровью, поступившей через овальное окно. Небольшое количество крови в малом кру ге кровообращения циркулирует до первого вдоха. Таким об разом, мозг и печень получают наиболее богатую кислородом кровь, а нижние конечности — наименее богатую кислородом кровь.
После рождения ребенка венозный проток и пупочные со суды запустевают, зарастают и превращаются в круглую связ ку печени.
В действие вовлекаются все физиологические системы жиз необеспечения.
Анатомофизиологические особенности сердца и сосудов у детей
У детей происходит непрерывный рост и функциональное совершенствование сердечнососудистой системы. Особенно энергично растет и совершенствуется сердце у детей с 2 до 6 лет, а также — в период полового созревания.
Сердце новорожденного имеет уплощенную конусообразную, овальную или шарообразную форму изза недостаточного раз вития желудочков и сравнительно больших размеров предсер дий. Только к 10—14 годам сердце приобретает такую же фор му, что и у взрослого человека.
В связи с высоким стоянием диафрагмы сердце новорожден ного расположено горизонтально. Косое положение сердце при нимает к первому году жизни.
Масса сердца новорожденного составляет 0,8% от общей мас сы тела, она относительно больше, чем у взрослого человека. Правый и левый желудочки одинаковы по толщине, их стенки равны 5 мм. Сравнительно большие размеры имеют предсер дие и магистральные сосуды. К концу первого года вес сердца удваивается, к 3 годам — утраивается. В дошкольном и млад шем школьном возрасте рост сердца замедляется и снова на растает в период полового созревания. К 17 годам масса серд ца увеличивается в 10 раз.
Неравномерно растут и отделы сердца. Левый желудочек зна чительно увеличивает свой объем, уже к 4 месяцам он по весу вдвое превышает правый. Толщина стенок желудочков у ново рожденного составляет 5,5 мм, в дальнейшем толщина левого желудочка увеличивается до 12 мм, правого — до 6—7 мм.
Объем сердца при рождении составляет около 22 см3, за пер вый год он увеличивается на 20 см3, в последующем — ежегод но на 6—10 см3. Одновременно увеличивается диаметр клапан ных отверстий.
У детей сердце расположено выше, чем у взрослых. Объем сердца у детей больше относительно объема грудной клетки, чем у взрослых. У новорожденного верхушка сердца образова на обоими желудочками, к 6 месяцам — только левым. Проек ция сердца к 1,5 года из IV межреберья опускается в V межреберье.
В детском возрасте происходит качественная перестройка сердечной мышцы. У детей раннего возраста мышца сердца не дифференцированна и состоит из тонких, плохо разделенных миофибрилл, которые содержат большое количество овальных ядер. Поперечная исчерченность отсутствует. Соединительная ткань начинает развиваться. Эластических элементов очень ма ло, в раннем детском возрасте мышечные волокна близко при легают друг к другу. С ростом ребенка мышечные волокна утол щаются, появляется грубая соединительная ткань. Форма ядер становится палочкообразной, появляется поперечная исчерчен ность мышц, к 2—3летнему возрасту гистологическая диффе ренциация миокарда завершается. Совершенствуются и другие отделы сердца.
По мере роста ребенка происходит совершенствование про водящей системы сердца. В раннем детском возрасте она массив на, ее волокна контурированы нечетко. У детей более старшего возраста происходит перемодулирование проводящей системы сердца, поэтому у детей часто встречаются нарушения ритма сердца.
Работа сердца осуществляется за счет поверхностных и глу боких сплетений, образованных волокнами блуждающего нерва и шейных симпатических узлов, контактирующих с ганглиями синусового и предсердножелудочкового узлов в стенках пра вого предсердия. Ветви блуждающего нерва заканчивают свое развитие к 3—4 годам. До этого возраста сердечная деятельность регулируется симпатической системой. Это объясняет физио логическое учащение сердечного ритма у детей первых 3 лет жизни. Под влиянием блуждающего нерва урежается сердеч ный ритм и появляется аритмия типа дыхательной, удлиняются интервалы между сердечными сокращениями. Функции миокар да у детей, такие как автоматизм, проводимость, сократимость, осуществляются так же, как у взрослых.
Особенности сосудов у детей
Сосуды подводят и распределяют кровь по органам и тканям ребенка. Их просвет у детей раннего возраста широк. По шири не артерии равны венам. Соотношение их просвета составляет
1 : 1, затем венозное русло становится шире, к 16 годам их со отношение составляет 1 : 2. Рост артерий и вен часто не соот ветствует росту сердца. Стенки артерий более эластичны, чем стенки вен. С этим связаны меньшие показатели, чем у взрос лых, периферического сопротивления, артериального давления и скорости кровотока.
Строение артерий также меняется. У новорожденных стен ки сосудов тонкие, в них слабо развиты мышечные и эластические волокна. До 5 лет быстро растет мышечный слой, в 5— 8 лет равномерно развиты все оболочки сосудов, к 12 годам структура сосудов у детей такая же, как у взрослых.
Частота пульса у детей зависит от возраста. У новорожден ного она составляет 160—140 ударов в 1 мин, в 1 год — 110—140, в 5 лет — 100, в 10 лет — 80—90, в 15 лет — 80.
С возрастом нарастает систолическое артериальное давле ние, имеется тенденция к повышению диастолического дав ления.
Артериальное систолическое давление равно 90 + 2 x n, диа столическое — 60 + 2 x n, где n — возраст ребенка в годах. Для де тей до 1 года систолическое давление равно 75 + n, где n — воз раст ребенка в месяцах. Диастолическое артериальное давление равно систолическому давлению минус 10 мм рт. ст.
Сердце и сосуды в период полового созревания
В пубертатном возрасте происходит интенсивный рост раз личных органов и систем. В этом периоде происходят нарушения их функционирования в связи с нарушениями их взаимоотно шений и координации функций. У подростков в связи с осо бенностями роста как сердца, так и всего тела отмечаются отно сительно малые масса и объем сердца по сравнению с массой и объемом тела. Отношение объема тела к объему сердца у де тей равно 50%, у взрослого — 60%, а в пубертатном периоде составляет 90%. Кроме этого, имеются анатомические особен ности сердечнососудистой системы у подростков, которые свя заны с соотношением объема сердца и сосудов.
У подростков объем сердца увеличивается быстрее, чем ем кость сосудистой сети, это увеличивает периферическое со противление, что приводит к гипертрофическому варианту под росткового сердца.
У подростков с отклонениями в возрастной эволюции серд ца преобладает симпатическая регуляция.
Таким образом, у детей имеются функциональные особен ности органов кровообращения, которые характеризуются:
1) 1)высоким уровнем выносливости детского сердца вследствие его достаточно большой массы, хорошего кровоснабжения;
2) физиологической тахикардией, обусловленной малым объе мом сердца при высокой потребности детского организма в кислороде, а также симпатотомией;
3) низким артериальным давлением с малым объемом крови, поступающей с каждым сердечным сокращением, а также низким периферическим сопротивлением сосудов;
4) неравномерностью роста сердца и связанными с этим функ циональными расстройствами.
Дыхательная система
В связи с незрелостью нервной системы, а также системы обмена липидов, производным которой является сурфактант – поверхностное вещество, обеспечивающий раскрытие легких во время первого вдоха и их нормальное функционирование в дальнейшем, у физиологически незрелых младенцев часто развивается синдром дыхательных расстройств, который проявляется развитием ателектазов. Ателектазы — участки спавшейся или не до конца расправленной легочной ткани, которые не участвуют в дыхании и могут стать причиной дыхательной недостаточности. Такого ребенка переводят на искусственную вентиляцию легких до тех пор, пока дыхательная система не начнет функционировать сама. На фоне синдрома дыхательных расстройств часто происходит присоединение различных инфекционных заболеваний (пневмония), что, безусловно, ухудшает состояние ребенка.
Сердечно-сосудистая система
Строение и работа сердца плода внутриутробного периода отличается от таковой у новорожденного ребенка. У плода сердце трехкамерное, открыты специальные отверстия – “овальное окно” и “боталлов проток”, через которые кровь смешивается и внутриутробно ребенок получает только “смешанную” кровь, что позволяет ему быть достаточно устойчивым к возможному недостатку кислорода. После рождения происходит перестройка кровообращения и сердце становиться четырехкамерным и ребенок начинает получать чисто артериальную, не смешанную кровь. Конечно, “отверстия” закрываются не сразу, но “смешивания” крови через них не происходит уже с первых минут жизни. У физиологически незрелого ребенка такая перестройка работы сердца происходит значительно медленнее – длительно могут не только сохраняться, но и функционировать дополнительные отверстия и сосуды (открытое овальное окно и боталлов проток).
Пульс у незрелых новорожденных детей очень лабилен, слабого наполнения, частота 120—160 в минуту, но может достигать 180. Поскольку сердечно-сосудистая система незрелых малышей чутко реагирует на внешние раздражители, то нужно стараться максимально оградить малыша от них, например, от громких звуков.
Виды пороков сердца
| Тип | Название |
| Врожденные | |
| Без развития цианоза (бледного типа) | Дефекты межжелудочковой, межпредсердной перегородок |
| Открытый артериальный проток | |
| Стеноз легочной артерии | |
| Коарктация аорты | |
| С развитием цианоза (синие) | Транспозиция магистральных сосудов |
| Общий желудочек | |
| Тетрада Фалло | |
| Приобретенные | |
| Митрального клапана (между левыми предсердием и желудочком) | Митральный стеноз |
| Митральная недостаточность | |
| Трикуспидального клапана (между правыми предсердием и желудочком) | Стеноз трикуспидального клапана |
| Недостаточность трикуспидального клапана | |
| Аортального клапана (между левым желудочком и аортой) | Аортальный стеноз |
| Аортальная недостаточность | |
| Клапана легочной артерии | Стеноз клапана легочной артерии |
| Недостаточность клапана легочной артерии | |
Стеноз
— сужение клапанного отверстия, что вызывает затруднение тока крови.
Недостаточность
— неспособность створок плотно закрыться. У людей со стенозом клапана со временем развивается, его недостаточность — это называется комбинированный ПС.
Септальные нарушения:
Состояние, при котором нарушена перегородка между сердечными камерами:
- предсердная перегородка —
«лишняя» кровь поступает в правое предсердие и вызывает его увеличение; - межжелудочковая
– кровь перетекает из правого в левый желудочек, расширяя его границы.
Изменения находят у 2 из 1000 новорожденных. Пожалуй, самая благоприятная форма, так как небольшие пороки могут зарасти самостоятельно.
Коарктация аорты:
Сужение просвета магистрального сосуда в области перешейка — перехода дуги в нисходящую часть. Порок вызывает нарушение кровоснабжения органов. В 10% от всех пороков приходится на эту форму патологии. Часто сочетается с нарушением межкамерных перегородок. Тяжелое состояние, требующей оказания медицинской помощи сразу после рождения.
Стеноз клапана легочного ствола:
В месте заслонок из правого желудочка в легочную артерию происходит сужение. Сердцу требуется больше усилия для перекачки крови. 10% от общего числа пороков.
Транспозиция магистральных сосудов:
Редкая патология (около 5%). При этом магистральные сосуды «меняются местами». Артериальная кровь течет по венам, а венозная по артериям.
Тетрада Фалло:
Самая тяжелая форма. Состоит из четырех нарушений одновременно:
- отверстие между левым и правым желудочком;
- легочной стеноз – сужение легочного ствола;
- увеличение правого желудочка;
- смещение аорты – выход из сердца аорты в нетипичном месте.
Кровеносная система
В связи с незрелостью ростков костного мозга, а также низкой чувствительностью красного костного мозга к эритропоэтину (активный гормон почек, стимулирующий выработку эритроцитов) у незрелых детей наблюдают более низкий уровень эритроцитов и гемоглобина, что приводит к развитию ранней анемии физиологически незрелых детей, развивающейся в течение 2 первых месяцев жизни. Быстрая истощаемость белого ростка приводит к развитию нейтропении – уменьшению числа нейтрофилов в крови, особенно в условиях внутри- и внеутробного инфицирования ребёнка.
У физиологически незрелых новорожденных при рождении отмечают более низкие величины концентрации витамина К, витамин К-зависимых факторов свертывания крови и других нарушениях в системе свертывания крови. В этой ситуации кровоточивость уже с первых минут жизни может сочетаться с тромбозами из-за низкой активности фибринолиза и антикоагулянтов, что может привести к развитию ДВС-синдрома (синдром диссеминированного внутрисосудистого свёртывания крови).
Процессы метаболической адаптации у незрелых младенцев замедлены. У них чаще отмечаются гипогликемия (снижение уровня сахара в крови), гипоксемия (понижение содержания кислорода в крови), гипербилирубинемия (повышенное содержание билирубина в сыворотке крови), ранняя анемия в условиях избытка железа.
Классификация
Врожденные пороки сердца у детей и взрослых классифицируют по различным признакам.
По сложности анатомических изменений выделяют:
- простые пороки – с одиночными аномалиями;
- сложные – сочетают 2 отклонения, к примеру, клапанную недостаточность и сужение сердечных отверстий;
- комбинированные – комбинации множественных дефектов, наиболее сложные для лечения.
По характеру нарушений кровообращения известны следующие группы.
- Сообщение внутри сердца происходит с артериально-венозным сбросом крови (болезнь Голочинова-Роже, открытый артериальный проток, увеличение легочного кровотока).
- Сообщение происходит с венозно-артериальным сбросом (триада и тетрада Фалло, атрезия трехстворчатого клапана, уменьшение легочного кровотока).
- Сообщения внутри сердца не происходит из-за слабой проходимости, сужения основных сосудов (аорты, легочной артерии).
- По характеру проявлений и симптомов пороки принято делить на «синие» и «белые».
- При «синих» артериальная и венозная кровь смешиваются, наблюдается гипоксия тканей, из-за чего они синеют. Особенно это заметно в области пальцев, губ, ушей. Среди распространенных «синих» пороков – аномалия Эбштейна, тетрада Фалло, транспозиция аорты и легочной артерии.
- При «белых» пороках патология может не проявлять себя явно и потому тяжело диагностируется. К таковым, в частности, относят отклонения в дренаже легочных вен, дефекты перегородок, образование общего предсердия.
Пищеварительная система
Пищеварительная система незрелых детей также имеет ряд особенностей. В первую очередь это выражается в незрелости ферментной системы. Железы желудочно-кишечного тракта не вырабатывают нужное количество ферментов и желудочного сока. При заселении желудочно-кишечного тракта микроорганизмами даже небольшое количество болезнетворных бактерий, которое в норме было бы нейтрализовано при помощи защитных свойств желудочного сока и сока поджелудочной железы, у незрелых детей вызывает явления дисбиоза (неправильного соотношения тех или иных микроорганизмов в желудочно-кишечном тракте).
Также из-за незрелости нервной системы и передачи нервных импульсов страдает двигательная (моторная) функция желудочно-кишечного тракта, замедляется продвижение пищи по желудочно-кишечному тракту. Вследствие этого возникают проблемы с поступлением пищи в разные отделы желудка и кишечника и ее выведением.
Особенностью желудочного тракта у физиологически незрелых младенцев являются:
- слабое развитие сфинктера входа в желудок, что приводит к частым срыгиваниям;
- слабое развитие продольных мышечных пучков стенки желудка, что обусловливает вялость и вздутие его при перекорме и попадании воздуха
- медленная эвакуация содержимого желудка (130—140 мин);
- большая вязкость первородного кала.
Несмотря на несовершенство пищеварительной системы у физиологически незрелых младенцев в желудочном соке все же находится сычужный фермент, створаживающий молоко. Поэтому обязательным для незрелого ребенка является материнское молоко. Помимо питательной ценности, молоко оказывает неоценимую услугу для защиты организма малыша от факторов агрессии внешней среды. Поэтому даже в том случае, когда ребенок сразу после родов находится в отделении реанимации или интенсивной терапии и получает парентеральное питание (через капельницу) или настолько слаб, что не может сосать грудь, необходимо предпринимать все возможные меры для сохранения грудного молока, кормить малыша из ложки. Это один из необходимых факторов при выхаживании незрелых младенцев.
У физиологически незрелых новорожденных возможна функциональная неполноценность печени, в результате вырабатывается недостаточное количество фермента глюкурон-трансферазы, а это предрасполагает к развитию затяжной желтухи. Малый уровень протромбина вызывает повышенную кровоточивость.
Незрелые дети предрасположены к дисфункции кишечника. Кишечная стенка обладает повышенной проницаемостью, поэтому микробы и токсины, находящиеся в кишечнике, всасываются через кишечную стенку в кровь. Вследствие гипотонии кишечника и передней брюшной стенки часто отмечается метеоризм, в результате диафрагма поднимается вверх, поджимая нижние отделы легких и нарушая их нормальную вентиляцию.
Слизистая оболочка пищеварительного канала у незрелых детей нежная, тонкая, легко ранимая. Отмечаются низкая протеолитическая активность желудочного сока, недостаточная выработка панкреатических и кишечных ферментов, а также желчных кислот. Все это затрудняет процессы переваривания и всасывания, способствует развитию метеоризма и дисбактериоза. У многих незрелых детей, даже находящихся на естественном вскармливании, имеется дефицит бифидофлоры кишечника в сочетании с носительством условно-патогенной флоры.
Характер стула ребенка определяется особенностями вскармливания; как правило, в копрограмме у физиологически незрелых детей много нейтрального жира.
Функциональные нарушения желудочно-кишечного тракта представляют одну из наиболее широко распространенных проблем среди детей первых месяцев жизни. Отличительной особенностью данных состояний является появление клинических симптомов при отсутствии каких-либо органических изменений со стороны желудочно-кишечного тракта (структурных аномалий, воспалительных изменений, инфекций или опухолей) и генетических метаболических отклонений.
При функциональных нарушениях желудочно-кишечного тракта могут изменяться моторная функция, переваривание и всасывание пищевых веществ, а также состав кишечной микробиоты и активность иммунной системы. Причины функциональных расстройств часто лежат вне пораженного органа и обусловлены нарушением нервной и гуморальной регуляции деятельности пищеварительного тракта.
Костная система
У физиологически незрелых детей к рождению костная система бывает сформирована, но минерализация костей часто еще не закончена, в связи с чем им дополнительно необходим кальций (по рекомендации врача).
А у преждевременно рожденных незрелых детей часто наблюдается дефицит витамина D, так как именно в последние месяцы беременности происходит запас таких веществ, как витамин D, кальций, фосфаты. Если все это в достатке получает мама. Сниженное количество этих веществ в организме обуславливает развитие таких заболеваний, как рахит, признаками которого являются размягчение костей, замедление процессов роста, прежде всего ног, позднее появление зубов и закрытия большого родничка, изменение костей таза, а также дисплазия тазобедренных суставов, когда из-за недостатка кальция деформируются бедренные кости. Физиологически незрелые дети входят в группу риска по развитию этого заболевания. У них оно течет особенно остро и быстро прогрессирует. Поэтому физиологически незрелым детям часто назначают витамин D для профилактики рахита.
Бывает, что физиологически незрелые дети рождаются с несформированными тазобедренными суставами. Дисплазия (недоразвитие) суставов грозит в дальнейшем подвывихами, вывихами и лишением возможности самостоятельно передвигаться. Поэтому необходимо вовремя диагностировать данную патологию и назначить лечение. Для обнаружения дисплазии проводят ультразвуковое исследование суставов, которое позволяет правильно поставить диагноз. Частая причина дисплазии суставов – дефицит у мамы во время беременности магния, железа, белка, витамина С и других факторов питания.
Мочеполовая система
Водно-минеральный обмен у физиологически незрелых новорожденных лабилен, поэтому дети в одинаковой мере предрасположены к образованию отеков и развитию обезвоживания (дегидратации).
Ранние отеки развиваются внутриутробно или в первые часы и дни после рождения. В патогенезе отеков кроме почечных факторов немалую роль играет гипопротеинемия, которая имеет значение в поддержании онкотического давления плазмы. Клинически ранние отеки выражаются в мягкой инфильтрации тканей (от общей пастозности до массивных генерализованных отеков, не имеющих определенной локализации). Они исчезают через 1—2 недели после рождения.
Поздние отеки появляются спустя 2—3 недели после рождения, характеризуются определенной локализацией: на бедрах, голенях, стопах, лобке, нижней трети живота. Они плотные на ощупь, с гладкой, блестящей, малоэластичной кожей. Появление отеков связано с характером вскармливания, с заболеваниями ребенка или с выраженной гипопротеинемией (низким уровнем белков в крови).
Что такое врожденный порок сердца?
Это аномальное развитие сердечной мышцы и ее сосудов, приводящее к отклонениям в их структуре, нарушению сократительной функции сердца, дефектам системы кровообращения. Увы, отдельные пороки сердца у новорожденных оказываются чересчур серьезными и несовместимыми с жизнью.
Рождение детей с отклонениями, дефектами в физиологической структуре сердца фиксируют достаточно часто – у 6-8 из 1000 новорожденных. Всего известно около 100 видов врожденных пороков сердца, однако наиболее распространены следующие:
- дефекты перегородок, стенок сердечной мышцы;
- нарушение работы сердечных клапанов из-за изменения их формы;
- уменьшение или увеличение объема легочного кровотока из-за дефектов сосудов;
- смешение венозной и артериальной крови при недостатке в ней кислорода.
Сердечные аномалии часто развиваются уже на 2-м месяце вынашивания ребенка под воздействием различных негативных факторов. К сожалению, далеко не все из них можно диагностировать при беременности, поэтому некоторые врожденные пороки сердца у детей выявляют уже после рождения или в процессе развития ребенка.
Иммунная система
Иммунная система физиологически незрелого ребенка уже способна дать ответ при встрече с чужеродными микроорганизмами, но также и этот ответ может протекать неадекватно, бурно, или же, наоборот, с замедленной реакцией. В последующие периоды развития ребенка отмечается повышенная аллергическая настроенность организма, у таких детей возникают различные виды диатезов. Имеется также сниженная способность к выработке веществ, обеспечивающих защиту слизистых оболочек, поэтому инфекционные агенты легче, по сравнению с доношенным ребенком, повреждают эти оболочки, вызывая очаговые инфекции. Высока чувствительность к вирусным инфекциям. Они в 60-80% случаев протекают по малосимптомному варианту.
Сложности диагностирования и лечения детских болезней сердца
Детские болезни сердца характеризуются задержкой диагностирования, поскольку некоторые из них протекают бессимптомно. Опытные родители подскажут, что выбрав детского кардиолога в Саратове, нужно посещать его регулярно и контролировать работу сердца, пока ребенок не вырастет.
Также некоторые детские болезни сердца не всегда связаны с плохой работой именно сердца или сосудов, иногда это проявление нервных расстройств, нарушения эндокринной системы.
Отметим, что нарушение сердечного ритма у ребенка диагностируется, если нарушен не только ритм, но и частота ударов в минуту свыше 20% в сторону уменьшения или увеличения.
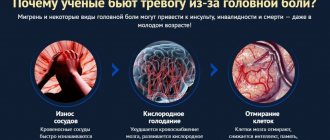
Согласно статистике, более 30% подростков в возрасте от 13 до 18 лет страдают вегето-сосудистой дистонией. Этот синдром проявляется головными болями или болями в области сердца, слабостью, невозможностью выполнения привычных физических нагрузок, обморками или кратковременной потерей сознания. При личном приеме детский кардиолог в Саратове уточнит, в какой стадии находится заболевание, ведь при грамотном, а главное своевременном, подходе удается восстановить работу сердца и сосудов.
Система терморегуляции
У физиологически незрелых детей крайне несовершенна. Это обусловлено рядом причин: прежде всего незрелостью центральных механизмов регуляции теплообмена (а именно гипоталамуса), а также анатомо-физиологическими особенностями этих детей. Температура тела у них подвергается охлаждению и перегреванию в зависимости от температуры внешней среды.
Излишнее согревание физиологически незрелого ребенка приводит к перегреванию, вследствие несовершенства терморегуляционного центра. В то же время, у них нет адекватного повышения температуры тела на инфекционный процесс. Перегреванию также способствует недоразвитие потовых желёз.
В подростковом возрасте «незрелые» младенцы чаще других отличаются психической неполноценностью.
Особенности ССС у детей
Сердечно-сосудистая система детей значительно отличается от сердечно-сосудистой системы взрослых. Отличие хорошо заметны как при обычном осмотре, так и по результата электрокардиографии (ЭКГ). Эти различия очень сильно пугают родителей и вынуждают их в срочном порядке обращаться к врачам. Поэтому в этой статье мы попробуем рассмотреть все основные особенности сердечно-сосудистой системы у ребёнка, которые могут вызывать беспокойство у его родителей.
Сердечно-сосудистая система детей имеет свои анатомо-физиологические особенности по сравнению с сердечно-сосудистой системой взрослых. Например, если сравнивать с общей массой тела, то сердце новорожденного гораздо больше, чем сердце взрослого человека, и при этом отмечается быстрый рост, и примерно к трём годам масса сердца увеличивается практически в 3 раза, а к 6 годам практически в 11 раз.
В связи с особенностями нервной регуляции сердца и высокой интенсивности обмена веществ, частота сердечных сокращений у детей значительно выше, чем у взрослого, и только примерно к 15 годам частота сердечных сокращений становится, как у взрослого человека. Уменьшение частоты сердечных сокращений (ЧСС) с возрастом ребенка связано непосредственно с началом влияние блуждающего нерва на сердце.
Кроме того, у детей заметны половые различия ЧСС. Так, у мальчиков ЧСС ниже, чем у девочек.
Но главной особенностью работы сердца у ребенка является дыхательная аритмия, которая проявляется увеличением ЧСС на вдохе и замедлением на выдохе. В раннем детском возрасте аритмия выражена незначительно, а начиная с дошкольного возраста и до 15 лет дыхательная аритмия выражена в значительной степени. В возрасте детей старше 15 лет, как правило, уже встречаются лишь единичные случаи дыхательной аритмии.
Сердечный толчок у детей раннего возраста сильно выражен. Это связано с малым количеством подкожно-жировой клетчатки. С возрастом ребенка увеличивается подкожно-жировая клетчатка, в результате сердечный толчок становится практически незаметным.
Электрокардиограмма ребенка и взрослого имеет существенные отличия. В первую очередь – аритмия, во-вторых, в связи с активным ростом и развитием сердечной мышцы и проводящих путей возможны изменения комплекса QRS, которые проявляются расщеплением ушерением комплекса. Заключение по ЭКГ: неполная блокада левой или правой ножки пучка Гиса.
Кроме того, все зубцы ЭКГ более выражены у детей нежели, чем у взрослых. Возможно появление миграции водителя ритма по предсердиям, что обусловлено формированием новых кратковременных источников возбуждения.
У более старших детей происходит ремоделирование проводящей системы сердца, что вызывает развитие нарушение ритма сердца.
Наиболее частые заболевания сердечно-сосудистой системы у детей
1. Врожденные пороки сердца (ВПС) представляют собой дефекты строения полостей сердца или сосудов сердца, которые приводят к нарушению их функционирования. Врождённые пороки наиболее часто регистрируются либо на УЗИ во время беременности или в первый месяц после рождения. У детей с ВПС отмечается быстрая утомляемость, слабость, малая прибавка роста и веса в первый год жизни, частые респираторные заболевания. Наиболее часто требуется хирургическое лечение пороков.
2.Артериальная гипертензия. Практически у 20% школьников наблюдается повышение артериального давления. Наиболее предрасположены к повышению давления дети предпубертатного и пубертатного возраста. В зависимости от возраста, когда впервые появилось повышение давления, могут быть различные причины. У младшего возраста повышение артериального давления связано с врождённой патологией почек, сердечно-сосудистой системы. По мере взросления на первое место среди причин выходят повышенная масса тела, наследственность и т.д. Очень часто ребёнок не ощущает повышенное давление и оно является случайной находкой во время диспансеризации. Иногда дети могут жаловаться на быструю утомляемость, головокружение и головную боль. На первом этапе лечения используются немедикаментозные методы, которые включают нормализацию режима дня, сна, питания и физической активности. Если в течение некоторого времени не наблюдается положительная динамика, то подключаются лекарственные препараты.
СПРАВОЧНО!
Некрасова Анастасия Михайловна.
Врач – педиатр, детский кардиолог.
Медицинский
г. Электроугли, ул. Школьная, д.49, д.38.
www.семья-мц.рф
Максимальное соблюдение режимов, соответствующих потребностям и ритмам новорождённого!
Нельзя игнорировать раннее и регулярное прикладывание ребёнка к груди, даже если после этого прикладывания ребёнка кормят из бутылочки. Связь матери и малыша помогает ему лучше адаптироваться к условиям «новой» среды. Чем позже начато грудное вскармливание, тем хуже для малыша. Задержка кормлений на 2-4 дня с момента рождения ребёнка может оказать отрицательное воздействие: ребёнок, признанный при рождении физиологически зрелым, проявит признаки физиологической незрелости.
Для мам, у которых ребенок родился физиологически зрелым очень важно иметь полноценное питание по абсолютно всем инградиентам: белку, углеводам, насыщенным и полиненасыщенным жирам, витаминам, микроэлементам. Необходимо обогатить свой рацион витаминно-минеральными комплексами, хорошо усваиваемыми белками (мясо, рыба, творог, яйца), субпродуктами, овощами, фруктами, ягодами, умеренным количеством разваренных злаков (рис, гречка).
Не стоит питаться чаще, чем 4 раза в сутки и пить чай с молоком за 20 минут до кормления или после кормления. Достаточно выпить несколько глотков воды перед кормлением ребенка, а жажду утолять при необходимости, но не сладкими напитками. Запрещены газированные напитки, особенно напитки типа колы.
Важно частое пребывание младенца с матерью, ласки, игры с малышом, ласковые слова с первых дней рождения. Но спать малыш должен в своей кроватке или в коляске на свежем воздухе (как можно чаще).
Необходимо регулярно прикладывать малыша к груди, даже при отсутствии грудного вскармливания. В этом случае малыш должен удерживать в ротике сосок молочной железы не меньше десяти минут, после чего ему можно предложить бутылочку.
Температура воздуха в помещении должна быть от 18 до 20 градусов во время бодрствования (такая температура стимулирует двигательную активность), от 20 до 22 градусов тепла во время сна. При температуре окружающего воздуха около 32 градусов тепла двигательная активность малыша практически равна нулю, что представляет вред, а не заботу.
Часто незрелым малышам назначают лечебный массаж. Но делать его должен только специалист. Мамы должны освоить правила поглаживания, легкого массажа для новорожденных.
Основа физиологической зрелости младенца – правильное течение беременности
Для гармоничного развития младенца и своевременного созревания всех его систем, следует уделять максимальное внимание этапам подготовки к беременности и первым неделям беременности. Это время, когда воздействие на плод лекарств, алкоголя, никотина и других веществ особенно опасно. Это время, когда любой нервный стресс мамы отражается на процессах, происходящих с малышом. Голод у мамы, даже скрытый голод в виде глубокого дефицита важнейших факторов питания (аминокислот, витаминов группы В, железа, кислорода, йода, полиненасыщенных жирных кислот класса омега-3 и др.) также может быть причиной физиологической незрелостью младенца.
Настройтесь на позитивное течение беременности. Убедитесь в отсутствии тератогенного эффекта в каждой таблетке, которую собираетесь проглотить, в каждом съеденном продукте или выпитом стакане жидкости, в креме, зубной пасте, процедуре, моющем средстве.
Беременность длится всего девять месяцев. Поэтому «жертва» виде отказа от бокала вина, косметической процедуры или длительного перелета – это ничто по сравнению со здоровым малышом, готовым к жизни в новом мире.
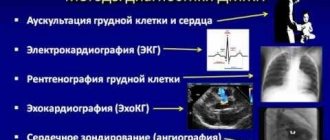
Методы диагностики ВПС
Диагностика ВПС основывается на сборе данных анамнеза (наличие пороков развития, в том числе врожденных пороков сердца, генетических заболеваний у ближайших родственников; информация о беременности и наличии этиологических факторов у родителей).
При сборе жалоб обращают внимание на отставание ребенка в развитии, плохую прибавку в весе, плохой аппетит, вялое сосание из груди либо бутылочки, отказ от груди, цианоз, частые респираторные инфекции.
Физикальное обследование
При физикальном обследовании обращают внимание на цвет кожных покровов, определяют пульс и АД (на правой руки и любой ноге), выполняют аускультацию сердца, легких, обращают внимание на наличие периферических отеков, проводят пульсоксиметрию, определяют диурез.
Инструментальная диагностика
Однако, ведущую роль в диагностике и подтверждении, дифференциальной диагностике ВПС играют инструментальные методы обследований: рентгенологическое обследование органов грудной клетки, электрокардиография, эхокардиография, МРТ, КТ, катетеризация полостей сердца.
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».