Гипертонический криз (ГК) представляет собой крайне тяжелое проявление артериальной гипертензии, которое развивается по причине нарушения механизма регуляции кровяного давления. Основное проявление ГК – резкое внезапное повышение уровня артериального давления (АД), сопровождающееся значительным ухудшением почечного, мозгового кровообращения. По этой причине возрастает вероятность тяжелых сердечно-сосудистых осложнений (инфаркт миокарда, инсульт, острая коронарная недостаточность, расслаивающая аневризма аорты, субарахноидальное кровоизлияние, острая почечная недостаточность, отек легких, острая левожелудочковая недостаточность, сопровождающаяся отеком легких, и т. д.).
Общие сведения
Артериальная гипертензия — самое распространенное хроническое заболевание сердечно-сосудистой системы, которое у пожилых лиц встречается чаще (после 60 лет наблюдается у 60%). Артериальная гипертензия регистрируется чаще у женщин, чем у мужчин и является причиной общей смертности. Правильное лечение гипертонической болезни способствует увеличению продолжительности жизни больных. Снижение систолического давления всего на 10 мм рт. ст., а диастолического на 5 сопровождается уменьшением риска инсультов на 35%, а острой коронарной патологии на 20%. Несмотря на проводимое лечение бывают случаи неконтролируемого течения заболевания, которое осложняется гипертоническими кризами. Что такое гипертонический криз? Это значительное повышение давления от привычного уровня для данного больного, которое сопровождается расстройствами со стороны сердца, головного мозга и вегетативной нервной системы. Код гипертонического криза по МКБ-10 — I11.9.
При неконтролируемом течении повторный криз в течение года развивается у 62% больных, а у 11% следующий криз развивается в ближайшие двое суток. Каждый повторный криз негативно влияет на ближайший и отдаленный прогноз. Чем опасен гипертонический криз? Наиболее опасен осложненный криз, осложнениями которого являются инфаркт миокарда, отек легких, нарушение мозгового кровообращения. Причем цереброваскулярные осложнения составляют 81%. Эти осложнения становятся причиной инвалидизации и даже смерти больных. В связи с этим актуальным является купирование криза, устранение кардиальной и неврологический симптоматики и в последующем стабилизация состояния больного.
Лечение
Целью лечения при гипертоническом кризе является постепенное снижение артериального давления до приемлемого уровня. Нужно помнить, что это снижение необходимо проводить плавно и медленно. Принято считать, что в час следует снижать показатели артериального давления не быстрее чем на 10 мм рт. ст. При более резком уменьшении АД может случиться коллапс, сопровождающийся потерей сознания и прочими последствиями.
При лечении гипертонического криза используются различные медикаменты, традиционно применяющиеся при гипертонии. В связи с тем, что заболевание носит характер приступов, его лечением занимаются сотрудники скорой помощи, однако в целом им могут заниматься и врачи общей практики, которые оказались поблизости от пациента. Вне зависимости от того, кто оказывает помощь больному, важно, чтобы лечение было своевременным и правильным. Именно поэтому даже непрофессионалы, точно знающие, какой препарат действует на пациента лучше всего, могут оказать доврачебную помощь. Однако это не отменяет необходимости вызова врача.
Чтобы облегчить состояние больного, его необходимо усадить в положение «полусидя» (в кресло), обеспечить покой и положить под голову подушку небольшого размера. Затем до приезда скорой помощи следует зафиксировать значение АД и частоту пульса. Больной не должен оставаться без присмотра. Более подробные медицинские рекомендации сможет дать прибывший врач скорой помощи. Первичное возникновение гипертонического криза или невозможность его купирования являются достаточными основаниями для госпитализации в стационар кардиологии.
Классификация
Существует множество классификаций гипертонических кризов. По одной из них гипертензивный криз подразделяют на:
- Осложненный.
- Неосложненный.
В свою очередь неосложненные кризы подразделяются на формы:
- Водно-солевая.
- Нейровегетативная.
- Судорожная.
По типу гемодинамики выделяют:
- Гиперкинетический криз. При нем большей частью повышается систолическое давление и увеличивается сердечный выброс, а также отмечается тахикардия. Если сравнивать с классификацией Ратнер Н.А. он соответствует первому типу криза (адреналовый).
- Гипокинетический. Характеризуется преимущественным повышением диастолического давления, снижением сердечного выброса и резким повышением периферического сопротивления, отмечается склонность к брадикардии. По проявлениям соответствует кризу второго порядка.
- Эукинетический криз. Занимает промежуточное место между первыми двумя. Характеризуется нормальным сердечным выбросом и повышенным периферическим сопротивлением. При этом типе равномерно повышается систолическое и диастолическое давление.
По классификации Моисеева С. Г. выделяется:
- Церебральный гипертонический криз. Проявляется головной болью, рвотой, светобоязнью, различными вестибулярными и зрительными расстройствами, очаговой симптоматики, характерной для ишемического инсульта.
- Кардиальный. Протекает в нескольких вариантах: астматический (отёк лёгких), ангинозный (развивается инфаркт миокарда) и аритмический (протекает с пароксизмами мерцания предсердий или пароксизмальной тахикардией).
По одной классификации выделяют следующие формы кризов:
- Нейровегетативная. Для нее характерно внезапное начало, тахикардия, возбуждение, покраснение кожи, потливость, обильное мочеиспускание, повышение систолического давления. То есть криз протекает как симпатоадреналовый пароксизм. Кризы этого типа протекают благоприятно.
- Водно-солевая. Ухудшение состояния происходит постепенно, у больных отмечаются сонливость, вялость, ухудшение ориентировки в окружающем, одутловатость лица и общая отечность. Протекает тяжело и часто осложняется левожелудочковой недостаточностью. Давление (систолическое и диастолическое) повышается равномерно, но может преобладать диастолическое, тогда уменьшается пульсовое давление.
- Судорожная форма. Встречается при остром гломерулонефрите и проявляется тяжелой энцефалопатией. Начинается с выраженной пульсирующей головной боли, возбуждения, рвоты, расстройств зрения. После этого наступает потеря сознания и развиваются судороги. У некоторых больных при остром гломерулонефрите судорожный криз развивается при невысоком давлении.
Неосложненный гипертонический криз имеет другое название некритический и неотложный. Он не сопровождаются поражением сердца, головного мозга и почек. Протекает с минимальными симптомами при существенном повышении давления. У больных усиливается головная боль, возникает беспокойство и тревожность, могут появиться экстрасистолии. Неосложненный криз развивается при эмоциональном перенапряжении в случае, если нарушен прием антигипертензивных препаратов. Больные нуждаются в неотложной помощи, которую оказывают дома, и она заключается в постепенном снижении давления за несколько часов. Срочной госпитализации таким больным не требуется, поскольку данный криз не представляет угрозы для жизни.
Осложненный криз имеет и другое название — критический и жизнеугрожающий, поскольку характеризуется опасными для жизни поражениями органов (сердце, головной мозг, почки). Он требует срочной госпитализации, немедленного (в течение часа) снижения давления и дальнейшей интенсивной терапии. Осложненный криз устанавливают при наличие признаков поражения органов даже при невысоком давлении и принимают неотложные меры. При осложненных кризах развиваются (по степени убывания):
- инфаркт мозга (ишемический инсульт);
- отек легких;
- гипертензивная энцефалопатия;
- инфаркт миокарда;
- эклампсия;
- кровоизлияние в мозг;
- расслаивающая аневризма;
- эклампсия у беременных;
- отек зрительного нерва;
- кровоизлияния в сетчатку;
- повреждение почек.
Для криза характерно:
- высокое давление (для каждого пациента индивидуальное);
- внезапное начало;
- субъективные ощущения;
- повышение систолического давления более 220 мм рт. ст., а диастолического более 120, которое протекает бессимптомно, также классифицируют как гипертонический криз.
Гипертонический криз: от традиционных представлений до современных клинических рекомендаций
Как известно, основные рекомендации по лечению артериальной гипертензии (АГ) создаются ведущими экспертами в сфере здравоохранения (2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension, Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure). Кроме того, ежегодные обновления, с одной стороны, и разработка национальных рекомендаций — с другой — обеспечивают наиболее реалистичный подход к лечению и профилактике АГ.
Все вышеизложенное позволило снизить заболеваемость и смертность от ассоциированных с АГ патологий. Как показал метаанализ 14 крупных рандомизированных клинических исследований, снижение только диастолического артериального давления (ДАД) на 5–6 мм рт. ст. уменьшает риск развития инсульта на 42% (Collins). В Российской Федерации, как и во всем мире, также разрабатываются и внедряются программы по оптимальному лечению АГ. Это дает определенные результаты: изменился спектр используемых гипотензивных препаратов, повысился образовательный уровень врача и пациента, приняты национальные рекомендации. Контрастом на этом фоне является ситуация с гипертоническим кризом (ГК). ГК является прогностически самым неблагоприятным проявлением АГ: 25–40% пациентов, перенесших осложненный ГК, умирают в течение последующих 3 лет от почечной недостаточности (уровень доказательности А) или инсульта (уровень В). Этот риск увеличивается с возрастом (уровень А), при эссенциальной АГ (уровень А), при повышенном креатинине сыворотки (уровень А), при мочевине сыворотки выше 10 ммоль/л (уровень В), с большей продолжительностью АГ (уровень В), при наличии 2-й и 4-й степеней гипертензивной ретинопатии (уровень С), у 3,2% больных развивается почечная недостаточность, требующая гемодиализа (уровень В). В силу этого ГК относится к проявлениям АГ, определяющим смертность от ее осложнений [2]. Анализ отечественных руководств и рекомендаций, в том числе выпущенных в 2004–2005 годах, показал следующее: отсутствует отчетливое определение ГК, а то, что имеется, противоречит данному ВОЗ; приведенные классификации в большинстве своем ориентированы на патофизиологические процессы и не существенны для определения тактики лечения; среди рекомендованного спектра препаратов много с недоказанной эффективностью, морально устаревших или не имеющих регистрации в РФ, нет определения цели лечения и прогноза.
Хорошо известно, что первой медицинской инстанцией, куда обращаются пациенты при ГК, является скорая медицинская помощь (СМП). Следует принять во внимание, что всего в России ежесуточно число вызовов СМП достигает 150000, доля ГК по разным регионам при этом колеблется от 7 до 25%, составляя ~ 15000–30000 вызовов. Ситуация осложняется еще и тем, что в Приказе Минздрава РФ № 100 от 26.03.99 «О совершенствовании организации скорой медицинской помощи населению Российской Федерации» в приложении 13 «Примерный перечень оснащения выездной бригады скорой медицинской помощи» в разделе «Гипотензивные препараты» п. 2.14 указан лишь один препарат — клонидин (Клофелин, Гемитон) 0,01% — 1 мл, 2 амп. (!) В настоящей статье в определенной последовательности будут представлены основные сведения касательно ГК, основанные на рекомендациях ННПОСМП и стандартах медицинской помощи на догоспитальном этапе, утвержденных Министерством здравоохранения и социального развития 4 сентября 2006 г.
ГК относят к числу экстренных состояний, сопровождающихся повышением артериального давления (АД) (в англоязычной терминологии — hypertensive emergencies). ГК характеризуется внезапным повышением АД до индивидуально высоких величин, сопровождается признаками ухудшения мозгового, коронарного, почечного кровообращения, а также выраженной вегетативной симптоматикой. Даже повышение АД < 180/120 мм рт. ст., приводящее к появлению или усугублению симптомов со стороны органов-мишеней (нестабильная стенокардия, острая левожелудочковая недостаточность, расслоение аневризмы аорты, эклампсия, инсульт, отек соска зрительного нерва), должно трактоваться как ГК [3]. Во всех случаях повреждения органов-мишеней ГК считается осложненным и требует снижения АД в течение первых минут и часов с помощью парентеральных препаратов. Резкое повышение АД, возможно с вегетативной симптоматикой, не сопровождающееся симптомами со стороны органов-мишеней, трактуется как неосложненный ГК. В этой ситуации не требуется немедленного вмешательства, АД должно быть снижено в течение нескольких часов (hypertensive urgencies) с помощью пероральных лекарственных средств. В большинстве случаев неосложненного ГК наблюдается неадекватная базисная терапия АГ и/или недостаточное сотрудничество пациента с врачом. Повышение систолического АД (САД) ≥ 220 мм рт. ст. и/или ДАД ≥ 120 мм рт. ст. требует снижения АД в течение нескольких часов даже при отсутствия симптоматики.
Ухудшение течения АГ, в отличие от ГК, развивается на фоне сохраненной саморегуляции регионального кровотока и, как правило, является следствием неадекватного лечения. Отмечается удовлетворительная переносимость высоких цифр АД, нет острых признаков поражения органов-мишеней, отягощенного анамнеза по сердечно-сосудистым заболеваниям, отсутствуют риск развития жизнеугрожающих осложнений. Беспокоит головная боль, которая нередко проходит спонтанно, АД < 220/120 мм рт. ст. В этой ситуации требуется коррекция антигипертензивной терапии, возможно на фоне применения короткодействующих пероральных гипотензивных средств (нифедипин, каптоприл).
Этиология и патогенез. ГК развивается на фоне:
- гипертонической болезни (в том числе как ее первое проявление);
- симптоматической АГ.
Состояния, при которых возможно резкое повышение АД:
- феохромоцитома;
- острый гломерулонефрит;
- эклампсия беременных;
- диффузные заболевания соединительной ткани с вовлечением почек;
- применение симпатомиметических средств (в частности, кокаина);
- травма черепа;
- тяжелые ожоги и др.
Наиболее частые факторы, способствующие развитию ГК:
- прекращение приема гипотензивных лекарственных средств;
- психоэмоциональный стресс;
- избыточное потребление соли и жидкости;
- физическая нагрузка;
- злоупотребление алкоголем;
- метеорологические колебания.
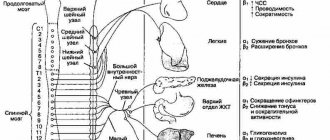
В патогенезе ГК выделяют:
- сосудистый механизм — повышение общего периферического сопротивления в результате увеличения вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол;
- кардиальный механизм — увеличение сердечного выброса, сократимости миокарда и фракции изгнания в ответ на повышение частоты сердечных сокращений (ЧСС), объема циркулирующей крови.
Клиническая картина. Для осложненного ГК характерно:
- внезапное начало (от нескольких минут до нескольких часов);
- индивидуально высокий уровень АД > 180/120 мм рт. ст.);
- появление признаков ухудшения регионарного кровообращения;
- наличие выраженной вегетативной симптоматики (табл.).
Позвонившему в отделение СМП предлагается выполнить до приезда бригады СМП следующее:
- уложить больного с приподнятым головным концом;
- при потере сознания обеспечить стабильное положение на боку;
- уточнить, принимал ли больной плановые гипотензивные препараты, если нет, то рекомендовать принять их в обычной дозе;
- измерить пульс, АД и записать цифры;
- найти снятую ранее ЭКГ больного, чтобы показать ее врачу СМП;
- не оставлять больного без присмотра.
Во время осмотра бригадой СМП в целях диагностики задаются следующие обязательные вопросы:
- Регистрировались ли ранее подъемы АД? На протяжении скольких лет отмечаются подъемы АД?
- Каковы наиболее часто регистрируемые цифры при проведении регулярного самоконтроля?
- Получает ли пациент регулярную гипотензивную терапию?
- Чем обычно субъективно проявляется повышение АД, каковы клинические проявления в настоящее время?
- Когда появилась симптоматика и сколько длится криз?
- Были ли попытки самостоятельно купировать ГК, чем раньше удавалось снизить АД?
- Какие лекарства больной уже принял до приезда врача СМП? Это необходимо знать, чтобы учитывать возможность взаимодействия с назначаемым препаратом.
- Перенес ли больной в последнее время инсульт или субарахноидальное кровоизлияние?
- Имеются ли сопутствующие заболевания почек и сердца?
Проводятся следующие диагностические мероприятия:
- Оценка общего состояния и жизненно важных функций: сознания (возбуждение, оглушенность, без сознания), дыхания (наличие тахипноэ).
- Визуальная оценка:
— положения больного (лежит, сидит, ортопное);— цвета кожных покровов (бледные, гиперемия, цианоз) и влажности (повышена, сухость, холодный пот на лбу);
— сосудов шеи (наличие набухания вен, видимой пульсации);
— наличия периферических отеков.
- Исследование пульса (правильный, неправильный), измерение ЧСС (тахикардия, брадикардия).
- Измерение АД на обеих руках (в норме разница < 15 мм рт. ст.).
- Перкуссия: наличие увеличения границ относительной сердечной тупости влево.
- Пальпация: оценка верхушечного толчка, его локализации
- Аускультация сердца: оценка тонов, наличие шумов, акцента и расщепления II тона над аортой.
- Аускультация аорты (подозрение на расслоение аорты или разрыв аневризмы) и почечных артерий (подозрение на их стеноз).
- Аускультация легких: наличие влажных разнокалиберных хрипов с обеих сторон.
- Уточнение наличия ухудшения зрения, рвоты, судорог, стенокардии, одышки; оценка диуреза.
- Исследование неврологического статуса: снижение уровня сознания (уровень А), дефекты поля зрения (уровень С), дисфагия (уровень А), нарушения двигательных функций в конечностях (уровень В), нарушение проприоцепции (уровень В), нарушение статики и походки (уровень В), недержание мочи (уровень В).
- Регистрация ЭКГ в 12 отведениях: оценка ритма, ЧСС, проводимости, наличие признаков гипертрофии левого желудочка, ишемии и инфаркта миокарда.
Лечение на догоспитальном этапе предполагает следующее:
- Положение больного — лежа с приподнятым головным концом.
- Контроль ЧСС, АД каждые 15 мин.
- Успокаивающая беседа.
В случае неосложненного ГК или бессимптомного повышения САД ≥ 220 мм рт. ст. и/или ДАД ≥ 120 мм рт. ст. необходимо:
- постепенное снижение АД на 15–25% от исходного или ≤ 160/110 мм рт. ст. в течение 12–24 ч;
- применение пероральных гипотензивных лекарственных средств (начинают с одного препарата). Оценка эффективности и коррекция неотложной терапии проводится по истечении времени, необходимого для начала наступления гипотензивного эффекта препарата (15–30 мин).
При ГК в сочетании с тахикардией применяются:
- пропранолол (неселективный β-блокатор) — внутрь 10–40 мг. Терапевтический эффект развивается через 30–45 мин, продолжительность — 6 ч. Основные побочные эффекты: брадикардия, бронхоспазм, АВ-блокада. Противопоказания: АВ-блокада II–III ст., синоатриальная блокада, синдром слабости синусового узла (СССУ), брадикардия (ЧСС < 50 уд/мин) бронхиальная астма, спастический колит. С осторожностью применяется при хронической обструктивной болезни легких (ХОБЛ), гипертиреозе, феохромоцитоме, печеночной недостаточности, облитерирующих заболеваниях периферических сосудов, беременности. Препарат выбора при ГК у молодых с выраженной вегетативной симптоматикой, на фоне злоупотребления алкоголем, при тиреотоксическом кризе;
- клонидин (уровень В), препарат центрального действия — под язык 0,075–0,150 мг, терапевтический эффект развивается через 10–30 мин, продолжительность — 6–12 ч. Выраженные побочные эффекты: сухость во рту (уровень А), повышенная утомляемость (уровень А), слабость (уровень А), сонливость (уровень А), замедление скорости психических и двигательных реакций (уровень В), головокружение (уровень А), снижение желудочной секреции (уровень А), запоры, ортостатическая гипотония, брадикардия, АВ-блокада (повышение риска развития при взаимодействии с β-блокаторами, сердечными гликозидами), преходящее повышение уровня глюкозы крови (уровень А), задержка Na+ и воды. При передозировке возможно повышение АД. Противопоказания: депрессия, выраженный атеросклероз сосудов головного мозга, облитерирующие заболевания артерий, выраженная синусовая брадикардия, СССУ, AВ-блокада II–III ст., одновременное применение трициклических антидепрессантов и этанола, беременность. В настоящее время клонидин вытесняется из широкой практики из-за резкого и кратковременного снижения АД с последующей фазой повышения («гемитоновые кризы»). Препарат выбора при синдроме отмены клонидина.
При ГК без тахикардии назначают:
- каптоприл (уровень В), ингибитор АПФ — под язык 25 мг, терапевтический эффект развивается через 15–60 мин, продолжительность — до 12 ч. При первом приеме каптоприла возможно резкое снижение АД. Перед назначением препарата необходимо уточнить патологию почек (возможно развитие почечной недостаточности при двустороннем стенозе почечных артерий, стенозе артерии единственной почки), а также оценить наличие у пациента гиповолемии (увеличивается риск чрезмерного снижения АД на фоне диареи, рвоты и при приеме диуретиков в высоких дозах). Побочные эффекты: гипотония (через час после приема), сухой кашель, кожная сыпь, протеинурия. Противопоказания: гиперчувствительность к ингибиторам АПФ, беременность. С осторожностью следует назначать при: аортальном стенозе, церебро- и кардиоваскулярных заболеваниях (в том числе недостаточности мозгового кровообращения, коронарной недостаточности), тяжелых аутоиммунных заболеваниях соединительной ткани (в том числе системной красной волчанки, склеродермии), угнетении костномозгового кроветворения, хронической почечной недостаточности, пожилом возрасте (12,5 мг). В России препарат не одобрен для применения у лиц до 18 лет. Препарат выбора у пациентов с сердечной недостаточностью, постинфарктным кардиосклерозом и сахарным диабетом;
- нифедипин (уровень В), антагонист кальция короткого действия — под язык 10 мг, терапевтический эффект развивается через 5–20 мин, продолжительность его — 4–6 ч. При приеме часто развивается гиперемия лица. Побочные эффекты: головокружение, гипотония (дозозависимая, больному следует лежать в течение часа после приема нифедипина), головная боль, тахикардия, слабость, тошнота. Противопоказания: острый инфаркт миокарда, тахикардия. С осторожностью применять при выраженном аортальном или митральном стенозе, выраженной брадикардии или тахикардии, СССУ, хроническая сердечная недостаточность артериальной гипотензии, тяжелых нарушения мозгового кровообращения, печеночной недостаточности, почечной недостаточности, в пожилом возрасте, возрасте до 18 лет (эффективность и безопасность применения не исследованы). Применяется для купирования ГК у беременных, равноэффективен по сравнению с магния сульфатом, лабетололом (уровень А). Препарат выбора у пациентов с вазоренальной АГ, ХОБЛ, облитерирующими заболеваниями артерий.
Применение фуросемида (петлевой диуретик) возможно при застойной сердечной недостаточности в качестве дополнения к другим гипотензивным препаратам.
Необходимо избегать резкого чрезмерного снижения АД из-за опасности развития ишемии сердца, головного мозга. Цель лечения — достичь ДАД менее 120 мм рт. ст. или уменьшить его более чем на 20 мм рт. ст. (уровень D).
При ГК осложненном необходимы следующие терапевтические мероприятия:
- санация дыхательных путей;
- обеспечение кислородом;
- венозный доступ;
- лечение развившихся осложнений и дифференцированный подход к выбору гипотензивных препаратов;
- антигипертензивная терапия, проводимая парентеральными препаратами;
- быстрое снижение АД (на 15–20% от исходного в течение часа, затем за 2–6 ч до 160/100 мм рт. ст. (возможен переход на пероральные лекарственные средства).
ГК, осложненный острым инфарктом миокарда или острым коронарным синдромом. На фоне высоких цифр АД развивается острая ишемия миокарда. Клинические признаки: жалобы больного на резко возникший приступ давящей, жгучей, вплоть до раздирающей боли с локализацией за грудиной, во всей передней половине грудной клетки, реже боль локализуется в горле, нижней челюсти, в левой половине грудной клетки или в эпигастрии. Боль не зависит от положения тела, движения и дыхания; длится более 15–20 мин, без эффекта от нитроглицерина.
На ЭКГ отмечаются признаки острой ишемии (дугообразный подъем сегмента ST, сливающийся с положительным зубцом Т или переходящий в отрицательный зубец Т; возможна дугообразная депрессия SТ выпуклостью вниз), инфаркта миокарда (патологический зубец Q и уменьшение амплитуды зубца R или исчезновение зубца R и формирование QS), остро возникшая блокада ножек пучка Гиса.
Лечение направлено на купирование болевого приступа, улучшение питания миокарда и снижение АД. Назначаются:
- нитроглицерин (уровень В) сублингвально в таблетках (0,5 мг), аэрозоле или спрее (0,4 мг или 1 доза, при необходимости повторять каждые 5–10 мин) или в/в 0,1% — 10 мл нитроглицерина разводят в растворе NaCl 0,9% — 100 мл и вводят в/в капельно со скоростью 5–10 мкг/мин (2–4 капли/мин) под постоянным контролем АД и ЧСС;
- пропранолол (уровень А), неселективный β-блокатор — в/в струйно, медленно вводят 0,1% — 1 мл (1 мг), возможно повторить ту же дозу через 3–5 мин до достижения ЧСС 60 уд/мин, под контролем АД и ЭКГ. Максимальная общая доза — 1 мг;
- в случае сохранения высоких цифр АД — эналаприлат 0,625–1,250 мг в/в струйно в течение 5 мин;
- морфин (уровень В), наркотический анальгетик, 1% — 1 мл развести раствором 0,9% натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4–10 мл (или 2–5 мг) каждые 5–15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты);
- ацетилсалициловая кислота (уровень А) (если больной не принимал ее самостоятельно до приезда бригады СМП) разжевать 160–325 мг с целью улучшения прогноза.
Следует помнить, что высокие цифры АД являются противопоказанием к применению антикоагулянтов (гепарина).
Нерекомендуемые гипотензивные препараты: нифедипин, фуросемид.
ГК, осложненный острой левожелудочковой недостаточностью. При развитии острой левожелудочковой недостаточности вследствие перегрузки миокарда развивается застой и повышение давления в сосудах малого круга кровообращения, что приводит к отеку легких. Больной принимает вынужденное положение (ортопноэ). Отмечается выраженная инспираторная одышка, цианоз кожных покровов. При аускультации легких — влажные мелкопузырчатые хрипы с обеих сторон.
Лечение направлено на купирование отека легких и снижение АД. Назначаются:
- эналаприлат (уровень В) — 0,625–1,25 мг в/в струйно в течение 5 мин;
- фуросемид (уровень В) внутривенно (20–100 мг).
Нерекомендуемые гипотензивные препараты: β-блокаторы (пропранолол), клонидин.
ГК, осложненный острым расслоением аорты или разрывом аневризмы аорты. Внезапно возникает сильная боль в грудной клетке (поражение грудного отдела аорты) или в животе и спине с частичной иррадиацией в бок и паховые области (поражение брюшного отдела). Отмечается бледность кожных покровов (гиповолемический шок), одышка (дыхание частое и поверхностное). При аускультации может выслушиваться систолический шум над верхушкой сердца, который хорошо слышен на спине вдоль позвоночного столба, а в 15% случаев — диастолический. На ЭКГ нередко определяются признаки коронарной недостаточности или очаговых изменений миокарда.
Следует стремиться к быстрому снижению АД до 100–120/80 мм рт. ст. (или на 25% от исходного за 5–10 мин, а в дальнейшем до указанных цифр).
Для уменьшение сократимости миокарда и быстрого снижения АД применяют:
- пропранолол — в/в медленно вводят в начальной дозе 1 мг (0,1% — 1мл), каждые 3–5 мин повторяют ту же дозу (до достижения ЧСС 50–60 уд/мин, уменьшения пульсового давления до 60 мм рт. ст., появления побочных эффектов или достижения общей дозы 0,15 мг/кг);
- нитроглицерин — в/в капельно 0,1% — 10 мл развести в 100 мл 0,9% раствора NaCl и вводить с начальной скоростью 1 мл/мин (или 1–2 капли в минуту). Скорость введения можно увеличивать каждые 5 мин на 2–3 капли, в зависимости от реакции больного.
Применение β-блокаторов должно предшествовать введению любых лекарственных средств, способных вызвать тахикардию, включая нитраты.
Если β-блокаторы противопоказаны, назначают верапамил в/в болюсно: за 2–4 мин — 0,25% — 1–2 мл (2,5–5 мг), с возможным повторным введением 5–10 мг через 15–30 мин.
Для купирования болевого синдрома используют морфин 1% — 1 мл развести раствором 0,9% натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4–10 мл (или 2–5 мг) каждые 5–15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты).
Нерекомендуемые гипотензивные препараты: нифедипин, фуросемид.
ГК, осложненный гипертензивной энцефалопатией. Вследствие нарушения цереброваскулярной саморегуляции происходит расширение и повышение проницаемости сосудов, которое приводит к отеку головного мозга. Ранние клинические признаки: интенсивная головная боль, головокружение, тошнота, рвота, ухудшение зрения (отек зрительного нерва, кровоизлияния в сетчатку). В неврологическом статусе отмечают неустойчивый эмоциональный фон, расторможенность, возбуждение, иногда спутанность сознания, психомоторное оглушение или дезориентация. Позднее могут развиться очаговая неврологическая симптоматика, судороги, кома. При снижении АД отмечается быстрое восстановление функции головного мозга. Дифференциальную диагностику проводят с субарахноидальным кровотечением и инсультом, в связи с чем показана экстренная госпитализация и консультация невролога.
Снижение АД — быстрое и осторожное. Применяют эналаприлат (уровень В) — в/в струйно (в течение 5 мин) 0,625–1,25 мг или 5–10 мл (1,25 мг в 1 мл), терапевтический эффект развивается через 15 мин, продолжительность действия 6 ч. При необходимости повторно вводят дозу через 60 мин. В качестве побочного эффекта наблюдается гипотония (редко). Влияние на мозговой кровоток минимально. Противопоказания: гиперчувствительность к ингибиторам АПФ, беременность, порфирия, детский возраст. С осторожностью применяют при аортальном и митральном стенозах, двустороннем стенозе почечных артерий, стенозе артерии единственной почки, системных заболеваниях соединительной ткани, почечной недостаточности (протеинурия более 1 г/сут), пожилом возрасте (0,65 мг).
При судорожном синдроме назначают диазепам (уровень В) — в/в в начальной дозе 10–20 мг (0,5% — 2–4 мл), в последующем при необходимости — 20 мг в/м или в/в капельно. Эффект развивается через несколько минут, скорость его наступления варьируется у разных пациентов.
Нерекомендуемый гипотензивный препарат: нифедипин.
ГК, осложненный острым нарушением мозгового кровообращения или субарахноидальных кровотечением. На фоне высоких цифр АД развивается острая ишемия головного мозга (ишемический инсульт) или разрыв сосудов (геморрагический инсульт, субарахноидальное кровотечение). Клинические признаки, как правило, развиваются остро, дифференциальный диагноз проводится в стационаре.
При ишемическом инсульте появляются головная боль, головокружение, тошнота, повторная рвота, дисфагия, нарушение зрения, недержание мочи, расстройство сознания (спутанность, оглушение, сопор, кома). Неврологический статус: стойкая очаговая симптоматика — нарушение равновесия, парезы, параличи, парестезии, дизартрия, дисфагия, дефекты поля зрения и др.
Для геморрагического инсульта характерно апоплектиформное развитие с потерей сознания и быстрым переходом в коматозное состояние. Очаговые симптомы зависят от обширности и расположения гематомы. По мере сдавления ствола мозга появляются нистагм, расстройства сердечно-сосудистой деятельности и дыхания.
Субарахноидальное кровоизлияние развивается после непродолжительных предвестников в виде остро возникшей головной боли, шума в ушах, нередко с психомоторным возбуждением, рвотой. Иногда выявляются признаки поражения черепных нервов, присоединяются ригидность затылочных мышц, двусторонний симптом Кернига, светобоязнь, эпилептиформный синдром.
Терапия направлена на поддержание жизненных функций организма. Снижение АД проводят медленно. Применяют эналаприлат — 0,625–1,25 мг в/в струйно в течение 5 мин.
Назначение ацетилсалициловой кислоты и клонидина противопоказано!
ГК, осложненный преэклампсией или эклампсией. Следует помнить, что антагонисты кальция вызывают расслабление гладкой мускулатуры во всем организме, что приводит к ослаблению родовой деятельности, а ингибиторы АПФ являются потенциально тератогенными препаратами.
Лечение предусматривает обеспечение охранительного (от внешних факторов) режима. Для купирования судорог и снижения АД применяется магния сульфат (уровень А) — в/в 400–1000 мг (10% — 40–100 мл или 20% — 20–50 мл), болюсно, при этом первые 3 мл ввести за минуту или капельно в NaCl 0,9% — 200 мл.
При преэклампсии также используют нифедипин (уровень А) — 10 мг под язык.
Требуется экстренная госпитализация в роддом.
При ГК, осложненном острым гломерулонефритом, назначают:
- нифедипин — 10–40 мг внутрь;
- фуросемид — 80–100 мг.
Экстренная госпитализация для проведения гемодиализа или ультрафильтрации крови.
При ГК, как проявлении феохромоцитомы применяют:
- празозин — 1 мг сублингвально;
- дроперидол — 5–10 мг в/в;
- пропранолол — 20–40 мг (после β-адреноблокаторов).
Показаниями к госпитализации служат:
- неосложненный ГК, не купирующийся на этапе СМП (госпитализация в терапевтическое или кардиологическое отделение);
- осложненный ГК (экстренная госпитализация с учетом развившегося осложнения (рис. 1, ), транспортировка больного в положении лежа).
Рекомендации негоспитализированным пациентам, оставленным дома, следующие:
- после приема пероральных гипотензивных препаратов пациенту следует лежать не менее часа;
- обратиться к врачу для коррекции плановой антигипертензивной терапии.
Часто встречающиеся ошибки:
- Парентеральное введение гипотензивных препаратов при неосложненном ГК или ухудшении течения гипертонической болезни.
- Стремление сразу снизить АД до нормальных цифр.
- Внутримышечное введение сульфата магния.
- Применение дибазола в отсутствие нарушений мозгового кровообращения.
- Применение препаратов, не обладающих гипотензивным свойством (Анальгин, Димедрол, Но-шпа, Папаверин и т. п.).
- Применение диуретиков (фуросемида) при ГК, осложненном ишемическим инсультом.
По вопросам литературы обращайтесь в редакцию.
А. Л. Верткин, доктор медицинских наук, профессор М. И. Лукашов, кандидат медицинских наук О. Б. Полосьянц, кандидат медицинских наук Н. И. Пеньтковский МГМСУ, ННПОСМП, Москва
Причины гипертонического криза
Рассматривая причины этого состояния, можно назвать наиболее частые:
- психоэмоциональные перегрузки;
- наличие болевого синдрома;
- метеорологические влияния;
- обструктивное апноэ сна;
- неправильная постоянная терапия гипертонии;
- невыполнение больным назначений;
- злоупотребление алкоголем;
- прием гормональных контрацептивов;
- операции и травмы;
- обструкция мочевыводящих путей;
- прием наркотических средств;
- курение.
Помимо гипертонической болезни гипертонический криз развивается при феохромоцитоме, заболеваниях почек (острый гломерулонефрит, мочекаменная болезнь, диабетическая нефропатия, заболевания соединительной почек), эклампсии беременных, травмах черепа.
Классификация гипертонического криза
В зависимости от скорости развития приступа выделяют:
- Криз 1 типа
– резкий подъем систолического давления и снижение показателя при медицинской помощи (стремительное течение), пульсирующая головная боль, возбуждение, раздражительность, жар, потливость, тахикардия. - Приступ 2 типа
– одновременное повышение верхнего и нижнего артериального давления, медленное развитие (от двух суток и более), снижение зрения, слуха, сонливость, вялость, симптоматика трудно устраняется даже в стационарных условиях. Одна из причин гемодинамических нарушений с последующими осложнениями.
Наличие осложнений после гипертонического криза позволяет определить процесс – осложненный или неосложненный. В первом случае проявления наблюдаются или со стороны сердца (кардиальный криз) и могут закончиться инфарктом миокарда, или со стороны головного мозга (церебральный), провоцирующие инсульт.
По формам бывает:
- Гипокинетический
(ослабление сердечного выброса). Длится до нескольких суток. Характеризуется сонливостью, упадком сил, снижением зрения, сдавливающими болями в области сердца. - Гиперкинетический
(противоположен гипокинетической форме – усиление выброса). Характеризуется острым началом, резкой болью в височной области, головокружением, снижением зрения, возбуждением, дрожью в теле. Продолжительность — от пары минут до трех часов. - Эукинетический
(при нормальной динамике выброса усиливается периферическое кровообращение).
Определение формы атаки необходимо для выбора дальнейшей терапии и прогноза.
Симптомы гипертонического криза
Резкое повышение давления характерно для любого типа криза. В большинстве случаев криз развивается, если систолическое давление выше 180 мм рт. ст., а диастолическое выше 120 мм рт. ст. У беременных, детей и подростков картина криза проявляется уже при умеренном повышении давления. Криз может длиться несколько часов или несколько суток. В большинстве случаев для этого состояния характерна триада — головная боль, тошнота, головокружение. При кризах на первый план выступают признаки вегетативной дисфункции: беспокойство, озноб, страх, тревога, потливость, жар, обильное мочеиспускание. Возможны неврологические нарушения — диссоциация рефлексов на руках и ногах.
Признаки гипертонического криза у женщин зависят от того, какой орган больше страдает при этом, в связи с чем выделяют гипертонический криз по кардиальному типу и церебральному типу. Гипертензивный церебральный криз сопровождается выраженной головной болью (больше в затылочной области), тошнотой, головокружением, нарушением зрения (двоение, «мушки» перед глазами и даже преходящая слепота). У некоторых больных церебральный криз протекает с судорогами, преходящими в гемипарезами (паралич), спутанностью (или потерей) сознания.
Такие симптомы как сердцебиение, боль в сердце, перебои и одышка характерны для кардиального гипертонического криза. К особенностям гипертензии у женщин относят форму климактерического синдрома, который вызывает периодический (циклический) гипертонический криз у женщин в определенные дни месяца. Признаки такой «кризовой» формы циклически повторяются обычно в первые 3-4 года менопаузы. Симптомы этой формы климактерия сходны с предменструальным синдромом — отеки, раздражительность, плохой сон, резкие скачки давления, приливы жара, сердцебиение. Последствия не отличаются от последствий гипертонической болезни — инфаркт миокарда, нарушения ритма, нарушения мозгового кровообращения.
Симптомы
Когда врач оказывает первую помощь при гипертоническом кризе, он не может точно определить разновидность центральной гемодинамики, поэтому для классификации кризов было разработано деление на основании клинических проявлений.
Гипертонический криз I типа (гиперкинетический). Его развитие происходит быстро, появляются головокружение, острая головная боль, мелькание («мушки») перед глазами, тошнота, в некоторых случаях возникает рвота. Больной возбужден, ощущает жара и сильно дрожит. На кожном покрове лица, шеи и груди могут появляться красные пятна. Кожа влажная на ощупь. Нередко пациент жалуется на усиленное сердцебиение и ощущает тяжесть за грудиной. Среди симптомов гипертонического криза отмечается тахикардия. АД находится на высоком уровне, преимущественно систолическое, выше 200 мм рт. ст.
Гипертонический криз II типа (гипокинетический). Как правило, возникает у людей, больных АГ III стадии, когда лечение недостаточно эффективно или нарушен режим жизни. По сравнению с гиперкинетическим кризом симптомы гипокинетичского развиваются медленнее, однако достаточно интенсивно. За несколько часов происходит нарастание резчайшей головной боли. Затем среди симптомов гипертонического криза отмечается появление тошноты, рвоты, вялости, ухудшением зрения и слуха. Пульс напряженный, но не учащенный. Диастолическое АД резко повышается до 140–160 мм рт. ст.
Осложненный гипертопический криз. Его протекание может быть по коронарному, церебральному или астматическому варианту. По сравнению с неосложненным гипертоническим кризом, осложненные варианты предполагают развитие на фоне высокого АД острой коронарной недостаточности (сердечной астмы, отека легких), острой левожелудочковой недостаточности, острого нарушения мозгового кровообращения (гипертонической энцефалопатии, преходящего нарушения мозгового кровообращения, геморрагического или ишемического инсульта).
У детей
У детей кризы развиваются при вторичных артериальных гипертензиях на фоне гломерулонефритов, коарктации аорты, феохромоцитомы, внутричерепной гипертензии, болезни Иценко-Кушинга, дисфункции коры надпочечников, менингита, узелкового полиартериита, черепно-мозговой травмы.
При кризе у детей систолическое давление повышается выше 150 мм рт. ст., а диастолическое более 95. В большинстве случаев у детей возникает выраженная головная боль, длящаяся несколько часов или суток, тошнота, потливость, рвота. Такие симптомы как головокружение, тремор рук, звон, потемнение в глазах свидетельствуют о поражении ЦНС.
Для купирования криза важно:
- создать ребенку спокойную обстановку;
- дать седативный препарат;
- применить гипотензивные препараты.
К гипотензивным препаратам у детей прибегают при появлении повторной рвоты, нарушения сердечной деятельности, дезориентации и судорог. Также, как и у взрослых применяются группы гипотензивных препаратов: бета-адреноблокаторы (атенолол, эсмолол, пропранолол), вазодилататоры (нитропруссид натрия), диуретики (фуросемид), блокаторы кальциевых каналов (нифедипин), α-адреноблокаторы (празозин). При кризе, протекающем с кардиальными симптомами и поражением ЦНС, эффективным оказывается применение нифедипина (Коринфар) из расчета 0,25 мг/кг. Эффект появляется на 6-й минуте и достигает максимума через час.
У детей криз часто протекает как симпатоадреналовый пароксизм (сопровождается вегетативной симптоматикой). При симпатоадреналовом кризе назначаются транквилизаторы (Седуксен, Реланиум, Диазепам), нейролептик (Сонапакс) или комбинация транквилизатора и нейролептика (Седуксен + Сонапакс), а также Пирроксан (альфа-адреноблокатор) и пропроналол (бета-адреноблокатор).
Стремительное повышение диастолического давления сопровождается риском развития энцефалопатии. В таком случае важно ликвидировать повышенное периферическое сопротивление и мозговые симптомы (судороги, возбуждение). В этой ситуации назначаются вазодилататоры (нитропруссид), бета-блокаторы (лабеталол), иногда ганглиоблокаторы (пентамин). При отеке головного мозга внутривенно вводят Лазикс. При судорожной форме неотложная помощь включает внутривенное введение Диазепама и внутривенно капельное введение магния сульфата.
При беременности
Гипертензия во время беременности является причиной преждевременных родов, эклампсии, гибели плода, а также с ней связаны случаи материнской смертности. Профилактикой преэклампсии (гипертензия в сочетании с протеинурией) является добавление в рацион солей кальция, отдых беременной лежа на левом боку, поскольку в этом положении снижается давление и увеличивается маточно-плацентарный кровоток. Беременные с преэклампсией имеют риск появления тромбоэмболических осложнений, в связи с чем рекомендуется подвижность, а не постоянное пребывание в постели и ношение эластичных чулок.
Беременные с давлением выше 140/90 мм рт. ст. госпитализируются для наблюдения женщины и плода. Показанием к срочной госпитализации является состояние гипертонического криза, присоединение преэклампсии, нарушение мозгового кровообращения и функции почек, сердечная недостаточность, прогрессирование изменений на глазном дне. При давлении выше 160/110 решается вопрос об экстренном родоразрешении. Экстренное родоразрешение предпринимается при давлении выше 180/110, которое не снижается и наличие эклампсической комы.
Для снижения давления используется Нифедипин (5-10 мг под язык или внутрь, при необходимости препарат принимают повторно через 30 мин). Нитроглицерин внутривенно капельно и внутривенное введение лабетолола. В тяжелых случаях внутривенно применяются Пентамин (ганглиоблокатор), который вводят очень осторожно. При этом нужно помнить, что резкое снижение давления приводит к ухудшению маточно-плацентарного кровообращения и острому повреждению почек. Для профилактики судорог вводится сульфат магния внутривенно струйно, потом медленные инфузии продолжают до уровня магния 4,8-9,6 мг. Беременным противопоказаны блокаторы рецепторов ангиотензина II (БАР) и ингибиторы АПФ, которые во II и III триместре угнетают функцию почек плода и вызывают многоводие. После родов при кормлении грудью разрешается принимать Нифедипин, Пропранолол, Спиронолактон, Верапамил, Дилтиазем, Каптоприл, Гидрохлортиазид и Эналаприл.
Диета
Диета 10-й стол
- Эффективность: лечебный эффект через 1 месяц
- Сроки: постоянно
- Стоимость продуктов: 1700-1850 руб. в неделю
Диета при гипертонии
- Эффективность: лечебный эффект через 21 день
- Сроки: постоянно
- Стоимость продуктов: 1600-1700 руб. в неделю
Правильное питание при гипертонической болезни, наряду с медикаментозным лечением, может служить профилактикой развития кризов. Больным показана полноценное питание с ограничением соли, тугоплавких жиров и продуктов, богатых холестерином.
- Соль можно употреблять не более 5 г в день.
- Ограничиваются/исключаются алкоголь, крепкий чай и кофе, которые возбуждают ЦНС.
- Иначительно ограничиваются соления, острые закуски, жирная пища, жирное мясо, наваристые бульоны.
- При избыточном весе ограничивают мучные изделия, сахар, крупяные изделия, мед, виноград, изюм, варенье.
- Молочные продукты пониженной жирности.
- Цельнозерновые продукты.
- Мясо и птица нежирных сортов (отварные или запеченные).
- Гарниры из овощей, овощные салаты, винегреты, морская капуста.
Большое значение придается содержанию калия и магния в продуктах. Потребление калия и магния благоприятно сказывается на течении гипертонической болезни, состоянии сосудов и сердца. Калием богаты печеный картофель, бананы, смородина, помидоры, тыква, морковь, капуста, кабачки, огурцы, свекла, дыни, фасоль, апельсины, инжир, изюм, курага, орехи. Магний содержится в морской капусте, рисе, гречке, отрубях, бананах, геркулесе и орехах. В рационе обязательно должны присутствовать продукты, содержащие полиненасыщенные жирные кислоты: жирная морская рыба, рыбий жир, семечки, орехи и растительные масла (льняное/рапсовое/оливковое).
Диагностика гипертонического криза
После оказания первой помощи при гипертоническом кризе проводится проверка ЧСС, сбор анамнеза, назначается сдача анализов, определение гормонов, уточное мониторирование по Холтеру (исследование колебаний АД за сутки), ЭКГ и т. д.
Осложнять постановку диагноза могут сопутствующие заболевания (возможно дополнительное обследование специалистов эндокринологического, нефрологического, неврологического профиля).
На основании полученных результатов и назначается схема ведения пациента.
Профилактика
Профилактика кризов состоит в контроле артериального давления и поддержании его на определенном уровне.
Для этого важно:
- искоренить вредные привычки;
- бороться с избыточным весом;
- рационально питаться;
- предпринимать умеренные физические нагрузки 5 дней в неделю (ходьба, плавание, езда на велосипеде).
Профилактика кризов помимо мероприятий по коррекции образа жизни, о которых указывалось выше, включает также:
- постоянный контроль давления и прием гипотензивных препаратов или применение двойной и тройной комбинации препаратов;
- достаточный сон и отдых.
- избегание стрессовых ситуаций.
Последствия и осложнения
Возможны следующие осложнения гипертонического криза:
- инфаркт мозга;
- отек легких;
- гипертензивная энцефалопатия;
- инфаркт миокарда;
- эклампсия;
- расслаивающая аневризма аорты;
- разрыв аневризмы;
- острая почечная недостаточность;
- кровоизлияния в сетчатку;
- отек зрительного нерва.
Тяжелые осложнения приводят к внезапной смерти, например при фибрилляции предсердий, инфаркте миокарда, инсультах (ишемическом или геморрагическом), развитии почечной недостаточности. Последствия гипертонического криза заключаются в длительно сохраняющихся головокружениях и головных болях, ухудшении зрения, ишемии миокарда и развитии хронической сердечной недостаточности. Последствия у женщин выражаются в нарушении когнитивной функции и развитии деменции.
Диагностика
Диагностика гипертонического криза, как правило, включает в себя анализы мочи, ЭКГ, вычисление концентрации креатинина и сывороточной мочевины. Больные, имеющие неврологическую симптоматику, нуждаются в проведении КТ головы с целью исключения отека, внутричерепного кровоизлияния или инфаркта мозга. Пациентам, жалующимся на боль в груди и одышку, как правило, назначают рентгенографию органов грудной клетки. На ЭКГ-находках, если поражены органы-мишени, имеются признаки, свидетельствующие об острой ишемии или гипертрофии левого желудочка. Негативные изменения в результатах анализов мочи свойственны случаям, когда в процесс вовлечены почки. Врач устанавливает диагноз, основываясь на чрезмерно высоких цифрах АД, а также поражении органов-мишеней.
Прогноз
Прогноз при неосложненном кризе при последующем проведении постоянного поддерживающего лечения гипертонической болезни благоприятный. При осложненном гипертоническом кризе 25-35% пациентов умирают в течение 4 лет либо от почечной недостаточности, либо от последствий инсульта. Неблагоприятными факторами прогноза являются продолжительность артериальной гипертензии, пожилой возраст, повышение мочевины креатинина сыворотки, гипертензивная ретинопатия 3-4 степени.
Причины
Причиной возникновения могут стать различные факторы. ГК, как правило, развивается, если у больного имеется артериальная гипертензия любого происхождения (гипертоническая болезнь или симптоматические проявления гипертонии). К тому же зачастую ГК может возникнуть при резкой отмене препаратов, понижающих давление (гипотензивные медикаменты). Такое состояние также называется «синдромом отмены».
В качестве внешних причин можно отметить:
- стресс;
- погодные изменения;
- излишнее потребление поваренной соли;
- излишняя физическая нагрузка;
- избыточное потребление алкоголя;
- гипокалиемию.
Список источников
- Андреев А. Н., Белокриницкий В.И., Дитятев В.П. Гипертензивные кризы. Екатеринбург: ГОУ ВПО УГМА, 2007; 204.
- Гиляревский С.Р., Кузьмина И. М. Современные подходы к лечению больных с острым выраженным повышением артериального давления и гипертоническими кризами. Кариология. 2010; 19: 71–88.
- Руксин В.В. Экстренная помощь при артериальной гипертензии. Краткое руководство для врачей. М.: МЕДпресс-информ, 2009; 48.
- Задионченко В. С., Горбачева Е.В. // Гипертонические кризы РМЖ. – 2001. – № 9. – С. 628-630.
- Долженко М. Н. //Гипертонические кризы: современные принципы терапии/Острые и неотложные состояния в практике врача. 2007. С. 19-21.
Общие сведения о гипертоническом кризе
Внезапное повышение артериального давления выше общепринятых показателей за короткий промежуток времени должно насторожить.
Такое состояние может развиваться у любого человека, подверженного перенапряжениям, эмоциональным потрясениям и даже как последствие перенесенного острого инфекционного заболевания.