37-я неделя беременности для ребенка
На 37-й неделе беременности рост малыша составляет приблизительно 48 см, а его вес – 2 600 г. Внешне плод почти не отличается от новорожденного, у него развиты все черты лица, ярко выражены хрящевые ткани. Накопление подкожного жира на таком сроке беременности делает очертания тела более мягкими и округлыми. Кожа ребенка постепенно разглаживается, она уже не такая розовая, как на предыдущих неделях внутриутробного развития, покровы постепенно светлеют. Тело малыша еще обильно покрыто смазкой, но количество пушка заметно уменьшается, пушковые волосы остаются только на плечах и спине, у некоторых малышей исчезают почти полностью.
На этой неделе продолжается накопление жировой клетчатки. Оно достигает максимального показателя – 15 % от общей массы тела ребенка. Сложно переоценить значение жировой ткани для новорожденных, именно она защищает ребенка от перегрева или переохлаждения, поскольку система терморегуляции малыша после родов еще недостаточно сформирована и продолжает развиваться в первые месяцы жизни маленького человека.
На данном сроке увеличивается не только объем подкожного жира, также интенсивно развиваются мышцы и скелет. Ребенок постоянно двигает ручками и ножками. Эти своеобразные тренировки способствуют увеличению мышечной массы. Также малыш совершает ритмичные дыхательные движения, которые укрепляют межреберные мышцы и диафрагму, готовят органы дыхания к родам.
Беременная женщина на 37 неделе
С приближением срока родов беременные женщины начинают отмечать появление их предвестников, то есть определенные признаки, изменения, которые происходят под действием гормонов. Организм женщины готовится родить ребенка, прогестерон уступает доминирующую роль гормону родов эстрогену, меняется самочувствие беременной.
С 37-й недели будущие мамы могут наблюдать следующие изменения:
- небольшое снижение массы тела;
- уменьшение объема живота;
- появление тренировочных или «ложных» схваток и нарастание их интенсивности;
- отхождение слизи с шейки матки.
Меняется характер стула, он послабляется, могут появляться ноющие боли в пояснице различной интенсивности, дно матки опускается. Некоторые признаки женщина отмечает самостоятельно, другие наблюдает гинеколог в ходе планового осмотра.
Предвестники появляются не у всех женщин. Некоторые будущие мамы отмечают только некоторые симптомы из вышеперечисленных, другие же наблюдают признаки приближающихся родов не за две-три недели до их даты, а всего за несколько часов. Как появление предвестников на 37-й неделе, так и их отсутствие является вариантом нормы и зависит от индивидуальных особенностей организма женщины.
На этой неделе происходит усиленная подготовка женского организма к рождению ребенка. Если плод расположен правильно, головкой вниз, он постепенно опускается, направляется к нижнему отделу матки, прижимает к телу и сгибает конечности, интуитивно принимая самую удобную позу для прохождения родовых путей. Следствием перемещения плода является опущение дна матки. Живот опускается, значительно уменьшается давление на диафрагму, беременная женщина может легко дышать, исчезает одышка, которая преследовала ее на предыдущих неделях. Также снижается давление на желудок, исчезает изжога, чувство тяжести после еды и прочие неприятные ощущения. Перемещение ребенка может оказывать давление на кишечник и мочевой пузырь. Беременная женщина на таком сроке чаще испытывает позывы к мочеиспусканию, может страдать из-за учащенного жидкого стула. Причиной частого опорожнения кишечника является не только механическое воздействие на него матки, но также увеличение содержания эстрогенов в организме, гормонов, которые способствуют выведению жидкости. На 37-й неделе будущая мама может опорожнять кишечник до 3-4 раз в сутки и при этом наблюдать значительное разжижение кала.
Опасен ли коронавирус для беременных?
Респираторные болезни у беременных женщин в принципе протекают тяжелее и дают больше осложнений. Врачи объясняют это тем, что при беременности иммунитет слабеет, чтобы защитить плод от рисков случайной атаки со стороны иммунной системы матери. Обратная сторона этого механизма: организм становится более восприимчивым к простудным инфекционным заболеваниям.
В целом риск подхватить коронавирусную инфекцию у беременных такой же, как и у всех. Часто у них наблюдается бессимптомное течение, а если симптомы есть — то легкие или умеренные. Самые распространенные клинические проявления болезни — высокая температура, кашель и миалгия (ломота в мышцах). Кроме того, часто встречаются усталость, диарея, одышка, боль в горле. В целом большинство беременных переживают COVID-19 так же, как и другие.
Но шансы тяжело переболеть и умереть от COVID-19 все-таки выше. Международное исследование, организованное учеными Оксфордского университета и проведенное в 18 странах мира (включая Россию), показало, что риск тяжелых осложнений повышен как у матери, так и у ребенка. А по данным сравнительного обзора исследований с участием 10 тыс. беременных и 128 тыс. небеременных женщин, у первых почти в два раза повышен риск смерти. Он составляет чуть более 11%.
38-я неделя беременности: развитие будущего малыша
На 38-й неделе происходит полное формирование плода, поэтому роды на данном сроке уже не опасны как для матери, так и для малыша. Масса плода составляет около 3 кг, однако данный показатель у разных малышей может существенно отличаться, вес зависит от индивидуальных особенностей мамы и ребенка, особенностей строения тела и других факторов. Длина тела новорожденного составляет приблизительно 50 см.
Все органы и системы на сроке 38 недель отличаются физиологической и морфологической зрелостью, они полностью готовы к работе. На этом сроке ребенок готовится к родам, совершает дыхательные движения и готовит межреберные мышцы к дыханию. Ткани легких омываются околоплодной жидкостью, которая способствует поддержанию нужного уровня сурфактанта, покрывающего легкие младенца изнутри. Все элементы дыхательной системы готовы к использованию. С первым вдохом после рождения альвеолы начинают передавать кислород из воздуха в кровь, происходит газообмен, дыхательная и кровеносная система начинают интенсивно работать.
Муколитическая терапия при ОРЗ у беременных
Р.А. БОНЦЕВИЧ
, к.м.н.,
О.В. ГОЛОВЧЕНКО
, к.м.н.,
ОГБУЗ «БОКБ Св. Иоасафа»; Белгородский научно-исследовательский государственный университетОстрые респираторные заболевания (ОРЗ) являются одной из наиболее распространенных патологий беременных. За период протекания беременности около 2/3 женщин переносят один или несколько эпизодов ОРЗ разной степени выраженности. Значимость и важность изучения данной проблемы связана с тем, что в определенном проценте случаев возбудители ОРЗ могут прямо или косвенно вызывать повреждение плода или нарушать нормальное течение беременности. Являются недостаточно изученными вопросы оптимальной терапии ОРЗ, одним из основных проявлений которых является кашлевой синдром. В работе обсуждаются особенности острых респираторных заболеваний (за исключением пневмонии) у беременных. Приведен опыт собственного применения в комплексной терапии кашлевого синдрома препарата амброксол.
Современная медицинская наука рассматривает различные вирусные инфекции как одну из основных причин репродуктивных потерь. Вирусные агенты при ОРЗ (ОРВИ) в некоторых случаях могут оказывать непосредственное повреждающее воздействие на плод, кроме того, приводят к комплексным изменениям в реакциях материнского организма, что ведет к осложненному течению беременности [1, 2]. Сами ЛС, применяемые для лечения, могут также вызывать нарушение беременности [3, 4].
Эпидемиология
Заболеваемость различными острыми инфекциями дыхательной системы (ОРВИ, грипп, фарингит, трахеит, бронхит) составляет, по разным данным, от 50 до 75% в течение беременности. Наиболее часто женщины переносят эпизод(ы) ОРВИ легкой или среднетяжелой формы. До 30% эпизодов беременности сопровождается острым бронхитом. Характерна сезонность заболевания: чаще болеют в осенне-весенний и зимний периоды, в моменты эпидемий ОРВИ/гриппа [2, 5, 6].
Этиология
Основными возбудителями ОРЗ являются вирусы. Значительная роль принадлежит вирусам гриппа, парагриппа, адено-, рино-, корона- и энтеровирусам. Удельный вес вирусной инфекции возрастает в характерные эпидемические периоды и сезонно. Бактериальная флора также может являться причиной ряда заболеваний: фарингит, ларингит, трахеит, бронхит [5, 7, 8].
Факторы риска
В группу риска инфицирования ОРЗ входят женщины с сопутствующими фоновыми заболеваниями и дисфункциями различных органов и систем (дыхательной, сердечно-сосудистой, пищеварительной, эндокринной, иммунной). А также часто болеющие ОРЗ лица (три и более раз в предшествующий беременности год), что косвенно подтверждает иммунологическую недостаточность у пациентки (более выраженную, чем естественное снижение иммунитета на фоне нормальной беременности). Для таких лиц характерно затяжное, рецидивирующее течение заболеваний (ринит, фарингит, трахеит, бронхит), наличие очагов хронической инфекции (хронические тонзиллит, синусит, бронхит). Особенно значимая роль в риске развития ОРЗ отводится хронической патологии дыхательной системы, фоновому табакокурению и патологии пищеварительного тракта (дисбактериоз и хронические заболевания кишечника) [5, 6, 9].
Патогенез и осложнения гестации
Возбудитель ОРЗ попадает в организм матери через верхние дыхательные пути, проникает в цилиндрический мерцательный эпителий, где происходит его активная репродукция, которая приводит к повреждению клеток и воспалительной реакции. При тяжелых формах болезни (гриппе) могут быть вовлечены все отделы воздухоносных путей, вплоть до альвеол с развитием осложнений в виде острого бронхита, синусита, отита, пневмонии 10.
Инфекционный агент, вызывающий ОРЗ, может оказывать свое неблагоприятное воздействие как на течение беременности, так и непосредственно на плод (к счастью, это бывает редко). Так, вирусы, вызывающие большую часть ОРЗ (т. е. фактически – это ОРВИ), особенно опасны в 1-м триместре, когда они могут вызывать эмбриопатическое, тератогенное, фетопатическое воздействие и прерывание беременности; а грипп, перенесенный в 1-м триместре, повышает вероятность развития шизофрении у ребенка [8, 11]. На более поздних сроках ОРЗ могут нарушать физиологическое течение беременности, вызывая функциональные нарушения у матери и плода, в некоторых случаях приводить к замиранию беременности, инфицированию плода с последующими постнатальными проявлениями [2, 12].
В национальном руководстве по акушерству выделяют такие осложнения гестации при ОРЗ: формирование пороков развития (при инфицировании в 1-м триместре беременности — от 1 до 10%), угроза прерывания беременности в 25–50% случаев, внутриутробное инфицирование плода, плацентарная недостаточность с формированием задержки внутриутробного развития и хронической гипоксии плода, отслойка плаценты в 3,2% случаев 10.
В случае бактериального инфицирования при ОРЗ также существуют некоторые риски. Во-первых, косвенные – от нарушения функционального статуса организма матери и плода на фоне данной инфекции. А во-вторых, потенциально возможно непосредственное воздействие бактериального агента на плод при наличии его тропности к репродуктивной системе: трансплацентарное инфицирование с развитием хориоамнионита и поражением плода. Это наиболее вероятно при наличии «атипичных» возбудителей ОРЗ (микоплазмы, хламидии), т. к. родственные им внутриклеточные агенты вызывают и классические урогенитальные и репродуктивные инфекции. Кроме того, определенные риски существуют при наличии стафилококковой, стрептококковой и грам-отрицательной инфекции (E. coli и др.). Выделяют следующие возможные и вероятные механизмы патогенеза нарушений гестации на фоне ОРЗ [1, 8, 9].
1. Иммунотропные изменения организма, возникающие под влиянием инфекции. Обычно это иммунодефицитные изменения, усугубляющие физиологический иммунодефицит беременных. Иногда нарушения могут активировать заболевания, находящиеся до этого в латентной и неактивной форме (бронхиальная астма, аллергии, системные и аутоиммунные заболевания). Активация хронических очагов инфекции, включая внутриматочную. 2. За счет токсического воздействия на эндотелий возможны нарушения системы гемостаза и системы крови, проявляющиеся либо гипо-, либо гиперкоагуляцией, тромбоцитопенией и, следовательно, увеличенным риском кровотечений или тромбозов. 3. Кислородное голодание организма матери и плода, связанное с токсическим воздействием инфекционного агента на ткани дыхательной системы и сосудистое русло. 4. В редких или специфических (как, например, при краснухе) случаях ¬– передача вирусов/бактерий респираторной группы через плаценту от больной матери к плоду с возникновением внутриутробного инфицирования/заболевания. 5. Инфицирование плаценты с возможным развитием хронического воспаления, персистирования инфекции может приводить к формированию структурных изменений плаценты, формированию маточно-плацентарной недостаточности и, как следствие, увеличивать вероятность развития преэклампсии (нефропатии, гестоза 2-й половины беременности).
Особенности течения ОРЗ у беременных женщин
Обычно у беременных имеют место ОРЗ с легким или среднетяжелым течением заболевания. Исключение составляет грипп, особенно пандемических штаммов, который может протекать в очень тяжелой форме (особенно в 3-м триместре), вызывая респираторный дистресс-синдром, тяжелую дыхательную недостаточность, пневмонию, требовать механической вентиляторной поддержки (ИВЛ). Также для беременных характерно затяжное течение ОРЗ. Основным пролонгированным симптомом является кашлевой, обычно в виде непродуктивного кашля умеренной или незначительной интенсивности, иногда приступообразного характера. Также типичным является длительное недомогание, слабость, утомляемость, диспное, субфебрилитет, нестабильное АД, со склонностью к гипотонии. В некоторых случаях такие «стертые» симптомы неверно расцениваются лечащими врачами как вегето-сосудистая дистония и т. д. 5, 10.
При ведущем кашлевом симптоме (острый бронхит) можно отметить такие особенности:
1) наличие длительного «инициального» непродуктивного кашля средней или значительной интенсивности, нередко – приступообразного характера; 2) довольно быстрая трансформация в продуктивный на фоне терапии и быстрая (в течение нескольких дней) редукция кашлевого симптома; 3) длительный «остаточный» малопродуктивный кашель умеренной или незначительной интенсивности, с достаточно плохим ответом на типовые «недельные курсы» терапии бронхита (в итоге нередко спустя 3–6 недель вялотекущих остаточных явлений такие пациентки обращаются за консультацией с направительными диагнозами «хронический бронхит», «БА»). Таким образом, сама беременность после перенесения ОРЗ обретает ряд особенностей. Наиболее вероятными осложнениями после ОРЗ могут быть [5, 9]:
формирование плацентарной недостаточности (отмечается увеличение частоты более чем в два раза), прогрессирование имеющейся хронической плацентарной недостаточности; ранний гестоз (преэклампсия); маловодие (сопутствующий признак плацентарной недостаточности, а также как проявление вирусного поражения фетоплацентарного комплекса); угроза преждевременного прерывания беременности (чаще во 2-м триместре, а именно в период 17–26 недель); после ОРВИ характерно постоянное течение угрозы прерывания беременности, нечувствительное к проводимой стандартной терапии; задержка внутриутробного роста и внутриутробная гипоксия плода; увеличение общей заболеваемости новорожденных; гипоксическое поражение ЦНС (наиболее характерно для ОРВИ во 2-м триместре) 1, 8, 9].
Лечение
Терапия большинства заболеваний у беременных связана с недостатком доказательных данных о безопасности применения значительной части потенциально показанных препаратов. В последние годы создаются попытки мирового научного сообщества создать реестры и базы данных о применении препаратов у беременных. В нашей стране в этом направлении пока делаются только первые шаги, поэтому в практической деятельности врачи и ученые ориентируются на информацию регистра FDA, европейских аналогов, специализированных сайтов (www.reprotox.org, https://www.motherisk.org, отечественный проект – babyrisk.ifo и др.) [4].
В настоящее время в различных рекомендациях по терапии и профилактике ОРЗ беременных присутствуют следующие основные группы препаратов и средств [5, 6, 8, 11].
1. Профилактическая вакцинация. Рекомендована противогриппозной вакциной при значительном ухудшении эпидемиологической обстановки (или неблагоприятном прогнозе) в мире/регионе для беременных, относящихся к группам риска: страдающие бронхиальной астмой, ХОБЛ, сахарным диабетом, почечной и печеночной патологией, ожирением 3-й степени, иммунодефицитными состояниями, патологией системы крови, рядом неврологических заболеваний, а также при возрасте младше 19 лет. Известно, что максимальный риск заболеть гриппом в среднетяжелой и тяжелой форме приходится на последние – 37–42-ю – недели беременности [11, 12]. Отмечено, что специфическая профилактика гриппа не устраняет риск иных респираторных вирусных инфекций, т. к. доля ОРВИ негриппозной этиологии составляет до 75% даже в эпидемические по гриппу периоды [9, 11].
2. Этиотропные – специфические противовирусные средства: осельтамивир (категория С по FDA), занамивир (категория С по FDA, хотя опыт применения у беременных меньше). Есть отдельные сведения об успешном и безопасном применении отечественного препарата с противовирусной активностью – Арбидола – у беременных [13]. При доказанной или высоковероятной роли бактериального возбудителя заболевания назначаются антибактериальные препараты: в подавляющем большинстве случаев это пенициллины, цефалоспорины (все – категория В) или макролиды (азитромицин или эритромицин – категория В) [3, 4]. Однако для эритромицина после анализа данных Шведского медицинского регистра появились данные об увеличении риска врожденных пороков сердца и пилорического стеноза [3].
3. Патогенетические средства. К таковым можно отнести интерферонсодержащие препараты, которые обладают целым комплексом естественных специфических противовирусных механизмов. Большинство интерферонсодержащих препаратов разрешено к применению у беременных с осторожностью со 2-го триместра. Косвенно к этой группе препаратов будут относиться и индукторы интерферона. Однако сведений об их безопасности недостаточно. На нашем рынке достаточно большой выбор таковых средств, однако обычно они являются продукцией мелких производителей, которые, к сожалению, не имеют возможности провести полномасштабные исследования по их безопасности и эффективности. Поэтому таковые препараты в данный момент практически отсутствуют в западных странах и не представлены в схемах лечения беременных. С учетом различных проявлений ОРЗ в отношении ряда из них патогенетическими будет ряд других групп лекарственных средств, например, муколитики, бронхолитики и т. д. Однако эти средства традиционно принято рассматривать в рубрике симптоматических средств [6, 7, 11].
4. Гомеопатические средства. Неоднозначная и малоизученная в классической медицине и науке группа средств. Плюсами данных средств является их потенциальная безопасность: исходя из сути создания гомеопатических препаратов, дозы действующих субстанций сверхнизкие или даже нулевые, что подразумевает отсутствие потенциальных токсических эффектов, как это может быть в случае использования препаратов классической медицины. Еще одним плюсом является относительная дешевизна средств. Минусами является недостаточная доказательная база по эффективности и безопасности данных средств, необъясненные механизмы «биоэнергетического» воздействия на макроорганизм. Поэтому данные средства требуют тщательного дальнейшего доказательного изучения. На данный момент в практической медицине накоплен опыт применения ряда гомеопатических препаратов при ОРЗ у беременных, часть из которых зарегистрирована как «обычные» лекарственные средства, которые продаются в общей аптечной сети и имеют определенный позитивный опыт клинического применения. К таким препаратам относятся Стодаль, Оциллококцинум, Энгистол, Гирель и ряд других [14].
5. Растительные средства. Несмотря на то что это самая древняя группа ЛС, она также является недостаточно изученной с позиций доказательной медицины. Более того, в последнее время в отношении ряда растительных препаратов появились данные об их явной или потенциальной опасности при беременности [3, 15]. Так, добавление растительных препаратов (особенно комбинированных) к стандартной схеме терапии повышает вероятность неблагоприятных лекарственных взаимодействий. Их безопасность в целом изучена крайне плохо, а доказательные данные о безопасности в период беременности практически отсутствуют. В базе данных ВОЗ содержится несколько десятков тысяч сообщений о неблагоприятных побочных реакциях на средства растительного происхождения, в т. ч. – несколько сотен с летальными исходами. Так, в связи с гепатотоксичностью во многих странах, включая Россию, запрещено применение БАД, содержащих каву-каву. Не исключают, что многие из растений обладают карциногенными свойствами. И даже по компонентам такого широко используемого препарата, как Канефрон, недостаточная доказательная база по безопасности: розмарин и любисток обладают стимулирующим действием на миометрий, а золототысячник является недостаточно изученным, его приема рекомендуют избегать [3, 16]. С целью изучения влияния ЛС (включая препараты растительного происхождения) на течение и исходы беременности Росздравнадзор и Федеральный центр мониторинга безопасности лекарств рекомендуют медицинским работникам сообщать обо всех случаях применения ЛП в любые сроки беременности даже в том случае, когда не было выявлено их негативного влияния на течение и исходы гестации [3]. Таким образом, в данное время большинство растительных ЛС считается малоизученным, а следовательно, потенциально опасным. Рекомендуется ограничить их использование при беременности.
6. Симптоматические средства. К этой многоликой группе средств при ОРЗ во время беременности чаще всего относятся такие подгруппы препаратов: жаропонижающие (НПВС), деконгестанты, муколитики и мукорегуляторы, бронхолитики и противокашлевые. Из жаропонижающих средств наиболее безопасным является парацетамол; относительно безопасны в 1-ю половину беременности ибупрофен, диклофенак и индометацин. Однако следует помнить, что НПВС во 2–3-м триместре могут способствовать преждевременному закрытию артериального протока, появлению у плода стойкой легочной гипертензии; снижению тонуса, возбудимости и сократимости матки, вплоть до остановки родовой деятельности [17, 18].
Деконгестанты могут применяться в период беременности, только если ожидаемая польза оправдывает потенциальный риск для плода. Однако на практике они очень часто назначаются и еще чаще используются без согласования с врачом, самостоятельно. Эфедрин, оксиметазолин, фенилэфрин, фенилпропаноламин и псевдоэфедрин относятся к препаратам категории С (т. е. клинические исследования не проводились, а в экспериментах на животных было выявлено их побочное действие на плод). Экспертный совет российских специалистов в составе А.С. Лопатина, И.С. Гущина (Москва) и др. в консенсусе по лечению аллергических ринитов высказались категорически против назначения всех назальных деконгестантов беременным женщинам с любым сроком беременности. По мнению украинских коллег, возможно использование минимальных доз препаратов, если женщина до беременности систематически ими пользовалась («медикаментозный ринит») [7, 19]. Исходя из своего опыта, оптимальным препаратом считаю детские формы оксиметазолина (0,05%), т. е. разведенные в 10 раз по сравнению со взрослыми концентрациями. Это позволяет их относительно безопасное использование теми женщинами, которые не могут отказаться от данной группы препаратов.
Из бронхолитиков при необходимости может применяться сальбутамол. А со 2-го триместра – и комбинированный с ипратропия бромидом препарат (Беродуал) [7, 17].
Большинство типовых противокашлевых препаратов не рекомендованы либо противопоказаны при беременности (по данным отечественных источников, из-за присутствия в их составе кодеина и других запрещенных компонентов). Разрешен к применению [17] и достаточно эффективен [14 и по собственным данным] гомеопатический сироп Стодаль. Также возможно применение сиропа подорожника, некоторых грудных сборов (необходимо уточнять их состав) [17]. По зарубежным данным, при наличии упорного кашля на любых сроках допустимо применение декстрометорфана и кодеина. Однако следует помнить о риске возникновения зависимости к данным средствам и опасности угнетения дыхания у новорожденного при приеме кодеина матерью [7].
При клинической необходимости допустимо использование пульмотропного противовоспалительного и бронхолитического препарата, блокатора Н1-рецепторов – фенспирида [17].
Из муколитиков и мукорегуляторов возможно использование бромгексина, ацетилцистеина и амброксола, который используется наиболее широко благодаря профилю безопасности, доступности и эффективности (по инструкции разрешен прием амброксола во 2–3-м триместрах).
При наличии затяжного бронхита, исходя из собственного опыта, могут быть эффективными такие комбинации: 1) при малопродуктивном кашле – амброксол (10–20 дней) + ацитилцистеин (неск. дней) +/- фенспирид (10–20 дней) +/- грудной сбор (Фитопектол №2), растительный или гомеопатический сироп (сироп подорожника или Стодаль – 1–2 нед.); 2) при продуктивном кашле – амброксол (1–2 нед.) +/- грудной сбор (Фитопектол №1), гомеопатический сироп (Стодаль – 1–2 нед.). Дополнительный эффект можно получить при включении в схему терапии щелочных и/или хвойных ингаляций (5–10 сеансов).
Собственный опыт применения амброксола в лечении ОРЗ у беременных
Цель
Проанализировать эффективность и безопасность назначения препарата амброксол в терапии острого бронхита у беременных 2–3-го триместра. Материал и методы
В исследование включено 37 беременных: от 17 до 39 лет.
Пациенты наблюдались у врача-терапевта консультативно-диагностического отделения перинатального в течение 2011–2013 гг. В группе 1 (N = 20) применялся препарат Амбробене производства «Ratiopharm GmbH» / «Merckle» (Германия), по 30 мг 3 раза в сут.
В контрольной группе (N = 17) амброксол не применялся. В лечении также использовались разрешенные фитосборы и иные растительные препараты, щелочные ингаляции, свечи с интерфероном, симптоматические средства.
Клиническое наблюдение за динамикой их состояния продолжалось в течение 1,5–3 недель. Производилась балльная оценка следующих клинических симптомов и признаков: кашель, одышка, количество мокроты, вязкость мокроты (сложность отхождения), гнойность мокроты, наличие хрипов в легких. Выраженность субъективных параметров оценивали следующим образом: 0 баллов – отсутствие симптома (признака), 1– незначительная выраженность, 2 – умеренная, 3 – выраженная [20. Кроме того, пациенты и врачи оценивали по такой же шкале общую эффективность лечения. Также был расчитан средний интегративный показатель по совокупности оцениваемых параметров [21].
Результаты
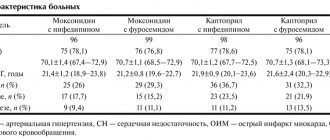
В группе 1 на фоне добавления к базисной терапии амброксола отмечено более быстрое регрессирование клинической симптоматики, изменение характера мокроты и ее вязкости, количества, положительная аускультативная динамика. В большинстве случаев к 7-му дню лечения существенно уменьшился кашель, одышка, количество хрипов, облегчилось отхождение мокроты и снизилась ее гнойность. В группе 2 отмечена менее выраженная динамика, частично со статистической достоверностью различий.
Через две недели лечения отмечено достоверное уменьшение интенсивности кашля, одышки, гнойности мокроты, количества хрипов. При этом в группе контроля (группа 2) достоверно хуже была оценка интенсивности кашля и вязкости мокроты. И врачи, и пациенты с одинаковой положительной динамикой отметили эффективность проводимого лечения, выявлены статистически значимые отличия между группами 1 и 2. В группе 1 не было выявлено нежелательных лекарственных реакций, в группе 2 – выявлена одна возможная НЛР. Первоначально планируемое для сравнения количество пациентов группы 2 – 25 – не было достигнуто, т. к. сравнение было досрочно прекращено ввиду достоверно лучших параметров в основной группе. Динамика изменения выраженности симптомов и параметров представлена в таблице.
ОБЩИЕ ВЫВОДЫ
– включение в схему комбинированной терапии ОРЗ у беременных препарата Амбробене достоверно уменьшает интенсивность кашля, одышки, количество, вязкость и гнойность мокроты, количество хрипов по прошествии двух недель терапии; – статистически значимы различия в наличии кашля, количества, вязкости мокроты, наличии хрипов в легких в динамике в сравнении с группой пациентов без включения Амбробене в комбинированную схему терапии; – статистически значимы различия в субъективной оценке пациентами эффективности лечения и улучшения в динамике в сравнении с группой пациентов без включения Амбробене в комбинированную схему терапии; – наличие различных лекарственных форм препарата позволяет оптимизировать схему лечения в зависимости от требований клинической ситуации и модифицировать при необходимости. Возможно проведение ступенчатой терапии (начало с внутривенного введения, переход на таблетированную форму при улучшении состояния); – Амбробене – эффективный и безопасный препарат в схеме лечения ОРЗ и острого бронхита у беременных во 2–3-м триместре; – в нашем анализе не выявлено побочных эффектов при приеме Амбробене.
ЛИТЕРАТУРА
1 Darios Getahu, Cade V. Aath,Morga R. Peltier,Joh C. Smulia,Athoy M. Vitzileos Acute ad chroic respiratory diseases i pregacy: Associatios with placetal abruption // Am. J. of Obstetrics & Gyecology. Vol. 195. Is. 4. P. 1180–1184. October 2006. 2 Инфекции в акушерстве и гинекологии: Практическое руководство / под ред. проф. В.К. Чайки. Донецк: ООО «Альматео», 2006. 3 Ушакова Е.А. / Безопасность применения лекарственных средств при инфекциях у беременных женщин // Справочник поликлинического врача. 2009. №2 (терапевтическое отделение). 4 Елисеева Е.В., Феоктистова Ю.В., Шмыкова И.И..Безопасность фармакотерапии у беременных. 3-е изд., перераб. и доп. Владивосток: Медицина ДВ, 2012. 5 Шехтман М.М. Руководство по экстрагенитальной патологии у беременных. М.: Триада — Х, 1999. 6 Экстрагенитальная патология и беременность: Практическое руководство / под ред. З.Ш. Гилязутдиновой. М.: ООО Мед пресс, 1998. 7 Кристоф Шефер. Лекарственная терапия в период беременности и лактации: [руководство]. 8 Малый В.П. Грипп и беременность / В.П. Малый // Клінічна імунологія. Алергологія. Інфектологія. 2009. №6/7. С. 15–17. 9 https://rybelm.ru/akusherstvo/gripp-i-orvi-u-beremeyih 10 Акушерство: национальное руководство / под ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. М.: ГЭОТАР – Медиа, 2009. (Серия «Национальные руководства»). 11 Малый В.П., Романцов М.Г., Сологуб Т.В. Грипп: Пособие для врачей. СПб.; Харьков, 2007. 12 www.pamf.org/flu/preg.html — Pregacy ad the Flu (Iflueza) / Palo Alto Medical Foudatio. https://www.pamf.org/flu/preg.html, https://www.pamf.org/flu/highrisk.html 13 https://pharmstd.ru/images/articles/RP_Arbidol%20rmz%2012%2008.pdf Арбидол – эффективный препарат для лечения и профилактики гриппа и ОРВИ: обзор результатов клинических исследований И.А. Ленева Т.А. Гуськова. 14 Никифорова Г.Н., Свистушкин В.М. Возможности использования комплексных гомеопатических препаратов в лечении и профилактике острых респираторных вирусных инфекций // Лечащий врач. 2012. №4. С. 91–93. URL: https://www.lvrach.ru/2012/04/15435409/ 15 Boie J. Tesch. Herbs commoly used by wome: A evidece-based review // Am. J. of Obstetrics & Gyecology. Vol. 188. Is. 5. Part B. P. S44–S55. May 2003. 16 ewall C. et al. Herbal Medicies . Lodo, Eglad // Pharmaceutical Press. 1996. №67. 17 Справочник лекарств РЛС. URL: https://www.rlset.ru/ 18 https://www.practica.ru/DrugBook/idex.htm 19 С.М. Пухлик. Назальные деконгестанты – за и против // Здоров’я України. https://health-ua.com/articles/3889.html статья размещена в №9/1 за апрель 2009. С. 32–33. 20 Корж А.Н. Опыт применения амброксола в лечении больных хронической обструктивной болезнью легких // Здоров’я України. Статья размещена в №23–24 за декабрь 2008. С. 60–61. 21 Енсеева Ж.Т. Опыт применения амброксола в лечении больных хроническим бронхитом // Вестник КазНМУ. URL: https://kazmu.kz/press/2011/10/07/
Беременная женщина
Организм беременной женщины продолжает активно готовиться к рождению малыша, стремительно увеличивается содержание эстрогенов, а уровень прогестерона существенно уменьшается. Изменение гормонального фона способствует размягчению тканей родовых путей и шейки матки. В течение всей беременности просвет цервикального канала закрывает пробка из густой слизи, которая является защитой малыша от инфицирования, а полость матки предохраняет от проникновения опасных для здоровья микроорганизмов. На последних неделях беременности консистенция слизи меняется, она становится более жидкой и начинает постепенно вытекать наружу. У некоторых женщин слизь отходит постепенно, а у других рожениц одновременно. Выделения напоминают по своей консистенции и внешнему виду бесцветный яичный белок. Иногда слизь окрашена в розоватый, бурый или желтый цвет. Отхождение пробки проходит безболезненно, женщина может испытывать легкое чувство дискомфорта внизу живота. Об отхождении пробки могут сигнализировать более обильные, чем во время всей беременности, влагалищные выделения.
Женщина должна внимательно следить за цветом и объемом выделений, поскольку слишком обильные бесцветные выделения могут свидетельствовать не только об отхождении пробки, но также выступать одним из симптомов подтекания околоплодных вод. Определить причину появления выделений помогут индикаторные прокладки и амниотесты или тест-полоски. Прокладки продаются во многих аптеках, их можно легко использовать в домашних условиях. Если подтверждено подтекание околоплодных вод, следует немедленно обратиться к врачу.
После отхождения слизистой пробки следует отказаться от посещения бассейна и купания в открытых водоемах, поскольку существенно возрастает риск инфицирования ребенка. Также необходимо исключить половые контакты.
39-я неделя беременности: что происходит с плодом?
На 39-й неделе вес ребенка достигает 3 100-3 500 г, а его рост – 50-52 см. Показатели роста и веса весьма относительны и могут существенно отличаться. Малыш стремительно готовится к самому важному испытанию в своей жизни – рождению, которое требует выносливости и значительных усилий. В данный период беременности увеличиваются размеры и вес надпочечников ребенка, то есть желез эндокринной системы, которые отвечают за реакцию человеческого тела на стрессовые факторы. Именно вырабатываемые надпочечниками гормоны адреналин и норадреналин помогают ребенку максимально быстро приспособиться к новым температурным условиям, тактильным, звуковым и световым импульсам.
Все органы чувств ребенка в 39 недель развиты. Уже через несколько мгновений после рождения малыш может сфокусировать взгляд, он реагирует на яркий свет и движущиеся предметы, многие ученые утверждают, что новорожденные различают цвета, видят лица родителей и врачей. Слух малыша на последних неделях внутриутробной жизни также полностью развит, после рождения он реагирует на громкие звуки и шум. Новорожденный малыш умеет определять основные оттенки вкуса, распознавать кислое, горькое, сладкое и соленое.
В матке ребенок находится в водной среде, которая сводит к минимуму контакты. Непосредственно после рождения малыш испытывает множество тактильных ощущений, в отличие от внутриутробной жизни, он чувствует прикосновения маминых рук и пеленок, полотенца, перевязочных и других материалов. Особенно нравятся малышам прикосновения кожи к коже, поэтому в современном роддоме новорожденных обязательно выкладывают на мамин живот еще до перерезания пуповины. Ребенок легче адаптируется к новой среде, чувствует себя защищенным. Выкладывание ребенка имеет не только психологический аспект, поскольку оно способствует заселению микроорганизмов с кожи матери на кожу и слизистые оболочки малыша, повышает его иммунитет.
С чем связаны возможные опасения?
Корвалол при беременности, особенно на ранних сроках, представляет большую опасность в связи с высоким риском развития аномалий плода. Барбитураты являются тератогенными веществами, повышающими вероятность нарушений нервной системы, пороков сердца, расщеплений губ и неба, расстройств психики у будущего малыша.
Во втором и третьем триместре риск для плода снижается, однако длительное употребление Корвалола чревато привыканием. Следует помнить, что легко проникая через плацентарный барьер, лекарство так же способно попадать в молоко матери в периоде кормления. В связи с этим фактом прием при грудном вскармливании запрещен.
Беременная женщина
На последних неделях беременности будущая мама стремится максимально подготовить квартиру или дом к появлению нового члена семьи. Ученые называют этот признак приближающихся родов синдромом гнездования. Многие женщины наблюдают признаки синдрома еще с тридцатой недели беременности, однако на 39-40-й неделе гнездование достигает точки максимума. Беременные стремятся сделать генеральную уборку и ремонт, переклеить обои и приобрести множество новых вещей, которые, по их мнению, просто необходимы в доме. После родов многие покупки вызывают недоумение. Причиной такого поведения является повышение уровня адреналина и норадреналина в организме. Эти гормоны вырабатываются надпочечниками, они необходимы не только женщине, но и малышу для подготовки к приближающимся родам.
40-я неделя беременности: как развивается малыш?
40 недель – доношенная беременность. Вес ребенка, который родился на таком сроке, составляет от 2 600 г до 4 400 г, а длина его тела – 48-53 см. Данные показатели весьма условны, поскольку на сроке 40 недель рождаются миниатюрные малыши весом 2 600 г и настоящие богатыри, масса тела которых приближается к отметке 5 000 г. Длина тела новорожденных также может варьироваться от 45 до 55 см.
Большинство женщин рожает именно в 40 недель. На этом сроке малыш полностью готов к рождению, он соответствует всем параметрам доношенного ребенка. Перед родами ребенок тесно прижимает ручки и ножки к телу, максимально сгибает головку и прижимается к выходу из матки. Такая поза позволяет сделать возможным прохождение родовых путей самой узкой частью черепа. В ходе родовой деятельности с каждой схваткой ребенок постепенно продвигается вниз, он не двигается по прямой, а совершает винтообразно-поступательные движения, как бы ввинчиваясь в родовые пути матери. В ходе продвижения новорожденного, полного опущения его головки шейка матки полностью раскрывается. Далее следуют потуги, то есть сокращения матки, которые продвигают ребенка по родовым путям. Постепенно показывается головка малыша, а следом за ней – его туловище. Роды – сложный механизм, который направлен не только на безопасное прохождение родовых путей ребенком, защиту его от случайных травм вследствие повышенного давления, но также на предотвращение разрывов мягких тканей женщины.
Корвалол: состав, свойства, показания к применению
Данный препарат выпускается в двух лекарственных формах: таблетках и каплях для перорального применения. Каждый вид этого медикаментозного средства имеет одни и те же активные вещества. Различаются они по составу, внешнему виду, способу использования. Подробные описания форм выпуска Корвалола представлены в таблице.
| Форма выпуска | Состав | Внешний вид | Фасовка |
| Капли | Этиловый эфир, фенобарбитал, 95-процентный этиловый спирт, пищевая добавка Е524, масло перечной мяты. | Прозрачная бесцветная жидкость с приятным ненавязчивым ароматом. | Лекарство находится в стеклянных флаконах объемом 15, 25 и 50 мл, имеющих пластмассовую закручивающуюся крышку и дозирующее устройство. Бутылки с лекарственным средством помещаются в картонные коробки. |
| Таблетки | Масло перечной мяты, этиловый эфир, фенобарбитал, стабилизатор Е459, картофельный крахмал, моногидрат лактозы, пищевая добавка Е572, микрокристаллическая целлюлоза. | Белый или почти белый прессованный порошок круглой плоской формы со скошенными краями. | Таблетки фасуются в пластиковые блистерные упаковки по 10, 20, 30, 40, 50 и 100 штук. Блистеры находятся в коробках из плотного картона по 1, 2, 3, 4, 5 и 10 штук. |
Препарат обладает следующим спектром лечебного действия:
- успокаивает нервную систему;
- купирует мышечные спазмы;
- устраняет нарушения сна;
- снижает артериальное давление.
Показания к применению Корвалола:
- невротические состояния;
- учащенное сердцебиение;
- повышенная раздражительность и тревожность;
- кишечные и желчные колики;
- болезненные ощущения в области сердца;
- нарушение процесса засыпания;
- повышенное давление;
- легкие формы артериальной гипертензии;
- сбой в работе вегетативной нервной системы.
Беременная женщина
Длительное ожидание встречи со своим будущим ребенком близится к концу, именно 40-я неделя беременности оказывается последней для большинства женщин. С каждым днем беспокойство будущей мамы усиливается, долгое ожидание сказывается на настроении и самочувствии. Женщины стремятся как можно быстрее родить ребенка, чтобы беременность и мучительные схватки остались в прошлом. Каждая беременная женщина мечтает о встрече с малышом, хочет прижать его к своей груди и погладить нежную головку.
Многие женщины, особенно первородящие, испытывают опасения по поводу того, что родовая деятельность начнется незаметно, однако такие случаи крайне редки. Женщина ощущает начало родов, чувствует регулярные схватки, которые повторяются через определенные промежутки времени и постепенно нарастают, сокращается промежуток времени между ними.
Схваткам может предшествовать дородовое излитие околоплодных вод, которое наблюдается у определенного процента рожениц. После отхождения вод схватки могут быть достаточно слабыми или полностью отсутствовать. Независимо от интенсивности схваток излитие вод является одним из признаков начала родовой деятельности и требует немедленного обращения к специалистам, госпитализации женщины в роддом или больницу, поскольку при отхождении вод нарушается целостность пузыря и увеличивается риск проникновения в полость матки опасных для здоровья ребенка микроорганизмов. Важно, чтобы после отхождения вод ребенок родился максимум через 10-12 часов.
Беременная женщина должна правильно настроиться на роды, сконцентрироваться на желаемом результате и поверить в собственные силы, выполнить задачу, предназначенную ей природой. Правильный психологический настрой и теоретические знания помогут женщине стать мамой, успешно пройти все этапы родов и прижать к сердцу долгожданного ребенка.