Термин «критическая ишемия» принято использовать для пациентов, чье неблагоприятное состояние сохраняется в течение 2-х и более недель. В классификации Фонтейна-Покровского, ишемия относится к 3-4 стадиям артериальных патологий.
В научной литературе течение заболевания ассоциируют с прогнозом онкологических больных.
- Порядка 25% пациентов с данным диагнозом умирает.
- 30% лишается конечности в ходе ампутации.
- 75% погибает от инсульта или инфаркта миокарда в течение нескольких последующих лет.
- Лишь 55% больных сохраняют обе конечности при условии своевременного врачебного вмешательства.
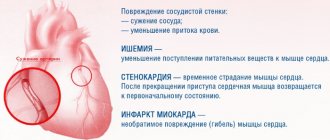
Как правило, некрозом поражаются нижние отделы ног, лишаясь кислорода и питательных веществ, транспортируемых током артериальной крови. Развивающаяся гангрена требует срочного оперативного вмешательства, заключающегося в удалении пораженной части конечности. В противном случае, она ведет к скорому летальному исходу.
Диагностика острой ишемии при осмотре сосудистым хирургом
Классическая картина острой ишемии определяется шестью симптомами:
- Внезапная боль в ноге
- Бледность кожных покровов
- Отсутствие или дефицит движений в пораженной конечности
- Отсутствие пульса на пораженной конечности
- Снижение кожной чувствительности
- Снижение кожной температуры
Боль может быть постоянной или при пассивных движениях пораженной конечности. При эмболической закупорке боль, как правило, бывает внезапной и очень интенсивной. При тромбозе интенсивность боли значительно меньше, иногда происходит прогрессирующее усиление перемежающейся хромоты.
Облитерирующий атеросклероз
Облитерирующий атеросклероз
| Облитерирующий атеросклероз – окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование. |
- Облитерирующий атеросклероз — хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно—стенотическое поражение чаще затрагивает крупные сосуды (аорту, брахиоцефальный ствол, общей сонной, подвздошные артерии) или артерии среднего калибра (устья позвоночных подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.
Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторы, предрасполагающие к возникновению облитерирующего атеросклероза:
- курение,
- употребление алкоголя,
- повышенный уровень холестерина крови,
- наследственная предрасположенность,
- недостаточная физическая активность,
- нервные перегрузки, климакс.
Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний — артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма.
Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Возникновение бляшек на стенках внутренних сонных артерий чревато грозными последствиями. Бляшки являются местами формирования тромбов. Это ведет к полной закупорке просвета артерий. Возникает так называемый ишемический инсульт. Кроме того, может развиться тромбоэмболия. Это состояние возникает когда от атеросклеротической бляшки отрывается маленький тромб, который закупоривает артерии головного мозга. При возникновении закупорки артерий маленького калибра развивается транзиторная ишемическая атака.
Классификация облитерирующего атеросклероза
В течении облитерирующего атеросклероза нижних конечностей, выделяют
4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а — безболевая ходьба на расстояние 250-1000 м.
- 2б — безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно—стенотического процесса различают:
- облитерирующий атеросклероз аорто-подвздошного сегмента,
- бедренно-подколенного сегмента,
- подколенно-берцового сегмента,
- многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно—стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V — окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно—стенотического поражения подколенно—берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I — облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II — облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III — облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение. Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза.
При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности.
Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза.
Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика облитерирующего атеросклероза
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит:
- консультация сосудистого хирурга,
- определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно—плечевого индекса,
- УЗДГ (дуплексное сканирование) периферических артерий,
- периферическая аорто-артериография,
- МСКТ—ангиография и МР—ангиография
Лечение облитерирующего атеросклероза
- медикаментозное
- физиотерапевтическое
- санаторное
- ангиохирургическое лечение
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска — коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения, предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви.
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, реомакродекса, пентоксифиллина), антитромботическими препаратами (аспирин), спазмолитиками (папаверин, ксантинола никотинат, но-шпа), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады.
При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Физиотерапевтическое лечение:
- гипербарическая оксигенация,
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия)
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации),
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия.
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств.
К методам реваскуляризации нижних конечностей следует отнести
- дилатация/стентирование пораженных артерий,
- эндартерэктомия,
- тромбоэмболэктомия,
- шунтирующие операции (аорто—бедренное, аорто—подвздошно—бедренное, подвздошно—бедренное, бедренно—бедренное, подмышечно—бедренное, подключично—бедренное, бедренно—берцовое, бедренно—подколенное, подколенно—стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др.
При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Наименее инвазивным методом хирургического лечения заболевания периферических артерий является методика ангиопластики и стентирования. Она применяется, если были повреждены крупные артерии. Ангиопластика предусматривает введение в артериальный просвет гибкого катетера через бедренную вену. После этого вводят проводник, доставляющий к месту, где сосуд сужен, специальный баллон. Путем раздувания баллона восстанавливается нормальный просвет сосуда.
В более серьезных случаях проводят шунтирование артерий. Для этого создается дополнительный сосуд. По нему проходит кровоток, обходя пораженный участок артерии. Для шунта применяют как искусственные протезы, так и вены пациента.
Метод эндартерэктомии предполагает удаление атеросклеротической бляшки хирургическим путем. Для этого необходимо вскрыть артерию. Однако важно учесть, что такая процедура может нарушить общий кровоток по артерии. Следовательно, целесообразность использования эндартерэктомии определяется с учетом локализации поражения и степени нарушения тока крови в определенной артерии.
Абсолютными показаниями к хирургическому лечению являются:
1. Хроническая критическая ишемия конечности с проходимыми артериями голени.
2. Аневризма с угрозой разрыва.
3. Гемодинамически значимый (> 60%) стеноз внутренней сонной артерии или изъязвленная бляшка при наличии симптомов ишемии головного мозга.
4. Эмболия, тромбоз или травма сосудов с декомпенсацией кровообращения в конечности.
Другие показания к операции, такие, как перемежающаяся хромота, соответствующая IIб стадии, резко снижающая качество жизни и не корригируемая другими методами лечения, асимптомные стенозы сонных артерий более 60%, аневризмы брюшной аорты малых размеров и др., считаются относительными и определяются общим состоянием пациента и возможностями лечебного учреждения.
Противопоказания к оперативному лечению:
- влажная гангрена с септическим состоянием,
- наличие тяжелых нарушений функции жизненно важных органов, делающих невозможным хирургическое вмешательство (инфаркт миокарда, нарушение мозгового кровообращения, сердечная недостаточность, низкий резерв коронарного кровообращения, дыхательная, почечная, печеночная недостаточность)
Эндартерэктомия, как правило, выполняется больным с сегментарными окклюзиями артерий, не превышающими в длину 7–9 см. Открытая эндартерэктомия производится в пределах артериотомической раны и заключается в удалении измененной интимы вместе с бляшками и пристеночными тромбами.
Эндартерэктомия может выполняться полузакрытым способом: облитерирующие массы отслаивают и удаляют при помощи длинных сосудистых колец или других приспособлений. При значительном распространении окклюзионного процесса и выраженном кальцинозе эндартерэктомия малоэффективна. В этих случаях показано шунтирование пораженного сегмента, смысл которого заключается в восстановлении кровотока в обход пораженного участка. Протезирование выполняется у пациентов, которым требуется резекция измененной сосудистой стенки.
При окклюзионных поражениях ветвей дуги аорты наиболее часто производятся открытая эндартерэктомия из общей и внутренней сонных артерий или из устья позвоночной артерии.
Каротидная эндартерэктомия – операция выбора при атеросклеротическом поражении сонных артерий – стала эталоном превентивной хирургии.
Хирургическая операция заключается в удалении атеросклеротической бляшки. Операция производится под наркозом. Ее суть состоит в рассечении тканей над сонной артерией, выделении сосуда, рассечении стенки сонной артерии, и вылущивания бляшки. После этого сосуд зашивают.
Эта операция является более травматичной, как правило, более длительной, проводится под наркозом и несет большее количество осложнений. Швы снимаются на 7 сутки, пациенты выписываются при нормальном течении послеоперационного периода на 9-10 сутки. По современным международным требованиямих уровень осложнений в клинике, где производятся такие операции на сонных артериях, должен быть не выше 5%.Это значит, что у 5 пациентов из 100 возникают различные осложнения. Операция противопоказана при наличии серьезных соматических заболеваний (сахарного диабета с высокими цифрами сахаров, артериальной гипертонии и др.)
Возможные послеоперационные осложнения каротидной эндартерэктомии
Как и при любой другой хирургической операции после каротидной эндартерэктомии возможны осложнения. самое серьезное из них — это инсульт. Риск развития его составляет 1 – 3 %. Кроме инсульта, встречается такое осложнение, как повторная закупорка сонной артерии, именуемая рестеноз. Оно чаще всего встречается у тех больных, которые не отказались от курения. Риск развития рестеноза составляет 2-3%. Другим осложнением считается повреждение нервов, что приводит к расстройству голоса (охриплость), затруднению глотания, онемению в области лица или языка. Обычно эти осложнения не требуют специального лечения и разрешаются самостоятельно через месяц.
При окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно—подключичное шунтирование, либо резекция подключичной артерии с имплантацией в общую сонную.
При распространенном поражении магистральных артерий дуги аорты (брахиоцефального ствола, общих сонных) производят их резекцию с протезированием или шунтирующие операции.
При заболеваниях висцеральных ветвей аорты и почечных артерий также наиболее часто выполняется открытая эндартерэктомия, при распространенном поражении производятся операции шунтирования (протезирования).
В лечении окклюзионных поражений брюшной аорты и артерий нижних конечностей наиболее популярны операции аорто—бедренного (подвздошно—бедренного) шунтирования и бедренно—подколенного (бедренно—тибиального) шунтирования. В аорто-бедренной позиции наибольшее распространение получили синтетические протезы из фторлон-лавсана, дакрона и политетрафторэтилена (ПТФЭ), пятилетняя проходимость которых составляет 85–90%.
| Эндопротезирование при аневризме периферической артерии – метод малоинвазивного рентгенохирургического лечения локального асимметричного выбухания артериальной стенки путем установки внутрисосудистого эндопротеза. Аневризмы периферических артерий являются следствием воспалительных, атеросклеротических, травматических изменений стенок артерий. Эндопротез устанавливается в просвет периферической артерии рентгеноэндоваскулярным методом с помощью специального доставляющего катетера. После имплантации эндопротеза аневризматически измененная стенка оказывается изолированной от кровотока, не подвергается давлению, что исключает разрыв аневризмы. |
В наши дни реконструктивная хирургия брюшной аорты, каротидных артерий, артерий нижних конечностей при атеросклерозе считается одним из наиболее разработанных разделов ангиохирургии. Несмотря на это, результаты операций еще далеки от совершенства. Частота ранних послеоперационных тромбозов трансплантатов или реконструированных артерий может составлять 4–13%, поздних реокклюзий – 8,5–30% для аорто—подвздошного и 22–60% для бедренно—подколенного сегментов. У 10% пациентов попытки реконструктивных операций заканчиваются ампутацией конечностей в раннем послеоперационном периоде.
Во всем мире последнее десятилетие стало временем стремительного развития рентгенэндоваскулярной хирургии – одной из наиболее приоритетных областей. Эндоваскулярная техника возникла как выгодная альтернатива открытому хирургическому вмешательству.
Внутрисосудистые (эндоваскулярные) стенты представляют собой внутрипросветные удерживающие устройства, имеющие вид тонкой сетки из металлических нитей, достаточно прочных для того, чтобы выдержать противодействие артериальной стенки и сохранить хорошую проходимость реканализованного участка.
Предоперационная подготовка и послеоперационное ведение пациентов обычно проводится по следующей схеме.
За сутки до стентирования назначается тиклид в дозе 500 мг/сут. Во время вмешательства вводятся реолитики и антикоагулянты, проводится симптоматическая терапия (спазмолитики, атропин); после вмешательства больные получают препараты низкомолекулярного гепарина (фраксипарин 0,3–0,6 2 раза в день в течение 3 суток), продолжается симптоматическая терапия в течение 3–5 дней. Больные выписываются на 3–7 сутки после операции. Дезагреганты (тиклид или плавикс, у части больных – аспирин) пациенты принимают не менее 1 мес. после вмешательства.
По показаниям (при подозрении на тромбоз или рестеноз в зоне стентирования или при обнаружении поражений артерий, ранее неоперированных) выполняется КТА и/или контрольная ангиография.
При обнаружении указанных изменений с успехом могут применяться многократные повторные эндоваскулярные вмешательства, тем самым можно существенно оттянуть сроки, когда пациенту с прогрессирующим окклюзирующим поражением потребуется традиционное хирургическое вмешательство, или вовсе избежать его.
Круг заболеваний, которые подлежат минимальноинвазивному лечению в первую очередь:
l Поражения изолированного характера (сегментарные стенозы, короткие окклюзии;
l Поражения, труднодоступные для открытых хирургических вмешательств (почечные артерии, ветви дуги аорты, висцеральные артерии);
l Рестенозы после традиционных операций, стенозы сосудистых анастомозов;
l Тяжелые сопутствующие заболевания, увеличивающие риск традиционных операций.
Противопоказанием к стентированию считают осложненные (эмболоопасные) атеросклеротические бляшки, а также сочетание стенотического поражения сонных артерий с перегибами, извитостью и петлеобразованием, сопровождающимся значительным удлинением артерии и требующим традиционного реконструктивного хирургического вмешательства.
Стентирование артерий вертебро—базиллярного бассейна хорошо зарекомендовало себя в хирургической практике и уже является методом выбора. Баллонная ангиопластика и стентирование показаны при стенозах и окклюзиях проксимальной части подключичной артерии, сопровождающихся значительной компрометацией вертебро-базиллярного кровотока вплоть до развития синдрома обкрадывания, поражении брахиоцефального ствола.
Стентирование артерий нижних конечностей показано у пациентов начиная со II стадии ишемии по классификации Fontaine-Покровского. Идеальным для стентирования типом поражения является короткий концентрический стеноз или изолированная окклюзия протяженностью менее 5 см для подвздошных и менее 10 см – для поверхностной бедренной артерии. Наиболее часто выполняется стентирование подвздошных, поверхностной бедренной, подколенной артерии.
В позднем послеоперационном периоде в связи с прогрессированием атеросклеротических изменений в проксимальном или дистальном сосудистом русле возможно повторное стентирование. Стентирование может применяться при стенозах анастомозов после ранее выполненных шунтирующих операций. Стентирование почечных артерий является наиболее выгодным местом
Подготовка к операции стентирования сонной артерии
Обычно подготовка к каротидному стентированию заключается приеме аспирина за неделю до операции. Это необходимо для снижения свертываемости крови.
Подходите ли Вы для каротидного стентирования?
В настоящее время операция каротидного стентирования показана пациентам, имеющим высокий риск осложнений при эндартерэктомии. Показаниями к каротидному стентированию служат значительное сужение (60%) просвета сонных артерий, симптомы микроинсульта и инсульта. Если у Вас нет никаких симптомов, показаниями к стентированию служит значительное сужение (80%) просвета сонных артерий и высокий риск осложнений эндартерэктомии. Кроме того, каротидное стентирование показано пациентам, ранее перенесшим эндартерэктомию, при рецидиве сужения просвета артерий.
Каротидное стентирование не рекомендуется при:
- Наличие нарушенного ритма сердца
- Аллергия на препараты, использующиеся во время процедуры
- Мозговые кровоизлияния в течение предыдущих 2 месяцев
- Полная закупорка сонной артерии
Факторы риска возникновения осложнений каротидного стентирования
- Высокое кровяное давление
- Аллергия на
Ультразвуковое дуплексное сканирование
Ультразвуковое дуплексное сканирование позволяет определить проходимость артерий, локализовать место закупорки сосуда и состояние кровотока ниже места окклюзии. Нередко при острой ишемии этой диагностики бывает достаточно, чтобы определить лечебную тактику и отправить пациента на операционный стол. При эмболии или разрыве артерии ниже места закупорки обычно пустые или тромбированные, кровоток в них не определяется. Кровоток в венах резко замедлен. При тромбозе можно обнаружить кровоток ниже места закупорки, однако скорость его резко снижена, чаще всего по магистральным сосудам кровотока не определятся, а по коллатералям можно увидеть движение крови. Как правило, это связано с тем
Ангиография
Для решения вопроса хирургической тактике необходима информация о проходимости артерий пораженной конечности. Выбор методики восстановления кровообращения зависит от состояния путей притока к пораженной конечности и сосудистого русла ниже места закупорки. Кроме того, при ангиографии можно отличить эмболию от тромбоза на фоне атеросклеротических сужений. Во время ангиографического исследования можно предпринять эндоваскулярное лечение в объеме тромбэктомии и ангиопластики пораженных сегментов или провести локальную тромболитическую терапию.
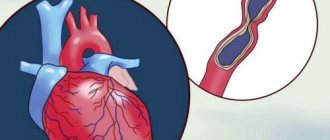
Эмболия артерий — острая закупорка сосуда тромбом или другим объектом принесенным из других участков сосудистого русла. Наиболее часто сосудистые хирурги имеют дело с тромбоэмболией из полости сердца при инфаркте или мерцательной аритмии, из полости аневризмы вышележащего к закупоренной артерии сосуда.
Последствия острого прекращения кровотока
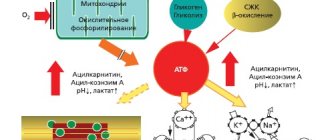
Внезапное прекращение кровотока приводит к феномену острой ишемии. Органам и тканям, которые снабжаются этой артерией, не хватает питания и кислорода, поэтому они начинают медленно гибнуть. Вначале страдают наиболее специализированные ткани — нервная, мышечная и наконец кожа. Организм пытается восстановить кровообращение, раскрывая дополнительные обходные пути кровотока, поэтому иногда гибель тканей останавливается. Но вероятность такого исхода невелика. В любом случае острая ишемия приводит либо к гангрене, либо к развитию хронического недостатка кровообращения — критической ишемии.
Улучшение коллатерального кровотока
- Простагландины
Раскрытие всех возможных обходных путей для кровоснабжения. Для этой цели лучше всего зарекомендовали себя препараты простагландинов (алпростан, вазапростан). Их применяют в виде длительных 3-5-часовых внутривенных вливаний. Применение простагландинов иногда позволяет уменьшить критическую ишемию и сохранить конечность. Этим же целям служит физиотерапия (магнитным полем, лазером). Вести этих пациентов на консервативной терапии допускается не дольше двух недель. Если эффекта нет, то решать вопрос с реваскуляризацией.
- Улучшение текучести крови
Необходимо исследовать свертывающую и противосвертывающую систему, вязкость крови, содержание холестерина, жиров и белков, другие показатели. Нужно максимально устранить выявленные нарушения. Для этого используются внутривенные вливания различных препаратов реополиглюкин, декстраны, трентал. Увеличение содержания кислорода в крови Применяется гипербарическая оксигенация (камера с повышенным давлением кислорода). Принцип простой — при повышении давления повышается растворимость кислорода в крови, больше кислорода в крови — больше отдаётся в ткани. Могут использоваться вливания перфторана — искусственной крови, стимулирующей отдачу кислорода в ткани.
- Стимуляция роста новых сосудов — Неоваскулген
На сегодняшний день генетические препараты, направленные на стимуляцию роста сосудов, оказались неэффективными. Неоваскулген — наиболее разрекламированный и дорогой препарат был опробован в нашей клинике, но эффекта у больных с критической ишемией мы не наблюдали. Основой лечения хронической ишемии является улучшение кровообращения в голени и стопе. Не оправдалась надежда на медикаментозное лечение, включающее применение простагландинов (вазапростан, иломедил, алпростан), так как препараты не доходят до тканей из-за серьёзного поражения мелких сосудов. Другим терапевтическим методом, который вызывал интерес у хирургов и их пациентов, был комплекс генной терапии Неоваскулген. Препарат представляет собой вирусоподобные частицы, которые несут ген усиливающий рост мелких сосудов. Мы использовали в нашей клинике этот препарат у больных со сложной сосудистой патологией, однако заметного эффекта не отметили. Этим пациентам потребовались сосудистые операции, а некоторым даже ампутация.
Стадии острой ишемии
1. Внезапная боль в ноге, ее похолодание, сокращение дистанции ходьбы. Если коллатеральные сосуды хорошие, ишемия может остановиться на этой стадии с развитием перемежающейся хромоты или критической ишемии. Чаще всего эта стадия наблюдается при тромбозе измененных артерий, если ранее просвет их был сужен и развилось коллатеральное кровообращение. На этой стадии операция проводится после необходимого дообследования и подготовки. Цвет ноги может быть бледным, либо приобрести синеватый оттенок (цианоз). Результат хирургического лечения отличный. Восстановление функции ноги чаще всего полное.
2. К вышеописанным симптомов присоединяется слабость в ноге, постепенно усугубляющаяся до паралича. Однако пассивные движения в пальцах и других суставах возможны. Такие явления связаны с отмиранием нервных окончаний и блокадой проведения нервного импульса по нервам. Эта стадия ишемии является абсолютным показанием к экстренной операции, так как самостоятельное восстановление кровотока невозможно, а отсрочка с вмешательством приведет к гангрене. Своевременная операция восстанавливает кровоток с минимальной потерей функции конечности. Остается онемение стопы и пальцев, длительно держится отек ноги.
3. Начинается гибель мышц, сначала возникают очаги мышечных некрозов, боль в мышцах, плотный отек голени. Затем наступает окоченение пальцев, голеностопного сустава, коленного сустава (мышечная контрактура). Мышцы гибнут полностью. При частичной гибели мышц после восстановления кровотока и длительного послеоперационного периода возможно сохранение ноги, но функция ходьбы будет затруднена. В случае мышечной контрактуры обязательно проводится ампутация, так как восстановление кровотока приводит к гибели человека от отравления продуктами распада.
4.Лечение
На первых стадиях ишемии нижних конечностей предпринимается попытка контролировать процесс консервативными методами. Широко применяются (по показаниям) антиагреганты, тромбо- и спазмолитики, стимуляторы гемодинамики, корректоры метаболизма липидов, антиоксиданты, физиотерапия. При неэффективности всех использованных и доступных средств, а также в быстро прогрессирующих и/или жизнеугрожающих случаях единственным выходом остается хирургическое вмешательство, причем наиболее запущенные и осложненные ситуации могут закончиться летально даже после ампутации конечностей.
Во избежание этого применяют те или иные методики ангиопластики, шунтирования, ангиопротезирования – с целью восстановить проходимость магистральных кровоснабжающих артерий нижних конечностей. Если же ампутация неизбежна, фактор времени играет критически важную роль, и какие бы то ни было субъективные отсрочки здесь недопустимы. Слишком рискованным является и самолечение: эффективность его в любом случае стремится к нулю, более того: применение некоторых «проверенных народных средств» может кардинально усугубить ситуацию.
Следует также особо отметить, что лечение ишемии нижних конечностей, – как консервативное, так и хирургическое, – нет смысла даже начинать, если пациент не готов безоговорочно, раз и навсегда исключить табакокурение. Потребуется также серьезная нормализация образа жизни (в ряде случаев ставится, в частности, вопрос о смене профессии), определенная диета, постоянный контроль АД, специальные домашние процедуры по поддержанию стоп в оптимальном и безопасном состоянии.
Диагностика тромбоза или эмболии
Помимо клинической картины, для диагностики необходимо использовать специальные методы исследования.
Ультразвуковая диагностика позволяет уточнить характер окклюзии, выявить атеросклеротические бляшки при тромбозах. Тромбоз отличается от эмболии исходным поражением артерий, при эмболии артерии чаще всего не пораженные.
Ангиография проводится на операционном столе для уточнения воспринимающего сосудистого русла и позволяет определить характер хирургического вмешательства
Мультиспиральная компьютерная томография проводится при наличии времени для детальной диагностики и позволяет очень точно выявить характер поражений и определить лечебную тактику.
Причины и факторы риска
Основными причинами критической ишемии нижних конечностей становятся:
- Облитерирующий атеросклероз – сосудистые просветы перекрываются холестериновыми (атеросклеротическими) бляшками;
- Тромбоз – артерия закупоривается кровяным сгустком (тромбом) в месте его первичного образования или последующего перемещения (эмболия);
- Эндартериит – сохраняется воспалительный процесс, провоцирующий спазм сосудов;
- Тромбангиит, или болезнь Бюргера – происходит воспаление, поражающее артерии и вены малого и крупного калибра;
- Диабетическая ангиопатия (поражение сосудов, вызванное декомпенсированным сахарным диабетом);
- Механические травмы крупных артерий.