Что такое донорство
Даже наша обычная повседневная жизнь связана с опасностями, не говоря уже о полицейских, пожарных, пилотах самолетов и других специалистах, чья работа неразрывно сопряжена с рисками.
Никто не может вам гарантировать, что сегодняшняя поездка на работу не завершится несчастным случаем. И тогда, возможно, понадобится переливание крови. Эта процедура может спасти жизнь больного при операциях, кровотечениях, ожогах, тяжелых травмах, родах, анемии, гемофилии, при онкологических заболеваниях, болезнях печени и т. д.
Именно кровь и ее компоненты являются важными составляющими при спасении человека. И получить их можно только от живого донора – того, кто добровольно отдает свою кровь другому.
Несмотря на все усилия ученых, в данный момент, к сожалению, нельзя заменить донорскую кровь искусственной. Она существует и даже имеет свои плюсы, но при этом минусы искусственной крови не позволяют ее использовать. К недостаткам относятся токсичность, слишком высокая стоимость изготовления, а также отсутствие многостороннего лечебного воздействия на организм.
Поэтому миру так необходимо поддерживать донорство – добровольную сдачу крови и ее компонентов в медицинских учреждениях для дальнейшего переливания нуждающимся пациентам.
Сегодня наблюдается дефицит донорской крови. И хоть существует миф о том, что нужна только редкая группа – четвертая, на самом же деле каждая одинаково важна. Да, доноров с первой, второй и третьей группами больше, но в них и нуждаются чаще. А если кровь редкая, то и пациентов, которым она необходима, меньше.
Более 100 крутых уроков, тестов и тренажеров для развития мозга
Начать развиваться
Первое место среди необходимых групп занимает вторая, так как она самая распространенная, а значит, есть большая вероятность того, что появится необходимость ее использования.
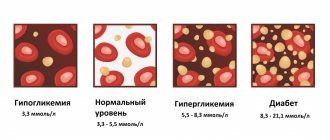
Если судить по системе AB0, которая является наиболее популярной, то всего существует 4 группы крови: I группа – 0, II группа – A, III группа – B, IV группа – AB. Также не менее важен и резус-фактор, который может быть положительным или отрицательным.
Главный врач Центра крови имени О.К. Гаврилова ДЗМ Ольга Андреевна Майорова – о том, как устроена столичная служба крови, какие компоненты крови являются наиболее востребованными и как начинающему донору организовать процесс с максимальным комфортом для себя и пользой для города.
Хватает ли сейчас в Москве донорской крови?
К счастью, дефицита крови и ее компонентов в городе не наблюдается. Трудности могут возникнуть только с подбором крови для пациентов с редкими фенотипами и антителами – но и эту проблему мы по мере сил решаем, создавая специальные запасы. Подбор компонентов крови для реципиентов ведется как минимум по десяти, а чаще по двадцати-тридцати различным показателям. Это довольно сложный и трудоемкий процесс, иногда бывает трудно подобрать подходящий материал.
Наверное, для таких сложных пациентов можно найти донора среди родственников?
На самом деле, существуют строгие противопоказания против использования родственной донорской крови. В части случаев у больных могут возникать иммунологические реакции, особенно с гематологическими заболеваниями. Мы стараемся всегда найти для таких пациентов донора не из числа родственников. А вот родственников, если они к этому готовы, мы с радостью привлекаем для ответной донации: кто-то помог вам, а вы помогите другим. Это не более, чем форма осознанной благодарности.
Действительно, в Москве есть несколько очень сложных пациентов, чьи имена мы знаем по памяти: им нужна особая, редкая кровь. Как правило, для них мы держим особый запас донорской крови со специальной пометкой: это избавляет нас от необходимости в острый момент искать доноров по базе данных и вызванивать их, прося срочно сдать компоненты крови.
А какого типа крови обычно не хватает?
В городе наблюдается повышенная потребность в компонентах крови отрицательного резуса: число доноров с отрицательным резусом снижается год от года. Почему это происходит? Возможно, влияют миграционные факторы: известно, что у представителей народов Азии отрицательный резус встречается крайне редко. Также мы отмечаем, что в последнее время даже у молодых доноров раньше начинаются проблемы со здоровьем, а среди наших доноров преобладают граждане старше 40 лет. Так что, найти здорового донора становится все сложнее.
В какие сезоны донорская кровь бывает больше всего нужна?
Как правило, риск дефицита крови и ее компонентов в Москве возникает в новогодние каникулы, а также в летний период. Причина тут вовсе не в том, что учащается число острых травм: просто доноры уезжают из города. С новогодними праздниками мы научились справляться: заранее создаем запасы крови. Кроме того, мы продолжаем работать в праздники: у всей страны новогодние каникулы длятся 10 дней, а у нас – не более 5 дней. С летними каникулами дело обстоит сложнее: они более затяжные, объем донорской активности существенно снижается. В небольших городах вполне возможно запастись заранее кровью и ее компонентами, но в масштабах Москвы, с ее огромными потребностями, это практически невозможно. К тому же, некоторые компоненты крови имеют короткий срок хранения – например, тромбоциты практически не подлежат замораживанию и хранятся не дольше 5 дней. Сделать полноценный запас невозможно.
Какие компоненты крови удается сохранить на более длительный срок – и каким способом?
У каждого компонента крови свой режим хранения. Тромбоциты, как я уже говорила, очень уязвимы и плохо поддаются замораживанию. Хранятся при температуре 20-25 градусов, при условии непрерывного помешивания – для этого используются специальные аппараты, тромбомиксеры с термостатом. К счастью, этими аппаратами наша служба снабжена хорошо. Эритроциты крови хранятся при температуре +4 градуса – то есть, в условиях обычного фармацевтического холодильника. Срок хранения – от 35 до 52 дней, в среднем 42 дня. Замораживаются эффективно: в нашем центре и нескольких отделениях переливания крови есть необходимый запас криаконсервированных эритроцитов. Что касается лейкоцитов крови, то донорство этих элементов – не наша прерогатива. Это крайне трудоемкий процесс, которым в Москве занимается только одна организация – национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Д. Рогачева. Срок жизни лейкоцитов – всего несколько часов, их применяют в основном при тяжелых формах грибкового сепсиса, к тому же процесс донации требует серьезной подготовки, и сдают их, как правило, только кадровые доноры.
В работе нашей службы самый сложный для получения компонент крови – плазма. Она отлично замораживается, и срок ее хранения в замороженном виде составляет 3 года, однако, в отличие от эритроцитов и тромбоцитов, она не может быть сразу выдана в городские больницы. Чтобы использовать плазму, необходимо провести повторное обследование донора спустя 6 месяцев после сдачи. Это называется карантинизацией: пока не убедимся, что донор здоров, мы не имеем права передавать плазму в медицинские организации.
А что происходит с собранной плазмой, если донор по какой-то причине не явился на дополнительное обследование после карантинизации?
В такой ситуации есть способ обезопасить плазму – для этого нужно провести определенную химическую обработку. В результате мы получаем патоген-инактивированную плазму, которая может быть использована в лечебных целях. Однако этот процесс связан, во-первых, со значительными финансовыми затратами, а во-вторых – с некоторыми потерями свойств плазмы. Лучше всего, если донор все-таки найдет возможность прийти на обследование. А вот компоненты донорской крови, эритроциты и тромбоциты, сразу после тестирования отправляются в медицинскую сеть: проводимых анализов достаточно, чтобы быть уверенными в качестве крови.
Какие компоненты крови сейчас наиболее востребованы?
В последние годы в мировой медицине наблюдается общая тенденция: растет потребление эритроцитов, а потребление плазмы падает. Это связано с новыми тенденциями трансфузиологии, новыми аспектами и технологиями лечения гематологических и онкологических заболеваний. Таким образом, сейчас нам чаще приходится возмещать форменные элементы крови, чем плазму. В городе даже возникает избыток плазмы – но, к счастью, снижение потребления нивелируется длительным сроком хранения. Плазма крови – слишком ценный материал, чтобы его списывать: накопленные излишки будут использованы для производства лекарственных препаратов.
Можно ли сказать, что московская станция переливания крови достаточно оснащена технически, чтобы выполнять все поставленные перед ней задачи?
Безусловно. Наша станция оснащена по самому высокому стандарту – и более того, для нас модернизация никогда не прекращалась. Можно сказать, мы получили самое современное оборудование с некоторым опережением, когда запрос на новые способы донации был на стадии формирования. Сегодня у нас есть все, что нужно для снабжения медицинской сети кровью и ее компонентами.
Мы поговорили о компонентах крови – а сдается ли сейчас цельная кровь для переливаний?
Сейчас цельная кровь переливается больным только в особых случаях. Хотя это не запрещено законом, но медицине уже хорошо известны риски развития посттрансфузионных осложнений при переливании цельной крови. Поэтому 99,9% собранной цельной крови подлежит обработке и разделению на компоненты – именно так мы получаем эритроциты.
А есть ли отличия при донации различных компонентов крови? Ощущает ли их на себе донор?
Для каждого компонента предусмотрены разные алгоритмы забора. Донорам привычнее всего донация цельной крови: многие впервые проходили ее централизованно, в вузах и на предприятиях. Это самый простой вид донации, он не требует никаких специальных приспособлений, может быть проведен и в выездных условиях. Сейчас таким способом сдается кровь на эритроциты. А вот плазму и тромбоциты доноры сдают при помощи аферезных технологий, только в условиях стационара – либо в нашем центре крови, либо в одном из отделений. Процесс сдачи плазмы и тромбоцитов гораздо более длительный: цельную кровь донор сдает за 10 минут, плазму – за 40 минут, а тромбоциты – до полутора часов.
Кто принимает решение о том, какие именно компоненты крови будет сдавать донор?
Решение принимает врач-трансфузиолог во время приема и освидетельствования донора. Однако каждый донор имеет право высказать свои пожелания и опасения. Например, некоторым очень сложно в течение полутора часов находиться в одном и том же положении – значит, сдавать тромбоциты ему будет тяжело. Как правило, опытные кадровые доноры склоняются к какому-то определенному виду донации: наши специалисты этому никак не препятствуют. А вот в первый раз сдается только цельная кровь. Мы должны увидеть, как донор перенесет потерю крови, затем выяснить инфекционный статус донора, и только после этого он получит возможность выбирать.
Инфекционный статус донора выясняется именно в процессе донации – почему не заранее?
Раньше, действительно, была распространена практика брать у донора анализ крови за 1-2 дня до донации. Опасность в том, что за день-два до сдачи крови донор может быть носителем инфекции: вирусный агент находится у него в крови, однако маркеры инфекционных заболеваний этого не покажут. Так мы рискуем направить в город потенциально зараженную кровь.При нынешней практике мы гарантированно собираем у доноров только здоровую кровь и ее компоненты. Да, часть крови будет выбракована по итогам анализов на инфекции, но обычно это не более 1 процента всех случаев.
То есть, выбраковано бывает не более 1 процента донорской крови?
Наличие инфекции – далеко не единственная причина, по которой кровь может быть выбракована. Другие причины – недостаток белка в крови, нарушение герметичности, отклонения в тех или иных биохимических показателях. В общей сложности, до 5% всей донорской крови бывает забраковано. Во всех странах мира этот показатель примерно одинаков: науке пока неизвестен способ значительно снизить процент брака донорской крови.
К счастью, нам часто удается выявить наличие у донора инфекции на этапе регистрации: тогда он просто не будет допущен к донации, и кровь не придется выбраковывать.
Изменились ли за последние годы медицинские противопоказания для донорства? Появляются ли новые основания для медотвода?
Все противопоказания для донорства регламентированы Приказом министерства здравоохранения РФ №364 «Об утверждении порядка медицинского обследования донора крови и ее компонентов». Этому приказу уже много лет, но он не нуждается в изменениях: наша сфера деятельности достаточно консервативна, а положения приказа сформулированы вполне универсально.
Да, сейчас в общемировой практике есть тенденция к смягчению противопоказаний для донорства крови. Это вполне обоснованно: год от года все сложнее найти абсолютно здоровых доноров. Наиболее строгими противопоказаниями до сих пор остаются тяжелые соматические заболевания, наличие в анамнезе онкологических заболеваний, а также гепатит, ВИЧ, сифилис. А вот неврологические заболевания, например, сейчас уже не считаются таким уж строгим противопоказанием: все зависит от проявлений и степени тяжести заболевания. Это касается и других особенностей организма донора. Раньше строгим противопоказанием было, например, наличие пирсинга или татуировок; в настоящий момент мы ищем возможность обследовать донора и, если не будет выявлено опасных признаков, он будет допущен к донации.
Что делать, если в ходе обследования потенциального донора врачом-трансфузиологом возникают спорные моменты?
Если во время освидетельствования выявляется противоречие между информацией, которую дает о себе донор, и мнением врача-трансфузиолога, решение о донорстве будет ненадолго отложено, а потенциальному донору выдадут направление на дополнительные обследования. Например, если трансфузиолог видит у донора послеоперационный шрам, он должен направить его на консультацию к хирургу. Хирург даст свое заключение, которое поможет трансфузиологу принять итоговое решение. Пусть это достаточно сложная схема, но порой совершенно безобидные, казалось бы, состояния могут представлять угрозу как для самого донора, так и для всех реципиентов крови.
Как доноры обычно относятся к тому, что им отказывают в донации?
Как правило, наши сотрудники готовы подробно и аргументированно объяснить донору, почему в его отношении было принято такое решение. Чаще всего, доноры соглашаются с нашим решением. К тому же, каждый подобный прецедент становится поводом для детального самообследования – в результате, может быть выявлено серьезное заболевание.
А что происходит, если анализ донора, сделанный в вашем центре, оказывается действительно тревожным? Вы сообщаете донору о том, что нашли в его анализах что-то серьезное?
Да, безусловно, причем мы сообщаем подобные новости только лично – но обязательно сообщаем. Поэтому так важно, чтобы все наши доноры оставляли в анкете свои актуальные контактные данные!
Если анализ донора вызывает беспокойство, мы приглашаем его в наш центр в частном порядке и проводим личную, приватную беседу. Исключение составляет только тот случай, когда мы получаем положительный анализ на ВИЧ. В этой ситуации мы обязаны отправить образец крови в МГЦ СПИД для верификации – и, соответственно, с донором будут общаться сотрудники МГЦ. Нередки случаи, когда мы получаем и ложноположительные результаты. Например, случается, что у донора-женщины выявляется ложноположительная реакция на сифилис, и связано это с ранним сроком беременности.
Что делать, если ваши анализы дали положительный результат? Сможет ли человек снова стать донором после того, как пройдет курс лечения?
Существует четкий алгоритм восстановления в донорстве – если речь не идет об абсолютных противопоказаниях. Чаще всего, это вопрос повторного анализа после определенного срока – и после этого вы снова можете сдавать кровь.
Правда ли, что при первой сдаче крови донор не может получить за нее плату?
Да, совершенно верно. Первая донация – если ранее человек нигде и никогда не был зарегистрирован как донор – всегда бесплатная. Далее, донор может пойти по одному из двух путей, предусмотренных системой московского здравоохранения. Первый путь – платное донорство, регламентированное приказами и законом. Чтобы стать платным донором, требуется пройти довольно обширное обследование. Как правило, платными донорами становятся носители редкого фенотипа или доноры с отрицательным резусом. Обычно кровь этих доноров чрезвычайно важна, мы даже лично просим их время от времени прийти и сдать кровь.
Второй вид донорства – с использованием мер социальной поддержки населения. Этот процесс урегулирован Постановлением №51 Правительства Москвы: начиная со второй донации донор с любой группой крови, даже самой распространенной, может воспользоваться всеми мерами поддержки, получить их в том отделении, где он сдавал кровь – в день донации или по накопительной системе.
Правда ли, что вы кормите доноров перед донацией и после нее?
Перед донацией мы даем каждому донору сладкий чай с печеньем. Эта процедура не закреплена законодательно, однако она имеет давнюю историю и большое значение: ее главная задача – не накормить, а расслабить, успокоить донора. После стакана сладкого чая сдача крови переносится гораздо легче. После донации донору, действительно, полагается восполнить ресурсы организма, но мы не кормим, а только обеспечиваем компенсацию за питание. Это гораздо удобнее, так как, во-первых, у каждого донора свои вкусы и своя диета, а во-вторых – выдаваемый набор продуктов питания был бы достаточно громоздким.
Правда ли, что иногда служба крови может отказать пришедшему донору в донации не по медицинским показаниям, а просто потому что такая кровь у вас есть в избытке?
Случаи подобного отказа достаточно редки, но, действительно, иногда бывает, что в данном конкретном отделении какая-то группа крови имеется в избытке. Я бы посоветовала донорам внимательно следить за «светофором» на сайте нашего центра и службы крови ФМБА России. Зеленый цвет – значит, такой крови в данном отделении много. Желтый – может скоро закончиться. Красный – очень нужна именно такая кровь. Вы можете подобрать такое отделение, где именно вашу кровь примут с распростертым объятиями.
Правда ли, что иногда донору приходится отстоять длинную очередь, прежде чем он сможет сдать кровь?
Да, такое бывает: наш центр работает в том числе и по выходным, а очень многие москвичи могут сдавать кровь только в выходные. Но на самом деле, долго ждать придется только тем донорам, которые пришли на сдачу в порядке живой очереди. Те, кто воспользовались системой предварительной записи, ждут намного меньше.
Если вы собираетесь сдать кровь, сколько времени нужно заложить на весь процесс?
Приготовьтесь к тому, что, с учетом всех формальностей, процесс сдачи крови займет не менее четырех часов. Во-первых, донору требуется время, чтобы заполнить подробную анкету, выбрать меру социальной поддержки, пройти освидетельствование, подготовиться к донации. Во-вторых, даже если вы всегда легко переносили донацию, стоит заложить немного времени на непредвиденные реакции, легкое недомогание и т.д. Донорам, сдающим тромбоциты и плазму, дается медицинская справка, которая позволит ему не прийти на работу в день донации.
Мы знаем, что для многих граждан важно получить звание почетного донора Москвы, а также почетного донора России. Всегда ли представление к награде происходит в торжественной обстановке?
По установленному порядку, звание почетного донора действительно присуждается в торжественной обстановке. Однако здесь все зависит от желания самого донора. Часто нас просят о том, чтобы все формальности были улажены как можно скорее, чтобы можно было получить на руки свидетельство и не тратить время на церемонию. Есть и другие – те, кому требуется официальное признание. Для таких доноров мы обязательно организуем торжественную церемонию награждения званием. Мне кажется, независимо от выбранного стиля, почет донора никак не умаляется: дело ведь не в том, кто и в какой комнате вручил тебе награду и значок. Дело в том, сколько жизней ты в конечном счете спас.
Виды донорства крови
В разных случаях и при разных заболеваниях пациенту может понадобиться как сама кровь, так и ее компоненты: плазма, эритроциты, тромбоциты и лейкоциты. Поэтому может быть донорство плазмы, цельной крови или ее клеток.
Цельную кровь берут в размере 450 миллилитров. При аферезе – процедуре по взятию отдельных компонентов крови – берут что-то конкретное, отделяя плазму, тромбоциты, эритроциты, лейкоциты или гранулоциты от крови.
Оставшуюся же часть возвращают в кровоток донора. Также к компонентам, возвращаемым обратно, добавляют физраствор, таким образом способствуя нормализации давления.
Чаще медикам нужны именно отдельные компоненты, а не сама кровь целиком. Учитывая, что проходить донацию разрешено 1 раз в 2 недели, если сдавать компоненты от 10 до 20 раз в год, можно стать почетным донором уже через 3–6 лет. Но об этом чуть позже.
Сдача плазмы имеет свои особенности. Плазму можно использовать до 3 лет после переливания от донора. Чтобы избежать заражения вирусами, ее замораживают и хранят полгода.
Донору нужно снова прийти на станцию переливания через 4–6 месяцев, чтобы сдать анализы и проверить, нет ли в его крови вирусов, которые не проявили себя перед донацией, но могут быть в плазме. Если все в порядке при повторных анализах, то плазму можно использовать.
Если же результаты анализов неудовлетворительны или если донор не приходит во второй раз, то плазма считается небезопасной и ее уничтожают.
Формально медики должны оповестить донора о необходимости повторной сдачи анализов, а также позвонить ему и пригласить. Но чаще про это забывают, поэтому донору необходимо прийти самостоятельно.
В отличие от плазмы эритроциты хранятся не больше месяца, тромбоциты разрешено использовать в течение 5 дней, а лейкоциты и вовсе только сутки. После того как срок подойдет к концу, все компоненты утилизируют.
Требования и противопоказания для донорства
Менее года назад вступил в силу новый приказ Министерства здравоохранения, согласно которому изменились некоторые пункты, касающиеся абсолютных и временных противопоказаний для доноров.
Для начала рассмотрим абсолютные. Не допускаются к донации люди, у которых:
- Сифилис, ВИЧ, туберкулез, гепатит B и C.
- Болезни крови, гипертоническая болезнь II–III стадии и другие заболевания сердечно-сосудистой системы.
- Псориаз, экзема, фурункулез и другие кожные болезни.
- Отсутствие слуха, речи или зрения, а также близорукость свыше минус 6 диоптрий.
- Психические расстройства, которые опасны для самого больного и окружающих его людей.
- Ахилический гастрит, калькулезный холецистит, цирроз печени.
- Поражения почек и мочекаменная болезнь.
- Бронхиальная астма, эмфизема.
- Лучевая болезнь.
- Ампутация, удаление органа или его трансплантация.
- Болезни нервной системы.
- I и II группа инвалидности.
- Онкологические заболевания.
А теперь временные. Нельзя быть донором гражданам, к которым подходит один или несколько нижеперечисленных пунктов:
- Возраст менее 18 лет.
- Пульс менее 55 или более 95 ударов в минуту.
- Гемоглобин менее 140 г/л.
- Артериальное давление: верхнее менее 90 и более 149 мм рт. ст., нижнее менее 60 и более 89 мм рт. ст.
- Температура тела выше 37 градусов.
- Индекс массы тела менее 18,5 и более 40.
- Менее года назад было купирование обострения язвы желудка или двенадцатиперстной кишки.
- С момента вакцинации прошло менее 12 месяцев против бешенства, менее месяца против чумы, туберкулеза, оспы, краснухи, гепатита B, COVID-19, менее 10 дней против столбняка, дифтерии, коклюша, холеры, гриппа.
- Беременность или прошло менее 3 месяцев после лактации.
- Со дня операции, в том числе и аборта, не прошло 4 месяца.
- Лечебные и косметические процедуры, например, иглоукалывание, нанесение татуировки, пирсинг и т. д. Должно пройти более 4 месяцев.
- Менее 4 месяцев назад был последний контакт с носителями и больными ВИЧ, гепатитом B или C, сифилисом.
- Менее 2 месяцев протекало аллергическое заболевание в стадии обострения.
- Прошло менее месяца после выздоровления от инфекционных заболеваний и острых или хронических воспалительных процессов в стадии обострения.
- Менее 2 недель был последний прием антибиотиков, а также менее 3 дней прошло с приема анальгетиков, антикоагулянтов и антиагрегантов.
- Последнее употребление алкоголя было менее 2 суток назад.
Ранее были ограничения, касающиеся менструации и удаления зуба. Нужно было ждать 5 и 10 дней соответственно. В новом законе убрали пункты об этом. Также больше нет ограничения, имеющего отношения к вопросу о том, до какого возраста можно быть донором. Поэтому прийти на донацию можно и в 60 лет, если позволяет здоровье.
Также часто спрашивают, разрешено ли женщинам, которые принимают противозачаточные препараты, стать донором. И ответ: да, можно. А вот беременным ни в коем случае нельзя проходить донацию.
Если вы не до конца разобрались, кто может и кто не может быть донором, а также сомневаетесь, подходите ли вы для этого, просто позвоните на станцию переливания вашего города. Медики ответят на ваши вопросы и помогут.
В каких случаях требуется переливать кровь?
Переливание делают из-за сильных кровопотерь. Если пациент теряет около 30% крови в течение нескольких часов, в таком случае нужно проводить данную процедуру. Еще ее неотложно делают, если человек в шоковом состоянии после лечения хирургическими методами.
Нередко переливание назначают пациентам, у которых диагностировали анемию, серьезные заболевания крови, воспалительные процессы в организме и гнойно-септические болезни, сильные и тяжелые интоксикации организма.
Процедуру назначают людям с такими болезнями:
- лейкопения – резкое понижение уровня лейкоцитов;
- гипопротеинемия – низкий уровень белка в крови;
- сепсис – заражение крови микробами;
- нарушение СОЭ.
Для переливания смешивают кровь со всеми ее компонентами, препараты и кровезаменители. В обычную кровь донора добавляют лекарства, которые повышают лечебный эффект, при этом снижается риск возникновения осложнений после процедуры.
Часто в организм больного вводят эритроцитарную массу. Для этого эритроциты сначала отделяют от замороженной плазмы. После этого вливают жидкость с большой концентрацией красных клеток в организм реципиента. Такой метод применяют при анемиях, острых кровопотерях, при развитии злокачественных опухолей, после пересадки тканей и органов.
Массу лейкоцитов вливают при агранулоцитозе, когда уровень этих клеток стремительно снижается, и лечении тяжелых осложнений заболеваний инфекционной природы. После процедуры уровень белых клеток в крови повышается, что благоприятно влияет на протекание выздоровления.
Когда применяют свежезамороженную плазму:
- сильные кровопотери;
- ДВС-синдром;
- геморрагии – кровь вытекает через поврежденные стенки сосудов;
- передозировка коагулянтов;
- болезни инфекционной природы.
Особенно нуждаются в переливании пациенты с заболеваниями крови. Некоторым больным приходится раз в неделю, а то и чаще делать такую процедуру.
Делают переливание и людям после химиотерапии. Если опухоль поразила костный мозг, после терапии прекращают расти не только злокачественные клетки, но и здоровые.
Часто переливание нужно женщинам после сложных родов, во время которых они потеряли много крови. Иногда врачи не рекомендуют использовать для этого кровь мужчины. Женская считается безопаснее, а для молодой мамы это особенно важно.
Подготовка к переливанию
Подготавливаясь к сдаче крови, надо помнить, что за сутки и в день донации необходимо исключить из рациона жареные, жирные и копченые блюда. Нельзя есть и острую пищу. Также не рекомендуется употреблять следующие продукты:
- колбасы, сосиски, сардельки и другие подобные изделия;
- майонез;
- подсолнечное и сливочное масло;
- напитки, в которых содержатся красящие вещества;
- бананы;
- орехи и семечки;
- авокадо;
- шоколад;
- молочные продукты;
- яйца.
Алкоголь следует исключить за 2 суток до донации.
Обязательно надо позавтракать: выпить сладкий чай, можно заменить его компотом или морсом, съесть кашу или макароны на воде, овощи и фрукты, кроме тех, что перечислены выше, лучше всего подходит яблоко. Из мучного предпочтительнее хлеб, обычное печенье без добавок или сухари.
На донацию нельзя приходить после работы в ночную смену или при бессоннице. Наоборот, надо хорошо выспаться. Если утром чувствуете недомогание, то лучше вовсе отказаться от донации в этот день.
Перед процедурой минимум за сутки откажитесь от физических нагрузок. А за час следует воздержаться от курения.
Процесс сдачи крови
Чтобы попасть на большинство станций по переливанию крови, необходимо заранее записаться. Поэтому прежде чем приходить лично, позвоните и уточните этот вопрос в регистратуре.
Организму проще адаптироваться к изменениям и перенести потерю крови в утренние часы. Поэтому донорам, особенно начинающим, советуют приходить на процедуру до 12:00. После этого времени обычно приходят уже опытные доноры.
Первое посещение станции сбора крови может несколько затянуться, так как новичкам следует заполнить несколько документов.
В первую очередь необходимо зарегистрироваться. Для этого нужен паспорт, у мужчин также могут попросить предоставить военный билет. А иностранцам необходимо предоставить ВНЖ или РВП.
После этого донором заполняется анкета, в которой он должен сообщить следующие данные, касающиеся его здоровья:
- общее самочувствие;
- перенесенные инфекционные заболевания;
- контакт с инфекционными больными;
- поездки за границу;
- употребление наркотических и психотропных веществ;
- вакцинации;
- хирургические вмешательства и многое другое.
Ответы надо обязательно давать честно, иначе может пострадать и донор, и пациент, которому сделают переливание.
Далее идет черед клинико-лабораторного обследования. Оно состоит из:
- осмотра врача, на котором измеряется давление, температура, пульс, осматриваются кожные покровы, измеряются вес и рост, определяется общее самочувствие донора;
- определения группы крови и резус-фактора (процедура обязательна только для новичков, при повторной донации этот пункт пропускается);
- общего анализа крови;
- определения уровня гемоглобина;
- выявления ВИЧ, сифилиса, гепатитов В и С.
Вся информация, предоставленная донорами, является конфиденциальной. Кроме того, результаты обследования остаются в секрете от посторонних лиц, их может получить только сам донор.
Перед непосредственной процедурой переливания донора сопровождают в столовую, где ему предлагают сладкий чай и печенье. И после этого наступает сама процедура сбора крови.
Как я уже писала, общий объем собираемой крови равен около 450 мл. Обычно донация не вызывает боли, жжения или других мучительных и тягостных ощущений. Хотя все очень индивидуально и зависит от чувствительности человека. У некоторых людей может быть легкое головокружение.
Но чаще донор ощущает небольшой укол и все. По мнению большинства, сбор крови из вены не так неприятен, как из пальца.
Но если недомогание и происходит, скорее всего, оно вызвано понижением давления из-за снижения уровня гемоглобина. Здоровый организм легко с этим справляется и не ощущает сильных изменений в самочувствии.
Процедура проходит в специальном наклонном кресле. Перед тем как ввести иглу в вену, кожу дезинфицируют. Кровь же поступает по трубке в контейнер. На сдачу цельной крови уходит не более 15 минут, плазму собирают около получаса, а для сбора других компонентов может понадобиться до 2 часов.
Начало истории организованного донорства
Первую половину XX века называют героической эпохой в развитии трансфузиологии. И, увы, как это часто бывает, одним из двигателей прогресса стала большая война, когда необходима была кровь для спасения раненых.
История регулярных переливаний крови началась с Первой мировой войны: так, в Англии была организована первая мобильная станция переливания. А в 1922 году в Лондоне создается первая служба крови под эгидой Красного Креста. В межвоенный период донорские организации и банки крови стали возникать во многих странах; когда стало ясно, что еще одна большая война не за горами, этот процесс сильно ускорился.
Другое важнейшее достижение времен Первой мировой — возможность консервировать донорскую кровь. Из-за быстрого свертывания крови вне тела переливания первоначально могли производиться только напрямую, через шприц или даже через сшивание кровеносных сосудов. Изучение свертывания крови и открытие в 1914–1915 годах первых антикоагулянтов (веществ, предотвращающих свертывание) привели к настоящей революции в трансфузиологии. И прямые переливания стали уходить в прошлое.
Постепенно переливания крови превратились из единичных событий в рутинные процедуры. Так, в 1938 году в Нью-Йорке уже было проведено почти 10 тысяч переливаний; Лондон и Париж ненамного отставали.
А что же у нас на родине? Первое научно обоснованное переливание с учетом групп крови было проведено в Советской России еще в 1919 году. А в 1926 году даже был создан первый в мире институт переливания крови под руководством А.А. Богданова (впоследствии — Гематологический научный центр). В ту пору там велись и весьма необычные исследования — сам Богданов пропагандировал идею обменного переливания крови с целью омоложения и связывания коммунистов кровными узами (и погиб в ходе одного из своих экспериментов). Другой советский опыт тех времен, который кажется сейчас нам очень странным, — это переливания трупной крови. Но одновременно в стране были созданы и настоящие основы Службы крови, впоследствии спасшей множество жизней, — от первых банков крови до пропаганды и стимуляции донорства.
Действия после процедуры
Сразу после донации нельзя делать резких движений. Вставать надо осторожно, а лучше даже посидеть или полежать 10–15 минут. Ноги при этом должны быть приподняты.
Ощущать легкое головокружение и слабость нормально. Не стоит беспокоиться – они вскоре пройдут. Но если плохое самочувствие не проходит и усиливается, сразу позовите медперсонал и сообщите ему о недомогании. Другие доноры, наоборот, чувствуют прилив сил и бодрости.
На место, где была вставлена игла, будет наложена повязка. Не снимайте и не мочите ее минимум 3 часа, так можно избежать синяка.
Первые пару-тройку часов нельзя курить. Принимать душ в этот день не следует. Также в течение 2 суток не занимайтесь спортом и избегайте физических нагрузок. Есть ограничения и насчет прививок: их можно делать только после 10 суток.
В целом восстановление крови – недолгий процесс. Он занимает около месяца, иногда чуть больше. Но отдельные компоненты обновляются по-разному: эритроциты восстановятся за месяц или полтора, лейкоцитам и тромбоцитам нужна неделя, а плазма полностью восстановится уже через пару суток.
Чтобы ускорить процесс, необходимо правильно и регулярно питаться. Обязательно следует обильно пить, а также употреблять больше белка. А вот от алкоголя стоит отказаться минимум на 2 дня.
Как часто можно сдавать кровь
Мужчинам разрешено проходить до 5 донаций в год, женщинам еще меньше – до 4 раз. При этом между двумя кроводачами должно пройти минимум 2 месяца. А после 5 регулярных донаций необходимо сделать перерыв на 3 месяца и более.
Но если сдавать только плазму, то срок существенно уменьшается: процедуру снова можно проходить по истечении 2 недель после последней донации. Но в год нельзя сдавать плазму более 20 раз.
Пройти процедуру раньше срока не получится, так как каждый донор, как и все его посещения станции сбора крови, отмечены в едином реестре. Нарушать предписания вредно для здоровья донора, так как его организм не успеет восстановиться раньше назначенного времени.
Где искать пункты сбора крови
Областные центры и крупные города чаще всего имеют свои центры по сбору крови. Все желающие стать донором могут обратиться в эти учреждения, чтобы узнать, могут ли они быть полезны, кому нельзя проходить процедуру, как пройти первичное медицинское обследование, что нужно делать, чтобы стать донором, куда прийти и т. д.
Обычно требования к будущим донорам везде стандартные, поэтому особых проблем возникнуть не должно.
Чтобы узнать, есть ли в вашем городе подходящие центры, а также где они расположены, воспользуйтесь веб-площадкой DonorSearch. Это крупный проект, объединяющий доноров России.
Кроме этого, полезным будет сервис Служба крови, где находится актуальная информация о донорстве и работающих станциях сбора крови, а также официальный сайт фонда Подари жизнь, на котором можно найти сведения о благотворительных акциях, связанных с донорством крови.
Льготы, привилегии и оплата
Чтобы медицинская сфера была в полном объеме обеспечена донорской кровью и ее компонентами, необходимо иметь более 40 доноров на каждую 1 000 человек.
К сожалению, сейчас ощущается острый дефицит доноров и их крови. Для того чтобы как можно больше людей прониклись этой деятельностью, государство приняло меры по обеспечению социальной поддержки для доноров.
Во-первых, после донации выдается талон на бесплатное питание или денежная компенсация в размере 500–1 000 руб. Точную цифру сказать нельзя, так как она варьируется в зависимости от региона.
Во-вторых, донору выдается справка, благодаря которой можно рассчитывать на 2 дня отгула с сохранением заработка. Этот документ надо отдать работодателю, и он не вправе отказать.
Более того, по закону разрешено не уведомлять начальника о сдаче крови, а после просто принести справку в бухгалтерию. Но я бы не советовала вам так делать! Лучше мирно договориться с начальством.
Если сдавать кровь на постоянной основе, собирать справки и не тратить отгулы сразу, то можно накопить до 3 недель выходных и продлить себе отпуск. Заменить отгулы денежной компенсацией нельзя.
В-третьих, можно сдавать кровь за деньги. Это можно сделать в государственных или частных клиниках, но не во всех. Обычно вознаграждение предлагают донорам, у которых редкая группа крови. О сумме выплаты и условиях можно узнать непосредственно на самой станции переливания.
В среднем донорство оплачивают по такому тарифу:
- Цельная кровь – от 1 000 до 2 000 руб.
- Плазма стоит около 2–4 тыс. руб.
- Эритроциты – 5 000–6 000 руб.
- Тромбоциты от 7 000 до 9 000 руб.
В-четвертых, можно получить статус почетного донора.
Ранняя история
С древних времен люди догадывались о значении крови для организма. Но не было никакого представления о том, как ее правильно использовать в медицине. Возможность поставить дело на научную основу появилась только после 1628 года, когда Уильям Гарвей сформулировал теорию кровообращения. Как водится, первые опыты провели на животных, а потом во Франции и Англии были даже попытки переливать кровь от животных человеку. Но из-за тяжелых осложнений вскоре последовал запрет на такие переливания. Следует заметить, что переливание в ту пору было очень сложной процедурой: не было ни игл для внутривенного введения, ни шприцев. Все это было изобретено позже.
Статус почетного донора
Для того чтобы стать почетным донором, необходимо пройти донацию не менее 40 раз, если идет речь о сдаче цельной крови, и не менее 60 раз, если о сдаче плазмы. Учитывая количество возможных донаций в год, чтобы получить статус, понадобится от 3 до 10 лет.
Важно сдавать кровь, не получая за донации вознаграждения. Это обязательное правило. Все случаи, когда донор получил деньги за процедуру, не засчитываются.
После того как у донора будет достаточное количество донаций, он заполняет заявление и через пару-тройку месяцев получает удостоверение со значком почетного донора.
На какие привилегии он может рассчитывать:
- на ежегодную государственную выплату, которая зависит от прожиточного минимума, сейчас выплата составляет 15 108 руб.;
- на обслуживание без очереди в государственных учреждениях;
- на 50 % скидку на покупку препаратов в аптеке по рецепту;
- на отпуск в удобное для донора время;
- на первоочередное получение льготных путевок в санатории.
Также можно получить статус почетного донора Москвы. Для этого необходимо сдавать кровь только в этом городе. Требования в этом случае несколько проще: достаточно 20 раз сдать цельную кровь или 30 раз плазму. После того как у донора появится удостоверение, подтверждающее его положение, ему будет нужно ежегодно сдавать кровь и плазму не менее 3 и 7 раз соответственно.
Этот статус предполагает наличие собственных льгот: бесплатный проезд на общественном транспорте и снижение на 50 % оплаты услуг ЖКХ.
Можно быть одновременно почетным донором и Москвы, и России.
Платно или бесплатно?
Должны ли доноры получать компенсацию за сданную кровь? Этот вопрос не раз возникал за последние 100 лет, и на него давались разные ответы.
Когда в начале XX века стали появляться первые донорские службы, кровь сдавали в основном родственники больных или добровольцы-альтруисты. Но потребность в крови росла, и во многих странах стали появляться «профессиональные» доноры, для которых кроводача стала способом заработка (особенно в период Великой депрессии). Платное донорство стало выходить на доминирующие позиции.
Но звучали и голоса «против»: среди платных доноров была слишком высока доля людей с опасными инфекциями. Так, когда уже в позднейшие времена в США ввели тестирование донорской крови на гепатит В, выяснилось, что доля инфицированных среди платных доноров втрое выше, чем среди бесплатных! И постепенно был взят курс на безвозмездное донорство, при котором доноры более ответственно относятся к своему здоровью и минимизируется риск как для реципиента, так и для самого донора.
Сейчас во многих странах Запада переход на безвозмездное донорство уже практически произошел, а кое-где платное донорство просто запрещено законом. Понятно, что пока далеко не все страны готовы отказаться от платы за донорство: этот переход зависит от общего уровня благосостояния и не может быть резким. Тем не менее к нему необходимо стремиться.
Вред и польза от сдачи крови
Еще один важный вопрос для будущих доноров: вредно ли быть донором крови? Нет, для здорового организма донация абсолютно безопасна.
Восстановление организма происходит достаточно быстро – уже через месяц кровь будет полностью обновлена. Но и до этого момента особых изменений человек не ощутит. А со временем у постоянных доноров вырабатывается устойчивость к кровопусканиям.
Некоторые считают, что во время процедуры можно подцепить инфекцию. Но это не так. При сдаче крови используются только одноразовые и стерильные инструменты. А до того, как донору ставят катетер, его вену обеззараживают.
В выездных пунктах приема крови тоже соблюдаются меры безопасности. Медики строго соблюдают все правила, проводят санитарную обработку до донаций, ходят только в бахилах, используют одноразовые инструменты.
Если во время процедуры донору стало плохо, медики оказывают помощь. Также при необходимости в любой момент могут прервать донацию.
Мы разобрались, что вреда для организма нет. А теперь другой вопрос: а полезно ли сдавать кровь?
Исследования показывают, что доноры в несколько раз меньше подвержены риску возникновения инфаркта и сердечного приступа. Также благодаря процедуре организм учится легче адаптироваться и приспосабливаться к любым экстремальным ситуациям, что положительно влияет на здоровье.
Кроме того, идет укрепление иммунной системы, улучшение обмена веществ и увеличение продолжительности жизни.
Признаки несовместимости
Если пострадавшему влили неподходящий донорский биоматериал, это вызовет возникновение специфической симптоматики. Чаще бывают такие отклонения:
- Исследование: какую группу крови считать самой лучшей: положительные и негативные стороны
- Пациент становится беспокойным.
- Возникновение дискомфорта и резких болей в районе поясницы. Данный маркер свидетельствует, что в почках начали происходить изменения.
- Побледнение кожного покрова.
- Учащение дыхания, появление одышки.
- Повышение температуры тела или озноб от ощущения холода.
- Гипотония.
- Бактериально-токсический шок. Нарушение встречается редко, случается из-за занесения инфекции во время трансфузии.
У 5% проявляется такая симптоматика:
- Тошнота и рвота.
- Посинение.
- Возникновение сильных судорог.
- Непроизвольное мочеиспускание и дефекация.
В редчайших случаях существует вероятность возникновения гемолитического шока. При данном осложнении требуется немедленно спасать пациента.