Отек лица — это не только косметический дефект, если он появляется часто или сопровождается краснотой и болью, это признак достаточно серьезных проблем со здоровьем, которые нужно выявлять и лечить.
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, членСанкт-Петербургского общества патофизиологовАНДРЕЙ ГРАЧЕВВедущий врач-кардиолог холдинга«СМ-Клиника», д.м.н., академик РАМТН
Отек лица – это не отдельная болезнь, а только отражение нарушение баланса между задержкой и выведением жидкости в теле. Но из-за каких проблем организма может отекать лицо и насколько это серьезно?
Диуретики: что это такое
Диуретики представляют собой лекарственные препараты, ускоряющие формирование мочи и ее ликвидацию из организма.
Подобные средства назначают преимущественно для борьбы с отечностью тканей на фоне заболеваний сердечно-сосудистой системы, почек и печени, а также для лечения тяжелых патологических состояний, которые требуют быстрого снижения жидкости.
Все диуретические средства различаются по механизму действия мочегонного эффекта. Фармакологическое свойство препаратов заключается в воздействии на эпителий почечных канальцев, где и происходит образование мочи.
Помимо этого, некоторые лекарства влияют на некоторые ферментные и гормональные вещества, которые отвечают на нормальную работу почек.
Как снять отечность ног, вызванную жарой
Лучшее лекарство в этом случае – гравитация. Придя домой и отбросив туфли, ставшие тисками, достаточно лечь и уложить ноги повыше (как минимум – на несколько подушек, как максимум – приложить к стене).
Когда двигаться станет полегче, нужно принять душ. В идеале – контрастный, тренирующий сосуды, но можно ограничиться и просто прохладным. При этом следует направить напор на ступни: такой гидромассаж восстановит кровообращение.
Разогнать жидкость можно легкими упражнениями: тянуть носок на себя и от себя, вращать стопами, поприседать. Но если сил на это нет, и ноги болят, лучше не мучить их.
Полезны и ванночки для ступней. Даже обычная вода принесет облегчение, но можно усилить эффекты за счет добавок. Это может быть морская соль или травяные отвары. Улучшают состояние конечностей компрессы из капустных листьев или бинтов, вымоченных в отваре листьев березы.
Показания мочегонных средств
Главными показаниям к приему мочегонных препаратов выступают следующие состояния:
- Устранение отечности клеток и тканей в результате различной степени недостаточности сердца и сосудистых заболеваний.
- Патологии почек.
- Нормализация высокого артериального давления.
- Выведение из организма токсических и прочих вредных веществ вследствие отравления.
- Асцит.
- Цирроз печени.
- Глаукома.
- Остеопороз.
Отеки являются основным симптомом патологических состояний сердца, сосудов и нарушения функции выделительной системы. Скопление жидкости связано с задержкой высокого количества натрия. Механизм действия мочегонных препаратов именно и заключается в том, что выводит из организма натрий, тем самым устранять отечность.
При высоком уровне давления повышенное содержание натрия негативно влияет на тонус кровеносных сосудов, приводя к их сужению. Поэтому прием диуретиков выводит данный элемент из организма, увеличивая просвет сосудов и приводит в норму показатель АД.
Вследствие отравления, определенный объем токсинов и вредных соединений снижается в процессе работы почек. Однако, чтобы ускорить их выведение, больным обязательно прописывают мочегонные средства. Сначала пациентам проводят внутривенную инфузию лекарственных растворов, а после вводят диуретики, которые одновременно вместе с жидкостью ликвидируют из организма токсические вещества.
Университет
→ Главная → Университет → Университет в СМИ → Алгоритм применения мочегонных препаратов в амбулаторной практике
К настоящему времени проведено небольшое количество исследований, во время которых изучалось влияние диуретической терапии на прогноз у пациентов с синдромом задержки жидкости (СЗЖ).
Назначая мочегонные препараты, специалисты исходят преимущественно из собственного клинического опыта. При этом известно, что применение диуретиков у имеющих признаки задержки жидкости чревато побочными эффектами (дегидратация, гипокалиемия, нарушения ритма сердца). Особенно сложно контролировать результаты лечения врачам амбулаторной практики: существенную часть ответственности за прием препаратов они вынужденно делегируют пациентам и их родственникам.
Предлагаемый алгоритм назначения диуретической терапии при СЗЖ создан на основании исследований, рекомендаций, клинического опыта и призван оптимизировать ведение этой сложной категории больных в амбулаторных условиях.
Основные правила назначения мочегонных препаратов при СЗЖ Терапия мочегонными препаратами должна начинаться только при наличии симптомов и признаков задержки жидкости, к которым относятся:
• появление или усиление одышки инспираторного характера, тахипноэ (ЧДД >16 в минуту);
• пароксизмальное ночное удушье;
• пароксизмальный ночной кашель (в отсутствие ХОБЛ);
• необходимость поднимать изголовье, чтобы спать (возможно ортопноэ);
• появление периферических отеков;
• скопление жидкости в полостях (асцит, гидроторакс, гидроперикард);
• увеличение веса на 2 кг за 1 неделю;
• набухание и пульсация шейных вен (венный пульс);
• влажные хрипы в легких;
• увеличение прямого размера печени;
• рентгенологические признаки застоя в малом кругу кровообращения (венозная гипертензия);
• повышенное давление наполнения левого желудочка.
Если перечисленные признаки и симптомы развились в течение 1–3 дней, сопровождаются тахикардией, гипотонией, то подобное состояние должно расцениваться как острая декомпенсация сердечной деятельности.
В этом случае предлагаемый алгоритм неприменим и, как правило, рациональное ведение больного в амбулаторных условиях не представляется возможным.
Если СЗЖ появился в результате хронической сердечной недостаточности, то диуретики надо назначать в комбинации с терапией иАПФ (при их непереносимости антагонистами рецепторов к ангиотензину II, бета-адреноблокаторами и антагонистами минералокортикоидных рецепторов (АМКР)).
Диуретики при СЗЖ следует использовать непрерывно, мочегонную терапию проводить ежедневно. Прерывистые курсы диуретиков провоцируют гиперактивацию нейрогормональных систем и могут способствовать прогрессированию СЗЖ.
Важно ежедневное взвешивание. Максимально допустимое снижение веса — 1 кг/сут, в амбулаторных условиях — не более 0,5 кг/сут. Дегидратация и избыточный диурез более опасны, чем сам отечный синдром.
Назначение и титрование дозы диуретиков на повышение требуют обязательного контроля уровня электролитов крови, скорости клубочковой фильтрации (СКФ), продолжительности интервала QT не реже 1 раза в неделю. После стабилизации состояния определять уровни калия и креатинина/СКФ можно 1 раз в 3–6 месяцев.
При достижении клинического эффекта (уменьшение проявлений СЗЖ, увеличение толерантности к физическим нагрузкам) необходимо начинать титрование дозы мочегонного «на понижение» с ежедневным контролем веса. Если состояние пациента стабилизируется, разрешено даже отменить диуретик (больного регулярно наблюдать). При назначении активной диуретической терапии важно помнить об особенностях водно-солевого режима. Оптимальный диурез достигается, если лечение проводят на фоне диеты с обычным количеством натрия при легком снижении объема выпиваемой жидкости (1–1,2 л/сут). Т. е. целесообразно не резко уменьшать потребление соли, а лишь ограничить жидкость.
Алгоритм назначения мочегонных препаратов
Если СЗЖ приводит к незначительному ограничению физической активности пациента, что соответствует II ФК ХСН, для принятия решения о выборе диуретических средств необходимо оценить функцию почек и принимаемую базовую терапию (рис.).
Диуретическую терапию предпочтительно начинать со стартовых доз петлевых диуретиков (ПД). Прием тиазидных диуретиков (ТД), если их назначали ранее, можно продолжить при развитии СЗЖ у пациентов с артериальной гипертензией (АГ) и сохраненной функцией почек. ТД безопасны только в комбинации с иАПФ или АРА. Особое внимание уделяется дозе. Для лечения ХСН рекомендованы дозы гидрохлортиазида (ГХТ) от 25 мг и выше. В этом диапазоне он может приводить к выраженным метаболическим нарушениям, в частности гипокалиемии, гипонатриемии, возникновению новых случаев сахарного диабета. Доза гидрохлортиазида 12,5 мг/сут, которая, как правило, назначается в комбинации с иАПФ/АРА в качестве антигипертензивного средства, обладает слабым мочегонным эффектом.
Достижение положительного диуреза с помощью ТД сопряжено с более высокой вероятностью гипотонии, чем использование ПД. Снижение АД является независимым фактором негативного прогноза у больных с ХСН — основной причиной СЗЖ.
Следует особо отметить, что даже при умеренно выраженной хронической болезни почек (ХБП) эффективность ТД уменьшается, а снижение СКФ менее 30 мл/мин/ 1,73 м2 является абсолютным противопоказанием к их назначению.
Все перечисленное в значительной степени сужает роль ТД в современных схемах лечения СЗЖ. Они могут быть включены в состав комбинированной диуретической терапии при неэффективности больших доз ПД.
При выявлении клинически выраженного СЗЖ возможно продолжение приема ТД, если они были назначены в составе комбинированной антигипертензивной терапии у пациента с АГ при сохранении САД > 140 мм рт. ст. и СКФ > 60 мл/мин/1,73 м2. Однако в этой ситуации для устранения признаков задержки жидкости необходимо присоединить ПД в стартовых дозах. СКФ рассчитывают по формуле MDRD. СКФ = 186 (креатинин (в мкмоль/л) / 88) – 1,154 (возраст (в годах) – 0,203) (для женщин результат умножают на 0,742). Расчет клиренса эндогенного креатинина (КК) может быть проведен по формуле Кокрофта–Голта (Сосkcrоft–Gаult): КК = (140 – возраст) вес (в кг) / креатинин 1,22 (для мужчин); КК = (140 – возраст) вес / креатинин 1,03 (для женщин).
Терапия ТД требует на первых этапах ежедневного контроля электролитов из-за высокого риска развития гипокалиемии, что сложно организовать в амбулаторных условиях.
Если у пациента имеются значительные ограничения физической активности или клиническая картина СЗЖ проявляется в покое (III–IV ФК), то необходимо начать мочегонную терапию со стартовых доз ПД (табл.).
Преимущество стоит отдавать ПД с большим периодом полувыведения и предсказуемой абсорбцией из ЖКТ. Удлинение интервала высвобождения молекул мочегонного препарата, достигаемое благодаря использованию особой матрицы, снижает пик концентрации препарата в крови и увеличивает время максимальной концентрации препарата. В связи с этим при применении таких препаратов (торасемид замедленного высвобождения) развивается более мягкий и предсказуемый диуретический эффект, в меньшей степени ухудшающий качество жизни. Кроме того, торасемид замедленного высвобождения уменьшает риск развития у пациента пикообразного натрийуреза, который может привести к поражению почечных канальцев, а также компенсаторной активации САС и РААС, что снижает результат диуретической терапии.
При неэффективности стартовых доз ПД они должны быть удвоены, но превышать максимально допустимые нельзя. Если в качестве стартового препарата выбран фуросемид, то предпочтительно перейти на торасемид из-за более высокой биодоступности у больных с отечным синдромом (соотношение доз торасемида к фуросемиду составляет примерно 1:4). Если высокие дозы ПД не приводят к купированию проявлений СЗЖ, то рекомендовано присоединить ингибитор карбоангидразы — ацетазоламид. Этот препарат, помимо мочегонного действия, обладает способностью изменять рН мочи в кислую сторону и может привести к восстановлению чувствительности к ПД. Обычно соблюдается следующая схема: ацетазоламид 250 мг 2–3 раза в сутки 3–4 дня (1 раз в 2–3 недели). Если терапия не привела к значительному улучшению состояния больного и у него сохраняется ограничение физической активности на уровне II–IV ФК, требуется назначение или увеличение доз АМКР вплоть до максимальных.
• Увеличение доз АМКР при СЗЖ допускается до 200 мг/сут для верошпирона. Доза препарата должна быть разделена на 2 приема: утром и в обед.
• Увеличение доз АМКР допускается только в ситуации, когда ХБП не тяжелее 3-й стадии, а уровень калия нормальный или пониженный.
• Строго обязателен лабораторный контроль калия и креатинина (СКФ). При уровне калия более 5,0–5,5 ммоль/л доза АМКР уменьшается вдвое. При снижении СКФ < 10 мл/мин/ 1,73 м2 требуется отмена АМКР.
• При более значимом отклонении уровня калия от нормы — более 5,5 ммоль/л — проводится коррекция дозы вплоть до отмены препарата, назначается диета с низким содержанием калия.
• После снижения дозы на 50% повторное увеличение дозы АМКР возможно спустя 1 месяц при условии стойкой нормокалиемии.
• При стабильном состоянии и отсутствии колебаний уровня креатинина контроль уровня калия должен осуществляться 1 раз в 3 месяца.
• Необходимо помнить, что сочетание иАПФ и АМКР всегда должно рассматриваться как потенциально приводящее к гиперкалиемии. Неэффективность всех перечисленных мероприятий требует оценки возможных причин рефрактерности к диуретической терапии. Причинами отечного синдрома, рефрактерного к комбинированной диуретической терапии могут быть:
• замедление всасывания диуретиков (преимущественно фуросемида) в ЖКТ у пациентов с асцитом и анасаркой;
• неконтролируемая полидипсия;
• неконтролируемый прием NaCl;
• выраженная гипотония;
• текущая терапия НПВС;
• прогрессирование почечной недостаточности;
• гипоальбуминемия.
Следующий этап лечения СЗЖ должен включать внутривенное болюсное или капельное введение диуретиков (фуросемида), а при необходимости и комбинацию ПД и ГХТ.
Вполне вероятно, что в данной ситуации на первый план выходит низкое системное АД. В этом случае важно не дальнейшее наращивание диуретической терапии, а усиление плазмотока через почку, что достигается введением прессорных аминов.
Также высока вероятность потребности в немедикаментозных методах борьбы с СЗЖ — гемодиализ, ультрафильтрация и др. На этом этапе продолжать амбулаторное ведение больного нереально, тактика его дальнейшего лечения выходит за рамки настоящего алгоритма.
Очевидно, что в представленном алгоритме не рассмотрены все возможные клинические ситуации. Он не отменяет необходимости индивидуального подхода с учетом основного и сопутствующего заболеваний, условий проживания пациента и опыта лечащего врача. Однако обозначает основные направления для поиска рациональных решений при ведении больных с синдромом задержки жидкости в амбулаторной практике.
Александр Бова, доктор мед. наук, профессор, заслуженный врач Республики Беларусь,
Сергей Трегубов,ассистент кафедры военно-полевой терапии БГМУ Медицинский вестник, 6 августа 2014
Поделитесь
Противопоказания препаратов
Применение диуретиков не всегда целесообразно. Существуют определенные состояния, которые запрещают использование подобного рода лекарственных средств. К ним относят:
- Низкий уровень калия в крови.
- Индивидуальная непереносимость сульфанидамидных веществ.
- Тяжелая форма недостаточности дыхательной системы.
- Острые заболевания почек.
- Любой тип сахарного диабета.
Неявным противопоказанием к приему мочегонных средств выступает желудочковая аритмия. При таком клиническом состоянии требуется коррекция терапевтической дозы и строгий контроль врача.
Методы диагностики
Чтобы правильно понять в чем заключается причина появления подобной симптоматики необходимо провести ряд диагностических процедур, среди которых:
- общий анализ крови (развернутая форма);
- анализ крови на свертываемость (протромбин, фибриноген, МНО);
- исследование крови на определение содержания гормонов;
- ультразвуковое дуплексное сканирование сосудов (артерий и вен) нижних конечностей;
- ультразвуковое исследование органов брюшной полости, забрюшного пространства и малого таза;
- электрокардиография;
- Рентгенография органов грудной клетки.
Но прежде всего, обследование необходимо начать с визита к врачу – флебологу и ангиологу.
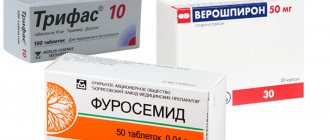
Мочегонные таблетки при отеках
Для борьбы с отечностью самыми действенными препаратами являются:
- Лазикс — относится к петлевым диуретикам, препятствует задержке натрия и хлора.
- Бритомар — выпускается в форме таблеток для приема внутрь. Обладает длительной терапевтической активностью.
- Диувер — это петлевое мочегонное лекарство. Часто назначается при недостаточности сердца и сильных отеках.
Все лекарственные средства имеют противопоказания, поэтому принять нужно по назначению специалиста.
Почему отекает лицо у взрослых
Отеки на лице могут возникать в разное время суток – преимущественно по утрам или ближе к вечеру, либо они держатся в течение дня, уменьшаясь или усиливаясь.
Выделяют два типа причин:
- физиологические (или естественные, не связанные с болезнями), они обычно не выраженные, не очень сильные, быстро сходят;
- патологические, могут быть очень сильными, с изменением черт лица, признаками воспаления, нередко достаточно стойкие.
Каждый тип отеков имеет наиболее типичные причины, они возникают преимущественно в утренние или вечерние часы, либо никак не зависит от времени суток. Эти характеристики важны для врача, чтобы он мог выделить ведущие причины, определить тактику обследования и лечения.
Мочегонные таблетки для похудения
Прием диуретиков положительно сказывается на потере веса. Это объясняется снижением лишней жидкости в организме, ускорением метаболизма и уменьшением аппетита. Однако принимать лекарства стоит осторожно, чтобы исключить побочные явления. Поэтому предварительно стоит проконсультироваться с врачом.
Список эффективных мочегонных препаратов для похудения:
- Фуросемид.
- Гипотиазид.
- Верошпирон.
- Фитонефрол.
- Фитолизин.