Лечение гипертонии 2 степени, симптомы и причины возникновения
Гипертония 2 степени это артериальная гипертензия в умеренной форме. Верхнее артериальное давление (систолическое) составляет 160 — 179 мм рт.ст., а нижнее артериальное давление (диастолическое) — 100 — 109 мм рт. На этой стадии болезни периоды повышения давления более длинные, чем при гипертонии 1 степени. Артериальное при гипертонии 2 степени редко возвращается к норме.
В зависимости от скорости изменения степени гипертонии, можно говорить о нормальной и злокачественной артериальной гипертензии. Во втором случае болезнь прогрессирует так быстро, что часто является смертельной. Гипертензия опасна тем, что увеличение скорости движения крови по сосудам приводит к утолщению их стенок и еще большему сужению артерий.
Риски развития гипертонии
Риск развития гипертонии или артериальной гипертензии – повышенного АД – складывается из ряда факторов. Соответственно, чем их больше, тем значительнее вероятность того, что человек станет гипертоником.
Факторы риска развития гипертонии:
- стресс (стрессовая гипертония) и психическое перенапряжение. Учащает сердцебиение гормон стресса – адреналин. Он мгновенно сужает сосуды;
- прием некоторых лекарств, например, оральных контрацептивов, и различных БАДов — биологически активных добавок (ятрогенная гипертония);
- мужской пол;
- возраст старше 35 лет;
- беременность;
- сахарный диабет;
- эндокринопатия надпочечников, щитовидной железы или гипофиза;
- заболевания гипоталамуса;
- пиелонефрит;
- почечная недостаточность (нефрогенная гипертония);
- малоподвижность. Гиподинамия сопровождается замедленным метаболизмом – обменом веществ — и постепенно ослабляет организм в целом;
- избыток соли в пище. Поваренная соль провоцирует спазм артерий и задерживает жидкость в организме;
- избыточная масса тела. Каждый лишний килограмм увеличивает АД на 2 миллиметра ртутного столба — мм рт.ст.;
- резкая перемена погоды;
- наследственная предрасположенность. Опасность заболеть выше у тех, кто имеет гипертоников среди родственников первой степени: отец, мать, бабушки, дедушки, родные братья или сестры. Чем больше близкой родни страдает от повышенного давления, тем сильнее риск;
- вредные привычки: курение или злоупотребление спиртными напитками. Компоненты табака провоцируют спазмы кровеносных сосудов – непроизвольные сокращения их стенок. Это сужает просвет кровотока;
- атеросклероз– закупорка кровеносных сосудов бляшками. Общий холестерин не должен превышать 6,5 ммоль/л крови;
- хроническое недосыпание и другие «провокаторы».
В зависимости от сочетания и степени проявления вышеперечисленных факторов, а также вероятности возникновения сердечно сосудистых осложнений в ближайшее десятилетие выделяют 4 вида риска развития артериальной гипертензии:
- низкий (риск менее 15%);
- средний (от 15 до 20%);
- высокий (более 20%);
- очень высокий (более 30%).
Факторы риска появления артериальной гипертензии также делят на 2 разновидности по возможности их устранения: корригируемые (корректируемые) и нет. Например, человек вполне может бросить курить, а вот изменить свою родословную он не в состоянии. Величина риска суммируется из ряда показателей. Больной с гипертонией 1 степени, который начнет злоупотреблять алкоголем, существенно увеличит процентную вероятность развития осложнений.
Принципы выбора антигипертензивных лекарственных средств
А.А. УПНИЦКИЙ
,
Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, МоскваАртериальная гипертония (АГ) и ее осложнения сегодня широко распространены в популяции и несут высокий риск инвалидизации и смерти населения, в основном трудоспособного (мозговой инсульт, инфаркт миокарда, хроническая сердечная недостаточность, терминальная почечная недостаточность, нарушения ритма сердца и др.). В то же время эффективность контроля АД у пациентов с АГ остается недопустимо низкой в силу разных причин. В настоящей статье представлена попытка упорядочить назначение антигипертензивных препаратов путем применения определенного алгоритма их назначения, в т. ч. и адекватного контроля за проводимой гипотензивной терапией. В статье использованы последние рекомендации ESC/ESH-2013, а также американские JNC-8 от декабря 2013 г. по лечению АГ (JAMA-2014, December, онлайн). В работе приводится оригинальный алгоритм выбора антигипертензивной терапии, включающий методы и сроки оценки как эффективности, так и безопасности проводимой антигипертензивной терапии.
В начале статьи уместно привести классификацию артериальной гипертензии по уровню артериального давления (табл. 1
).
Таблица 1. Классификация артериальной гипертензии по уровню артериального давления
| Категория | Систолическое артериальное давление, мм рт. ст. | Диастолическое артериальное давление, мм рт. ст. |
| Оптимальное | <120 | <80 |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| Гипертония 1-й степени | 140-159 | 90-99 |
| Гипертония 2-й степени | 160-179 | 100 -109 |
| Гипертония 3-й степени | ≥180 | ≥110 |
Связь артериального давления с поражением сердечно-сосудистой системы и почек
Связь между значением АД и сердечно-сосудистыми и почечными осложнениями и смертностью изучалась в большом числе обсервационных (наблюдательных) исследований. Их основные результаты следующие:
1. Офисное АД прямо связано с частотой инсульта, инфаркта миокарда, внезапной смерти, сердечной недостаточности и поражением перифериче¬ских артерий (ППА), а также с терминальной стадией болезни почек (ТСБП). 2. У лиц старше 50 лет САД оказывается лучшим предиктором клинических событий, чем ДАД. У лиц пожилого и старческого возраста возможную дополнительную прогностическую роль играет пульсовое давление (разность между САД и ДАД). Об этом говорит также особенно высокий сердечно-сосудистый риск у пациентов с повышенным САД и нормальным или низким ДАД — изолированная систолическая АГ (ИСАГ). 3. В связи с клиническими событиями находятся также значения АД, измеренные вне офиса, например полученные в ходе СМАД и домашнего мониторирования АД (ДМАД). 4. Взаимосвязь сердечно-сосудистой заболеваемости и смертности изменяется в зависимости от наличия других сопутствующих сердечно-сосудистых факторов риска, перечисленных ниже.
Критерии стратификации риска при артериальной гипертензии (рекомендации ВНОК-2004)
Факторы риска
Основные
- Мужчины > 55 лет.
- Женщины > 65 лет.
- Курение.
- Холестерин > 6,5 ммоль/л, или холестерин липопротеинов низкой плотности >.4,0 ммоль/л, или холестерин липопротеинов высокой плотности < 1,0 ммоль/л.
- Семейный анамнез наличия ранних CCP (у женщин < 65 лет, у мужчин < 55 лет).
- АО (ОТ ≥ 102 см для мужчин или ≥ 88 см для женщин).
- СРБ ≥ 1 мг/дл.
Дополнительные
- НТГ.
- Низкая физическая активность.
- Повышение фибриногена.
Поражение органов-мишеней (гипертоническая болезнь II стадии) Гипертрофия левого желудочка (ЭКГ, ЭхоКГ, рентгенография). Микроальбуминурия (30—300 мг/сут). Ультразвуковые признаки утолщения стенки артерии (толщина слоя интима-медиа сонной артерии ≥ 0,9 мм) или атеросклеротические бляшки магистральных сосудов. Небольшое повышение креатинина сыворотки крови 115-133 мкмоль/л для мужчин или 107-124 мкмоль/л для женщин.
Ассоциированные клинические состояния (гипертоническая болезнь III стадии)
Цереброваскулярные заболевания
- Ишемический инсульт.
- Геморрагический инсульт.
- Транзиторная ишемическая атака
Заболевания сердца
- Инфаркт миокарда.
- Стенокардия.
- Коронарная реваскуляризация.
- Застойная сердечная недостаточность
Заболевания почек
- Диабетическая нефропатия.
- Почечная недостаточность (креатининемия > 2,0 мг/дл).
- Протеинурия (>300 мг/сут).
Заболевания периферических артерий
- Расслаивающая аневризма аорты.
- Симптоматическое поражение периферических артерий
Гипертоническая ретинопатия
- Геморрагии или экссудаты.
- Отек соска зрительного нерва.
Таким образом, для уменьшения сердечно-сосудистого риска и предупреждения вышеперечисленных последствий АГ, наряду с рядом немедикаментозных мер (контроль веса тела, метаболического профиля, борьба с курением, ограничение приема поваренной соли, циклические аэробные нагрузки достаточной интенсивности и продолжительности, полноценный ночной сон), необходимо достижение целевых уровней АД с помощью в первую очередь антигипертензивных ЛС. Итак, как же правильно подойти к их выбору?
Требования к лечению АГ [1]:
- Плавное снижение АД.
- Комплаентность пациентов.
- Регресс поражения органов-мишеней.
- Увеличение продолжительности жизни и улучшение ее качества .
- Стабильное поддержание АД на целевом уровне.
Целевое АД — уровень АД, при котором регистрируется минимальный риск развития сердечно-сосудистой заболеваемости и смертности (табл. 2
).
Таблица 2. Целевые уровни артериального давления
| Группа пациентов | Целевое АД |
| Общая популяция пациентов с АГ | <140/90 мм рт. ст. |
| АГ + СД, протеинурия < 1 г/сут | <130/85 мм рт. ст. |
| АГ + СД, протеинурия > 1 г/сут | <125/75 мм рт. ст. |
| АГ + ХПН | <125/75 мм рт. ст. |
| Пациенты старше 60 лет | <150/90 мм рт. ст. * |
| * JNC-8, JAMA, December 2014, онлайн. | |
Мы предлагаем проводить выбор антигипертензивных ЛС по определенной схеме – алгоритму, состоящему из трех основных принципиальных этапов. Использование подобного алгоритма должно помочь врачу, занимающемуся лечением подобных пациентов, добиться максимальной результативности и одновременно свести к минимуму риск побочных эффектов проводимой фармакотерапии.
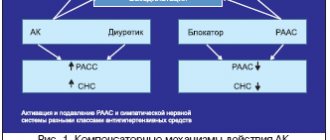
Первый этап выбора антигипертензивного средства – патогенетический (рис. 1
). У пациента с АГ на этом этапе предлагаем два шага. Первый – это составление списка ЛС, эффективно воздействующих на патогенез симптома – повышенного АД. Другими словами, врач должен попытаться в каждом конкретном случае определить, какой фактор гемодинамики «подогревает», если так можно выразиться, повышенное АД [1-3].
Рисунок 1. Патогенетический этап выбора антигипертензивных средств
Выбор ЛС в зависимости от причины повышения давления
| Повышенный сердечный выброс | Повышенное периферическое сопротивление | Повышенный объем циркулирующей крови |
|
|
|
Выбор ЛС в соответствии с их органопротекторными свойствами
| Кардиопротекторные ЛС | Церебропротекторные ЛС | Нефропротекторные ЛС |
|
|
|
Этим фактором может быть, например, повышенный сердечный выброс (при «гиперкинетическом» варианте АГ, как при гипертиреозе, или на ранних стадиях АГ у людей молодого и иногда среднего возраста).
У пациентов «со стажем» АГ сердечный выброс уже крайне редко бывает повышен, а на первый план в поддержании повышенного АД выходит повышенное периферическое сопротивление. Сначала оно обусловлено преходящими повышениями периферического артериального сосудистого сопротивления в ответ на повышения АД (смысл этого явления – защита периферических органов и тканей от гиперперфузии). Со временем развивается гипертрофия среднего мышечного слоя артериол – сосудов сопротивления, и повышенное периферическое сопротивление фиксируется на органическом уровне. Еще одним компонентом этого «уравнения» может быть повышенный объем циркулирующей крови (ОЦК), т. н. объем-зависимая АГ. Как правило, это пациенты с ожирением (в жировой ткани – множество мелких сосудов с дополнительным объемом крови), с отеками или пастозностью голеней, если они не обусловлены хронической венозной недостаточностью.
Соответственно оценке гемодинамического варианта АГ лечащим врачом, в первом случае список эффективных препаратов будет включать те из них, которые снижают сердечный выброс (бета-адреноблокаторы, препараты центрального действия, «ритмозамедляющие» антагонисты кальция) [1, 4]
Во втором – это будет список ЛС, снижающих общее периферическое сосудистое сопротивление (ОПСС): ингибиторы АПФ, антагонисты рецепторов ангиотензина II 1-го подтипа (сартаны), антагонисты кальция (все), препараты центрального действия (агонисты I1-рецепторов – рилменидин, моксонидин и др.), симпатолитики (допегит), бета-блокаторы с вазодилатирующим действием (карведилол, небиволол и др.), альфа-адреноблокаторы длительного действия (доксазозин, теразозин и др.), диуретики (при регулярном применении не менее 2—3 нед.). Последние снижают ОПСС за счет выведения натрия из сосудистой стенки, что приводит к снижению ОПСС как за счет уменьшения ее отека, так и за счет уменьшения ее реакции на сосудосуживающие стимулы.
В третьем случае предпочтение будет отдано диуретикам. Следует помнить, что возможны смешанные гемодинамические варианты, и в таких случаях препараты комбинируются [5].
Но, учитывая важность поражения органов-мишеней при АГ и органопротекции, врач должен выявить у каждого пациента с АГ его вариант поражения органов-мишеней: это может быть головной мозг и его сосуды («церебральный» вариант по старой классификации), сердце — в виде изменений со стороны левых отделов (гипертрофия или дилатация левых предсердия и желудочка), а также поражение коронарных артерий с явной или скрытой формой ишемии миокарда (кардиальная форма АГ); почки (микроальбуминурия); гиперазотемия указывает на продвинутые стадии повреждения почек при АГ. Возможно также обнаружение изменений сосудов сетчатки или артерий нижних конечностей (также зачастую бессимптомное, но выявляемое при целенаправленном обследовании).
В соответствии с выявленным органом-«мишенью» («мишенями») врач составляет все еще на том же первом этапе список антигипертензивных средств, обладающих соответствующими органопротективными свойствами при АГ (кардио-, церебро- или нефропротективными).
Доказанными кардиопротективными свойствами обладают ингибиторы АПФ, антагонисты рецепторов ангиотензина II 1-го подтипа (сартаны), бета-адреноблокаторы, антагонисты кальция (в разной степени), индапамид, умеренными — антигипертензивные средства центрального действия [1, 6–8].
Церебропротективными свойствами при АГ обладают антагонисты кальция (нимодипин), хотя этот вопрос не до конца еще ясен.
Нефропротективные свойства при АГ доказаны для ингибиторов АПФ, особенно при сочетании АГ и сахарного диабета, антагонистов рецепторов ангиотензина II 1-го подтипа (сартанов), а также антагонистов кальция.
Сопоставив теперь оба списка («гемодинамический» и «органопротективный»), врач должен оставить в окончательном списке 1-го этапа только те препараты, которые присутствуют в обоих списках одновременно. Это и будет окончательным списком 1-го этапа – списком эффективных в данном конкретном случае препаратов, но пока еще без учета их безопасности для пациента.
Этому аспекту выбора ЛС посвящен второй его этап, на котором составленный на первом этапе список эффективных для данного пациента в данной ситуации антигипертензивных ЛС следует рассмотреть под другим углом зрения, а именно: все ли эффективные препараты из этого списка будут безопасны для данного больного. Для решения этой задачи мы должны вернуться к анамнезу (указаниям в анамнезе на непереносимость или неудовлетворительную переносимость тех или других ЛС, в т. ч. родственных назначаемым). Далее следует пересмотреть список сопутствующих заболеваний у данного пациента – здесь также могут выявиться противопоказания к приему тех или иных препаратов. Например, при наличии в анамнезе бронхиальной астмы противопоказаны препараты из группы бета-адреноблокаторов. Эти же препараты, за исключением бета-адреноблокаторов, обладающих вазодилатирующими свойствами, противопоказаны пациентам со стенозирующим атеросклерозом артерий нижних конечностей, с перемежающейся хромотой. Бета-адреноблокаторы противопоказаны также при предсердно-желудочковой блокаде выше I степени/брадикардии менее 50 в 1 минуту. Альфа-адреноблокаторы противопоказаны при сопутствующей стенокардии, поскольку способны вызывать учащение ангинозных приступов. Симпатолитики, которые в последнее время применяются крайне редко, противопоказаны лицам с язвенной болезнью. Антагонисты кальция противопоказаны пациентам с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), т. к. вызывают расслабление нижнего пищеводного сфинктера и тем самым могут обострять симптомы ГЭРБ. Антагонисты кальция, в первую очередь верапамил, могут значительно усугублять запоры и поэтому противопоказаны у этой категории больных. Диуретики способны повышать уровень мочевой кислоты в крови, и поэтому гиперурикемия и подагра являются для них противопоказаниями. При нарушении углеводного обмена единственным безопасным диуретиком является индапамид. Ряд антигипертензивных ЛС способен оказать негативное влияние на течение и исход беременности. Поэтому при ней назначается ограниченный круг гипотензивных ЛС [1, 6, 7]:
- Метилдопа.
- Лабетолол.
- Пиндолол.
- Окспренолол.
- Нифедипин SR.
- Гидралазин.
- При заболевании почек — диуретики.
Таким образом, после 2-го этапа выбора в списке останутся только эффективные и одновременно безопасные для пациента с АГ ЛС.
Третий, заключительный этап выбора антигипертензивного препарата – этап индивидуализации фармакотерапии.
Первый шаг – решение вопроса о том, какая фармакотерапия показана данному больному (моно-или комбинированная). При решении этого вопроса следует исходить из степени повышения АД и длительности АГ. При длительной АГ, с высокими цифрами, с самого начала следует начинать с комбинации гипотензивных ЛС. При этом выделяют рациональные и нерациональные комбинации антигипертензивных ЛС (рис. 2
).
возможные комбинации (только дигидропиридиновые антагонисты кальция могут быть нормально скомбинированы с β-адреноблокаторами) Красная непрерывная линия: нерекомендуемая комбинация |
В случаях мягкой АГ, не корригируемой немедикаментозными методами лечения (см. выше), и умеренной АГ в ряде случаев возможно проведение монотерапии. Вместе с тем при лечении АГ существует правило: комбинации гипотензивных ЛС с разным механизмом действия предпочтительнее монотерапии высокими дозами. Во-первых, в комбинации эффект достигается воздействием на разные звенья патогенеза АГ, а во-вторых, при правильно подобранной комбинации побочные эффекты ЛС взаимно нейтрализуются. Так, например, «ускользание» гипотензивного действия за счет активации контррегуляторных механизмов проявляется при приеме артериолярных вазодилататоров путем увеличения сердечного выброса; при приеме всех антигипертензивных средств, кроме диуретиков, – за счет задержки натрия и воды в организме; при приеме диуретиков – за счет активации нейрогормональных систем организма, в частности ренин-ангиотензин-альдостероновой системы [1, 5, 6].
Выбор способа введения антигипертензивного препарата определяется клинической ситуацией: при остром подъеме АД ЛС вводятся парентерально (внутривенно или внутримышечно), а также сублингвально (Капотен, Празозин, Коринфар и др.) (табл. 3
). Следует обратить внимание на то, что указанные препараты имеют короткое время наступления эффекта и одновременно короткий период полувыведения. То есть их следует использовать именно в острых ситуациях, и гораздо менее они подходят для длительного приема. Дело в том, что при приеме короткодействующих препаратов происходят постоянные колебания их концентрации в крови, а вслед за ними – и колебания их гипотензивного действия, что сопровождается значительной вариабельностью АД в течение суток. Последняя является неблагоприятным фактором; в частности, повышается риск осложнений АГ. Кроме того, при приеме последней дозы такого препарата даже перед сном все равно он не предотвращает утреннего подъема АД.
Таблица 3. Лекарственные средства для самостоятельного купирования подъема АД (по М.В. Леоновой, 2012, с изм.)
| Препарат (МНН*) | Способ введения | Начало действия | Максимум эффекта | Продолжительность действия | Дозы |
| Каптоприл | Внутрь, под язык | 15 мин | 1-2 ч | 4-6 ч | 12,5-50 мг |
| Клонидин | Внутрь, под язык | 30 мин | 1-2 ч | 8-12 ч | 0,075-0,15 мг |
| Нифедипин | Внутрь или разжевать | 15 мин 5 мин | 30 мин 15 мин | 4-6 ч 4 ч | 10-20 мг |
| Празозин | Внутрь, под язык | 15-30 мин | 1-2 ч | 8 ч | 1-2 мг |
| Нитроглицерин | Под язык, лингвальный спрей | 1 мин | 15 мин | 30 мин — 1ч | 0,3-0,5 мг |
| * Международное непатентованное наименование. | |||||
Здесь следует напомнить о том, что при обострении АГ следует попытаться выявить его причину. В этом случае мы можем столкнуться со злоупотреблением пациентом поваренной солью, алкоголем, приемом нестероидных противовоспалительных средств с целью облегчения болевого синдрома (артроз, артрит, радикулит, головные боли и др.), постоянным недосыпанием в силу каких-то причин, некомплаентностью в отношении рекомендованной фармакотерапии (пропуском приема препаратов).
Поэтому для постоянной поддерживающей гипотензивной терапии показаны препараты длительного действия, с большим периодом полувыведения. Еще одним важным преимуществом препаратов с большой продолжительностью действия является возможность их приема один-два раза в сутки, что способствует повышению приверженности пациентов к лечению (по некоторым данным, при лечении АГ в течение года она составляет порядка 40%). Очевидно, при этом не приходится говорить об адекватном контроле АД.
В этом отношении представляет интерес антагонист рецепторов ангиотензина II 1-го подтипа кандесартан, имеющий наибольший период полувыведения из всех препаратов этой группы (более 24 ч), что позволяет добиваться контроля АД также и в утренние часы. Кроме того, кандесартан имеет преимущества перед другими препаратами в случаях сочетания АГ с хронической сердечной недостаточностью, сахарным диабетом 2-го типа, диабетической нефропатией, протеинурией, гипертрофией миокарда левого желудочка сердца.
К настоящему моменту доступны результаты 14 плацебо-контролируемых исследований с кандесартаном у 3 377 пациентов с АГ. Суточные дозы препарата были от 2 до 32 мг при продолжительности наблюдения от 4 до 12 недель. Исходный уровень АД (диастолического) (ДАД) был от 95 до 114 мм рт. ст. В указанном диапазоне дозировок 2 350 больных получали активную терапию кандесартаном, а 1 027 пациентов получали плацебо. Во всех исследованиях был отмечен значительный гипотензивный эффект кандесартана, который был дозозависимым, т. е. он был тем более выражен, чем выше была доза кандесартана.
С позиций безопасности было продемонстрировано отсутствие «эффекта первой дозы», т. е. при приеме первой дозы кандесартана не происходило резкого снижения АД. Как и для других гипотензивных средств, гипотензивный эффект кандесартана нарастал в течение первых двух недель и к концу этого срока уже был отчетливо выражен. Аналогично другим гипотензивным средствам максимальный эффект отмечался к концу 1-го месяца терапии. При этом гипотензивный эффект кандесартана не зависел ни от возраста, ни от пола пациентов, а также от расы и этнической принадлежности. Следует особо отметить хорошую переносимость кандесартана даже в суточной дозе 32 мг.
Что же касается устойчивости гипотензивного действия, в исследованиях продолжительностью до одного года не было о гипотензивного эффекта кандесартана.
Также были проведены сравнительные исследования кандесартана и лозартана при АГ (исследования CANDLE, CLAIM I и II, метаанализ Zhenfeng Zh, Huillan Shi, Junya Jia et al.), в которых было продемонстрировано преимущество кандесартана по выраженности снижения АД и переносимости его больными.
Таким образом, кандесартан обладает длительным выраженным гипотензивным эффектом, который зависит от дозы препарата.
Интервалы между приемами гипотензивных средств, за исключением диуретиков, составляют 2—3 периода полувыведения препарата и указаны в инструкции к нему. Вместе с тем следует иметь в виду возможность сокращения времени действия гипотензивных препаратов при их случайном одновременном назначении с ЛС – индукторами печеночного метаболизма, ускоряющими метаболизм гипотензивных ЛС в печени и их выведение из организма. К индукторам печеночного метаболизма относятся, в частности, фенобарбитал, другие антиконвульсанты, рифампицин и др. В таких случаях следует уменьшить интервалы между приемами гипотензивного ЛС [1, 6].
Продолжительность лечения. При определенном «стаже» АГ в организме происходит «перенастройка» («ресетинг») сосудов, почек, головного мозга, сердца на работу при повышенном АД. Кроме того, в организме сохраняются механизмы, поддерживающие АГ (кроме нечастых случаев хирургического лечения артериальных стенозов, удаления альдостеромы надпочечника, феохромоцитомы, тиреоидэктомии и некоторых других). Именно поэтому после нормализации и стабилизации АД не следует прекращать гипотензивную терапию. Другое дело, что со временем, особенно в теплое время года, допустимо снижение доз и количества гипотензивных средств под контролем АД и самочувствия при условии выполнения всех немедикаментозных методов снижения АД. Критерии оценки эффективности и безопасности проводимой гипотензивной терапии
Для оценки эффективности следует использовать, наряду с оценкой динамики самочувствия пациента, измерения офисного АД, а также дополнительные методики: суточное мониторирование АД – СМАД, домашнее измерение (ДМАД) пациентом.
При измерении офисного АД это следует делать повторно с интервалом 2 мин, соблюдая определенные правила. Кроме того, для оценки безопасности проводимой антигипертензивной терапии, особенно альфа-адреноблокаторами, диуретиками, ингибиторами АПФ и их комбинациями, следует измерять АД в клиностазе (лежа, через 5 мин) и в ортостазе (через 2 мин пребывания в вертикальном положении). Выраженное снижение АД в ортостазе (на 20 мм рт. ст. и более) повышает риск сердечно-сосудистых осложнений, может неблагоприятно сказываться на самочувствии пациента.
Дополнительные методы контроля АД (СМАД и ДМАД) позволяют избежать ненужной и небезопасной для пациента терапии в случае «гипертонии белого халата», выявить пациентов с преимущественно ночным подъемом АД либо с недостаточным или с чрезмерным его снижением в ночное время. Полученная информация является ценной для правильного подбора и оценки проводимой антигипертензивной терапии [1, 2, 6–8].
Приводим в помощь практическому врачу перечень некоторых фиксированных комбинаций гипотензивных препаратов (табл. 4
).
Таблица 4. Фиксированные комбинации антигипертензивных лекарственных средств
| Ингибитор ангиотензинпревращающего фермента +антагонист кальция |
| Эналаприл 5 мг + фелодипин 5 мг Беназеприл 10/20 мг + амлодипин 2,5/5 мг Периндоприл 5/10 мг + амлодипин 5/10 мг Трандолаприл 1/2/4 мг + верапамил SR 180/240 мг Эналаприл 10 мг + дилтиазем 180 мг Лизиноприл 10/20 мг + амлодипин 5/10 мг Рамиприл 5 мг + фелодипин ретард 5 мг |
| Антагонист рецептора ангиотензина II + антагонист кальция |
| Валсартан 80 мг + амлодипин 5 мг |
| Ингибитор ангиотензинпревращающего фермента + диуретик |
| Лизиноприл 10/20 + гидрохлоротиазид 12,5/25 мг Каптоприл 25/50 + гидрохлоротиазид 12,5/25 мг Эналаприл 20 мг + гидрохлоротиазид 12,5 мг Эналаприл 10 мг + гидрохлоротиазид 25 мг Эналаприл 10 мг + гидрохлоротиазид 12,5 мг Квинаприл + гидрохлоротиазид 12,5/25 мг Лизиноприл 10 мг + гидрохлоротиазид 12,5 мг Рамиприл 5 мг + гидрохлоротиазид 12,5 мг Фозиноприл 20 мг + гидрохлоротиазид 12,5 мг Моэксиприл 15 мг + гидрохлоротиазид 25 мг Цилазаприл 5 мг + гидрохлоротиазид 12,5 мг Периндоприл 2 мг + индапамид 0,625 мг Периндоприл 4 мг + индапамид ретард 0,5 мг |
| Антагонист рецептора ангиотензина II + диуретик |
| Лозартан 50 мг + гидрохлоротиазид 12,5 мг Валсартан 80 мг + гидрохлоротиазид 25 мг Эпросартан 600 мг + гидрохлоротиазид 12,5 мг Ирбесартан 150/300 мг + гидрохлоротиазид 12,5 мг Телмисартан 80 мг + гидрохлоротиазид 12,5 мг Телмисартан 40/80 мг + гидрохлоротиазид 12,5 мг Кандесартан 8 мг + гидрохлоротиазид 12,5 мг |
| β-адреноблокатор + диуретик |
| Пиндолол 10 мг + клопамид 5 мг Бисопролол 2,5 мг + гидрохлоротиазид 12,5 мг Пропанолол 40/80 мг + гидрохлоротиазид 12,5 мг Бисопролол 2,5/5/10 мг + гидрохлоротиазид 6,25 мг Метопролол 50/100 мг + гидрохлоротиазид 25/50 мг Атенолол 100 мг + хлорталидон 25 мг Атенолол 50/100 мг + хлорталидон 12.5/25 мг Антагонист кальция + |
| β-адреноблокатор |
| Фелодипин-ретард 5 мг + метопролола сукцинат 50 мг Амлодипин 5 мг + атенолол 50 мг |
В заключение призываем всех врачей, занимающихся лечением АГ в амбулаторных и стационарных условиях, подходить к диагностике и лечению больных с АГ обдуманно, четко представляя себе последовательность действий по диагностике и подбору антигипертензивной терапии, и желаем им удачи на этом тернистом пути.
СПИСОК ЛИТЕРАТУРЫ
1. Рекомендации по лечению артериальной гипертонии. ESH/ESC 2013. Российский кардиологический журнал, 2014, 1: 5-92. 2. ВНОК. Профилактика, диагностика и лечение артериальной гипертензии. Российские рекомендации (четвертый пересмотр). М., 2010. 3. Рекомендации ВНОК. Диагностика и лечение артериальной гипертензии. М., 2009: 5-34. 4. Bauchner H, Fontanarosa PB, Golub RM. Updated guidelines for management of high blood pressure: Recommendations, review, and responsibility. JAMA, 2013, December 18 . 5. James PA, Oparil S, Carter BL et al. 2014 Evidence-based guideline for the management of high blood pressure in adults: Report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA, 2013, December 18 . 6. Peterson ED, Gaziano JM, Greenland P. Recommendations for treating hypertension: What are the right goals and purposes? JAMA, 2013, December 18 . 7. Sox HC. Assessing the trustworthiness of the guidelinefor management of high blood pressure in adults. JAMA, 2013, December 18 . 8. Wood S. JNC 8 at Last! Guidelines Ease Up on BP Thresholds, Drug Choices. Medscape, December 18 (https://www.medscape.com/viewarticle/817991).
Опасность повышенного давления
Главная опасность гипертонической болезни заключается в ее осложнениях, ведущих к инвалидности и смерти.
Наиболее тяжелые осложнения:
- со стороны сердца – инфаркт, развитие аритмии, сердечной недостаточности;
- в области мозга – инсульт, снижение памяти и интеллектуальных способностей (деменция);
- со стороны глаз – тяжелые сосудистые нарушения в сетчатке;
- почек – возникновение недостаточности;
- сосудов – аневризма (мешкообразное расширение) аорты, разрыв которого ведет к практически моментальному смертельному исходу.
Характерные симптомы
Симптомы развиваются изолировано только в случае первичного происхождения патологии. Если же гипертоническая болезнь является осложнением других заболеваний, симптоматика развивается неспецифическая.
Общие симптомы артериальной гипертензии 3 ступени:
- Резкая, невыносимая головная боль, локализованная в области затылка, височной и теменной зоне.
- Дезориентация в пространстве. Повышение АД приводит к дисфункции вестибулярного аппарата, в результате чего больному сложно ориентироваться в пространстве.
- Звон, шум в ушах.
- Слабость, сонливость или, наоборот, гиперактивность. В последнем случае больной сильно перевозбужден, ему сложно расслабиться, заснуть даже при сильной усталости и плохом самочувствии.
- Ухудшение памяти, заторможенность мышления. Больной не всегда может следить за смыслом разговора, часто забывает недавно произошедшие события.
- Аритмия. Проявляется учащенным или, наоборот, патологически редким сердцебиением.
При хроническом течении гипертонической болезни симптоматика смазывается. Боль в голове почти исчезает и дает о себе знать лишь периодически. Другие подозрительные симптомы могут полностью отсутствовать.
Что такое гипертония 2 степени
Гипертония 2 степени — состояние, характеризующееся стойким повышением артериального давления до показателей 160/100 и выше. При этом АД редко возвращается к норме самостоятельно, для корректировки состояния пациента обязательно требуется медикаментозное лечение.
Гипертония 2-й степени чаще встречается у пациентов старше 50 лет и это вполне объяснимо. С возрастом происходят изменения, связанные с отложением холестериновых бляшек и сужением просвета сосудов, возрастает нагрузка на сердце, которому приходится прилагать больше усилий для прокачивания крови, и возникают условия для повышения артериального давления.
Общая информация
Артериальное давление – это один из основных показателей сердечной деятельности, который определяется двумя величинами:
- систолическое значение (верхнее давление) – возникает во время систолы (сокращения) миокарда левого желудочка и выброса порции крови в аорту;
- диастолическое значение (нижнее давление) – зависит от тонуса сосудистой стенки в фазе диастолы (расслабления) желудочка.
На величину АД влияют такие показатели как:
- объем циркулирующей в сосудах крови – при возрастании ОЦК повышается давление и наоборот;
- состояние сосудов – чем меньше диаметр или сильнее сужен просвет, тем больше сопротивление и выше показатель давления;
- частота сердечных сокращений – чем быстрее работа сердца, тем больше в единицу времени перекачивается крови и выше АД.
Нормой для взрослого человека считаются значения, которые находятся в границах от 100/60 до 139/89 мм рт. ст. В течение суток показатели АД много раз меняются, скачки в большую сторону могут случиться после физической нагрузки, при волнении, после чашки кофе или сигареты. Такие временные изменения ничего общего с гипертонией не имеют.
Однократное обнаружение повышенного АД не может свидетельствовать о наличии у человека данного диагноза. Необходимо принимать во внимание обстановку и обстоятельства, в которых проводится процедура. Чтобы подтвердить у больного наличие заболевания, например, гипертонии 2 стадии, необходимо проводить регулярные измерения АД в динамике. На основании серии устойчиво повышенных цифр можно сделать предварительный вывод, окончательный диагноз ставится после обследования и выяснения причины развития патологии.
Симптомы гипертонии 2 степени
Гипертония 2 степени симптомы и лечение имеет неоднозначные. Повышение давления может сопровождаться такими признаками:
- Пульсирующая боль в височной области;
- Отеки лица, особенно век;
- Кожа лица гиперемирована, со временем проявляется сосудистая сеточка;
- Отекают руки;
- Темнеет в глазах, периодически мерцают «мушки»;
- Одновременно наблюдается ноющая боль в затылке;
- После пробуждения нет бодрости, усталость и апатия сохраняется и на протяжении дневного времени;
- Периодический шум в голове;
- Эмоциональная лабильность – низкий порог возбудимости;
- Расширенные сосуды глаз (склер);
- Уплотнение стенки желудочка (компенсируется сопротивление кровотоку);
- Непроизвольное мочеиспускание при почечной недостаточности;
- Сердечный ритм учащается при малейшей нагрузке;
- Наблюдаются проблемы с запоминанием.
Гипертония 2 степени симптомы может менять в зависимости от ее особенностей: первичная самостоятельная форма или вторичная, как осложнение другого заболевания.
Диагностические мероприятия
Схема лечения составляется кардиологом после комплексного обследования, выявления патологий в органах-мишенях, определения формы заболевания и причин, которые привели к нарушению. Но основным признаком остаются показатели систолического и диастолического давления. Для определения этих данных проводят исследования на:
- устойчивость давления на протяжении суток;
- степень риска развития осложнений заболевания;
- исключение или подтверждение повышения АД, как осложнения других недугов;
- определение способствующих гипертензии факторов;
- выявление патологических изменений в других органах и системах.
Первое, что делает врач — измеряет давление и дает рекомендации по самостоятельной диагностике в домашних условиях. При гипертонии давление измеряют 2-3 раза в сутки в течение недели, записывая все данные в специальный дневник. Это позволяет врачу поставить точный диагноз и учесть особенности течения заболевания. Физикальный осмотр дополняется сбором данных, полученных при опросе пациента.
Дополнительно назначается суточный мониторинг давления при помощи специального аппарата в условиях стационара. Обязательная часть диагностики — электрокардиограмма и УЗИ сердца. Методики помогают увидеть тахаритмию любого типа, оценить толщину стенок желудочка. При подозрении на нарушения в работе внутренних органов проводится исследование методом магнито-резонансной терапии, назначается ультрасонография для определения размеров почек.
Риск 2 при артериальной гипертензии 2 степени
При установлении риска характерного недуга врачи учитывают возраст, пол, наличие хронических болезней в организме клинического больного. Эта информация помогает спрогнозировать клинический исход, сократить вероятность серьезных осложнений со здоровьем, инвалидности. Риск 2 при артериальной гипертензии 2 степени обозначает, что необратимые процессы во внутренних органах под воздействием скачков артериального давления наблюдаются лишь спустя 10 лет, вероятность инсульта и инфаркта составляет 20%.
Методы лечения
Для стабилизации артериального давления назначаются такие группы препаратов:
- блокаторы кальциевых каналов;
- α и β-адреноблокаторы;
- ингибиторы АПФ;
- мочегонные;
- седативные препараты;
- лекарства, обладающие кроверазжижающим эффектом;
- витаминно-минеральные комплексы, укрепляющие иммунитет.
В запущенных случаях проводится хирургическое вмешательство. Показания к операции при гипертонической болезни 3 степени:
- острый стеноз сосудов;
- запущенный атеросклероз;
- почечные патологии;
- порок сердца;
- аневризма аорты.
Артериальная гипертония 2 степени риск 4
Риски артериальной гипертонии 2 степени Наличие «букета» болезней (атеросклероз, диабет, ишемия) позволяет утверждать, что пациент приобрел диагноз «гипертония 2 степени, 4 риск». Артериальная гипертензия на этой стадии только осложняет ситуацию. Такой диагноз получают больные, пережившие 1-2 инфаркта, независимо от зоны поражения.
Следует уточнить, сто риск – понятие прогнозируемое, а не абсолютное. Он указывает только на вероятность развития осложнения. Если пациент понимает всю опасность своего положения и принимает соответствующие меры, диагноз можно и подкорректировать. Больные-гипертоники, придерживающиеся здорового образа жизни, постоянно контролирующие свое состояние, могут жить долго и полноценно.
В то время как с отягощенным анамнезом и высоким риском продолжительность жизни существенно короче. Своевременная диагностика и адекватное лечение, нацеленное на уменьшение показателей АД, позволяет продлить свой век и улучшить качество жизни.
Диагностика
Диагностика артериальной гипертонии включает в себя несколько этапов:
- Сбор жалоб и анамнеза.
- Повторное измерение АД, не менее 2-х раз во время разных визитов к врачу.
- Физикальное обследование.
- Лабораторно-инструментальное обследование.
На первом этапе врач выяснит какие симптомы вас беспокоят, как давно они возникли. Уточнит курите вы, употребляете ли алкоголь и в каких дозах, есть ли у ваших родственников болезни сердечно-сосудистой системы.
В течение 10 дней ведите дневник давления. Для этого необходимо измерять АД не менее 3-х раз в сутки. На следующем приеме покажите врачу записи. Он проанализирует полученные результаты, и на основе этого определится с тактикой дальнейшего обследования и лечения.
Физикальное обследование включает в себя аускультацию сердца, определение его границ, частоту сердечных сокращений. Врач обязательно проверит ваш пульс и его напряженность. Измерит окружность талии, проведет взвешивание, определит индекс массы тела.
Лабораторная диагностика:
- анализ крови и мочи общий;
- уровень протеинурии и микроскопия мочевого осадка;
- биохимический анализ крови — сахар, АЛТ, АСТ, креатинин, ионы К, Na, общий холестерин и липидный профиль.
Инструментальная диагностика:
- ЭКГ;
- ЭКГ с нагрузкой;
- ЭхоКГ;
- УЗИ брахиоцефальных артерий;
- УЗИ почек;
- рентгенография органов грудной клетки;
- холтер-мониторинг ЭКГ;
- суточный мониторинг АД;
- консультация офтальмолога, эндокринолога.
Возможно, потребуются дополнительные обследования, которые не входят в стандарт, например, гормональное зеркало. В редких случаях может потребоваться госпитализация в стационар. Это необходимо для более точной диагностики. В результате обследований врач ставит диагноз и назначает лечение.
А также читайте на нашем сайте: Что делать, если не знаете как написать диплом на тематику лечения гипертонии?
Лечение гипертонии 2 степени
Как лечить гипертонию 2 степени? Схему составляет участковый терапевт. При необходимости назначается консультация кардиолога и невропатолога. Традиционная методика лечения гипертонии 2 степени включает:
- Чтобы устранить густоту крови (разжижить кровоток), положено принимать Аспирин, Кардиомагнил, Гепарин, Аспикард.
- Для нормализации давления назначают такие мочегонные средства (диуретики), как Диувер, Фуросемид, Пиретанид, Торасемид, Верошпирон, Равел.
- При указанном диагнозе рекомендуют такие тиазиды (тиазидные препараты), как Арифон, Хлорталидон, Индапамид.
- Для снижения холестерина в крови положено принимать такие гиполипидемические препараты, как Аторвастатин, Аторис, Липримар, Зовастикор.
- С целью расширить сосуды назначают такие гипотензивные препараты разных групп, как Физиотенз, Артил, Бисопролол, Лизиноприл.
Важно учитывать, что качество лечения во многом зависит от соблюдения инструкции по их применению. Заниматься самолечением при гипертонии опасно. Подобные эксперименты могут закончиться инвалидностью. Схему лечения терапевт подбирает индивидуально, с учетом возраста, комплекции и других особенностей здоровья конкретного пациента.
Стадии болезни
Реклама:
При постановке диагноза важно также выяснить, на какой стадии находится патологический процесс у данного пациента. Эта характеристика отражает наличие и степень поражения уязвимых органов. Выделяют три стадии течения болезни.
- Первая
– для нее не характерно наличие изменений в других органах. - Вторая
– имеются признаки изменений в одном органе или нескольких вследствие длительного повышения давления. Это может проявляться нарушением структуры сосудов дна глаза, гипертрофией миокарда левых частей сердца, наличием атеросклеротических повреждений в крупных сосудах, коронарных артериях, альбуминурия в пределах 300 мг в сутки, повышением уровня креатинина в крови до 20 мг/л (признаки развивающейся почечной недостаточности). - Третья стадия
– вместе с перечисленными выше изменениями, выявляемыми по результатам инструментальных и других исследований, имеются также такие явления как стенокардия напряжения, нарушения проводимости и ритма сердца, хроническая недостаточность кровообращения, нарушения питания в головном мозге (транзиторные или инсульт), развитие энцефалопатии, снижение интеллектуальных функций, нарушения зрения, связанные кровоизлияниями в сетчатку. Со стороны почек могут отмечаться признаки почечной недостаточности, а со стороны крупных сосудов – наличие расслаивающей аневризмы аорты, признаков окклюзии артерий, что проявляется перемежающейся хромотой, развитием гангрены пальцев нижних конечностей, ишемией кишечника и другими патологиями.
При постановке диагноза стадия артериальной гипертензии может быть только повышена. Например, при наличии положительных результатов от медикаментозной терапии или проведенного хирургического лечения поражений сосудов стадия болезни не снизится, а останется на прежнем уровне.
Диета при гипертонии
Чтобы сосуды почек функционировали в нормальном режиме, гипертоники с любой стадией заболевания должны придерживаться определенных правил питания. Например, важно контролировать водный и солевой баланс организма, предотвратить формирование застойных явлений и, как следствие, гипертонический криз 2 степени. Под запрет попадают жирные, жареные, сладкие и копченые блюда.
Семь продуктов, которые снижают кровяное давление:
- Голубика — ягоды голубики богаты натуральными веществами, называемыми флавоноидами
- Свежие зеленые листовые, такие как листья пажитника, капуста, листья мяты, пачули, листовой зеленый укроп, листья горчицы, листья карри, зелень свеклы, швейцарский мангольд, рукколой, брокколи, сельдерей и шпинат с высоким содержанием калия
- Картофель — содержит много калия и магния
- Свекла — нитраты в свекольном соке, как известно, снижают кровяное давление
- Обезжиренное молоко — отличный источник кальция плюс низкий уровень жира
- Овсянка — продукты с высоким содержанием клетчатки, с низким содержанием жира и с низким содержанием натрия
- Бананы — добавляет калий в ваш рацион питания.
Лечебное питание при гипертонии 2 степени допускает в меню отварное мясо нежирных сортов, каши, овощи и фрукты. Полезными свойствами обладает зеленый чай, мочегонные отвары из трав.
Градация риска осложнений
В зависимости от наличия тех или иных факторов выделяют четыре степени риска гипертонии, согласно которым определяется вероятность развития фатальных осложнений болезни в ближайшие десять лет
.
Реклама:
Таблица. Градация рисков
| Другие факторы риска, бессимптомное поражение органов-мишеней или ассоциированные заболевания | Высокое нормальное давление | АГ 1 степени | АГ 2 степени | АГ 3 степени |
| Других факторов риска нет | Низкий риск | Средний риск | Высокий риск | |
| 1-2 фактора риска | Низкий риск | Средний риск | Средний и высокий риск | Высокий риск |
| 3 и более факторов риска | Низкий и средний риск | Средний и высокий риск | Высокий риск | Высокий риск |
| Поражение органов-мишеней, ХБП 3 ст. или диабет | Средний и высокий риск | Высокий риск | Высокий риск | Высокий и очень высокий риск |
| Сердечно-сосудистые заболевания, ХБП 4 и выше, диабет с поражением органов-мишеней/факторами риска | Очень высокий риск | Очень высокий риск | Очень высокий риск | Очень высокий риск |
Низкий риск фатальных осложнений устанавливается, когда у пациента нет перечисленных выше факторов. Когда есть не более двух факторов риска устанавливают вероятность как среднюю. Риск 3 определяют у пациентов с тремя вредными факторами, а риск 4 устанавливается при наличии четырех и более.
На основании перечисленных выше сведений можно сказать, что АГ второй степени с риском 2 будет означать, что у пациента определено повышение АД в интервале от 160 до 176 мм рт.ст., при этом присутствуют один-два фактора риска появления тяжелых осложнений.
Народные средства
В лечении болезни в домашних условиях многие предпочитают пользоваться народными средствами. Такая терапия подразумевает использование лекарственных растений, оказывающих положительное влияние на сердечно-сосудистую систему.
Можно лечить болезнь такими рецептами:
- Лечение можно проводить и мятой перечной, лапчаткой гусиной, ромашкой аптечной, тысячелистником. Эти травы отлично сочетаются.
- Приготовить отвар из пустырника, хвоща полевого, сушеницы болотной, корня валерианы. Всех растений необходимо взять одинаковое количество. Такое средство облает мочегонным эффектов и позволяет справиться с одиночными скачками артериального давления.
- Активно в лечении гипертонии применяют продукты пчеловодства и цитрусовые.
- Лечить можно соком калины. Для снижения артериального давления его необходимо употреблять три раза в день по четверти стакана.
Народные средства помогают справиться с неприятными симптомами заболевания и ускорить эффективность традиционной терапии. Такие рецепты доказали свою пользу на протяжении многих веков. К подобной терапии обращаются люди, организм которых плохо переносит лекарственные препараты. Но важно помнить, что лечение болезни народными рецептами можно проводить только после консультации с врачом.
Диагностика и лечение гипертонической болезни
Диагностика заболевания
Диагностика гипертонической болезни в клинике А-Медия проводится следующими методами:
- измерение артериального давления
- ЭКГ
- суточное мониторирование ЭКГ с АД (Холтеровское мониторирование)
- эхокардиография (ЭхоКГ или УЗИ сердца)
- УЗИ брюшной полости с почками
- УЗДГ БЦА (ультразвуковая допплерография брахиоцефальных артерий и вен).
Лечегие гипертонической болезни
Лечение гипертонической болезни в нашей клинике планирует квалифицированный кардиолог только после постановки точного диагноза.
Первый шаг: наш врач примет меры, направленные на понижение артериального давления у пациента.
Дальнейшая терапия планируется индивидуально исходя из типа гипертонической болезни. Легкая и средняя форма заболевания может лечиться лекарственными препаратами. При тяжелой гипертонии всегда назначаются гипотензивные средства. Обязательным условием является модификация образа жизни.
Профилактика
Ваш лечащий врач скорее всего также предложит различные изменения образа жизни, в том числе:
- Поддержание здорового веса;
- Диета, богатая фруктами, овощами и обезжиренными молочными продуктами;
- Отказ от курения;
- Ограничение потребления соли в рационе;
- Ограничение употребление алкоголя. Для большинства взрослых, это означает, что нормально употреблять до одной порции напитка в день для женщин всех возрастов и мужчин в возрасте старше 65 лет, и до двух напитков в день для мужчин 65 лет или моложе;
- Физические упражнения по крайней мере 30 минут в день. Они включают в себя ходьбу, бег трусцой, силовые тренировки, йогу, кардио тренировки, например, езду на велосипеде.
С вашей стороны требуется методичное соблюдение врачебных рекомендаций и организация правильного режима. Именно здоровый образ жизни – путь к выздоровлению. Помните об этом.
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
Прогноз
Артериальная гипертензия – это прогрессирующая патология. Со временем она приводит к развитию тяжелых осложнений, которые могут стать причиной смерти пациента. Среди наиболее распространенных летальных осложнений выделяют некроз миокарда, декомпенсированную недостаточность сердца и сосудов, геморрагический инсульт, нарушение выделительной функции почек.
Стойкое возрастание АД многократно повышает риск сердечно-сосудистых осложнений. Смертность среди пациентов с этой болезнью на второй стадии по сравнению с остальным населением в среднем выше в четыре раза. Прежде всего это касается больных, которые не контролируют свое артериальное давление. Люди, регулярно принимающие противогипертензивные лекарства и соблюдающие рекомендации лечащего врача, имеют гораздо более низкий риск таких осложнений, в результате чего смертность среди них значительно ниже.
Избежать этих тяжелых последствий заболевания можно только при внимательном отношении к своему здоровью, своевременном посещении врача и соблюдении его рекомендация относительно лечения и изменения образа жизни.