Банальный геморрой способен вызвать серьезный дискомфорт. Увеличенные венозные узлы в прямой кишке вызывают ощущение присутствия инородного тела и кровоточат. Описанная проблема по статистике донимает каждого четвертого жителя планеты. Существует и современная методика лечения — дезартеризация геморроидальных узлов, не требующая хирургического вмешательства. Малоинвазивная техника способна полностью устранить проблему, не вызывая сильный дискомфорт у пациента. Удаление геморроя может быть без хирургического вмешательства!
О дезартеризации
Дезартеризация внутренних геморроидальных узлов – это медицинская процедура, которая используется для лечения проктологических заболеваний. Также лечение имеет название hal rar. Методика не требует хирургического вмешательства, которое поражает мягкие ткани. Процедура является одной из наиболее эффективных при лечении геморроя, риск рецидива после проведения сводится к нулю. Иногда параллельно с дезартеризацией проводится подтяжка, так званый лифтинг. Терапия способствует закреплению внутренних геморроидальных узлов.
В частном проктологическом центре „Проктолог 81” оперативное вмешательство проводится врачами высшей категории, которые способны вылечить заболевание даже на запущенной стадии. Для проведения исследований используют современное техническое оборудование. Болезнь будет обнаружена даже на ранних сроках. Дезартеризация позволит ликвидировать очас заболевания, не затрагивая при этом здоровые ткани.
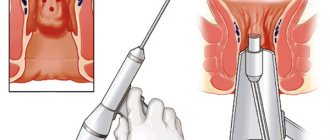
Чаще всего дезартеризация геморроидальных узлов проводится под допплер контролем. При проведении процедуры используется ультразвуковая доплерометрия. Этот метод был разработан еще в начале двухтысячных годов, однако пользуется популярностью и по сей день. Для проведения используется специальный хирургический инструмент, а именно аноскоп, в который встроен ультразвуковой датчик.
Во время дезартеризация геморроидальных узлов в клинике „Проктолог 81” медицинский специалист не только наблюдает за состоянием внутренних органов, но и диагностирует шум пульсации артерий. Проводится и на первых и на критичных стадиях геморроя.
Как подготовиться к операции
Основная подготовка заключается в прохождении пациентом обследования, которое назначается врачом.
Перед операцией больной проходит обследование включающее:
- общий анализ крови, биохимию, резус-фактор и группу;
- анализ
- венозной крови на гепатит, ВИЧ и ряд других заболеваний;
- электрокардиограмма;
- флюорография.
Если отсутствуют противопоказания к хирургическому вмешательству, доктор дает рекомендации по подготовке:
Соблюдение рекомендаций врача поможет избежать сложностей при проведении хирургического вмешательства и избежать осложнений в послеоперационный период.
Выполнение дезартеризации геморроидальных узлов с лифтингом
Перед проведением дезартеризации геморроя пациент проходит комплексное исследование организма. Проктолог проводит первичный осмотр, вводит палец в анальное отверстие, чтобы узнать размер геморроидальных узлов. Далее больной отправляется на сдачу общего анализа крови, мочи, кала. Сдается анализ крови на уровень глюкозы и на наличие вирусных и инфекционных заболеваний.
На запущенных стадиях геморроя эффект производит дезартеризация геморроидальных узлов с мукопексией. Лифтинг позволяет не только удалить геморроидальные узлы, но и подтянуть мягкие ткани, которые были деформированы.
Перед операцией пациент посещает осмотр у проктолога. Медицинский эксперт вводит в анальное отверстие, чтобы узнать, какой размер у геморроидальных узлов. Далее больной направляется на сдачу общего анализа крови, мочи, кала. Советуют сдать анализ на уровень глюкозы в крови и провести исследование на наличие вирусных инфекций в организме.
Проводится компьютерная томография, ультразвуковая диагностика, рентгенография с использованием контрастной жидкости, электрокардиограмма и другие медицинские исследования. Проктологи советуют соблюдать строгую диету перед оперативным вмешательством. Необходимо исключить из рациона продукты, которые вызывают брожение. Речь идет о капусте, о бобовых, о кисломолочной продукции.
В рацион должны входить каши, бульоны, обильное питье. Непосредственно перед процедурой больному ставят клизму, чтобы очистить кишечник. Терапия проходит безболезненно, дискомфорт отсутствует, так как человек погружается в медикаментозный сон. Вводят внутривенную седацию. Укол вводят в области поясничного отдела. Обезболивающий препарат действует практически сразу.
В момент процедуры:
- Область анального отверстия обрабатывают дезинфицирующими средствами.
- В прямую кишку врач вводит хирургический инструмент под названием аноскоп. На приборе расположен электронный датчик. Он подает информацию о пульсации геморроидальных артерий.
- Хирург обнаруживает место, которое стоит прошить. Ультразвуковой датчик передает информацию о работе поврежденных сосудов. Сосуды прошивают специальной нитью, в чем и заключается процедура лифтинга.
- Сосуды прошивают определенным швом для прерывания подачи крови. Геморроидальные узлы перемещают в анальное отверстие. Эта процедура предотвращает их выпадение.
- Через две недели после проведения операции новообразования отмирают и выпадают из заднего прохода. После оперативного вмешательства кровотечение больше не открывается. Рост геморроидальных узлов остановлен.
Сразу же после проведения процедуры пациент отправляется домой. Дальнейшее лечение в стационарных условиях не используется.
Стоит отметить, что в запущенных случаях процедура малоэффективна. Если размер геморроидальных узлов превышает три сантиметра, то проводится геморроидэктомия, при которой шишки удаляются с местом образования.
Послеоперационный период
Начинается период реабилитации непосредственно сразу же после завершения операции. Поскольку хирургическое вмешательство связано с кровеносной системой, в первые 3–4 часа после окончания процедуры пациент находится под контролем квалифицированного медицинского персонала.
Для купирования болевых ощущений, избежать которых невозможно, так как операция выполняется ректально, принимают анальгетики. Выраженная боль утихает спустя несколько часов. Окончательно неприятные симптомы исчезнут через 3 дня. Если отсутствуют осложнения, то после устранения дискомфорта пациент может вести обычную жизнь.
С целью ускорения восстановления тканей, развития осложнений или рецидива хирурги советуют в первый месяц:
- есть жидкую пищу;
- придерживаться четырехразового питания;
- все мясные продукты готовят методом тушения;
- употреблять клетчатку в виде овощей, фруктов и ягод (определенные виды) и белково-растительную пищу;
- исключить прием любых продуктов, способных спровоцировать раздражение стенок и слизистой ЖКТ;
- исключить жареные и жирные блюда;
- не употреблять алкоголь и отказаться от курения;
- пить больше жидкости;
- не делать клизмы;
- не принимать горячую ванну и не посещать сауну;
- принимать слабительные;
- исключить половые акты.
Хирург назначит прием необходимых лекарств, а также объяснит, как обрабатывать оперированную зону.
Восстановление после дезартеризации
Проктолог назначает больному анальгетические и обезболивающие препараты для снятия болевого синдрома. Приписывают индивидуальную диету. На период реабилитации также стоит исключить бобовые, овощи, хлебобулочные изделия, экзотические фрукты, которые могут замедлить работу кишечника.
Стоит промывать область анального отверстия теплой водой после каждого акта дефекации. Это необходимо для того, чтобы предотвратить развитие инфекции. Дважды в день пораженный участок антисептическими препаратами. Горячая вода раздражает слизистую оболочку прямой кишки.
Категорически запрещено вести половую жизнь на протяжении месяца после операции. Анальный секс может привести к открытию кровотечения и к анальным трещинам. Нужно исключить физические нагрузки, обеспечить полный покой.
Во время реабилитации советуют несколько раз посетить проктолога, чтобы избежать послеоперационных осложнений. В этот период больной принимает слабительные препараты и использует вазелиновое масло. Как правило, осложнения после дезартеризации отсутствуют, однако при появлении каких-либо жалоб нужно срочно обратиться к лечащему врачу.
Рекомендации по питанию после операции. Рецидивы
Когда выполнена дезартеризация геморроидальных узлов восстановление занимает не менее 30 дней. Пациент должен принимать пищу 4 раза в сутки. Нельзя отказываться от еды из-за страха ощутить боль в туалете. Под запретом пища, вызывающая вздутие живота, в том числе, бобовые и блюда с острыми специями. В рационе должны преобладать белки, фрукты и овощи. Мясо нужно употреблять, но только отварное или печеное. Обязательно много пить, особенно воду и соки. Алкоголь и сигареты под полным запретом.
Важно принимать средства, улучшающие моторику кишечника. В течение 30 дней после операции запрещаются физические нагрузки, нельзя поднимать более трех килограмм. Даже если грамотно выполнена дезартеризация геморроидальных узлов рецидивы наблюдаются у некоторых пациентов. Сильное кровотечение, нестерпимые боли или недержание каловых масс в период восстановления — причины незамедлительно обратиться к проктологу.
После родов или от сидячего образа жизни у многих людей начинается геморрой. Болезнь не лечится сама или за счет народных методов. Больной после дезартеризации геморроидальных узлов способен восстановиться за месяц. Это наиболее щадящий и эффективный метод. Операция безболезненная, единственную сложность составляет период реабилитации. Нужно следовать указаниям врача, чтобы заживление прошло успешно. Обратитесь в центр проктологии для квалифицированной помощи.
Преимущества процедуры
Дезартеризация является одной из самых популярных медицинских процедур по лечению геморроя. Операция известна рядом преимуществ, среди которых:
- Эффективность. Эффект метода hal rar появляется сразу же после проведения процедуры. Останавливается кровотечение, геморроидальные узлы не выпадают, их рост остановлен. Больной не страдает от зуда и жжения в анальном отверстии. К тому же, эта процедура не только избавляет больного от болей, но устраняет очаг заболевания, ликвидирует причину воспаления.
- Быстрота проведения процедуры. В среднем процедура длится на протяжении часа. В этот же день пациент отправляется домой. Продолжается лечение консервативным путем.
- Комфортное проведение. При проведении дезартеризации пациент находится в медикаментозном сне, поэтому боль отсутствует.
- Универсальность. Данную лечебную методику называют универсальной, так как она используется и на первой, и на четвертой стадии геморроя. Проводится даже при наличии свищей и анальных трещин.
- Безопасность. Дезартеризация практически не имеет противопоказаний, проводится для всех возрастных категорий.
- Краткосрочная реабилитация. Реабилитация составляет две недели. Раны заживляются быстро.
- Отсутствие осложнений. В большинстве случаев осложнения после операции отсутствуют. Шрамы и рубцы отсутствуют, так как мягкие ткани не повреждаются.
К тому же, проведение дезартеризации позитивно влияет на уменьшение притока артериальной крови к поврежденным сосудам. Улучшается кровообращение в венах. Размер внутренних и внешних геморроидальных узлов уменьшается.
Показания к проведению дезартеризации
Основным показанием для проведения дезартеризации является диагностированный геморрой. Операция проводится при воспалительном процессе, поражающем венозные синусы с последующим развитием внутренних и наружных геморроидальных узлов.
Дезартеризация оказывается эффективной и при патологиях:
- тромбоз сосудов прямой кишки;
- рецидив после прошедшего лечения;
- отсутствие эффективности консервативной терапии.
Операция может быть проведена даже при малом размере узлов, если заболевание уже приобрело хроническую форму. Перед процедурой хирург обязательно проводит осмотр и направляет на прохождение диагностики.
Как выполняется манипуляция
Операция дезартеризации
проходит в клинике без госпитализации пациента. Перед оперативным вмешательством человека погружают в глубокий сон, анестезирующие препараты вводят в вену либо в спинномозговые каналы. Одноразовый аноскоп, оснащенный ультразвуковым датчиком, вводят в прямую кишку. После того, как хирург-колопроктолог получил сигнал об обнаружении геморроидальных артерий, он прошивает их специальными инструментами с саморассасывающимся шовным материалом.
Прошиваются и перевязываются все геморроидальные артерии
: крупные, средние и мелкие. Это необходимо для того, чтобы предотвратить рецидив заболевания. За одну процедуру врач прошивает от 3 до 10 и более артерий. Продолжительность манипуляции зависит от того, сколько выявлено
геморроидальных
артерий. В среднем операция длится 20–30 минут, и уже через 6 часов пациент покидает клинику.
Особенности техники
Используется местная анестезия. Специалист применяет специальные инструменты, чтобы сделать сметочный стежок от вершины геморроидального новообразования до его основной части. Ткань сдавливается при помощи стежка.
Благодаря аноскопу выпадающие ткани узла собираются. Эксперт связывает концы нитей, стягивает узел и посредством непрерывного шва «подтягивает» ткани, добиваясь эффекта лифтинга.
Восстановление нормального положения тканей позволяет сохранить функции прямой кишки без травматизации ее слизистой.
Стадии геморроя
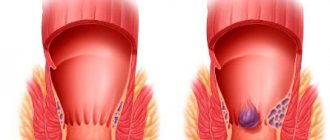
Геморроидальное сплетение укреплено мышечной тканью сфинктера в прямой кишке. Повышение внутрибрюшного давления при сильной потуге во время опорожнения кишечника приводит к усилению притока крови по геморроидальным артериям к внутреннему геморроидальному сплетению, которое начинает увеличиваться, превращаясь в узел. Если в момент опорожнения (дефекации) прямой кишки оказывается слишком большое давление, поддерживающий аппарат геморроидального сплетения растягивается, а в последующем разрывается, и внутренний геморроидальный узел начинает выпадать из прямой кишки. Этот признак называется «пролапс», или выпадение геморроидальных узлов. Выпадение узлов часто сопровождается кровотечением разной степени. Увеличение геморроидального сплетения классифицируются на четыре стадии, в зависимости от их размера и характера проявления заболевания.
1 стадия: Незначительное увеличение геморроидального сплетения
II стадия: Геморроидальное сплетение выпадает, но самостоятельно вправляется после дефекации
III стадия: Геморроидальное сплетение выпадает, требует ручного вправления после дефекации.
IV стадия: Выпадение геморроидальных узлов, которые не вправляются после дефекации
Лечение геморроя
I стадия геморроя требует только консервативного лечения.
II и III стадии геморроя могут лечиться как хирургическим методом (удаление узлов), так и паллиативными методами (склеротерапия или латексное лигирование), что требует многократных повторений и имеет высокую степень рецидива заболевания.
IV стадия геморроя требует хирургического лечения. Любая методика удаления геморроидального сплетения (операция геморроидэктомия) сопряжена с болью, независимо от того, какими инструментами выполняется удаление узлов (ультразвуковой скальпель, аппарат Liga-Sure). В любом случае, после¬операционные раны могут быть болезненны. Пребывание на больничной койке составляет от семи до десяти дней.
Развитие осложнений независимо от типа вмешательства после геморроидэктомии возникает у 34-41% пациентов. Средний срок нетрудоспособности после геморроидэктомии составляет не менее 4 недель.
Многие пациенты предпочитают жить с проблемой геморроя, чем обратиться к врачу.
«Теперь появилась альтернатива травматичным методам хирургического лечения геморроя — инновационная технология HAL-RAR. На сегодняшний день это самый безопасный, эффективный и малотравматичный способ лечения на всех стадиях геморроя»
В его основе лежит перевязка геморроидальных артерий, тех самых, которые питают геморроидальный узел, под контролем ультразвуковой допплерометрии в сочетании с подтяжкой-лифтингом геморроидальных узлов.
Введение
Геморроидальная болезнь широко распространена в индустриально развитых странах мира. Хирургическое вмешательство является методом выбора при лечении геморроя, который не поддается консервативной терапии или различным видам малотравматичного лечения. «Золотым стандартом» лечения геморроидальной болезни считается операция, направленная на ликвидацию трех основных групп геморроидальных узлов, ее внедрили в хирургическую практику Е. Milligan и G. Morgan в 1937 г. [23]. Основной недостаток операции — выраженный болевой синдром и длительное заживление ран, что не позволяет пациентам в короткие сроки вернуться к трудовой деятельности [17]. В 1995 г. K. Morinaga и соавт. [25] предложили новую технологию лечения геморроя — трансанальную допплер-контролируемую дезартеризацию внутренних геморроидальных узлов как альтернативу геморроидэктомии или степлерной геморроидопексии. При высокой эффективности лечения больных геморроем II стадии [1, 7, 32] технология оказалась менее эффективной при III и IV стадиях заболевания [4, 9, 26]. Анализ результатов лечения свидетельствует об остаточном пролапсе слизистой у 8% больных с III стадией [4, 9, 26] и примерно у 50% больных с IV стадией геморроя [32].
С целью преодоления этого недостатка метода предложено дополнить операцию мукопексией. При этом использован принцип мукопликации дилатированной ткани внутреннего геморроидального узла, основанный на предложении A. Farag [8] и методике мукопексии, разработанной A. Hussein и соавт. [14], и изменен способ наложения швов [33]. При объединении методики дезартеризации с мукопексией появилась технология, получившая название HAL-RAR (hemorrhoidal artery ligation with transanal repair mukopexy) — лигирование геморроидальных артерий с мукопексией. Изменение технологии операции потребовало разработки нового проктоскопа и специальной насадки для выполнения лифтинга слизистой. С 2006 г. тнхнология стала использоваться в лечении больных геморроем III и IV стадий. Мы сообщаем об отдаленных результатах использования технологии HAL-RAR в лечении больных геморроем III и IV стадий.
Материал и методы
С января 2007 г. по август 2008 г. в медицинском центре ОН КЛИНИК проведено лечение 180 больных хроническим геморроем. III стадия заболевания была у 128 (71,1%), IV стадия — у 52 (28,9%) больных. Возраст больных от 18 до 68 лет (в среднем 43,8±9,13 года). Мужчин было 128 (71,7%), женщин — 52 (28,9%). Длительность заболевания от 2 до 20 лет (в среднем 9,14±4,26 года). Клинические признаки заболевания у больных, включенных в анализ, представлены в табл. 1.
Из 180 больных, которым выполнена трансанальная дезартеризация с мукопексией, 22 (12,3%) ранее было проведено малоинвазивное лечение, не приведшее к окончательному излечению: склерозирующая терапия — 5 (2,8%), лигирование внутренних геморроидальных узлов латексными кольцами — 12 (6,7%), инфракрасная фотокоагуляция — 3 (1,7%), трансанальная дезартеризация (HAL) — 2 (1,1%). Геморроидэктомия ранее проведена 2 (1,1%) больным. 2 (1,1%) больных ранее перенесли иссечение анальной трещины. При выполнении трансанальной допплер-контролируемой дезартеризации внутренних геморроидальных узлов с мукопексией использовали аппарат HAL-Doppler-II компании AMI (Австрия). Лечение проводили амбулаторно в условиях стационара одного дня. Все операции выполняли по методике, описанной в нашей предыдущей работе [2], с использованием сочетания глубокой седации пропофолом и заднего перианального блока по P. Nystrom и соавт. [27]. Оценку симптомов заболевания проводили с помощью структурированного анкетного опроса [11]. В анкетный опрос вошли следующие признаки заболевания: кровотечение, выпадение внутренних геморроидальных узлов, боль, зуд, выделение слизи. Анкетный опрос проводился перед операцией и при каждом контрольном обследовании после операции. Степень выпадения внутренних геморроидальных узлов была оценена на основании обследования и аноскопии. Признаки недержания оценены по шкале Jorge-Wexner [18] в масштабе от 1 до 20 баллов.
Статистический анализ
Статистический анализ проведен с использованием программы SPSS (v. 11, Chicago, IL). Цифровые данные, отвечающие нормальному распределению, представлены как средние со стандартным отклонением. Для сравнения результатов лечения использован тест Wilcoxon для двух зависимых выборок. Результат теста считали значимым при р<0,005.
Результаты и обсуждение
Отдаленные результаты лечения прослежены через 1-2 года и 5 лет. Средний срок наблюдения составил 42,9±8,9 мес (36-60 мес) у всех 180 пациентов. Сравнительные результаты лечения представлены в табл. 2 и 3.
Через 12-24 мес пролапс соответствовал II и III стадиям геморроя. Для ликвидации пролапса в 6 (3,3%) наблюдениях потребовалось два сеанса склерозирующей терапии, в 2 (1,1%) наблюдениях выполнена геморроидэктомия солитарного геморроидального узла. В 4 (2,2%) наблюдениях произведена повторная дезартеризация с мукопексией (HAL-RAR) и иссечением наружного геморроидального узла. После операции у 19 (10,6%) больных сохранялись наружные геморроидальные узлы, в 6 (3,3%) наблюдениях это вызывало трудности при выполнении гигиенических процедур, что потребовало иссечения наружных геморроидальных узлов под местной анестезий.
Через 40 мес после операции кровотечения отсутствовали у 160 (88,9%) пациентов. Периодические выделения крови отмечены у 11 (8,6%) больных с III стадией и 6 (11,5%) больных с IV стадией заболевания. Выделения крови были незначительными, отмечались на фоне периодически возникающих запоров, не чаще 1 раза в 3-4 мес.
При анкетном опросе на выпадение внутренних геморроидальных узлов предъявляли жалобы 25 (13,8) больных: 13 (10,1%) с III и 12 (23,0%) с IV стадией заболевания. Однако объективное обследование и аноскопия показали, что истинный пролапс был у 20 (11,1%) больных: у 11 (8,6%) с III стадией и у 9 (17,3%) с IV стадией заболевания. При аноскопии пролапс соответствовал I и II стадиям внутреннего геморроя. Несоответствие субъективных жалоб и данных объективного обследования и аноскопии объясняется тем, что больные не различают выпадение внутренних геморроидальных узлов и наличие рубцово-измененных наружных геморроидальных узлов. Увеличенные наружные узлы выявлены у 13 (7,2%) больных: у 6 (4,7%) с III стадией и у 7 (13,5%) с IV стадией заболевания. Пролапс у 9 (5,0%) больных купирован путем проведения двух сеансов склерозирующей терапии в сочетании с флеботонической терапией детралексом. В 11 наблюдениях требовалась консервативная терапия. В 5 (2,8%) наблюдениях увеличенные наружные геморроидальные узлы удалены по косметическим показаниям. Характер дополнительных манипуляций, проведенных через 12-24 и 40 мес после операции, представлен в табл. 4.
Через 40 мес болевой синдром имел место у 2 (3,8%) больных с IV стадией, что связано с явлениями криптита, который требовал только медикаментозной терапии. Зуд и жжение отмечали 4 (2,2%) больных при III и IV стадиях геморроя. Выделения из анального канала были только у 3 (1,7%) больных геморроем IV стадии. При оценке признаков недержания по шкале Jorge-Wexner ни один из наблюдавшихся нами пациентов не имел выше 3 баллов после операции. На протяжении всего срока наблюдения признаки недержания не прогрессировали. При сравнении клинических результатов лечения через 24 и 40 мес не отмечается прогрессирования симптомов заболевания, имеющего статистическую значимость (p>0,005; табл. 5).
«Золотым стандартом» лечения до сих пор считается геморроидэктомия, на основании результатов которой оценивают все другие методы лечения. Однако частота послеоперационных осложнений при этом виде лечения составляет от 10 до 15% [12].
Степлерная геморроидопексия разработана A. Longo [20] как малоинвазивная альтернатива геморроидэктомии. С целью ликвидации выпадения слизистой оболочки и геморроидальной ткани используют поперечный разрез слизисто-подслизистого слоя между ампулой прямой кишки и анальным каналом с последующим сшиванием ректальной и анальной слизистой оболочки над аноректальным кольцом с помощью циркулярного сшивающего аппарата. Иссечение слизистой оболочки на указанном уровне предполагает пересечение концевых ветвей верхней геморроидальной артерии с целью блокады артериального кровотока с кавернозной ткани.
Рандомизированные исследования показали, что болевой синдром был значительно менее выражен, а реабилитационный процесс был более коротким, чем при стандартной геморроидэктомии [5, 19, 35]. Однако более поздние исследования свидетельствуют об увеличении частоты рецидивов заболевания, требующих повторной операции — геморроидэктомии. В публикациях последних 10 лет сообщается о фатальных осложнениях (развитие ректовагинальных свищей, ректоуретральные свищи, перитонит), требующих наложения колостомы, что не встречается при выполнении стандартной геморроидэктомии [6, 13, 15, 21, 24, 28, 29, 31]. Исследования, проведенные в последние годы, показывают, что использование этой методики не позволяет добиться полной дезартеризации внутреннего геморроидального сплетения, поскольку уровень вхождения терминальных ветвей верхней прямокишечной артерии находится ниже уровня пересечения слизисто-подслизистого слоя при наложении сшивающего аппарата, этим и объясняется рецидив заболевания в отдаленном периоде [3].
Трансанальная допплер-контролируемая дезартеризация является малотравматичным видом лечения геморроидальной болезни за счет короткого реабилитационного периода и отсутствия таких осложнений, которые встречаются при степлерной геморроидопексии. Технология лечения основывается на современной концепции развития геморроидальной болезни. Допплер-контролируемая перевязка дистальных ветвей верхней прямокишечной артерии снижает патологический артериальный приток к кавернозной ткани внутреннего геморроидального сплетения, позволяя кавернозной ткани вернуться к нормальным размерам. Однако у больных геморроем III и IV стадии этого полностью не происходит, поскольку разрушен поддерживающий аппарат кавернозной ткани вследствие необратимых дегенеративных изменений в связке Паркса и мышце Трейтца.
На основании опыта использования технологии HAL в 2005 г. [5] нами высказано мнение о необходимости наложения мукапликационных швов при наличии геморроя III и IV стадий с целью уменьшения дилатированной кавернозной ткани внутреннего геморроидального сплетения, что позволяет фиксировать сплетение в нормальной анатомической позиции. Однако при использовании проктоскопа первого поколения это было трудно выполнить. Совершенствование методики лечения способствовало осознанию необходимости сочетания дезартеризации с мукопексией, что потребовало изменений в конструкции операционного проктоскопа и создания специальной насадки для мукопексии и лифтинга слизистой. Первые результаты лечения свидетельствуют о реальной малой травматичности методики, незначительном количестве осложнений и коротком реабилитационном периоде [4, 9, 16, 22, 30, 36, 37]. Малая травматичность манипуляции позволяет проводить лечение амбулаторно или в условиях стационара одного дня [2, 34, 36, 38]. К январю 2008 г. мы располагали 10-месячным опытом лечения 85 больных геморроем III и IV стадий [38]. Ранние результаты лечения показали, что истинный рецидив симптомов заболевания отмечен у 2 (2,4%) больных и купирован с помощью склеротерапии.
У 6 (7,1%) больных отмечалось набухание наружных узлов, которое воспринималось пациентами как пролапс внутренних узлов. В связи с тем, что набухание наружных узлов мешало соблюдению гигиены, их удалили под местной анестезией, в дальнейшем жалоб пациенты не предъявляли. К настоящему времени в литературе существует единственная публикация, основанная на среднесрочных результатах лечения 100 больных геморроем IV стадии с использованием технологии HAL-RAR [10], она свидетельствует о высокой эффективности метода. В отдаленном периоде наблюдения выявлено 9% рецидивов, что потребовало повторной процедуры HAL-RAR в 3 наблюдениях, геморроидэктомии по Миллигану-Моргану в 3 и консервативных мероприятий в 3 наблюдениях.
К настоящему времени мы располагаем опытом лечения 180 больных, при этом длительность наблюдения составила от 30 до 60 мес (42,9±8,9 мес). Анализ результатов лечения свидетельствует об эффективности операции при долгосрочном наблюдении. Симптомы заболевания отсутствовали у 160 (88,9%) больных: при III стадии — у 117 (91,4%) и при IV стадии заболевания — у 43 (82,7%). Основные симптомы заболевания, такие как кровотечение, отсутствовали у 163 (90,6%) больных: у 117 (91,4%) при III стадии и у 46 (88,5%) при IV стадии заболевания. Выпадения внутренних геморроидальных узлов не наблюдалось у 160 (88,9%) больных: у 117 (91,4%) с III стадией и у 43 (82,7%) с IV стадией геморроя.
Рецидивы заболевания, возникшие в течение первых 2 лет, связаны с периодом освоения методики. Пролапс внутренних узлов ликвидирован с помощью повторной операции HAL-RAR, геморроидэктомии солитарного геморроидального узла и склерозирующей терапии. Последующий период наблюдения в течение 30-60 мес показал, что пролапс внутренних узлов, отмечавшийся у 20 (11,1%) больных, соответствовал I и II стадиям геморроя. Склерозирующая и флеботоническая терапия в сочетании с нормализацией функции кишечника позволила ликвидировать это состояние.
В дальнейшем пациенты жалоб не предъявляли. Наблюдение за пациентами, перенесшими манипуляцию, свидетельствует о значительном уменьшении наружных узлов после выполнения первого этапа, мукопексия в большинстве наблюдений позволяет добиться полного вправления анодермы в анальный канал. В некоторых ситуациях надежда на вправление в анальный канал значительно увеличенных и рубцово-измененных наружных геморроидальных узлов бесперспективна, что требует ограниченного удаления рубцово-измененной анодермы. При контрольном исследовании через 3-4 мес выявляется рубцовая ткань в зоне, где проводилась дезартеризация и мукопексия, которая не позволяет смещаться сплетению. Дезартеризация с мукопексией значительно снижает, но никогда полностью не блокирует артериальный приток крови к геморроидальным подушкам. Рубцовая ткань, возникающая вокруг перевязанной артериальной ветки, не позволяет артерии расширяться, таким образом предотвращается патологический артериальный приток. Сохранение артериального притока не вызывает послеоперационного некроза в геморроидальной ткани. Этим объясняется сохранение функции держания. Ни у одного из наблюдавшихся нами пациентов не выявлялись признаки недержания, поскольку геморроидальные сплетения остаются в нормальной анатомической позиции, сохраняя функцию держания. Это подтверждается исследованиями P. Walega и соавт. [37].
Использование технологии позволило нам сформулировать концепцию лечения геморроидальной болезни III и IV стадий. Существующие классификации геморроя не отражают изменений, происходящих в системе внутреннего и наружного геморроидального сплетения. Это связано с особенностями артериального кровотока, числом артерий, кровоснабжающих кавернозную ткань, и степенью их дилатации [3], а также со степенью дегенеративных изменений в мышце Трейтца и связке Паркса. Дооперационная оценка местного статуса, основанная на осмотре, обследовании и аноскопии, может меняться при проведении анестезии. Один или два внутренних геморроидальных узла могут соответствовать одной стадии заболевания, а третий узел — другой стадии.
Классификация не отражает степени изменений в наружном геморроидальном сплетении, это особенно важно в ситуации, в которой выявляется их циркулярное увеличение. В связи с этим, на наш взгляд, стандартная геморроидэктомия в трех сегментах неоправдана, а манипуляция должна начинаться с дезартеризации кавернозной ткани и выполнения мукопексии, что позволит блокировать патологический артериальный приток в ткани внутреннего геморроидального сплетения.
Проведение сегментарной мукопексии даст возможность вернуть кавернозную ткань в нормальную анатомическую позицию. После завершения манипуляции размер увеличенных наружных геморроидальных узлов значительно уменьшается, что или не потребует их удаления, или потребует удаления лишь наиболее увеличенной рубцово-измененной ткани в определенном сегменте перианальной области, чтобы максимально сохранить неповрежденной анодерму анального канала.
Тот факт, что после манипуляции остаются наружные узлы или геморроидальные бахромки, не должен расцениваться как неэффективный результат. При необходимости они могут быть удалены сразу или через 3-4 мес. Такого же мнения придерживаются и другие специалисты [30, 36]. Целью дезартеризации и мукопексии является восстановление нормального артериального кровотока и положения внутреннего геморроидального сплетения.
Таким образом, трансанальная допплер-контролируемая дезартеризация внутренних геморроидальных узлов с мукопексией и лифтингом слизистой (HAL-RAR) является малоинвазивной альтернативой стандартному хирургическому лечению геморроидальной болезни III и IV стадий. Первые среднесрочные и отдаленные результаты лечения свидетельствуют о высокой эффективности методики при геморрое III и IV стадий. Однако мы планируем продолжить исследование в течение более длительного периода, а также считаем целесообразным проведение проспективных мультицентровых рандомизированных исследований для получения более объективных результатов.