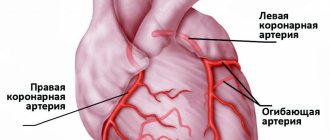
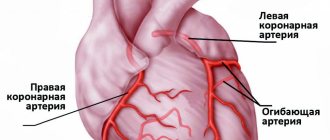
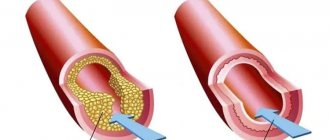
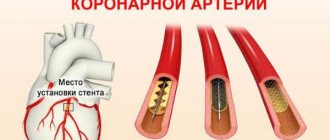
Симптомный и бессимптомный, этиологический и идиопатический миокардит называют диффузным при поражении значительной области мышцы. Если это неидиопатический миокардит, то платформой для его развития может стать (это важно для распознавания и лечения диффузного воспаления) бактерия, грибок, вирус, инфекция.
Из-за обширного (или диффузного) поражения и клиники, часто смежной с симптоматикой ОРВИ / ОРЗ миокардит этого вида называют «простудой сердца». С точки зрения проявлений диффузного воспаления, это обосновано. Примерно 2/3 сигналов миокардита схожи с признаками гриппа, особенно в острой, подострой фазе.
- вялость вплоть до субкопального (предобморочного) состояния;
- СХУ;
- регулярная повышенная температура при миокардите с признаками диффузного воспаления часто провоцирует развитие субфебрильной лихорадки.
От простуды диффузный миокардит отличают признаки нарушения проводимости сердца и дистрофические процессы. К ним относят такие симптомы диффузной формы, как одышка (в том числе, постопноэ – дефицит воздуха в горизонтальном положении), чувство замирания, остановки, стягивания сердца в тиски, болезненность в загрудинном пространстве и груди.
Дистрофия миокарда как следствие физического перенапряжения
Дистрофия миокарда может быть вторичной болезнью, которая проявляется на фоне иных сердечных заболеваний, невылеченных до конца. Но нередко сердечная мышца ослабевает из-за слишком интенсивных нагрузок на тело. Чрезмерные занятия спортом не полезны, так как органы начинают работать в ускоренном режиме и быстро изнашиваются. У каждого человека свой организм и свои физические возможности, которые позволяют выполнять какую-то работу, делать сложные упражнения и побеждать в соревнованиях. Негативные изменения в работе сердца происходят не просто от постоянных спортивных тренировок, и именно от несоответствия нагрузок индивидуальным возможностям организма. Если эти возможности и их предел не учитывать, очень скоро сердце и другие органы начнут давать серьезные сбои.
Независимо от того, какие факторы провоцирую развитие дистрофии миокарда, нужно учитывать свои личные особенности и знать предел физического напряжения, который не стоит переходить. Например, одинаковые изменения в работе сердечной мышцы будут происходить у натренированного спортсмена, который бежит марафон на скорость и у обычного человека, не увлекающегося спортом, которому пришлось догонять уезжающую маршрутку в непривычном для его организма темпе. Это говорит о том, что каждый человек должен здраво оценивать возможности своих мышц, дыхательного аппарата и сердца, чтобы не создавать для себя непосильные условия труда или увлекаться чересчур сложными и долгими тренировками.
Есть два вида перенапряжения сердца: острое и хроническое. Острое является самым опасным, так как оно влечет порой необратимые изменения и такие осложнения, которые при недостаточной внимательности к своему состоянию могут привести к смерти. Это кровоизлияния в сердце, дистрофия миокарда или даже инфаркт. Если эта вид проявляется в легкой форме, то есть возможность сразу заметить и прекратить любые нагрузки на сердце, пока оно не придет в норму. Проявляются сердечные боли, а во время проверки ЭКГ будут наблюдаться серьезные изменения. Человек может страдать от одышки при любых нагрузках, чего не было раньше, а также ощущать сбои в ритме биения сердца.
Если говорить о хроническом виде, то это чаще всего собственно и есть дистрофия миокарда. Нередко проявляется у вполне натренированных спортсменов, не вылечивших какую-то инфекционную болезнь, которая дает осложнения на сердце. Это тонзиллит, холецистит, кариес, что обычно носит хроническую форму. В самом начале проявления дистрофии любители спорта не чувствуют никаких проблем со здоровьем и поэтому не меняют образа жизни, продолжая тренироваться в прежнем ритме. В этом и есть опасность заболевания, что его сложно выявить на начальных стадиях, не пройдя соответствующие проверки и исследования организма.
Этиология
К причинами дистрофии относят:
- интоксикации организма;
- инфекционные очаги;
- разные нарушения эндокринной системы (териотоксикоз, заболевания щитовидной железы, гипотиреозы);
- гипоавитаминозы и авитаминозы;
- анемию разной этиологии (недостаточное количество кислорода);
- ожирение (ожирение сердца и общее ожирение – увеличение массы тела повышает нагрузку);
- стенокардию;
- гипертоническую болезнь ( недостаточное кровоснабжение сердечных мышц).
Интоксикации делят на экзогенную и эндогенную. К экзогенной относят – промышленный яд, отравляющие вещества. К эндогенным – обменные и функциональные нарушения, заболевания печени и почек.
Дистрофия миокарда может патологически не изменяться или наоборот ярко проявить себя разными дегенерализованными изменениями – жировым, белковым, восковидным перерождением мышечного волокна, мутными набуханиями, жировыми инфильтратами.
Причины возникновения
Изменения в работе сердца возникают от нескольких причин, связанных со спортивными нагрузками. Это:
- Частые нагрузки на организм вследствие тренировки и подготовки к серьезным соревнованиям. Обычно люди, желая победить, не щадят себя и свой организм, занимаясь слишком много времени. Если при этом учесть не слишком хорошее питание и недостаток сна и отдыха, то все идет к тому, что сердце рано или поздно начнет «протестовать» против такого образа жизни. Чтобы не допустить этого, не стоит перед соревнованием истязать себя, изнуряя непосильными упражнениями без полноценного отдыха. Все же здоровье важнее и оно всегда должно быть на первом месте. Побеждают самые здоровые и выносливые, поэтому есть смысл перед серьезным мероприятием себя поберечь.
- Интенсивные занятия спортом у неподготовленных физически людей. Если организм ранее не получал подобных нагрузок, то сразу чрезмерные тренировки могут серьезно «посадить» сердце, так как оно не справится с такими быстрыми изменениями. То же касается, когда человек меняет вид спорта и сразу же начинает активно тренироваться в том, в чем он еще слаб. Чтобы не допустить перегрузок на сердце, любую активную деятельность нужно начинать постепенно, увеличивая интенсивность.
- Сочетание интенсивного спорта с напряженной работой или другими интеллектуальными занятиями. Удар сразу по физической и умственной области человеческого организма может привести к сбоям и даже эмоциональному срыву. То же касается занятий спортом сразу после пройденного инфекционного заболевания, как ангины, грипп и прочее.
Симптомы
Признаки дистрофии миокарда нужно знать, чтобы была возможность своевременно обратиться за медицинской помощью и начать лечение как можно скорее. Симптомы заболевания таковы:
- Одышка и усталость. Это может проявляться как во время серьезных нагрузок, которые человек получал постоянно. Странное «поведение» организма должно насторожить. Ни в коем разе не нужно продолжать тренировку, если сердце ведет себя не так, как обычно. Одышка может досаждать даже во время ходьбы или поднятия по ступенькам.
- Учащенное или сильное сердцебиение. Если раньше спортивные тренировки не причиняли никаких неудобств, то теперь сердце будет активно реагировать на любые, даже самые малые нагрузки. Сильное сокращение мышцы – свидетельство неправильной работы органа.
- Головокружение, тошнота и рвота. Все симптомы, как при отравлении, даже если пациент питается исключительно здоровой пищей. Данные признаки могут говорить о неправильной работе сердца.
- Боли в мышцах и слабость, которая проявляется постоянно, даже без особых нагрузок на тело.
- Потеря сознания.
- Острая боль в сердце. Может свидетельствовать о том, что дистрофия миокарда приобрела осложнения и ведет к инфаркту. При этом давление может резко упасть, человек начинает задыхаться от нехватки кислорода. Иногда можно наблюдать сильный сердечный кашель и хрипы в грудной области.
Если проявляются подобные симптомы, человек должен немедленно прекратить любые тренировки и создать максимальный покой, чтобы сердце восстановилось. В случае наступления болей важно сразу же обратиться к врачу, позвонить в скорую, так как это ситуация крайне тяжелая. Несколько недель нужно ограничить себя в любом спорте, и не участвовать ни в каких соревнованиях. Врач может определить, допустимо ли пациенту начинать заниматься любимым видом спорта.
ДИАГНОСТИКА И ЛЕЧЕНИЕ миокардита
Миокардит — это клинический синдром, для которого характерно множество возможных причин и проявлений. Полагают, что вирусная инфекция является самой частой причиной миокардита, но аналогичные изменения могут вызывать и другие инфекционные и неинфекционные факторы, воздействие которых приводит к воспалительной инфильтрации между кардиомиоцитами.
Весьма разнообразны не только причинные факторы этого патологического состояния, но и его проявления. Диагноз ясен при наличии ярких и характерных признаков острой дисфункции сердца, возникшей в связи с вирусным заболеванием, но при стертой клинической картине диагностика миокардита представляет собой весьма сложную задачу.
Определение. Миокардит — это такое патологическое состояние, при котором в миокарде протекает активный воспалительный процесс с некрозом и дегенеративными изменениями кардиомиоцитов; патоморфологическая картина отличается от изменений, наблюдаемых при инфаркте. Наблюдается гибель клеток и фиброз. Воспалительная инфильтрация может быть представлена любым типом иммунных клеток, при этом гистологическая природа воспалительной реакции нередко указывает на этиологический фактор.
Заболеваемость. Трудно назвать точные цифры, касающиеся миокардита, т. к. это патологическое состояние весьма гетерогенно: в ряде случаев оно протекает скрыто и поэтому не попадает в поле зрения врачей; его хроническая форма может привести к дилатационной кардиомиопатии с манифестацией через много лет после начала заболевания.
Миокардит обнаруживается в 1—4% случаев рутинных аутопсий. В Европе и Северной Америке вирусные инфекции считаются самой частой причиной миокардитов. Кардиальная патология, по некоторым оценкам, развивается в 5% всех случаев вирусных заболеваний; при этом клинически выраженное поражение сердца, согласно крупным исследованиям, наблюдается в 0,5—5,0% случаев.
На заболеваемость оказывают влияние экстремальные факторы, среди которых возраст, а также беременность и время года. Частота миокардита высока у грудных младенцев, второй пик приходится на подростковый возраст.
Этиология. Воспалительная реакция в миокарде может возникать от ряда различных воздействий, повреждающих кардиомиоциты (см. табл.). Вирусные инфекции считаются наиболее частой причиной возникновения миокардита.
Механизмы повреждения кардиомиоцитов при вирусных инфекциях активно исследуются: в настоящее время полагают, что вирусы изменяют антигены, экспрессируемые кардиомиоцитами, поэтому, кроме непосредственной репликации возбудителя, на эти клетки оказывает повреждающее воздействие постоянно текущая клеточная иммунная реакция.
Если это так, то иммунная реакция у данного больного определяет клинические проявления инфекции.
Вирусы Коксаки А и В, энтеровирусы и вирусы гриппа — наиболее частые этиологические факторы миокардита. Приблизительно у 25—40% пациентов, инфицированных ВИЧ (вирусом иммунодефицита человека), наблюдаются признаки дисфункции сердца, которая в 10% случаев проявляется клинически.
В последнее время находит все большее признание тот факт, что патология сердца может развиваться и как отдаленное осложнение лучевой терапии, при этом повреждаются миокард, клапаны или артерии — иногда через много лет после облучения. Более совершенные методики лучевой терапии призваны защитить от таких осложнений.
Патоморфология. Непосредственное воздействие ионизирующего облучения, влияние токсина (например, при дифтерии) или реакции аутоиммунного типа (такой как при инфекции Mycoplasma pneumoniae) способны привести к повреждению кардиомиоцитов и вызвать сердечную недостаточность и нарушения ритма, при этом клиническая картина зависит от степени повреждения.
Воспаление придает миокарду бледный оттенок с редкими мелкими кровоизлияниями. При микроскопии выявляется нарушение структуры мышечных волокон из-за интерстициального отека и изолированных очагов некроза. Воспалительный инфильтрат обычно представлен лимфоцитами.
В зависимости от этиологического фактора могут обнаруживаться более специфические гистологические признаки — такие как неказеозная гранулема при саркоидозе (см. рис. 1). В дальнейшем часто происходит полное разрешение процесса без остаточного фиброза, но в некоторых случаях наблюдается фокальное заживление с интерстициальным фиброзом.
| Рисунок 1. Препарат биопсии миокарда при саркоидозе (окраска гематоксилином и эозином): видна воспалительная лимфоцитарная инфильтрация и неказеозная гранулема |
Клинические признаки. Клинические проявления очень разнообразны и зависят от степени дисфункции сердца и от природы этиологического фактора.
Вирусному миокардиту может предшествовать продромальная фаза с гриппоподобными симптомами, лихорадкой, болями в мышцах и суставах и высыпаниями. Между проявлением этих признаков и возникновением симптомов сердечной патологии может пройти от нескольких недель до нескольких лет. Вирус Коксаки представляется самым кардиотоксичным, особенно у детей.
Поражение миокарда впервые проявляется в виде утомляемости, одышки, болей в груди и сердцебиения, иногда в виде обмороков. Эти симптомы объясняются недостаточностью систолы и повреждением проводящей системы.
Боль в груди может быть связана с положением тела и с движениями, что говорит о возможности перикардита. В тяжелых случаях наблюдается острая недостаточность левого или правого желудочка и кардиогенный шок. Из-за нарушений сердечного ритма может возникнуть внезапная смерть.
При физикальном обследовании выявляются признаки сердечной недостаточности: тахикардия (в классических случаях она выражена больше, чем можно было бы объяснить лихорадкой), ритм галопа, а в более тяжелых случаях — отек легких или периферические отеки. Размеры сердца обычно нормальные, может выслушиваться шум митральной регургитации. Иногда развивается фибрилляция предсердий. В некоторых случаях можно услышать шум трения перикарда.
Диагностика. Не существует специфических клинических признаков, на основании которых можно было бы поставить данный диагноз. Сочетание острого инфекционного заболевания и симптомов патологии миокарда дает основание заподозрить миокардит.
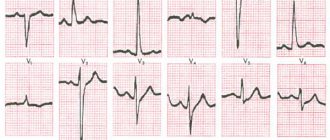
О патологии миокарда можно судить на основании данных ЭКГ (см. рис. 2), рентгенографии органов грудной клетки, эхокардиографии и определения уровня кардиальных ферментов. Патологические признаки на ЭКГ наблюдаются часто в виде неспецифических изменений сегмента SТ и зубца Т.
При рентгенографии органов грудной клетки выявляются признаки отека легочной ткани, сердце может быть увеличено. При эхокардиографии нередко обнаруживается дисфункция левого желудочка, причем это изменение может носить регионарный, а не диффузный характер. Неспецифические показатели воспаления: лейкоцитоз, скорость оседания эритроцитов и С-реактивный белок — также помогают поставить диагноз.
Наличие острой вирусной инфекции подтверждается при анализе мазков из зева, кала, а также на основании серологических тестов (которые могут выявить четырехкратное увеличение титра антител). Иногда удается выделить возбудитель из жидкости, взятой из полости перикарда.
Среди более сложных методов исследования можно отметить сканирование с галлием-67, которое способно выявить активный воспалительный процесс.
Некоторые специализированные центры пропагандируют биопсию миокарда.
Лечение миокардита проводится с целью:
- поддержания насосной функции сердца и снижения риска прогрессирования сердечной недостаточности,
- борьбы с аритмией,
- выявления и ликвидации источников токсичности.
В идеале всех больных с подозрением на поражение миокарда следует помещать в стационар и следить, насколько эффективно проводимое лечение.
Общие поддерживающие мероприятия включают постельный режим и ограничение физической активности. Эксперименты на животных ясно показали, что физическая нагрузка во время острого миокардита вредна; в период выздоровления надо рекомендовать больным ограничение занятий спортом. Это важно, учитывая, что многие пациенты, страдающие данным заболеванием, молодые люди.
В острой фазе миокардита за состоянием больных необходимо тщательно наблюдать. При застойной сердечной недостаточности эффективно обычное лечение диуретиками и ингибиторами ангиотензин-превращающего фермента, а также антикоагулянтная терапия — когда имеются признаки эмболии периферических или легочных сосудов, тяжелая желудочковая недостаточность или фибрилляция предсердий.
В некоторых случаях наблюдается клиническая картина кардиогенного шока и низкого желудочкового выброса — при этом необходима адекватная интенсивная терапия.
Может возникать аритмия, требующая специфической терапии. Изредка появляется необходимость во временном или постоянном вживлении искусственных водителей ритма. Общепризнанно, что после миокардита повышается риск внезапной кардиальной смерти, особенно у молодых пациентов.
Специфическая терапия, направленная на причинный фактор, носит ограниченный характер. Поскольку в большинстве случаев миокардит развивается на фоне вирусных инфекций и в его основе лeжaт иммунологические реакции, то в некоторых исследованиях изучалась роль антивирусной и иммунодепрессивной терапии. Многие из этих исследований плохо контролировались, и их результаты оказались неубедительными. В настоящее время нет четких данных, на основании которых можно было бы рекомендовать иммуномоделирующую терапию.
Лучше всего не назначать нестероидные противовоспалительные препараты, так как, по данным некоторых экспериментов на животных, при их применении усиливается повреждение сердца.
Большинство пациентов полностью выздоравливают без признаков остаточной кардиальной дисфункции. Эхокардиография позволяет точно и неинвазивно оценивать функцию сердца, и, по крайней мере пока работа сердца не вернется к норме, все больные должны получать ингибиторы ангиотензин-превращающего фермента.
При остаточной дисфункции миокарда требуется непрерывное лечение и наблюдение специалиста, так как в небольшом проценте случаев заболевание рецидивирует. Часто причинный фактор не удается выяснить, но когда он известен, необходимо его адекватным образом устранить.
Раджеш К. Харбанда, член Королевской коллегии врачей, Британский фонд по исследованиям сердца Хауэрд Свонтон, доктор медицины, член Королевской коллегии врачей Больница Мидлсекса
Лечение и профилактика
Если дистрофия миокарда развилась из-за невылеченной инфекции, то нужно бросить все силы для избавления от всех очагов побочных заболеваний. Лечить нужно основную проблему, и тогда сердце получит облегчение. При легком протекании болезни можно лечиться у себя дома, лишь наблюдаясь вовремя у кардиолога, который будет корректировать терапию и даст полезные советы касательно образа жизни. Подбор лекарств, различных процедур и мероприятий будет зависеть от причины, по которой возникла дистрофия миокарда.
Если первопричина болезни – это серьезные перенапряжения тела, перегрузки мышц, то грамотный доктор запретит на время какие-либо занятия, чтобы дать сердцу восстановиться. А потом скорректирует режим тренировок, чтобы не допустить рецидива. Если дистрофия возникла из-за постоянных стрессов, эмоциональной нестабильности, врач пропишет что-то успокоительное и предложит избавиться от проблематичных ситуаций, насколько это возможно: поменять работу, переехать на другое место, перестать общаться с негативными людьми, смотреть угнетающие новости и прочее.
В любых случаях нужно пощадить свой организм, обеспечить хороший полноценный отдых, который будет приносить радость и позитивные эмоции. Окружить себя доброжелательными людьми и как можно чаще гулять, так как от физических нагрузок не стоит полностью отказываться. Если при этом возникла анемия, стоит начать питать свой организм нужными витаминами, вмещающими железо. При эндокринных нарушениях предлагают использовать гормоны, чтобы восстановить правильный баланс всех элементов. Лечение дистрофии миокарда будет в каждом случае индивидуальным, поэтому не стоит начинать самостоятельную терапию, не зная истинной причины возникновения недуга. Все методы лечения нужно согласовывать с врачом, который для начала отправит на обследование, чтобы сделать правильные выводы, касательно здоровья пациента.
Намного легче не допустить заболевание, чем потом лечить его. Стоит применять все профилактические методы, которые позволят защитить сердце от недуга. Для этого нужно в меру тренироваться и не допускать даже малейших перегрузок на организм. Должно быть правильное питание, которое будет питать клетки необходимыми веществами, и сосуды будут в тонусе.
Как лечить гипертрофию левого желудочка сердца
Что касается лечения, терапия проводится с назначением бета-блокаторов в союзе с верапамилом. Данный метод лечения позволяет снизить симптоматику, которую провоцирует сердечно-сосудистая патология. В роли основного дополнения к терапии необходимо соблюдать диету. Также необходимо отказаться от привычек, которые наносят организму вред. Специалисты не исключают, что потребуется оперативное вмешательство для удаления участка мышц, которые подверглись гипертрофии.
Допустимые физические нагрузки при дистрофии миокарда
Дистрофия миокарда предусматривает частичный покой, чтобы не перегружать сердечную мышцу. Ведь это может привести к серьезным осложнениям и даже к летальному исходу. Но никто не говорит, что от спорта нужно отказаться совсем. Для лечения сердечной мышцы предусмотрена специальная лечебная физкультура, позволяющая разрабатывать орган и тем самым быстрее лечить его от недуга. При этом «дозировка» такой физкультуры должна назначаться в строго индивидуальном режиме, так как то, что подходит одному человеку, может быть опасно или даже смертельно для другого. Используют гимнастические упражнения, которые исключают силовые, чтобы не напрягать сердце. Плюс к гимнастике советуют каждый день гулять и постепенно увеличивать время прогулки.
Продолжительность гимнастики не должна быть более получаса, так как больным нужен отдых. В упражнениях применяются те, которые направлены на интенсивные движения конечностей. Обязательны дыхательные упражнения, которые нужны для развития и тренировки диафрагмы. Все упражнения нужно делать так, чтобы нагрузка на части тела была распределена равномерно.
Кроме лечебной гимнастики можно ходить на пешие экскурсии, играть в волейбол, но не более, чем полчаса. Купаться и плавать будет также полезно, но в умеренных дозах. Зимой допустимо кататься на коньках и лыжах. При дистрофии миокарда желательно проводить день активно, чередуя физические нагрузки с отдыхом. Следует избегать разовых интенсивных тренировок, которые подвергают сердце опасности, заставляя его работать в полную силу. Умеренные тренировки тела пойдут на пользу в том случае, если заболевание не приняло острую форму, которая требует исключительно покоя с ограничением движения.