I34 Неревматические поражения митрального клапана
Исключено: митральная (клапанная): болезнь (I05.9), недостаточность (I05.8), стеноз (I05.0), поражения, уточненные как ревматические (I05.), при неустановленной причине, но с упоминанием о: болезни аортального клапана (I08.0), митральном стенозе или обструкции (I05.0)
I34.0 Митральная (клапанная) недостаточность
I34.1 Пролапс (пролабирование) митрального клапана
Исключено: синдром Марфана (Q87.4)
I34.2 Неревматический стеноз митрального клапана
I34.8 Другие неревматические поражения митрального клапана
I34.9 Неревматическое поражение митрального клапана неуточненное
I08 Поражения нескольких клапанов
Включено: случаи, уточненные или не уточненные как ревматические
Исключено:
ревматические болезни эндокарда, клапан не уточнен (I09.1)
эндокардит, клапан не уточнен (I38)
I08.0 Сочетанные поражения митрального и аортального клапанов
I08.1 Сочетанные поражения митрального и трехстворчатого клапа-
нов
I08.2 Сочетанные поражения аортального и трехстворчатого клапа-
нов
I08.3 Сочетанные поражения митрального, аортального и трехствор-
чатого клапанов
I08.8 Другие множественные болезни клапанов
I08.9 Множественное поражение клапанов неуточненное
Классификация
Согласно этой международной классификации, под кодом МКБ 10 перечислены все существующие пороки сердца.
Их есть немало. Условно все пороки можно поделить на две группы, каждая из которых имеет свои подгруппы:
- Белая. Заболевания сердца, при которых не происходит смешивания венозной и артериальной крови.
- дефектмежпредсердной и межжелудочковой перегородки;
- патологии, вызванные обеднение малого круга кровообращения;
- дефекты, связанные с обеднением большого круга кровообращения;
- патологии, не связанные с нарушение гемодинамики.
- Синяя. Венозная и артериальная кровь смешиваются.
- дефекты, вызванные обогащением малого круга;
- патологии, вызванные обеднением малого круга.
Каждая из вышеперечисленных групп и подгрупп имеет свой определенный код, что помогает максимально точно определить тип заболевания.
Ревматизм у детей: современное состояние проблемы
Ревматизм, или острая ревматическая лихорадка
по международной классификации болезней (МКБ), – системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой стрептококковой инфекцией у предрасположенных к нему лиц, главным образом в возрасте 7–15 лет. Не являясь массовым заболеванием, ревматизм тем не менее представляет серьезную проблему кардиоревматологии в связи с нередким формированием пороков сердца, развитием временной и стойкой нетрудоспособности. В соответствии МКБ-10 острая ревматическая лихорадка отнесена к болезням системы кровообращения (класс IX) под шифрами:
100 – Ревматическая лихорадка без упоминания о вовлечении сердца;
101 – Ревматическая лихорадка с вовлечением сердца;
102 – Ревматическая хорея.
Ревматизм был известен уже в V столетии до нашей эры. Гиппократ в труде “Четыре книги болезней” писал: “При артрите появляется лихорадка, острая боль захватывает все суставы тела, и эти боли то более резкие, то более слабые, поражают то один, то другой сустав”. В древности врачи считали, что воспаление в суставах вызывается тем, что какая-то ядовитая жидкость растекается по организму. Отсюда и произошло название болезни – “ревматизм” (от греч. “ревма” – течение). Поражение сердечно-сосудистой системы рассматривали как осложнение суставного синдрома. Лишь после опубликования выдающихся работ французского врача Буйо (1836 г.) и русского врача И.Г. Сокольского (1838 г.) ревматизм был выделен в самостоятельное заболевание, предусматривающее поражение сердца.
За более чем полтора века изучения данного тяжелого, нередко инвалидизирующего заболевания определена связь его развития со стрептококковой инфекцией, разработана и внедрена система диагностики, лечения и профилактики. Это способствовало повсеместному снижению заболеваемости ревматизмом к середине ХХ столетия. Однако в последние годы в силу ряда негативных социально-экономических процессов отмечена тенденция к нарастанию заболеваемости ревматизмом во всех возрастных группах, причем более интенсивно у детей
. Эта тенденция обусловлена также наличием вековых ритмов, свойственных агрессивной стрептококковой инфекции и снижением чувствительности стрептококков к пенициллинам. Изучение динамики эпидемического процесса показывает, что в последнем десятилетии появилась и нарастает стрептококковая инфекция, которая является аналогом таковой прошлых времен, что может способствовать учащению и утяжелению ревматизма. Поэтому в перспективе проблема ревматизма не потеряет своей актуальности.
Этиология и патогенез
Развитие ревматизма тесно связано с предшествующей острой или хронической носоглоточной инфекцией, вызванной бета-гемолитическим стрептококком группы А
. Особая роль отводится
М-протеину
, входящему в состав клеточной стенки стрептококка. Из более чем 80 известных разновидностей М-протеина так называемыми ревматогенными считают М-5, М-6, М-18 и М-24. При этом определяется устойчивый гипериммунный ответ на различные антигены стрептококка с формированием антител – антистрептолизина О (АСЛ-О), антистрептогиалуронидазы (АСГ), антидезоксирибонуклеазы и др.
Немаловажную роль отводят генетическим факторам
, что подтверждается более частой заболеваемостью детей из семей, в которых кто-то из родителей страдает ревматизмом. О значении генетических факторов в определенной мере свидетельствуют результаты изучения ассоциации антигенов гистосовместимости, выявившие, в частности, частую встречаемость Dr5–Dr7, Cw2–Cw3 и ряда других у больных с разными формами ревматизма. Генетическим маркером данного заболевания по мнению ряда исследователей, является
аллоантиген В-лимфоцитов
, определяемый с помощью моноклональных антител D8/17, с большой частотой обнаруживаемый как у больных ревматизмом, так и у их ближайших родственников. С ним связывают гипериммунный ответ на стрептококковый антиген.
В патогенезе ревматизма немаловажное значение имеет прямое или опосредованное повреждающее воздействие компонентов стрептококка, его токсинов на организм с развитием иммунного воспаления. За избирательное поражение клапанов сердца и миокарда с развитием иммунного асептического воспаления ответственны противострептококковые антитела, перекрестно реагирующие с тканями сердца (молекулярная мимикрия)
.
Морфологические изменения
отражают системную дезорганизацию соединительной ткани, особенно сердечно-сосудистой системы со специфическими некротически-пролиферативными реакциями (гранулемы Ашоффа-Талалаева) и неспецифическими экссудативными проявлениями. Последние более отчетливы в детском возрасте, что определяет большую (по сравнению со взрослыми) остроту и активность процесса, выраженность кардита и других проявлений ревматизма.
Клиническая картина
Ревматизм у детей характеризуется многообразием клинических проявлений и вариабельностью течения. Как правило, он возникает в школьном возрасте, реже у дошкольников
и практически не встречается у детей младше 3 лет.
В типичных случаях первые признаки ревматизма выявляются через 2–3 нед после ангины, фарингита
в виде лихорадки, симптомов интоксикации, суставного синдрома, кардита и других проявлений заболевания. Возможно также малосимптомное начало болезни с появлением утомляемости, субфебрилитета, при отсутствии заметных нарушений со стороны суставов, сердца, что может быть ошибочно расценено как остаточные явления перенесенной инфекции.
Суставной синдром
Одним из наиболее ранних признаков ревматизма является суставной синдром (артрит или артралгии), выявляемый у 60–100% заболевших детей. Ревматическому артриту свойственно острое начало, вовлечение крупных или средних суставов (чаще коленных, голеностопных, локтевых) в виде моно– или олигоартрита, летучесть поражения, быстрое обратное развитие процесса. Суставной синдром относительно редко развивается изолированно в начале заболевания, чаще он сопровождается кардиальными нарушениями.
Поражение сердца
Симптомы поражения сердца (кардит
) определяются в 70–85% случаев в начале заболевания и несколько чаще при последующих атаках, зависят от преимущественной локализации процесса в миокарде, эндокарде, степени заинтересованности перикарда. В связи со сложностью выделения признаков поражения той или иной оболочки сердца в практической деятельности пользуются термином “ревмокардит”.
Жалобы кардиального характера (боли в области сердца, сердцебиение, одышка) отмечаются у детей преимущественно при выраженных сердечных нарушениях. Чаще, особенно в дебюте заболевания, наблюдаются разнообразные астенические проявления (вялость, недомогание, повышенная утомляемость).
Первыми объективными признаками ревмокардита являются: нарушение частоты сердечных сокращений (тахикардия, реже – брадикардия); увеличение размеров сердца, преимущественно влево; приглушение сердечных тонов, появление систолического шума.
Характер систолического шума
, его локализация определяются степенью вовлечения в процесс миокарда и эндокарда.
При миокардите
шум, как правило, слабый или умеренно выраженный, редко проводится за пределы сердца.
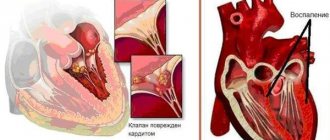
При эндокардите
с наиболее характерным при ревматизме поражением митрального клапана (вальвулите) выслушивается продолжительный дующий систолический шум с максимумом на верхушке и в точке Боткина, усиливающийся на левом боку и при нагрузке, проводящийся за пределы сердца. Именно вальвулиту митрального клапана отводится основная роль в формировании клапанных пороков сердца, развитие которых может быть установлено не ранее, чем через 6 мес от начала заболевания. Развитие ревмокардита может сопровождаться недостаточностью кровообращения, как правило, не превышающей I стадии.
На ЭКГ
при ревмокардите нередко выявляются нарушения ритма (тахи– или брадиаритмия, миграция водителя ритма, иногда экстрасистолия, мерцательная аритмия),
замедление атриовентрикулярной проводимости
преимущественно I степени, нарушения реполяризации желудочков, удлинение электрической систолы.
На фонокардиограмме (ФКГ) регистрируют уменьшение амплитуды I тона на верхушке, увеличение амплитуды III и IV тонов. При миокардите на ФКГ определяется систолический шум, не связанный с I тоном, изменчивый в разных сердечных циклах, имеющий среднеамплитудный, среднечастотный характер. Вальвулит митрального клапана проявляется высокочастотным пансистолическим или протосистолическим шумом различной амплитуды.
Рентгенологически
помимо не всегда выраженного увеличения сердца определяются признаки снижения тонической и сократительной функции миокарда, митральная (при вальвулите митрального клапана) или аортальная (при поражении аортального клапана) конфигурация сердца.
При проведении ЭхоКГ выявляются утолщение, “лохматость” эхосигнала от створок пораженных клапанов, уменьшение их экскурсии, признаки нарушения сократительной функции миокарда и ряд других симптомов. При ревмокардите у детей возможно и развитие перикардита, клинические проявления которого определяются значительно реже, чем инструментальные признаки на ЭКГ и особенно ЭхоКГ.
В настоящее время при своевременно начатом лечении первичный ревмокардит у большинства детей заканчивается выздоровлением. Формирование клапанных пороков сердца, чаще с развитием митральной недостаточности, определяется в 15–18 % случаев при первой атаке, преимущественно при тяжелом, затяжном или латентном течении заболевания.
При повторных атаках, которые по рекомендации Американской Кардиологической Ассоциации (АКА) рассматриваются как новый эпизод острой ревматической лихорадки, а не рецидив первой, формирование пороков сердца, нередко в виде сочетанных и/или комбинированных поражений клапанов достигает 100%. Вследствие перенесенного ревмокардита возможно формирование пролапса митрального (реже аортального) клапанов
, развитие
миокардиосклероза
с нарушением ритма и проводимости (экстрасистолия, мерцательная аритмия, полная атриовентрикулярная блокада), а также
адгезивного перикардита
. Тяжелое течение ревмокардита, его рецидивы, наличие миокардиосклероза, пороков сердца способствуют развитию стойкой сердечной недостаточности, приводящей к инвалидизации пациентов и возможному летальному исходу.
Для ревматизма детского возраста характерной является малая хорея
, встречающаяся
в 12–17% случаев
, преимущественно в раннем пубертатном возрасте и у девочек. Классические симптомы малой хореи: гиперкинезы, гипер– или гипорефлексия, мышечная гипотония, нарушение координации движений, изменение психологического состояния и разнообразные вегетативные расстройства.
Заболевание начинается остро или, чаще, постепенно. У детей появляется эмоциональная лабильность, раздражительность, изменчивое настроение, плаксивость, рассеянность, снижение памяти, ухудшение успеваемости. При объективном исследовании выявляют непроизвольные подергивания мышц лица и конечностей с гримасничанием, порывистыми, неловкими движениями; невнятную, нечеткую речь, изменение почерка, походки, что затрудняет кормление, одевание, обучение. Гиперкинезы чаще носят двусторонний характер, усиливаются при волнении, ослабевают во время сна вплоть до полного их прекращения.
Нередко малая хорея предшествует развитию ревмокардита или протекает без отчетливых нарушений сердечной деятельности, отличается торпидным течением и наклонностью к рецидивам.
Другие симптомы
К более редким симптомам ревматизма относится аннулярная сыпь и ревматические узелки
.
Аннулярная сыпь
(кольцевидная эритема) – бледно-розовые неяркие высыпания в виде тонкого кольцевидного ободка, не возвышающиеся над поверхностью кожи и исчезающие при надавливании. Обнаруживается у 7–10% детей с ревматизмом, преимущественно на высоте заболевания и обычно носит нестойкий характер.
Подкожные ревматические узелки
– округлые, плотные, малоподвижные, безболезненные, единичные или множественные образования с локализацией в области крупных и средних суставов, остистых отростков позвонков, в сухожилиях, на апоневрозе. В настоящее время встречаются редко, преимущественно при тяжелой форме ревматизма, сохраняясь от нескольких дней до 1–2 мес.
Абдоминальный синдром, поражение легких, почек, печени и других органов при ревматизме у детей в настоящее время встречается крайне редко, в основном при тяжелом его течении.
Лабораторные показатели
Лабораторные показатели у больных ревматизмом отражают признаки стрептококковой инфекции, наличие воспалительных реакций и иммунопатологического процесса. В активную фазу определяются: лейкоцитоз со сдвигом влево, увеличение СОЭ, нередко – анемия; повышение показателей серомукоида, дифениламиновой реакции; диспротеинемия с гипергаммаглобулинемией; повышение титров АСГ, АСЛО, увеличение иммуноглобулинов класса A, M и G; С-реактивный белок (СРБ), циркулирующие иммунные комплексы, антикардиальные антитела.
Диагностика
Как известно, нет специфических тестов для диагностики ревматизма. В практике используют синдромный метод оценки статуса заболевшего
, принцип которого предложил в 1940 г. отечественный педиатр А.А.Кисель. В качестве основных диагностических критериев автор обозначил такие патогномоничные для ревматизма синдромы, как мигрирующий полиартрит, кардит, хорея, кольцевидная эритема, ревматические узелки. Позже А.И.Нестеровым были сделаны дополнения к критериям и долгое время при установлении диагноза “ревматизм” врачи пользовались критериями Киселя–Джонса–Нестерова. Впоследствии указанная схема была неоднократно модифицирована, и в настоящее время в соответствии с рекомендациями ВОЗ, для острой ревматической лихорадки в качестве международных применяются
диагностические критерии Джонса
, пересмотренные АКА в 1992 г. (табл. 1).
Обнаружение у больного двух больших или одного большого и двух малых критериев в сочетании с данными, документированно подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности острой ревматической лихорадки. Тем не менее в ранние сроки нозологическая диагностика в условиях неотчетливых и неспецифических симптомов представляет определенные трудности.
Окончательный диагноз зачастую устанавливают после тщательного дифференциального диагноза и динамического наблюдения за больным с оценкой результатов проводимой терапии.
Дифференциальный диагноз
Дифференциальный диагноз ревматизма проводится с большой группой состояний и болезней, протекающих с суставным синдромом (реактивные артриты, ювенильный ревматоидный артрит, болезнь Лайма, лейкоз, неопластические процессы); с целым рядом воспалительных кардиологических заболеваний (неревматический кардит, инфекционный эндокардит); врожденных и приобретенных нарушений структуры сердца (пролапс митрального клапана, врожденная недостаточность митрального клапана или аномалия его развития); синдромом вегетативной дистонии. Диагноз малой хореи требует прежде всего исключения тикоидных гиперкинезов у детей, синдрома Туретта, хореи при системной красной волчанке.
Формулировку диагноза и соответственно – лечения осуществляют на основе классификации, разработанной А.И.Нестеровым, и номенклатуры ревматизма (табл.2).
Определение степени активности процесса
(I, II, III) проводится с учетом выраженности клинико-лабораторных проявлений.
Острое течение
отражает быстрое развитие ревматизма, полисиндромность, яркие клинико-лабораторные проявления (продолжительность – 2–3 мес).
Подострое течение
может (по его началу) напоминать острое или характеризуется более медленным возникновением заболевания, менее выраженными клинико-лабораторными проявлениями (длительность – до 6 мес). Затяжное течение отличается умеренными признаками активности, торпидностью к проводимой терапии (продолжительность – более 6 мес). При
рецидивирующем течении
отмечаются полисиндромность, тяжесть клинических проявлений, рецидивы. Для латентного течения характерно прогрессирование порока сердца при отсутствии признаков активности процесса.
Лечение
Лечение ревматизма у детей основывается на раннем назначении комплексной терапии, направленной на подавление стрептококковой инфекции и активности воспалительного процесса, предупреждение развития или прогрессирования порока сердца. Реализацию этих программ осуществляют по принципу этапности: 1-й этап – стационарное лечение, 2-й этап – долечивание в местном кардио-ревматологическом санатории, 3-й этап – диспансерное наблюдение в поликлинике.
1 этап
На 1-м этапе в стационаре больному назначают медикаментозное лечение (антибактериальное, антиревматическое и симптоматическое), коррекцию питания и лечебную физкультуру, которые определяются индивидуально с учетом особенностей заболевания и, прежде всего, тяжести кардита. В связи со стрептококковой природой ревматизма этиотропную терапию проводят пенициллином
. Антиревматическая терапия предусматривает один из
нестероидных противовоспалительных препаратов (НПВП
), который назначают изолированно или в комплексе с
глюкокортикостероидными гормонами (ГКС)
в зависимости от показаний (табл.3).
Антибактериальную терапию
пенициллином проводят в течение 10–14 дней. При наличии хронического тонзиллита, частых обострениях очаговой инфекции продолжительность лечения пенициллином увеличивают, или дополнительно используют другой антибиотик – амоксициллин, макролиды (азитромицин, рокситромицин, кларитромицин), цефуроксим аксетил, другие цефалоспорины в возрастной дозировке.
НПВП
применяют не менее 1–1,5 мес до ликвидации признаков активности процесса.
Преднизолон
в начальной дозе назначают в течение 10–14 дней до получения клинического эффекта, затем суточную дозу снижают по 2,5 мг каждые 5–7 дней под контролем клинико-лабораторных показателей, в последующем препарат отменяют.
Длительность лечения хинолиновыми препаратами
при ревматизме составляет от нескольких месяцев до 1–2 лет и более в зависимости от течения заболевания.
В условиях стационара проводят также санацию хронических очагов инфекции
, в частности, тонзиллэктомию, осуществляемую через 2–2,5 мес от начала заболевания при отсутствии признаков активности процесса.
2 этап
Основной задачей на втором этапе является достижение полной ремиссии и восстановление функциональной способности сердечно-сосудистой системы детей с ревматизмом. В санатории продолжают начатую в стационаре терапию, санируют очаги хронической инфекции, осуществляют соответствующий лечебно-оздоровительный режим с дифференцированной двигательной активностью, лечебной физкультурой, закаливающими процедурами.
3 этап
Третий этап комплексной терапии ревматизма предусматривает профилактику рецидивов и прогрессирования. С этой целью используют препараты пенициллина пролонгированного действия
, преимущественно бициллин-5, первое введение которого осуществляют еще в период стационарного лечения, а в последующем – 1 раз в 2–4 нед круглогодично. Регулярно, 2 раза в год, проводят амбулаторное обследование, включающее лабораторные и инструментальные методы; назначают необходимые оздоровительные мероприятия, лечебную физкультуру. Детям, перенесшим ревмокардит, при наличии клапанного порока сердца бициллинопрофилактику проводят до достижения возраста 21 год и более. При ревматизме без вовлечения сердца бициллинопрофилактику проводят в течение 5 лет после последней атаки. В весенне-осенний период наряду с введением бициллина показан месячный курс НПВП.
Профилактика ревматизма подразделяется на первичную и вторичную.
Первичная профилактика
направлена на предупреждение ревматизма и включает:
1. Повышение иммунитета (закаливание, чередование нагрузки и отдыха, полноценное питание, др.).
2. Выявление и лечение острой и хронической стрептококковой инфекции.
3. Профилактические мероприятия у предрасположенных к развитию ревматизма детей: из семей, в которых имеются случаи ревматизма или других ревматических заболеваний; часто болеющих носоглоточной инфекцией; имеющих хронический тонзиллит или перенесших острую стрептококковую инфекцию.
Вторичная профилактика
направлена на предупреждение рецидивов и прогрессирование заболевания у детей с ревматизмом в условиях диспансерного наблюдения (см. ранее: “Третий этап терапии”).
Ключевые понятия
Ревматизм является заболеванием, развивающимся в связи с перенесенной стрептококковой инфекцией преимущественно в возрасте 7–15 лет. Ему присущи полиморфизм клинических проявлений и вариабельность течения.
Клиническая картина заболевания прежде всего характеризуется поражением сердца, суставным синдромом и малой хореей; реже встречаются другие его проявления. Кардиальная симптоматика обусловлена преобладанием поражения эндо– или миокарда с возможным, но более редким, развитием перикардита. Характерной особенностью ревмокардита является развитие вальвулита митрального клапана. Суставной синдром нередко определяется уже в начале заболевания в виде нестойкого артрита либо артралгий. Приоритетом ревматизма у детей является малая хорея, имеющая достаточно характерную клиническую симптоматику.
Первичный ревматизм при своевременном лечении обычно заканчивается выздоровлением. Развитие пороков сердца, как правило, проявляется митральной недостаточностью с возможностью последующего присоединения других клапанных нарушений. Повторные атаки ревматизма значительно чаще приводят к формированию пороков сердца.
Лечение детей, больных ревматизмом, осуществляется на основе принципов этапной терапии в зависимости от характера имеющейся патологии, степени активности процесса и особенности его течения. Для этих целей используют антибиотики, НПВП, глюкокортикостероиды.
Составной частью превентивных мероприятий при ревматизме является первичная и вторичная профилактика, направленная на предупреждение развития заболевания, возникновение рецидивов и прогрессирование патологического процесса.
Литература
1. Белов Б.С. “Современные аспекты диагностики острой ревматической лихорадки у подростков”. Дет. ревмат. 1996; 2.
1. Белов Б.С. “Современные аспекты диагностики острой ревматической лихорадки у подростков”. Дет. ревмат. 1996; 2.
2. Белов Б.С. “Современные аспекты острой ревматической лихорадки” Лекция для врачей. Москва, 1998.
3. Долгополова А.В., Кузьмина Н.Н. “Первичный ревмокардит у детей”. М., Медицина, 1978.
4. Кузьмина Н.Н. “Проблема ревматизма у детей на современном этапе”. Дет. ревмат., 1996; 2.
5. Насонова В.А., Кузьмина Н.Н., “Ревматизм” в кн. “Ревматические болезни” (руководство для врачей под ред. Насоновой В.А., Бунчука Н.В.). М., “Медицина”, 1997.
6. Нестеров А.И. “Ревматизм”. М., Медицина, 1973.
| Приложения к статье |
| Р иск. При сахарном диабете I типа диабетическая ретинопатия возникает в 70% случаев (пролиферативная ретинопатия — 45%, слепота — 10%), при сахарном диабете II типа — в 39% случаев. |
| С тоимость исследования по диабетической ретинопатии DRS, проведенного Национальным Институтом глаза США в 1972-1982 гг составила 10,5 млн долл. Исследование принесло обществу 231 миллион чистой прибыли и позволило обеспечить пациентам в общей сложности 279 000 лет зрения. |
| Т ерапевтическое лечение близорукости включает средства, влияющие на аккомодацию, способствующие улучшению гемодинамики глаза, стимулирующие обменные процессы в тканях глаза. |
| У пациентов с первичной дислексией (невозможность читать при сохранном интеллекте, ненарушенных зрительных функциях и нормальной мотивации) имеется дефект центра зрительной памяти, что делает для ребенка сложным сохранение зрительной информации о символах. |
| Ф акт. Количество нервных волокон в ДЗН варьирует от 800 000 до 1 200 000 и постепенно уменьшается с возрастом. |
| Возможно малосимптомное начало ревматизма с появления утомляемости и субфебрилитета |
| Формирование клапанных пороков сердца определяется в 15–18 % случаев при первой атаке |
Симптоматика
При постановке диагноза ВПС педиатр и кардиолог должны предварительно провести беседу с родителями ребенка. В этой беседе необходимо установить, как ребенок развивался, когда стали проявляться первые признаки порока и пр.
Врожденный порок накладывает отпечаток не только на функционирование сердца, но и на многие другие признаки:
- Телосложение. Изменение телосложения могут вызвать немногие пороки. Например, при нарушении функционирования аорты сердца, у ребенка наблюдается ускоренное развитие плечевого пояса. Как правило, такие дети плохо набирают в весе, и это отражается на их телосложении.
- Покровы кожи. Если у пациента диагностирован порок белого типа, его кожные покровы имеют слишком бледный оттенок. При синем же пороке, хорошо проявляется цианоз покровов.
- Органы дыхания. В связи с увеличение кровотока в легких, пациенты с врожденным пороком сердца часто страдают от одышки и имеют тяжелое дыхание.
- Органы пищеварения. Болезнь также влияет и на пищеварительную систему. Например, наблюдается увеличение печени в размерах. Нередко у таких пациентов наблюдается рвота при увеличении физической нагрузки, которая сопровождается сильными болевыми ощущениями в области живота.
Все эти симптомы могут проявляться с раннего возраста, а могут начать напоминать о себе уже в возрасте 5–6 лет.
Публикации в СМИ
Миксома сердца — доброкачественная внутриполостная опухоль, составляет до 50% всех первичных новообразований сердца. В 75% случаев опухоль поражает левое предсердие, в 20% — правое. В остальных случаях она расположена в желудочках сердца, иногда происходит вовлечение клапанного аппарата.
Частота • Миксомы составляют 50% всех доброкачественных опухолей сердца у взрослых и 15% — у детей • Миксомы у новорождённых — казуистика • Спорадические миксомы у женщин возникают в 4 раза чаще, чем у мужчин, наследственные формы — с одинаковой частотой у обоих полов • Наибольшую частоту миксом выявляют в возрасте 30–60 лет • 94% спорадических миксом солитарные, 22% наследственных форм мультилокулярные • Около 75% миксом возникает в левом предсердии, 15–20% — в правом предсердии, 6–8% — в желудочках • 21–76% наследственных форм рецидивирует после оперативного лечения, спорадические формы почти никогда не рецидивируют • Около 20% пациентов с наследственными формами имеют сопутствующие онкологические заболевания (адренокортикальную узловую дисплазию, опухоли из клеток Сертоли, опухоли эпифиза, множественные миксоидные фиброаденомы молочной железы, кожные миксомы, множественные невусы лица и губ) • По данным патологоанатомических вскрытий, частота выявления колеблется от 0,0005 до 0,02%.
Генетические аспекты. Синдром Карни. Этиология • В 80% случаев миксомы возникают у людей с нормальным геномом • В 5% случаев удаётся установить семейный характер патологии, в этом случае 20% пациентов имеют различные генетические аномалии (чаще других — тетраплоидию) • По-видимому, существует взаимосвязь между травмами сердца, предшествующей пластикой ДМЖП, транссептальной пункцией, чрескожной баллонной дилатацией митрального клапана и последующим развитием миксомы.
Патогенез • Наличие и выраженность стенозирующего эффекта и характер нарушений кровообращения зависят от размера и локализации опухоли • Характер изменений гемодинамики — см. Стеноз митрального клапана; Стеноз клапана аорты; Стеноз трёхстворчатого клапана; Стеноз клапана лёгочной артерии.
Морфология • Миксома сердца по внешнему виду напоминает полип желеобразной консистенции на короткой ножке, фиксированный к межпредсердной перегородке • Размеры варьируют от 5 до 12 см в диаметре, масса достигает 250 г • Морфологически наследственные и спорадические формы идентичны.
Клиническая картина и диагностика. Выделяют основные клинические признаки, позволяющие заподозрить или подтвердить наличие миксомы сердца • Внезапное появление клинических признаков недостаточности кровообращения, зависящих от перемены положения тела больного • Быстрое развитие сердечно-сосудистой недостаточности без видимых причин и на фоне соответствующей терапии • Небольшая длительность заболевания по сравнению с ревматическими пороками сердца • Возникновение эмболий периферических сосудов или сосудов лёгких на фоне синусового ритма, особенно у молодых людей; при этом эмболэктомия с гистологическим исследованием эмбола может облегчить диагностику опухоли • Одышка или кратковременная потеря сознания, наступающая внезапно • Изменчивость шумов при перемене положения тела больного • Инфекционный эндокардит, толерантный к антибактериальной терапии. Жалобы больных обусловлены тремя патологическими механизмами — эмболиями, обструкцией кровотока и конституциональными признаками (причина последних неизвестна, скорее всего, — множественные мелкие эмболии или аутоиммунная реакция). Относительно редкое и позднее осложнение миксом — инфекционный эндокардит (см. Эндокардит инфекционный).
• Симптомы эмболий •• Возникают у 30–40% пациентов •• Поскольку большинство миксом локализуется в левых отделах, около 50% эмболий происходит в экстра- или интракраниальные артерии головного мозга, а также в сосуды нижних конечностей, реже — в сосуды кишечника, коронарные и почечные артерии •• Эмболии при правосторонних миксомах обычно бессимптомны и приводят лишь к выявляемой инструментально умеренной лёгочной гипертензии. • Симптомы обструкции кровотока — см. Стеноз митрального клапана; Стеноз клапана аорты; Стеноз трёхстворчатого клапана; Стеноз клапана лёгочной артерии. • Конституциональные симптомы •• Снижение массы тела слабость, субфебрильная температура тела, тошнота •• Лабораторные изменения — лейкоцитоз, повышение СОЭ, гемолитическая анемия, тромбоцитопения, повышенное содержание СРБ, IgG и ИЛ-6 •• Синдром Рейно •• Артралгии •• Миалгии •• Эритематозная сыпь •• Летаргия (редко). Объективное обследование • См. Стеноз митрального клапана; Стеноз клапана аорты; Стеноз трёхстворчатого клапана; Стеноз клапана лёгочной артерии • При миксомах, локализованных на свободной створке АВ-клапанов, удаётся выслушать «опухолевый хлопок» — поздний диастолический звук контакта опухоли с эндокардом желудочков. ЭКГ и рентгенография органов грудной клетки: специфические изменения отсутствуют. ЭхоКГ • Высокочувствительный метод диагностики • Визуализация объёмного образования, измерение его размера, уточнение локализации, подвижности и места прикрепления • Оценка нарушений внутрисердечной гемодинамики • Всем пациентам проводят чреспищеводную ЭхоКГ для диагностики небольших миксом левого предсердия и множественных миксом других локализаций • При помощи чреспищеводного доступа можно диагностировать опухоли размером 1–3 мм.
КТ и МРТ • Позволяют получать дополнительную информацию относительно распространённости процесса и инвазии опухоли в стенку сердца (дифференцировка от злокачественных опухолей) • При помощи КТ и МРТ можно диагностировать опухоли размером 5–10 мм • Обычно КТ и МРТ проводят только при диагностических затруднениях, а также при опухолях правого предсердия, распространяющихся в полые вены или правый желудочек. Коронарная ангиография. Проводят всем кандидатам на оперативное лечение старше 40 лет. Катетеризация сердца. Проводят с целью биопсии опухоли и дооперационной верификации её доброкачественной природы.
Ангиокардиография — выявление дефекта наполнения с ровными контурами.
ЛЕЧЕНИЕ. Консервативное лечение проводят в плане предоперационной подготовки; см. Недостаточность сердечная. Хирургическое лечение. • Показания: все пациенты с миксомой сердца. • Методы оперативного лечения: иссечение опухоли и площадки её прикрепления.
Прогноз: • Миксомы не метастазируют • Характер их роста — экспансивный • Опухоли, ранее рассматриваемые как миксомы с инфильтративным ростом, на самом деле являются первично злокачественными опухолями (обычно саркомами) с последующей их миксоматозной дегенерацией • Длительность заболевания различна и зависит от выраженности обструкции и тяжести эмболий • Риск внезапной смерти — 8–30% • Госпитальная летальность после удаления предсердных миксом — менее 5%, желудочковых — менее 10% • Частота рецидивов семейных форм миксомы без генетических аномалий — 1–4,7%, при генетических аномалиях — 12–40% • Наиболее часты рецидивы в сроки 4–6 мес после операции • Течение обычно прогрессирующее — при естественном течении болезни средняя продолжительность жизни после появления первых симптомов миксомы сердца редко превышает 2 года • Причины смерти — окклюзия клапанных отверстий сердца или опухолевая эмболия.
МКБ-10 • D15.1 Доброкачественное новообразование сердца
Приложение. Карни синдром (*160980, 2p16, ген CNC, ). Клинически: миксома предсердий, диффузные пигментные изменения кожи (родинки, веснушки, лентигинозные высыпания на лице и слизистых оболочках, гиперпигментация губ), гемангиомы, слизистые липосаркомы, подкожные нейрофибромы, первичная узловатая адренокортикальная дисплазия, вирилизирующая адренокортикальная карцинома, гигантоклеточная опухоль клеток Сертоли, пролактинсекретирующая аденома гипофиза, шваннома носоглотки, болезнь Кушинга, акромегалия.
Диагностика
Чем больше методик было использовано для постановки диагноза врожденный порок сердца код по МКБ 10, тем точнее и детальнее будет видна картина болезни.
При диагностике используются такие методы:
- Электрокардиограмма. Этот метод дает отличные результаты, даже на начальных стадиях развития патологии. Исходя из расшифровки результатов кардиограммы, кардиолог может с большой точностью установить интенсивность развития недуга и его опасность для жизни ребенка.
- Рентген. При проведении рентгеновского исследования в 3-х проекциях можно установить состояние легких и всей дыхательной системы.
- Эхокардиография. Позволяет кардиологу получить максимально точную картину состояния больного.
- Ангиография или катетеризация. Эти методики сложнее в проведении, но они позволяют определить величину давления в легких, а также точно определить в какую сторону направлен кровоток (из правого предсердия в левое или наоборот).
Все вышеперечисленные методики диагностирования используются в комплексе. Только в таком случае можно установить точный диагноз и выбрать эффективный курс лечения.
Независимо от того, врожденный порок или приобретенный, необходимо внимательно относиться к своему здоровью и здоровью своих близких, при проявлении одного или нескольких признаков, немедленно обращаться к педиатру и кардиологу. Будьте здоровы!
Причины развития
Факторы, которые могут спровоцировать рождение ребенка с врожденной патологией развития и функционирования сердца, можно условно подразделить на две большие группы:
- Генетические. В этом случае, речь идет о точечных генных изменениях или конкретных мутациях хромосом.
- Экологические. Эта группа включает в себя довольно много факторов. Среди основных можно назвать такие, как влияние ионоизлучения на беременную женщину, ее контакт с ядохимикатами. Курение и употребление алкогольных напитков также относится в эту группу. Если в период беременности женщина перенесла какие – либо инфекционные или вирусные заболевания, они также могут спровоцировать развитие врожденного порока сердца и у ребенка.
Нередко факторы, которые приводят к патологии сердца, могут быть комбинированными.
Симптоматика
При постановке диагноза ВПС педиатр и кардиолог должны предварительно провести беседу с родителями ребенка. В этой беседе необходимо установить, как ребенок развивался, когда стали проявляться первые признаки порока и пр.
Врожденный порок накладывает отпечаток не только на функционирование сердца, но и на многие другие признаки:
- Телосложение. Изменение телосложения могут вызвать немногие пороки. Например, при нарушении функционирования аорты сердца, у ребенка наблюдается ускоренное развитие плечевого пояса. Как правило, такие дети плохо набирают в весе, и это отражается на их телосложении.
- Покровы кожи. Если у пациента диагностирован порок белого типа, его кожные покровы имеют слишком бледный оттенок. При синем же пороке, хорошо проявляется цианоз покровов.
- Органы дыхания. В связи с увеличение кровотока в легких, пациенты с врожденным пороком сердца часто страдают от одышки и имеют тяжелое дыхание.
- Органы пищеварения. Болезнь также влияет и на пищеварительную систему. Например, наблюдается увеличение печени в размерах. Нередко у таких пациентов наблюдается рвота при увеличении физической нагрузки, которая сопровождается сильными болевыми ощущениями в области живота.
Все эти симптомы могут проявляться с раннего возраста, а могут начать напоминать о себе уже в возрасте 5–6 лет.
Диагностика
Чем больше методик было использовано для постановки диагноза врожденный порок сердца код по МКБ 10, тем точнее и детальнее будет видна картина болезни.
При диагностике используются такие методы:
- Электрокардиограмма. Этот метод дает отличные результаты, даже на начальных стадиях развития патологии. Исходя из расшифровки результатов кардиограммы, кардиолог может с большой точностью установить интенсивность развития недуга и его опасность для жизни ребенка.
- Рентген. При проведении рентгеновского исследования в 3-х проекциях можно установить состояние легких и всей дыхательной системы.
- Эхокардиография. Позволяет кардиологу получить максимально точную картину состояния больного.
- Ангиография или катетеризация. Эти методики сложнее в проведении, но они позволяют определить величину давления в легких, а также точно определить в какую сторону направлен кровоток (из правого предсердия в левое или наоборот).
Все вышеперечисленные методики диагностирования используются в комплексе. Только в таком случае можно установить точный диагноз и выбрать эффективный курс лечения.
Независимо от того, врожденный порок или приобретенный, необходимо внимательно относиться к своему здоровью и здоровью своих близких, при проявлении одного или нескольких признаков, немедленно обращаться к педиатру и кардиологу. Будьте здоровы!
ПСИХИАТРИЧЕСКАЯ
МКБ-10 Предисловие.
В начале 1960-х годов во Всемирной Организации здравоохранения началась активная работа по программе, ставящей своей целью улучшение диагностики и классификации психических расстройств. В то время ВОЗ провела серию совещаний, на которых представители различных дисциплин и психиатрических школ из разных стран мира подытожили существовавшие тогда знания в этой области. ВОЗ стимулировала и проводила исследование классификационных критериев и диагностической воспроизводимости. Кроме того, разрабатывались и распространялись процедуры совместных диагностических оценок клинического материала на основе изучения видеозаписей расспроса больных и другие методы В результате многочисленных предложений по улучшению классификации психических расстройств в ходе самых широких консультаций был проведен 8-ой пересмотр Международной классификации болезни (МКБ-8). Был разработан специальный глоссарий с определением каждой категории психических расстройств в МКБ-8. Работа по вышеуказанной программе привела также к созданию коллектива лиц и сети национальных центров, занимающихся проблемами совершенствования психиатрической классификации.
В 1970-е годы отмечалось усиление интереса к совершенствованию психиатрической систематики во всем мире. Этому способствовали расширение международных контактов, организация нескольких международных совместных исследований и появление возможности новых форм терапии. В ряде стран поощрялось развитие специальных классификационных критериев для повышения диагностической воспроизводимости. В частности Американская психиатрическая ассоциация разработала и распространила 3-ий пересмотр Диагностического и статистического руководства, которое включало в свою классификационную систему использование операциональных критериев.
В 1978 году ВОЗ включилась в долгосрочный проект совместно с американским административным управлением по проблемам психического здоровья и злоупотребления алкоголем и наркотиками для дальнейшего совершенствования классификации и диагностики психических расстройств и проблем, связанных с употреблением алкоголя и наркотиков. В ходе серии семинаров, на которых встречались ученые различных психиатрических традиций, был проведен обзор знаний по соответсвующим областям и разработаны рекомендации по дальнейшим исследованиям. Эти рекомендации были подытожены на крупной международной конференции в Копенгагене (Дания) в 1982 году.
Для воплощения рекомендаций Копенгагенской конференции были предприняты несколько крупных исследований. Одно из них, в котором приняли участие центры 17 стран, преследовало целью разработку Сводного международного диагностического интервью, инструмента, который был бы пригоден для проведения эпидемиологических исследований психических расстройств в общих популяциях различных стран. Другой крупный проект был сосредоточен на разработке оценочного инструмента, пригодного для использования клиницистами. Еще одно исследование было посвящено разработке инструмента по оценке личностных расстройств в различных странах.
Кроме того, подготовлены и подготавливаются еще несколько словарей с четкими определениями терминов. Работа по этим проектам была плодотворно связанной с разработкой дефиниций психических и поведенческих расстройств в Международной статистической классификации болезней и относящихся к ним проблем здоровья (МКБ-10). Перевод диагностических критериев в диагностические алгоритмы, включаемые в оценочные инструменты, оказался полезным для выявления противоречий, спорных пунктов и повторений, которые стало возможным устранить. С другой стороны, работа над МКБ-10 помогла формированию оценочных инструментов. Окончательным результатом явилось создание четкой системы критериев для МКБ- 10 и оценочных инструментов, которые могут представлять данные, необходимые для классификации расстройств в соответствии с критериями, включенными в главу V (F) МКБ-10.
Копенгагенская конференция рекомендовала также, чтобы позиции различных психиатрических школ были представлены в публикациях, посвященных источникам классификации МКБ-10. В результате появились несколько крупных публикаций.
Первой книгой из числа публикаций, составленных на основе главы V (F) МКБ-10, стал глоссарий «Клинические описания и диагностические указания». Она представляет собой завершений усилий многих людей, работавших над ней в течение ряда лет. В ходе этой работы было подготовлено несколько больших проектов, каждый из которых выходил после многочисленных консультаций с группами экспертов, национальными и международными психиатрическими ассоциациями и индивидуальными консультантами. Проект 1987 года послужил основой для испытаний в 40 национальных центрах, что стало беспрецедентным исследованием подобного рода, направленным на совершенствование психиатрической диагностики. Результаты этих испытаний были использованы для подготовки окончательного варианта клинических указаний.
Представленный в этой книге текст также прошел широкую проверку. В ней участвовали исследователи и клиницисты из 32 стран. Последующие публикации будут включать версию для работников здравоохранения общей практики, многоосевой варинт классификации, серию публикаций с детальным изложением более частных проблем (например, по оценке и классификации умственной отсталости), а также справочные материалы, позволяющие сравнение соответствующих терминов в МКБ-10, МКБ-9 и МКБ-8.
С накоплением опыта и расширением наших знаний должна иметься возможность дальнейшего совершенствования классификации психических расстройств. Эта задача будет возлагаться главным образом на те центры ВОЗ, которые участвовали в подготовке данной классификации.
Имеются многочисленные публикации из национальных центров по результатам исследований МКБ-10 и в связи с ней. Их полный перечень и оттиски статей могут быть получены по запросу в Отдел психического здоровья, ВОЗ, 1211 Женева 27, Швейцария.
Классификация представляет собой способ видения мира на определенном временном этапе. Без сомнения, научный прогресс и опыт применения настоящих исследовательских критериев потребует их пересмотра и обновления. Надеюсь, что такая ревизия станет результатом такого же сердечного и продуктивного международного научного сотрудничества, что и при подготовке данной классификации.
Норман Сарториус
Директор Отдела психического здоровья ВОЗ