Ревмокардит — наиболее распространенное проявление ревматизма. Этим термином обозначают аутоиммунное воспаление в стенках камер сердца, которое возникает в ответ на инфекцию, вызванную особой разновидностью бактерий — β-гемолитическим стрептококком группы A. Вещества, которые вырабатывает этот микроорганизм, похожи по строению на те, что входят в состав соединительной ткани человека. Иммунная система «путается» и начинает атаковать не только зловредных одноклеточных захватчиков, но и собственные ткани организма.
Наш эксперт в этой сфере:
Серебрянский Юрий Евстафьевич
Врач-кардиолог, гериатр, терапевт, профессор, заслуженный врач Российской Федерации, д.м.н
Позвонить врачу Отзывы о докторе
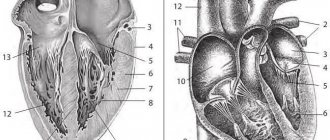
Для того чтобы понять, что такое ревмокардит, сначала нужно разобраться, как устроена стенка сердца. Она состоит из трёх слоёв:
- Эндокард — внутренняя оболочка. Она выстилает изнутри все камеры сердца, покрывает створки клапанов.
- Миокард — мышцы, за счет которых сердце сокращается и проталкивает кровь по сосудам.
- Эпикард — тонкая пленка из соединительной ткани, которая покрывает сердце снаружи. Она защищает орган и вырабатывает смазку, за счет которой уменьшается трение во время сердечных сокращений. Эндокард входит в состав сердечной сумки — перикарда.
Если ревматизм приводит к воспалению в эндокарде и миокарде, такое состояние называют ревмокардитом. Если же патологический процесс распространился и на перикард (что случается редко), говорят о присоединении перикардита.
Природа заболевания
Ревмокардит является осложнением ангины, пневмонии, рожистого воспаления, скарлатины и других инфекционных болезней, вызванных бета-гемолитическим стрептококком группы А. Продукты жизнедеятельности данной бактерии схожи по строению с составляющими соединительной ткани.
Болезнь носит аутоиммунный характер. В какой-то момент происходит сбой иммунной системы, и она начинает атаковать не только чужеродный микроорганизм, но и собственные клетки. Под удар попадают суставы и ткани сердца.
Советы по профилактике
- Предупреждение стрептококковых инфекций — введение антибиотика Бициллин-5. Бициллинопрофилактика — для тех, кто уже перенес ревматизм (в этом случае профилактика круглогодичная), а также тех, кто был в контакте с больными. Врач подберет нужную дозу или заменит препарат при аллергии на пенициллиновые антибиотики.
- Укрепление иммунитета — “волшебных” таблеток для него нет, а вот четким распорядком дня, полноценным питанием, регулярной физической активностью вы ему очень поможете.
Можно заниматься бегом, плаванием, любимым видом спорта. До 20 лет подходят силовые тренировки, занятия, развивающие гибкость и работоспособность суставов (танцы, фитнес). После 35-40 лет нужно позаботиться о здоровье позвоночника и выбрать йогу, пилатес. Подойдут и умеренные кардионагрузки (ходьба, бег, катание на коньках).
- Своевременное и грамотное лечение болезней верхних дыхательных путей: при появлении первых симптомов нужно обратиться к врачу (педиатру, терапевту), не отказываться от антибиотиков, если их назначает специалист, а также не прерывать курса лечения при первом же улучшении. Необходима и изоляция больных стрептококковой инфекцией: нахождение больного в отдельной проветриваемой комнате. У него должны быть свои предметы гигиены и посуда. Нужно купить больному набор нетканых масок, менять их каждые 3 часа.
После перенесенной инфекции нужно пройти комплексную диагностику: сдать анализы мочи, крови, сделать УЗИ сердца. Детям нужно наблюдаться в течение 3 месяцев у педиатра и ревматолога.
Клиническая картина
Болезнь проявляется через две–три недели после того, как человек переболел стафилококковой инфекцией (но этот срок может увеличиться и до одного–двух месяцев). Первыми поражаются суставы (непосредственно ревматизм), появляется блуждающая боль. Возникает общее недомогание, упадок сил, повышение температуры. Далее присоединяются симптомы патологии со стороны сердечно-сосудистой системы:
- тахикардия;
- нарушение сердечного ритма;
- боли и чувство тяжести в сердце;
- одышка при незначительных нагрузках;
- отечность;
- акроцианоз – пальцы, губы, кончик носа становятся синюшными и постоянно холодными;
- влажный кашель.
У взрослых ревмокардит протекает бессимптомно или с незначительным недомоганием. В детском и юношеском возрасте боли в сердце могут сильно беспокоить, особенно при физической нагрузке.
Как установить правильный диагноз?
Обычно человек с болями в сердце в первую очередь попадает на прием к терапевту. Очень важно, чтобы врач провел тщательный осмотр и всестороннее обследование — это поможет заподозрить ревмокардит и вовремя направить больного к врачу-ревматологу.
Ревматизм может поражать и другие органы: суставы, кожу, нервную систему, легкие. Но в них воспаление, в отличие от сердца, не приводит к стойким изменениям. Обычно симптомы проходят без следа.
Для диагностики заболевания прибегают к помощи специальных анализов крови, ЭХО-кардиографии (УЗИ сердца), ЭКГ, рентгенографии грудной клетки и суставов.
Чем опасен ревмокардит
Перенесенный ревмокардит становится причиной пороков сердца, в частности стеноза митрального клапана. При разово перенесенном заболевании вероятность возникновения клапанного порока – 20 процентов.
Ревматические атаки грозят образованием рубцов. Всё это приводит к сердечной недостаточности и нарушению ритма сердечных сокращений.
У детей и подростков воспалительный процесс может перейти в тяжелую форму поражения сердца – диффузный миокардит. Развивается аллергическое воспаление, которое приводит к увеличению органа в объеме и серьезной сердечной недостаточности. У маленьких пациентов наблюдаются затрудненное дыхание, слабость, вплоть до обмороков, набухание вен на шее, гипотония.
Ревматизм
Ангина
Скарлатина
Артрит
24869 05 Мая
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ревматизм: причины появления, симптомы, диагностика и способы лечения.
Определение
С точки зрения современной медицины ревматизм (ревматическая лихорадка) представляет собой системный воспалительный процесс инфекционно-аллергического характера, поражающий соединительную ткань организма. Сначала происходит воспаление, на которое организм отвечает иммунной реакцией, и далее начинается аутоиммунная атака на соединительную ткань собственного организма. Часто ревматизм связывают с болью в суставах и ревматическим артритом, но это только часть симптомов заболевания. Ревматическая лихорадка поражает ткани сердечной мышцы, кожу, сосуды, мозг и нервную систему. Значительно реже встречаются ревматические поражения органов дыхания, зрения, желудочно-кишечного тракта.
Интенсивность суставной боли так велика, что заглушает большинство симптомов, поэтому человек не сразу ощущает другие нарушения работы организма.
Именно ревматические заболевания вносят наибольший вклад в снижение работоспособности, ухудшение общего состояния здоровья пациента и увеличение количества обращений к врачам первичного звена. Ревматические заболевания встречаются у людей любого возраста. Первый эпизод острой ревматической лихорадки чаще всего развивается между 5 и 15 годами, у детей младше трех лет она практически не встречается. Болезнь поражает девочек в три раза чаще, чем мальчиков.
Причины появления ревматизма
Основной причиной ревматизма является респираторная стрептококковая инфекция группы А. Как правило, заболеванию предшествуют ангина, тонзиллит, фарингит, скарлатина и т. д., во время которых иммунная система активно продуцирует специфические антитела для борьбы со стрептококками. Антитела обнаруживают возбудителей инфекции по определенным белковым молекулам, но такие же белки у некоторых людей присутствуют в соединительной ткани сердца и сосудов. В результате противострептококковые антитела атакуют собственные ткани, вызывая в них воспалительный процесс.
В ряде случаев можно говорить о генетической предрасположенности, так как заболеваемость детей значительно выше в тех семьях, где у кого-то из родителей диагностирован ревматизм.
Патологический процесс носит аутоиммунный характер, поэтому заболевание протекает волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждения, физического напряжения, эмоционального стресса и пр.).
Развитию ревматической лихорадки способствуют такие факторы:
- некорректное лечение стрептококковой инфекции;
- генетическая предрасположенность;
- переохлаждение;
- дефицит витаминов и микроэлементов;
- наличие аутоиммунных заболеваний (системной красной волчанки, склеродермии и др.).
Классификация заболеванияПо характеру течения
выделяют:
- острую форму (до 3 месяцев);
- подострую форму (3-6 месяцев);
- затяжную форму (более 6 месяцев);
- латентную (скрытую) форму ー протекает без характерных симптомов, без лабораторных изменений, выявляется уже после формирования пороков сердца;
- рецидивирующую форму ー имеет волнообразное течение с быстрым развитием недостаточности внутренних органов.
Кроме того, выделяют активную и неактивную фазы течения заболевания. В активной фазе наблюдается специфическая лабораторная картина.
По клиническим проявлениям:
- ревмокардит ー воспаление тканей сердца;
- полиартрит ー множественное поражение суставов;
- кольцевидная эритема ー специфическая сыпь на коже;
- хорея ー выраженные неврологические симптомы (дрожание рук, слабость мышц, непроизвольные движения);
- подкожные узелки в области суставов.
Симптомы ревматизма
Начальные симптомы ревматизма обычно возникают через 2–3 недели после стрептококковой инфекции и представляют собой комбинированное поражение суставов, сердца, кожи и центральной нервной системы. Симптоматика зависит от характера течения процесса и от того, какие органы оказались поражены воспалением. Типичная клиническая картина появляется на второй-третьей неделе после перенесенной стрептококковой инфекции — у больного поднимается температура, развивается слабость, наблюдаются повышенное потоотделение и головная боль.
На раннем этапе отмечается артралгия – быстро нарастающая боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных) с ограничением их подвижности.
При ревматизме суставы, как правило, не деформируются, но могут опухать и увеличиваться в размерах.
Изменения опорно-двигательного аппарата проявляются в виде ревматического полиартрита. Мигрирующий полиартрит — наиболее распространенное проявление острой ревматической лихорадки, часто сопровождающееся повышением температуры. «Мигрирующий» обозначает, что артрит появляется в одном или нескольких суставах, разрешается, но затем возникает в других, в результате чего кажется, что боль переходит с одного сустава на другой. Особенностью ревматического полиартрита является быстрое обратное развитие при назначении противоревматических препаратов. Иногда поражение суставов проявляется лишь полиартралгией — болью в суставах без развития артрита.
Нарушения работы сердца характеризуются шумами, аритмией, тахикардией и снижением артериального давления, что приводит к сердечной недостаточности. Больные предъявляют жалобы на слабые боли или неприятные ощущения в области сердца, легкую одышку при нагрузке. Как правило, ткани сердца поражаются в направлении изнутри наружу, т.е. клапаны и эндокард, затем миокард и, наконец, перикард. Ревматический порок формируется вследствие течения хронической ревматической болезни сердца десятилетиями и в первую очередь проявляется стенозом клапана. Наиболее часто вовлекается митральный и аортальный клапаны.
Ревмокардит у отдельных больных молодого возраста и детей может протекать тяжело — с самого начала болезни присутствует сильная одышка при нагрузке и в покое, постоянные боли в области сердца, учащенное сердцебиение. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Нарушение координации, слабость в мышцах, неконтролируемые движения могут являться признаками ревматического поражения нервной системы. Болезнь может влиять на психику и работу речевого аппарата.
Поражения нервной системы и органов чувств встречаются исключительно редко, преимущественно у детей.
Кожные патологии при заболевании ревматизмом выражаются покраснением и раздражением в виде округлых пятен. На руках и ногах могут появляться подкожные узелки, которые не причиняют боли и могут исчезнуть без лечения.
Особенности ревматизма у детей:
У детей ревматическая лихорадка протекает тяжелее, чем у взрослых, чаще и быстрее формируются пороки сердца. Суставной синдром мало выражен, а другие внесердечные проявления (кольцевидная эритема, подкожные узелки, хорея) встречаются чаще с более яркими проявлениями.
Однако у детей болезнь лучше поддается медикаментозному лечению, что позволяет избежать рецидивов.
Диагностика ревматизма
Ревматизм диагностируется на основе клинических и лабораторных показателей. Основные критерии: полиартрит, кардит, хорея, аннулярная сыпь, подкожные узелки.
Диагностические мероприятия включают:
- общий анализ крови;
Лечение ревмокардита и профилактика
Единственная профилактическая мера – своевременное лечение инфекций. Необходимо наблюдаться у врача и вовремя принимать назначенные антибиотики. Если после болезни вы заметили сбои в работе сердца и другие симптомы, описанные выше, обязательно посетите терапевта или кардиолога.
Предрасположенность к ревмокардитам имеет наследственный характер. Если у ваших родственников есть эта проблема, обследоваться необходимо. Диагностируют заболевание по результатам двух обследований: электрокардиографии и биохимического исследования крови.
Дополнительно могут назначить ЭХО-кардиографию, рентген и другие исследования. После установления точного диагноза назначается лечение. Обычно это медикаментозная терапия:
- Антибиотики, например, ванкомицин и доксициклин, направлены на уничтожение стрептококка;
- Иммунорегуляторы – препараты, которые купируют аутоиммунные процессы. Назначают пациентам в сложных случаях. Среди них преднизолон, дексаметазон и другие лекарства, которые угнетают клетки иммунной системы.
- Нестероидные противовоспалительные средства (аспирин и ибупрофен). Их будет вполне достаточно, если заболевание протекает без осложнений.
- Диуретики – выписывают для устранения отеков.
- Сердечные гликозиды – необходимы, чтобы поддержать работу сердца.
- Общеукрепляющие препараты и витамины.
В период лечения необходимо постоянное наблюдение у кардиолога, некоторым больным показана госпитализация.
При первых симптомах ревмокардита обращайтесь за консультацией к специалистам медицинского . Здесь вы пройдете нужные исследования в комфортной обстановке на современном оборудовании. Прием ведут врачи с большим опытом работы. Вовремя начатое лечение позволит избежать дальнейших проблем.
Меры диагностики
Основой диагностики ревмокардита является наблюдение за клинической картиной. Врач должен внимательно собрать анамнез, в особенности следует выявить провоцирующие факторы, такие как инфекционные заболевания. Важное значение имеет физикальное исследование. Обнаружение патологических шумов в сердце может говорить о наличии клапанных дефектов.
Заподозрить болезнь помогут стандартные лабораторные и инструментальные исследования:
- анализ крови (лейкоцитоз, сдвиг формулы влево, повышение СОЭ, появление С-реактивного белка);
- ЭКГ (аритмии, гипертрофия миокарда, диффузная кардиомиопатия);
- рентген ОГК (позволяет выявить увеличение сердца);
- эхокардиография (лучший метод для выявления пороков);
Подтвердить ревматическую природу поражения сердца позволяют следующие лабораторные исследования:
- определение антистрепококковых антител;
- определение титра аутоантител;
- белковый спектр;
- дифениламиновая проба.
Что такое ревматический порок сердца
Ревматическая лихорадка является одним из примеров такой несоответствующей реакции и обычно возникает через несколько недель после определенного типа бактериальной инфекции горла. Воспаление широко распространено и затрагивает многие системы организма, в том числе сердце. Это острая реакция, которая может длиться несколько недель и обычно не вызывает необратимого повреждения какой-либо части тела, за исключением в некоторых случаях сердечных клапанов.
Ревматическая болезнь сердца — это воспаление сердца, которое возникает в результате постинфекционной иммунологически опосредованной реакции, известной как ревматическая лихорадка. При острой ревматической лихорадке поражаются различные органы и системы организма, в том числе сердце, кожа, суставы и нервы. Хотя сердце — не единственный орган, пораженный ревматической лихорадкой, хронические эффекты, обычно затрагивающие его клапаны, могут серьезно нарушить нормальную сердечную функцию в долгосрочной перспективе.
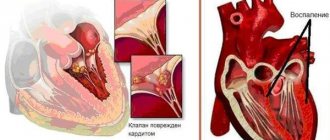
Кардит при острой ревматической лихорадке
При ревматической лихорадке все три слоя сердца могут быть воспалены в разной степени, и это называется панкардитом. Это включает внутренний эндокард (эндокардит), средний мышечный миокард (миокардит) и внешнюю оболочку перикарда (перикардит). Большая часть этого воспаления может исчезнуть, но сердечные клапаны подвержены риску хронического повреждения. Чаще поражаются митральный и аортальный клапаны. Узелки, как правило, развиваются на створках митральных клапанов и необратимо влияют на их работу.
Особенности течения ревматизма у детей
У детей ревматическая лихорадка протекает тяжелее, чем у взрослых. Ведущая клиническая форма — кардит, чаще и быстрее формируются пороки сердца у детей.
Суставной синдром у детей мало выражен, а другие внесердечные проявления (аннулярная сыпь, подкожные узелки, хорея) встречаются чаще с более яркими проявлениями.
Но, несмотря на более тяжелое течение, болезнь у детей лучше поддается медикаментозному лечению, удается избежать рецидивов. При появлении симптомов ревматизма, поторопитесь показать ребёнка педиатру. Не отказывайте своему ребенку в медицинской помощи, выполняйте все рекомендации, все назначения детского врача, это может быть жизненно важным.
Статистика ревматических болезней
В последние годы ревматические болезни (и другие кардиологические нарушения) диагностируются и у пожилых, и у молодых людей. Хронические болезни сердца могут выявляться у детей-подростков.
Тенденции к понижению возрастного порога приводят к тому, что уровень смертности повышается.
Во избежание ХРБС нужно вести активный образ жизни, правильно питаться, не принимать медикаменты без надобности.
Часто бывает так, что человек учитывает меры предосторожности, а недуг все равно появляется. Все дело в том, что кардиологические болезни передаются наследственно или возникают на фоне других патологий.
Выводы
С целью снижения заболеваемости ревматизмом важно проводить мероприятия по первичной профилактике: предупреждение распространения стрептококковой инфекции в детских учреждениях, санация очагов хронической инфекции (тонзиллита, аденоидита, синусита, кариозных зубов). При наличии семейного анамнеза у детей, перенесших стрептококковую ангину пристальное внимание стоит обратить на неспецифические симптомы и лечение ревматизма сердца начать незамедлительно. Для предотвращения вторичных атак и прогрессирования болезни рекомендуется пролонгированные формы пенициллина.
Продолжительность экстенциллинопрофилактики зависит от серьезности перенесённого процесса (от 5 лет при неосложненном течении до пожизненного приема у больных со сформированным клапанным пороком). Во взрослом и пожилом возрасте последствием перенесенного ревматизма становится формирование сердечных пороков (митрального, аортального стеноза и недостаточности), требующих оперативного вмешательства.
Симптомы ИБС
Опасным недугом является ишемическая болезнь сердца (ИБС). Она проявляется следующим образом:
- Возникают боли за грудиной; как правило, они имеют колющий характер. При развитии приступа человеку кажется, будто за грудиной печет. Длительность болей — от 2,5 до 16 минут. Если обостряется хроническая ишемическая болезнь сердца, этот симптом проявляется с разной периодичностью.
- Признаком ИБС является одышка. Она связана с тем, что организму не хватает кислорода. Одышка появляется на фоне болевого приступа. Особенность симптома в том, что он возникает в состоянии покоя.
- Нарушение ритма сердца также характерно для ИБС. Наблюдается учащенное сердцебиение, при этом удары довольно сильные; в иных ситуациях они слабые.
- Недомогание сопровождается головокружением. Некоторые люди падают в обморок.
- Ишемия проявляется обильным потоотделением, рвотой.
- Характерным признаком недуга является стенокардия. Это сильный приступ, проявляющийся болями в груди и животе. Резкие боли также отдают в конечности.
Хронические болезни лечить труднее. Чтобы ослабить симптомы, нужно устранить первопричины патологии. ИБС на начальных порах протекает скрыто.
Кроме этого заболевания, есть много других, протекающих бессимптомно. В связи с этим нужно использовать методы медицинского мониторинга и контролировать состояние больного.
Распространенным недугом является порок сердца. Если он прогрессирует, то наблюдается стойкое поражение сердечного клапана.
Нарушение такого характера является признаком хронического ревматического кардита. Стоит сказать, что это заболевание возникает на фоне ревматической лихорадки.
Бывают случаи, когда причиной ревматического кардита становится тонзиллит, фарингит. Если врач диагностирует ревматизм или любую другую кардиологическую патологию, то нужно выявить ее истинные истоки.
Причиной хронических ревматических заболеваний может быть ангина. Бывают случаи, когда лечение ревматической патологии проходит безрезультатно — тогда случается летальный исход.