Аритмия диагностируются при нарушении регулярности сокращений сердечной мышцы. Наиболее распространенным типом аритмии является тахикардия, которая может быть вызвана в желудочках сердца (желудочковая аритмия) или в предсердиях (наджелудочковая аритмия). Каковы симптомы аритмии? Что такое процедура удаления? Аритмия — это не единичное заболевание. Этот термин описывает нарушение цикличности сердцебиения, которое может проявляться в том, что оно бьется слишком быстро, слишком медленно или нерегулярно. Другими словами, ритм сердца могут быть нарушены. Нарушение сердечного ритма может быть симптомом сердечно сосудистых заболеваний (ишемическая болезнь сердца, болезнь сердечных клапанов, артериальная гипертензия), а также эффектом нарушений, например, гормональных или электролитных нарушений. Следовательно, пациенту необходимо выяснить причины аритмии и, если они требует лечения, провести соответствующую терапию.
Как возникает аритмия?
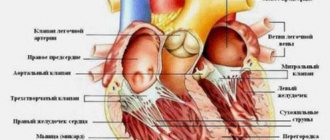
Чтобы понять механизм аритмии, необходимо вспомнить основную информацию о строении и функции сердца в организме. Этот орган состоит из двух предсердий и двух желудочков, которые сокращаются и расслабляются в строго определенном ритме. Благодаря этим движениям кровь постоянно закачивается в каждую клетку организма, обеспечивая ее питательными веществами и кислородом. Но что делает сокращения сердца такими регулярными? Сердце снабжено естественным «кардиостимулятором», то есть синусовым узлом, расположенным в правом предсердии. Именно благодаря нему сердце «бьется», даже когда оно удаляется из груди. Синусовый узел производит электрические импульсы, которые приводят в движение всю мышцу. Работа сердца — это серия сложных биоэлектрических процессов, которые происходят в каждой его клетке. Сердечные аритмии возникают, когда в какой-то момент этого сложного процесса возникают аномалии. Может выйти из строя источник импульса или возникнуть проблемы и на стадии проводимости. В обоих случаях возникнет аритмия.
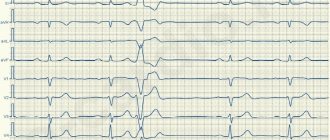
ЭКГ№4
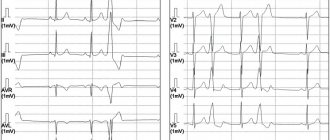
Это еще одна ЭКГ демонстрирующая вариант суправентрикулярной (тоже узловой) экстрасистолы. Только тут найти зубец ‘Р, не зная где искать сложно. Это может показаться невероятным, но он тут есть и увидев его раз, вы будете насторожены впредь.
Эктопический очаг находится в нижних отделах АВ узла, а возможно и в стволе пучка Гиса (до разветвления ножек), так как возбуждение желудочков (QRS) начинается гораздо раньше, чем ретроградное возбуждение предсердий (отрицательный Р).
Чтобы закрыть тему давайте разберем тему «Желудочковая экстраситолия» и уже потом выполним задание для самоконтроля.
Типы аритмий
Есть много типов аритмий, а также подразделений в медицине в зависимости от принятых классификаций. Наиболее распространенные формы сердечной аритмии включают в себя:
- синусовая тахикардия,
- брадикардия,
- мерцательная аритмия,
- мерцание желудочков,
- дополнительные суправентрикулярные и желудочковые сокращения,
- тахикардия: наджелудочковая и желудочковая.
Каждое из этих расстройств на самом деле представляет собой отдельное заболевание, которое имеет разные причины, а также требует различного лечения.
Симптомы аритмии
Наиболее распространенные симптомы аритмии включают в себя:
- учащенное или нерегулярное сердцебиение,
- тахикардия,
- брадикардия,
- сильное сердцебиение,
- ощущение комков в груди,
- одышка,
- боль в груди,
- жар,
- слабость,
- обморок.
Желудочковая аритмия
Желудочковая аритмия — одна из самых распространенных. В их классификации есть: желудочковая тахикардия, трепетание и фибрилляция желудочков и ускоренный желудочковый ритм. Чем старше пациент и чем больше повреждено сердце, тем чаще они возникают.
Желудочковая аритмия — сердечные факторы Факторы, вызывающие или обостряющие желудочковую аритмию, можно разделить на сердечные или не сердечные. При возникновении данного типа аритмии особенно вероятны такие факторы сердца, как:
- ишемическая болезнь сердца,
- кардиомиопатия,
- синдром врожденного удлинения интервала QT,
- Синдром Бругада,
- пролапс митрального клапана.
Желудочковая аритмия — несердечные факторы К несердечным факторам относятся расстройства, такие как, например:
- полимиозит,
- саркоидоз,
- амилоидоз,
- заболевания нервной системы,
- гормональные нарушения,
- нарушения обмена веществ,
- электролитные нарушения.
Кроме того, на состояние влияет употребление стимуляторов (кофе, курение, алкоголь).
Каковы симптомы желудочковой аритмии?
Симптомы желудочковой аритмии зависят от типа аритмии. При легких формах пациенты могут не испытывать аритмий. Чувство сердцебиения может сопровождаться дискомфортом в груди и беспокойством. При сложных расстройствах (желудочковая тахикардия, трепетание желудочков, фибрилляция желудочков) возникают одышка, потеря сознания и внезапная остановка сердца.
Медицинские справочники
Суправентрикулярные нарушения ритма
Суправентрикулярные нарушения ритма составляют 4/5 от общего числа тахикардий и занимают промежуточное положение между потенциально жизнеугрожаемыми и доброкачественными нарушениями ритма сердца. К суправентрикулярным нарушениям ритма относятся синусовая тахикардия, суправентрикулярные экстрасистолы и суправентрикулярные пароксизмальные тахикардии; также сюда входят трепетание и фибрилляция предсердий. В норме синусовый узел генерирует импульсы с частотой 60-90 ударов в минуту. Нормальный синусовый ритм – правильный, как вариант нормы может встречаться синусовая аритмия.
Синусовая тахикардия
Синусовая тахикардия представляет собой учащение сердечной деятельности в состоянии покоя свыше 100 ударов в минуту с правильным ритмом, во время максимальной физической нагрузки у здоровых молодых людей может достигать 190-220 в минуту. Механизм. Развитие аритмии осуществляется за счёт повышения автоматизма клеток синусового узла вследствие различных влияний вегетативной (симпатической и парасимпатической) нервной системы. Усиление функции автоматизма может вызывать повышенный тонус симпатической нервной системы (избыточная продукция катехоламинов или их токсического эффекта) или пониженного тонуса блуждающего нерва (угнетение ацетилхолин-холинергического эффекта). Непосредственное воздействие на клетки синусового узла оказывают гипоксемия, ацидоз, повышенная температура тела, интоксикация, инфекции. При синусовой тахикардии проведение импульсов возбуждения через предсердия и атриовентрикулярный узел происходит нормально. Предсердия и желудочки возбуждаются и сокращаются координированно, однако укороченная диастола создаёт неблагоприятные условия для работы сердца.
Клиника. Жалобы обычно отсутствуют или незначительны – сердцебиение, чувство тяжести или боли в сердечной области. Аускультативно – правильный ритм с частотой сердечной деятельности 100-150 ударов в минуту, с постепенным началом и окончанием. ЭКГ-диагностика – все признаки синусового ритма, зубец Р – положительный в I, II, avF, отрицательный в avR, двухфазный в V1, V2.
Лечение. Основной принцип – устранение факторов, провоцирующих развитие тахикардии.
Предсердные экстрасистолы
Предсердные экстрасистолы (ПЭС) представляют собой преждевременные, опережающие по времени возбуждения и сокращения всего сердца или его отделов, импульс для которых исходит из различных отделов предсердий. Вызываются импульсами, возникающими в очаге с патологически повышенной возбудимостью, расположенном вне синусового узла и относятся к активным эктопическим ритмам.
Этиология. Приблизительно 1/3 суправентрикулярных ЭС носит функциональный характер и наблюдается у здоровых людей. Может быть проявлением общего невроза с нейровегетативной дистонией, или выражением изменений кортико-висцеральной регуляции. Большое влияние на их возникновение оказывают злоупотребление крепким чаем, кофе или алкоголем, курение и т.д. У лиц с неврозом частота ЭС колеблется от 7 до14%. В каждом конкретном случае, определяя этиологию неврогенных ЭС, следует искать умственное и физическое переутомление, нерегулярный сон, нарушения в половой сфере, ятрогению, бытовые и профессиональные психотравмы. Различные внутрисекреторные состояния и нарушения (климакс, беременность, менструальный период, овариальная дисфункция) могут играть роль в возникновении ЭС у лиц без заболеваний сердца. Нейрорефлекторные: результат патологического раздражения, исходящего из других внутренних органов путем висцерокардиальных рефлексов. ПЭС органического происхождения могут вызывать процессы в легких и средостении, плевральные и плеврокардиальные сращения, пневмосклероз и шейный остеохондроз. Появлению предсердных ЭС способствует застой и растяжение предсердий, например, у больных с лево- или правожелудочковой недостаточностью или митральным стенозом. Они часто переходят в таких ситуациях в мерцание предсердий.
Причины предсердной ЭС: — острая дыхательная недостаточность, хр. обструктивные заболевания легких, гипоксия, — сердечная недостаточность, — ИБС (стенокардия), клапанные пороки сердца, — применение препаратов наперстянки, хинидина, прокаинамида (проаритмогенный эффект связан с удлинением абсолютного рефрактерного периода АВ-узла), — избыточное употребление кофе, алкоголя, никотина, — стресс, переутомление, переедание.
Клиника:аритмичный пульс, ощущение сердцебиения, перебоев может не быть, после инфаркта миокарда – реакция на боль. ЭКГ-диагностика: Для ПЭС характерен неуширенный комплекс QRS, зубец Р’ может быть двухфазным, отрицательным или отсутствовать. Может регистрироваться как перед QRS, так и после него. В зависимости от источника ЭС, зубца Р’ может не быть совсем. При суправентрикулярных ЭС, в большинстве случаев, наблюдается неполная компенсаторная пауза, однако при стволовых ЭС компенсаторная пауза всегда полная.
Лечение – основного заболевания или известных причин (исключить кофе, алкоголь, курение). При частых предсердных ЭС, если они запускают тахикардию, назначают препараты наперстянки, верапамил, бета-блокаторы (пропранолол). Чаще всего, специализированного лечения не требуется. Основные показания для проведения антиаритмической терапии – гемодинамическая значимость и субъективная непереносимость. Во втором случае следует вспомнить о транквилизаторах и антидепрессантах. Подбор лекарственной терапии осуществляется индивидуально. При наличии у больного сопутствующей ИБС, показано назначение антиаритмических препаратов всех классов, кроме первого.
Суправентрикулярные пароксизмальные тахикардии
Суправентрикулярные пароксизмальные тахикардии (СПТ) представляют собой приступы учащения сердечной деятельности правильного ритма, с частотой сердечных сокращений 140-220 ударов в минуту, с внезапным началом и окончанием, в результате активации центра, расположенного вне синусового узла. Эктопический очаг, провоцирующий развитие СПТ, располагается в предсердиях, АВ-узле или общем стволе пучка Гиса. Особое место занимают тахикардии на фоне синдрома WPW (наличие дополнительных путей проведения) – ортодромной и антидромной. Поскольку в re-entry включается и предсердие, желудочки, АВ узел, и дополнительные проводящие тракты. В кардиологической практике наиболее часто встречаются: · синоатриальная; · предсердная; · атриовентрикулярная узловая; · атриовентрикулярная реципрокная тахикардия с участием дополнительных путей проведения (синдром WPW и Клерка-Леви-Критеско).
Механизмы развития. Происхождение пароксизмальных тахикардий может быть обусловлено несколькими механизмами: вследствие нарушения формирования импульса и нарушения проведения импульса. Нарушения формирования импульса включают нарушения функции автоматизма и триггерную активность. Нарушения функции автоматизма возникают вследствие наличия эктопического очага в сердечной мышце, и являются результатом изменённого клеточного метаболизма вследствие местных биохимических и электролитных расстройств. В возникновении эктопического очага большую роль играет состояние центральной и вегетативной нервной системы, наличие очага с поражением миокарда и местные биохимические и электролитные нарушения. Выделяют два типа нарушений – ускоренный нормальный автоматизм и патологический автоматизм. Первый обуславливает развитие тахикардий у пациентов с практически здоровым сердцем. Поражение миокарда вследствие воспаления, дистрофии или развития рубцовых полей приводит к возникновению очагов с патологическим автоматизмом. Среди электролитных нарушений наибольшее значение имеет гипо- или гиперкалиемия. Появление ранних постдеполяризаций обусловлено замедлением процессов реполяризации вследствие ослабления выходящего тока ионов калия, по отношению к входящим токам натрия и кальция. Реализуется на фоне замедления реполяризации и увеличения продолжительности потенциала действия. Предрасполагающими факторами являются брадикардия, гипокалиемия и гипомагниемия. Появление поздних постдеполяризаций связано с перегрузкой клеток ионами кальция. Этому способствует активация влияния катехоламинов на сердце. Нарушение проведения импульса связано с формированием механизма «замкнутой петли» (re-entry). Развитие re-entry обусловлено круговым движением волны возбуждения в миокарде и волокнах проводящей системы сердца. Выделяют анатомически детерминированное развитие тахикардий на фоне синдрома WPW (наличие дополнительных проводящих путей) и функционально детерминированное – аритмии вследствие продольной диссоциации АВ-соединения и др.
Этиология. Развитие пароксизмальных тахикардий может наблюдаться у практически здоровых людей, оно обусловлено экстракардиальными причинами. К ним относятся невроз с лабильностью вегетативной нервной системы, симпатикотония, психоэмоциональные воздействия, чрезмерное потребление и повышенная чувствительность к веществам, стимулирующим нервную систему (никотин, кофе, чай, алкоголь). Развитие СПТ может быть проявлением висцерокардиальных рефлексов и связано с патологией смежных органов – язвенная болезнь желудка, острый и хронический панкреатит, желчекаменная болезнь, почечно-каменная болезнь, колиты, запоры, заболевания органов средостения, позвоночника, органические заболевания нервной системы и др. Также предрасполагающими факторами могут стать гормональные нарушения – беременность, пубертатный возраст, менструации, климакс, тиреотоксикоз, дисфункция яичников, заболевания гипофиза и аллергическо-анафилактические реакции. Генетически обусловленные причины – это тахикардии на фоне существования дополнительных путей проведения. Причиной развития тахикардий может быть интоксикация препаратами наперстянки, синдром врожденного или удлинённого QT. Из органических заболеваний сердечной мышцы СПТ развиваются на фоне ревматических пороков клапанов, ишемической болезни сердца, гипертензивном сердце.
Клиническая картина. Субъективно пациенты ощущают внезапное сильное сердцебиение с начальным ударом (толчком) в области сердца с таким же внезапным окончанием с ощущением остановки сердца. Приступ описывается как трепетание или «прыгания» в области сердца, чувства тяжести в области сердца, пульсацию и чувство напряжения в области шеи и головы, общей слабостью, страхом, возбуждением, напряжённостью, головокружением. Приступ пароксизмальной тахикардии может сопровождаться повышенным потоотделением, усилением перистальтики, метеоризмом, тошнотой и рвотой. Очень важным диагностическим признаком является частое и обильное мочеиспускание в течение нескольких часов, выделяется большое количество светлой мочи с низким удельным весом. Это так называемая urina spastica, связанная с расслаблением спазмированного во время приступа сфинктера мочевого пузыря. Окончание приступа, часто – в виде толчка и «замирания» в области сердца, сопровождается чувством облегчения, нормализацией сердечной деятельности и дыхания. Клинически во время приступа пароксизмальной тахикардии у больных отмечается бледность кожных покровов и видимых слизистых оболочек. Шейные вены набухают и пульсируют синхронно артериальному пульсу. Дыхание учащено. Пульс ритмичен, резко учащен, с трудом подсчитывается, слабого наполнения. Аускультативно выслушивается маятникообразный ритм, с частотой сердечных сокращений от 150 до 220 в 1 мин. АД – нормальное или понижено. Как правило, приступы протекают без падения гемодинамики, пациенты в сознании, адекватны, хотя развивается выраженная слабость. Редко развивается кардиогенный шок с тяжёлым общим состоянием, нарушенным сознанием, падением АД и проявлениями со стороны центральной и вегетативной нервной систем, декомпенсации и шока.
ЭКГ-диагностика. Ритм – правильный, интервалы R-R сильно укорочены, но равны друг другу, допустимые колебания составляют 0,06 с. Постоянство продолжительности интервалов R-R является одним из дифференциально-диагностических признаков. В зависимости от расположения эктопического очага, зубец Р’ может быть положительным, бифазным или отрицательным. За каждой волной Р’ следует желудочковый комплекс. Часто зубец Р’ сливается с предшествующим зубцом Т и на ЭКГ не различим. Комплекс QRS не уширен, не деформирован, сегмент ST и зубец Т не изменены, часто на фоне высокой ЧСС наблюдается депрессия сегмента ST. Иногда могут возникать частотнозависимые блокады ножек пучка Гиса со всеми признаками блокированных ножек (уширение комплекса QRS более 0,12 с., дискордантные изменения конечной части желудочкового комплекса – сегмент ST и зубец Т направлены в сторону, противоположную основному зубцу комплекса QRS). Частые приступы пароксизмальной тахикардии могут вызвать развитие тахикардитической кардиомиопатии, с дилатацией полостей сердца и последующим развитием сердечной недостаточности. При приступе пароксизмальной тахикардии с большой частотой сердечных сокращений существенно нарушается коронарное кровообращение, что может привести у больных ишемической болезнью сердца к развитию инфаркта миокарда. Иногда приступ пароксизмальной тахикардии приводит к тромбоэмболическим осложнениям. Могут развиться динамические нарушения мозгового кровообращения, тромбоэмболии периферических сосудов. Часто у больных, особенно страдающих выраженным коронарным атеросклерозом, развивается посттахикардиальный синдром, который обусловлен нарушением метаболических процессов в сердечной мышце и ишемией миокарда. На электрокардиограмме после приступа в синусовых комплексах появляются ишемические изменения конечной части желудочкового комплекса в виде отрицательных зубцов Т, депрессии сегмента ST, которые чем более выражены органические изменения в сердечной мышце, тем дольше сохраняются на ЭКГ.
Лечение. При развитии приступа пароксизмальной тахикардии неотложное ведение больных включает проведение так называемых вагусных проб, воздействуя на нервную регуляцию путем возбуждения ветвей блуждающего нерва. К этим приемам относятся: проба Чермака-Геринга, проба Ашнера-Даньини, проба Вальсальвы. Проба Чермака-Геринга осуществляется механическим давлением на область сонного синуса (каротидного синуса), расположенного в месте бифуркации общей сонной артерии. Проба проводится в положении больного лежа на спине. Надавливают только с одной стороны на внутреннюю поверхность верхней трети грудино-ключично-сосцевидной мышцы на уровне верхнего края щитовидного хряща. На область сонного синуса надавливают постепенно, большим пальцем правой руки, по направлению к позвоночному столбу. Продолжительность давления – не более 30 секунд, под постоянным наблюдением за пульсом. Обычно более эффективно надавливание на правый сонный узел. Как только приступ купировался, надавливание на сонную артерию необходимо немедленно прекратить ввиду опасности возникновения продолжительной асистолии желудочков. Эта проба противопоказана пожилым людям с выраженным атеросклерозом сосудов головного мозга, а также в поздних стадиях гипертонической болезни. Для снятия приступа пароксизмальной тахикардии используют пробу Ашнера-Даньини. Производят умеренное и равномерное надавливание на оба глазных яблока. Эта проба также выполняется только в горизонтальном положении больного. Концами больших пальцев надавливают не более 30 секунд на закрытые глаза больного, непосредственно над верхними надглазничными дугами. При глазных болезнях и сильной близорукости эта проба противопоказана. Следующая проба, применяющаяся для снятия приступа пароксизмальной тахикардии, – проба Вальсальвы. Это механический прием – натуживание при глубоком вдохе и зажатом носе, искусственное вызывание рвоты, кашель, сильное давление на верхнюю часть живота, сгибание и прижимание ног к животу, холодное обтирание кожи и т.д. По степени эффективности наиболее действенна проба Вальсальвы. Эффективность купирования тахикардий составляет 70-80%. Наиболее эффективным препаратом для купирования СПТ является аденозин. Аденозин вводят внутривенно струйно, в течение 1-3 с. в начальной дозе 6 мг; при отсутствии эффекта целесообразно ввести вторую дозу – 12 мг, при необходимости, через 1-2 минуты, – ещё 12 мг. Транзиторными побочными эффектами являются покраснение лица, дискомфорт в грудной клетке, затруднение дыхания и АВ-блокада. При отсутствии эффекта вводят верапамил в начальной в дозе 2,5-5 мг в/в, затем можно использовать этот препарат перорально, в суточной дозе 240 мг/сутки. Применения аденозина следует избегать у пациентов с бронхиальной астмой, вазоспастической формой стенокардии, в сочетании с бета-адреноблокаторами. Вместо этого необходимо применять верапамил или дилтиазем. В лечении СПТ можно использовать также дигоксин и пропранолол, эсмолол, седативаные препараты, однако следует помнить, что верапамил и дигоксин нельзя использовать в лечении тахикардии неизвестной этиологии с широкими комплексами QRS.
При синдроме WPW выделяют: · пароксизмальную реципрокную АВ-ортодромную тахикардию (антероградно импульс проводится через АВ-узел, ретроградно – через ДПП), · пароксизмальную реципрокную АВ-антидромную тахикардию (антероградно – через ДПП, ретроградно – через АВ-узел).
ЭКГ-критерии ортодромной пароксизмальной тахикардии при синдроме WPW: ЧСС – 170-220 ударов в минуту, ритм – правильный, интервалы R-R – одинаковы. Негативные зубцы Р чаще не визуализируются, так как накладываются на комплекс QRS. Комплексы QRS не уширены и не деформированы, их продолжительность не превышает 0,12 с. (импульсы в желудочки поступают по АВ-соединению).
ЭКГ-критерии антидромной пароксизмальной тахикардии при синдроме WPW: ЧСС – 170-220 ударов в минуту, ритм – правильный, интервалы R-R – одинаковы. Зубцы Р не визуализируются, так как накладываются на комплекс QRS, иногда отрицательный Р размещается за комплексом QRS. Комплексы QRS уширены, продолжительностью более 0,1 с., не деформированы (отражение максимального предвозбуждения желудочков, когда они возбуждаются неодновременно).
Лечение ортодромной СПТ с узкими комплексами QRS:проведение вагусных проб, при неэффективности – АТФ 10-30 мг или аденозин 6-12 мг в/в болюсно в течение 1-3 с. Можно использовать верапамил или дилтиазем в оптимальных дозах. При возможности – ввести зонд-электрод в пищевод до уровня правого предсердия и произвести сверхчастую стимуляцию током 10-30 мА, при максимально возможной длительности стимула. При неэффективности – электрическая кардиоверсия последовательно 150-200-270 кДж.
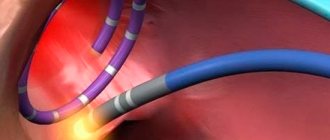
Лечение антидромной СПТ с широкими комплексами QRS: АТФ, аденозин и верапамил вводить опасно, так как можно спровоцировать развитие фибрилляции желудочков. Препаратами первого ряда являются новокаинамид 0,5-1,0 г в/в струйно, дизопирамид 150 мг в/в струйно, или соталол 40 мг в/в струйно или амиодарон 300-450 мг в/в струйно. При неэффективности – электрическая кардиоверсия. Плановое лечение реципрокных тахикардий – радиочастотная катетерная абляция (модификация) соответствующих проводящих структур сердца. Она является средством первой линии и предлагается всем пациентам с суправентрикулярной реципрокной тахикардией, что связано с её безопасностью, выгодным соотношением «стоимость-эффективность» и возможностью устранения фонового механизма аритмии с минимальным риском осложнений. При АВ-узловой тахикардии – воздействие в зоне АВ-соединения, предпочтительнее (меньше риск АВ блокады) – абляция медленных путей. При WPW – абляция дополнительных путей проведения. Профилактическая антиаритмическая терапия при реципрокных тахикардиях проводится только при противопоказаниях или отказе больного от радиочастотной абляции.
Какие тесты нужно сдать при желудочковой аритмии?
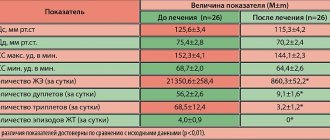
Чтобы правильно определить желудочковую аритмию и точно дифференцировать тип желудочковой аритмии, необходимо выполнить ЭКГ. Если аритмия возникает периодически, выполните тест Холтера (24-часовая запись ЭКГ). Вы также можете контролировать частоту сердечных сокращений дольше, например, в течение трех дней или даже в течение 2-3 недель. В таком случае необходимо носить устройство Event-Holter, который пациент активирует только при появлении симптомов, таких как:
- учащенное сердцебиение,
- ухудшение самочувствия,
- головокружение.
Инвазивное электрофизиологическое исследование проводится, когда идентифицируется участок желудочковой аритмии и делается попытка разрушить аритмогенный очаг. При лечении желудочковых аритмий используются следующие методы:
- антиаритмические препараты,
- чрескожная высокочастотная абляция,
- имплантация кардиовертера-дефибриллятора.
Врач решает, какое лечение предпринять, когда он определяет, какой тип желудочковой аритмии у пациента.
Диагностика
При подозрении на патологию следует немедленно обратиться к врачу. Он может поставить точный диагноз.
Диагностика проводится комплексно и включает:
- Сбор анамнеза и осмотр.
- Исследования показателей мочи и крови.
- Проведение иммунологических и ревматологических проб.
- ЭКГ, УЗИ сердца, мониторинг по Холтеру.
- Коронарное ангиографическое исследование.
Суправентрикулярная аритмия
Мерцательная аритмия и трепетание предсердий — один из видов суправентрикулярной аритмии. Наиболее распространенные симптомы включают учащенное сердцебиение, одышка и даже обмороки. Наилучшие результаты достигаются при сочетании фармакологического лечения с диагностическими процедурами. Нарушения суправентрикулярного сердечного ритма вызываются электрическими импульсами, возникающими в синусовом узле или в предсердно-желудочковом фокусе.
Суправентрикулярная аритмия — типы
Суправентрикулярные аритмии включают в себя:
- дополнительные, одиночные стимуляции,
- наджелудочковая тахикардия,
- синдромы предварительного возбуждения,
- предсердная тахикардия,
- мерцательная аритмия,
- трепетание предсердий,
- синусовые тахиаритмии.
Суправентрикулярная аритмия — симптомы
Каждая из перечисленных выше аритмий имеет разные причины и симптомы. К каждому из них относятся по-разному. Прежде всего, необходимо определить, какие заболевания вызывают суправентрикулярную аритмию, какие симптомы сопровождают ее, каков прогноз пациента и как его лечить. Симптомы, которые типичны для суправентрикулярной аритмии, включают в себя:
- учащенное сердцебиение,
- усталость,
- диспноэ,
- обморок,
- головокружение,
- дискомфорт в груди.
Часто нет никаких симптомов с наджелудочковыми дополнительными ударами.
Лечение наджелудочковых аритмий
Прежде всего, важно иметь подробную историю не только болезней сердца, но и общих, ревматологических, метаболических и эндокринных заболеваний. Обычно это начинается с неинвазивных тестов, таких как: морфология, ЭКГ, ЭХО сердца и исследование Холтера. При необходимости выполняются инвазивные и сложные тесты, такие как электрофизиологические исследования. Суправентрикулярные аритмии обычно лечат с помощью лекарств. Когда это не работает, вы можете ввести, например, абляцию. Эти два лечения также могут эффективно дополнять друг друга.
Статья имеет ознакомительный характер, самолечение не приемлемо. Обязательно проконсультируйтесь со своим лечащим врачом.
Причины заболевания
Экстрасистолическая аритмия развивается по ряду причин.
В их числе:
- ИБС;
- сердечная недостаточность;
- приобретенные или врожденные пороки сердца;
- миокардит;
- кардиомиопатия.
Спровоцировать развитие патологии способны такие факторы, как:
- Прием некоторых лекарственных препаратов (гликозидов, диуретиков и симпатомиметиков). Так, диуретики способствуют выведению из организма калий, необходимый для правильной работы сердечной мышцы. Гликозиды способны спровоцировать тахикардию и мерцание предсердий. Симпатомиметики не только повышают артериальное давление, но и приводят к возбуждению центральной нервной системы.
- Сахарный диабет.
- Злоупотребление никотином и алкоголем.
- Патологии надпочечников.
- Гиперфункция щитовидной железы.
- Перенапряжения и стрессы.
Нередко заболевание активно проявляется у беременных женщин. Это связано с тем, что на сердце и кровеносную систему оказывается двойная нагрузка. При этом происходит и гормональная перестройка. Аритмия не представляет опасности для мамы и ребенка. После родов она легко устраняется.