Научный редактор: Андриянов Г.Ю., терапевт, врач-статистик. Декабрь, 2021.
Синонимы: болезнь Шенлейна-Геноха, геморрагический васкулит, анафилактоидная пурпура, аллергическая пурпура, геморрагическая пурпура Геноха, капилляротоксикоз.
Код по МКБ-10: D.69.0. Аллергическая пурпура.
Геморрагический васкулит — заболевание с преимущественным поражением капилляров кожи, суставов, желудочно-кишечного тракта и почек. Характерна симметричная сыпь, воспаления суставов, часто боли в животе. Возможно поражение почек.
Геморрагический васкулит может начаться в любом возрасте. Однако до 3 лет дети болеют редко. До 90% случаев геморрагического васкулита приходится на возраст 4-12 лет.
Распространенность геморрагического васкулита по данным на 2015 год в России — 23-25 человек на 10 000. Чаще заболеванию подвержены мальчики в возрасте 7-12 лет.
Начало заболевания возможно через 1-4 недели после следующих факторов:
- инфекционные заболевания, например ангины, ОРВИ, ветрянка, скарлатина, корь.
- вакцинация (брюшной тиф, корь, желтая лихорадка — амариллез, холера),
- лекарственная непереносимость (ампициллин, эритромицин, пенициллин, хинидин, хинин, лозартан, цитарабин),
- пищевая аллергия,
- переохлаждение.
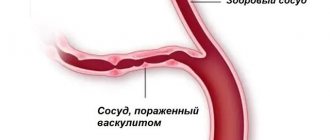
В основе геморрагического васкулита лежат повышенная продукция иммунных комплексов, активация системы комплемента, повышение проницаемости сосудов, повреждение стенки капилляров.
Общие сведения
Геморрагический васкулит у взрослых и детей (синонимы — болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз, геморрагическая пурпура Геноха) относится к системным заболеваниям с поражением преимущественно микроциркуляторного русла кожи, ЖКТ, суставов, почек. К наиболее поражаемой части сосудистого русла относятся сосуды мелкого калибра — посткапиллярные венулы, капилляры и артериолы с откладыванием иммунных комплексов. Код геморрагического васкулита по МКБ-10 — D69.0. В 2012 г номенклатура васкулитов была пересмотрена и пурпура Шенлейна — Геноха получила наименование IgA-васкулит, то есть, васкулит с отложением в стенке сосудов IgA-доминантных иммунных комплексов, поражающий мелкие сосуды.
Заболевание встречается во всех возрастных группах у взрослых лиц, но пик заболеваемости приходится на детский возраст (3-8 и 7-11 лет), в среднем составляя 13-18 случаев/100 тыс. населения. Дети до 3 лет болеют редко, что очевидно связано с низкой иммунологической реактивностью и еще не состоявшейся сенсибилизацией их организма. Более высокая заболеваемость детей школьного возраста обусловлена повышением уровня сенсибилизации в этом возрастном периоде и интенсивностью протекания аллергических реакций. По мере взросления заболеваемость снижается, а после 60 лет встречается крайне редко. В структуре заболеваемости преобладает мужской пол (2:1). В зимний и весенний периоды заболеваемость выше, что объясняется снижение реактивности организма в этот период, повышенной заболеваемостью ОРВИ и интенсивными контактами в детских организованных коллективах.
Спецификой заболевания является многообразие клинических проявлений (высыпания на коже, боли в животе, суставной синдром, поражение почек и др.), что зачастую в дебюте заболевания приводит к обращению к врачам различной специализации (участковый педиатр, дерматолог, нефролог, хирург, невролог), несвоевременной постановке диагноза и к отсрочке адекватного лечения, способствуя тем самым развитию осложнений и ухудшению прогноза.
Глава 25. Системные васкулиты
Системные васкулиты
Системные васкулиты (СВ) — гетерогенная группа заболеваний, основной морфологический признак которых — воспаление сосудистой стенки, а спектр их клинических проявлений зависит от типа, размера, локализации поражённых сосудов и тяжести сопутствующих воспалительных изменений. Системные васкулиты — относительно редкая патология человека. Эпидемиологических исследований по заболеваемости ювенильными формами СВ нет. В научной и научно-практической литературе СВ рассматривают в группе ревматических заболеваний. Основой рабочих классификаций системных васкулитов, предлагаемых специалистами, служат морфологические признаки: калибр поражённых сосудов, некроти-зирующий или гранулёматозный характер воспаления, наличие в гранулёмах гигантских многоядерных клеток. В МКБ-10 системные васкулиты вошли в рубрику XII «Системные поражения соединительной ткани» (М30-М36) с подразделами «Узелковый полиартериит и родственные состояния» (МЗО) и «Другие некротизирующие васкулопатии» (М31).
Классификация системных васкулитов МКБ-10
• МЗО Узелковый полиартериит и родственные состояния.
М30.0 Узелковый полиартериит.
М30.1 Полиартериит с поражением лёгких (Чёрджа-Стросс), аллергический и гранулёматозный ангиит.
М30.2 Ювенильный полиартериит.
МЗО.З Слизисто-кожный лимфонодулярный синдром (Кавасаки).
М30.8 Другие состояния, связанные с узелковым полиартериитом.
• М31 Другие некротизирующие васкулопатии.
М31.0 Гиперчувствительный ангиит, синдром Гудпасчера.
М31.1 Тромботическая микроангиопатия, тромботическая и тромбоцитопеническая пурпура.
М31.2 Смертельная срединная гранулёма.
М31.3 Цэанулёматоз Вегенера, некротизирующий респираторный гранулёматоз.
М31.4 Синдром дуги аорты (Такаясу).
Патогенез
В основе механизма развития геморрагического васкулита (ГВ) лежит генерализованное иммунокомплексное некротизирующее поражение кровеносных сосудов микроциркуляторного русла кожи и внутренних органов с формированием/отложением в сосудистой стенке гранулярных IgA-депозитов (комплексы антиген-антитело) и активацией системы комплемента. Как следствие образуется белковый мембраноатакующий комплекс, который лежит в основе осмотического лизис эндотелиальных клеток.
Также, при активации системы комплемента активно высвобождаются хемотаксические факторы. воздействующие на полиморфноядерные лейкоциты, которые в свою очередь выделяют лизосомальные ферменты, усугубляющие повреждение стенки сосудов. В результате повреждения структуры эндотелия сосудов происходит обнажение коллагеновых волокон, что способствует адгезии тромбоцитов к поверхности эндотелия и запуску механизма свертывания крови. В дальнейшем в сосудах образуются фибриновые депозиты, ухудшается реология крови, усиливается агрегация эритроцитов, тромбоцитов, развивается внутрисосудистое диссеминированное свертывание крови.
На фоне повышения проницаемости сосудов и развития тромбозов с последующим истощением антикоагулянтного (антитромбина-III) звена и тромбоцитопении потребления, происходят разрывы кровеносных сосудов микроциркуляторного русла кожи и внутренних органов, которые приводят к развитию клинической симптоматики геморрагического синдрома. Патогенез геморрагического васкулита схематически представлен на рисунке ниже.
Патогенез геморрагического васкулита
Как проявляется
Симптомы системного васкулита будут зависеть от его типа и тяжести течения, поэтому проявления могут быть самыми разными.
Так, например, артериит Такаясу, который встречается обычно у женщин, затрагивает только крупные артерии тела. Основными симптомами здесь будут головные боли, чувство холода или онемения в нижних конечностях, отсутствие пульса, проблемы со зрением, повышенное АД.
Болезнь Бехчета диагностируется чаще у мужчин молодого возраста. Основной симптом – язвы, которые появляются на половых органах, во рту, проблемы со зрением, воспалительные заболевания кожи.
Болезнь Бюргера отличается появлением небольших тромбов в сосудах ног. Основные проявления – боль и появление язв.
Читать также: Почечный васкулит
Гигантоклеточный артериит развивается у людей старше 50 лет и охватывает сосуды головы. Появляются сильные головные и мышечные боли, онемение языка, боль при пережёвывании пищи. Постепенно происходит поражение и глазных сосудов.
Гранулематоз Вегенера поражает капилляры носа, микроскопический вариант затрагивает капилляры не только кожи, но и внутренних органов, особенно почек. При воспалении суставов и появлении пурпурных пятен на коже следует говорить о криоглобулинэмическом варианте.
Синдром Чарга-Стросса характерен только для вен и артерий лёгких, а узелковый вариант может развиться в любой точке тела человека.
Системные васкулиты практически не встречаются у детей, а у взрослых симптомы могут быть такими разными, что точно поставить диагноз без специальных методов обследования удаётся далеко не всегда.
Классификация
Единая общепринятая классификация ГВ отсутствует. Наиболее часто используется клиническая классификация заболевания, в основу которой положен тот или иной клинический синдром. Соответственно выделяют кожную, суставную, почечную, абдоминальную и смешанную формы.
По степени тяжести выделяют:
- легкую: высыпания необильные общее состояние удовлетворительное, возможны артралгии;
- среднетяжелую: обильные высыпания, общее состояние средней тяжести, артрит, артралгии, микрогематурия, периодические боли в животе, незначительная протеинурия;
- тяжелую: высыпания обильные сливные, тяжелое общее состояние, ангионевротические отеки, макрогематурия, упорные боли в животе, нефротический синдром, желудочно-кишечное кровотечение, острая почечная недостаточность.
По характеру течения: острую форму (1-2 мес.), затяжную (до 6 месяцев), хроническую с частыми рецидивами.
Причины геморрагического васкулита
Причины геморрагического васкулита у взрослых до настоящего времени окончательно не выяснены, однако, в большинстве случаев, ГВ имеет инфекционно-аллергическую природу. Среди ведущих факторов, способствующих развитию заболевания, выделяют:
- Инфекционный фактор. Статистические данные свидетельствуют, что в 60-80% случаев ГВ предшествует инфекция верхних дыхательных путей. При этом, спектр инфекционных агентов достаточно широкий: иерсинии, стрептококки, микоплазмы, легионеллы, вирусы гепатита, респираторно-синцитиальный вирус, аденовирусы, Эпштейна-Барра, цитомегаловирус и другие.
- Наличие очагов хронической инфекции (тонзиллит, кариес, аденоидит, синусит и др.).
- Прием лекарственных веществ (сульфаниламидных препаратов, пенициллина, ампициллина, эритромицина, антиаритмических и других лекарственных препаратов).
- Прием потенциально аллергенных продуктов (шоколада, яиц, цитрусовых, молочных продуктов, рыбы, клубники, земляники и др.).
- Вакцинация/введение сыворотки.
- Укусы насекомых.
- Избыточная инсоляция/переохлаждение.
Также имеются данные о генетической предрасположенности к ГВ, которая обусловлена дефицитом комплемента С7, а также наличием антигенов А1, А2, А10, С3HLA Bw35, B8. Таким образом, в условиях сенсибилизации организма любой этиологически значимый фактор из перечисленных выше может иметь решающее значение в развитии геморрагического васкулита. Однако в значительном числе случаев причины капилляротоксикоза выяснить не представляется возможным.
Васкулит (проявления, классификация МКБ 10, заболевание и формы васкулита)
Васкулит МКБ 10 (vasculиtиs — лат. Vasculиum — небольшой сосуд; син .: ангииты)
— воспаление стенок кровеносных сосудов различной этиологии. Васкулит заболевание — групповой срок и без соответствующей клинико-морфологической и / или этиологической характеристики не может использоваться как нозологический диагноз. В зависимости от рода и степени поражения сосудов отличают следующие виды и формы васкулита:
Часто в патологический процесс одновременно или последовательно включаются сосуды нескольких видов, разного калибра (в таком случае говорят о генерализованной или системной форме васкулита). Согласно преимущественной локализации воспалительных изменений во внутреннем, среднем или внешнем (адвентиции) слое сосудистой стенки различают эндо-, мезо- и периваскулиты (если поражаются только артерии — соответственно эндо-, мезо- и периартериит) поражения всех слоев сосудистой стенки обозначают термином «панваскулит» (при изолированном поражении артерий — панартериит). По происхождению васкулит заболевание может быть:
- а) первичными, при которых системное поражение сосудов является первичным самостоятельным заболеванием;
- б) вторичными проявлениями васкулита, которые возникают на основе какого-либо инфекционного, инфекционно-аллергического, обменно-эндокринного или опухолевого заболевания и является одним из компонентов (иногда очень важным) этого заболевания.
Читать также: Васкулит мозга
Вторичные формы васкулита этиологически связанные с основным заболеванием
, на основе которого они возникают. Обычно это или инфекционные заболевания (сыпной тиф, скарлатина, сепсис в острой или подострой форме, включая затяжной септический эндокардит), или системные болезни соединительной ткани (ревматизм, ревматоидный артрит, системная склеродермия, дерматомиозит), или токсико-аллергические заболевания и состояния (наследственная непереносимость), или обменно-эндокринные заболевания (диабетическая микроангиопатия). В качестве возможных причинных факторов первичного заболевание васкулита обсуждаются:
- а) острые и хронические инфекции;
- б) влияние химических и биологических агентов, в т.ч. ЛП;
- в) влияние физических факторов — охлаждение, ожоги, инсоляция, радиация ионизирующая, физическая травма как проявление васкулита
- г) вегетативно-нейротрофические расстройства и эндокринные нарушения;
- д) генетические факторы форм васкулита (например, артериит мелких ветвей легочной артерии при врожденной первичной легочной гипертензии).
Аллергическая теория патогенеза системных васкулитов имеет солидную экспериментальную базу. Клинические наблюдения также подтверждают аллергический генез некоторых форм системных заболеваний (например, васкулит как заболевание возникающее в связи с непереносимостью ЛП, применением вакцин, сывороток). Большое значение в механизме развития системных васкулит и его проявления предоставляют аутоиммунным нарушениям; при этом базируются на установленной некоторыми авторами возможности образования аутоантител к клеточной и тканевой субстанций сосудистой стенки. Среди других теорий патогенеза системных форм васкулита заслуживают внимания нейрогенная и эндокринная, что опираются не столько на экспериментальные данные, сколько клинически выявлена связь между нейровегетативными и эндокринными нарушениями и развитием некоторых заболеваний. Классическим примером нейровегетативных и нейротрофических сосудистых нарушений является синдром Рейно, нередко бывает одним из первых проявлений первичных или вторичных (при коллагенозах) заболеваний. В классификациях как главные формы системных форм васкулита выделяют узелковый периартериит, облитерирующий тромбангиит, геморрагический, облитерирующий брахиоцефальных артериит; реже проявляют формы височной артериита, тромботическую, тромбоцитопеническая пурпура. Особое место среди системных васкулитных проявлений занимает генерализованное поражение мелких артерий по типу некротизирующего артериита, что сочетается с некротические-гранулематозным поражением верхних дыхательных путей, легких, костей лицевой части черепа, ретробульбарных тканей глаз, описанного Вегенером и названного его именем — гранулематоз Вегенера. Среди вторичных причин заболевания васкулитом наибольшее практическое значение имеют генерализованные поражения сосудов при сыпном тифе, скарлатине, затяжном септическом эндокардите, ревматизме, ревматоидном артрите, системной красной волчанке, системной склеродермии, а также изменения мелких сосудов при сахарном диабете — диабетическая микроангиопатия.
Лечение пациентов с провлением системной формой васкулита
необходимо проводить индивидуально, учитывая форму заболевания и его стадии. Общие принципы терапии при многих проявлениях васкулита: при установлении этиологического фактора (например, непереносимости ЛП) его немедленное устранение; применение противовоспалительных, десенсибилизирующее и иммунодепрессивных препаратов.
Читать также: Осложнение геморрагического васкулита
Симптомы геморрагического васкулита
Клинические симптомы болезни Шенлейна-Геноха представлены четырьмя типичными клиническими синдромами: кожным, суставным, абдоминальным и почечным. Количество органных проявлений заболевания варьирует чаще всего в пределах от 1 до 2 от всех классических клинических синдромов, которые могут развиваться в различных комбинациях и в любой последовательности на протяжении всего периода заболевания. В редких случаях, могут встречаться и поражение других органов: легких, центральной нервной системы, сердца.
Началу ГВ часто предшествует продромальный период продолжительностью от 4 до 12 дней. В большинстве за 1-4 недели пациент переносит заболевание, чаще — ангину, ОРВИ, обострение хронического заболевания или имеет место в анамнезе аллергическое воздействие (прием медикаментов, прививки, обострение аллергического заболевания). Клинические симптомы этого периода не специфические и зачастую проявляются общим недомоганием, повышением температуры, головной болью, снижением аппетита.
Начало ГВ может быть развиваться исподволь, когда первые симптомы пурпуры возникают постепенно на фоне хорошего самочувствия больного и полного здоровья и общее состояние больных существенно не нарушает. Такой вариант начала заболевания характерен для изолированного поражения кожи. Однако в ряде случаев заболевание начинается остро.
Геморрагическая пурпура может начаться с любого синдрома, но чаще дебют болезни проявляется кожным геморрагическим синдромом, к которому постепенно присоединяются поражения других систем и органов.
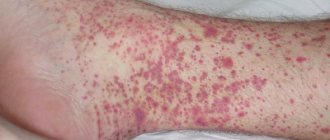
Кожный синдром (форма). Поражение кожи отмечается у всех больных ГВ и является обязательным и важнейшим критерием диагностики. Типичная локализация высыпаний на коже: нижние конечности — преимущественно голени и стопы. Реже сыпь распространяется на бедра, туловище, ягодицы, верхние конечности и крайне редко на лицо. Геморрагическая сыпь в большинстве случаев представлена пурпурой, петехиями или полиморфной сыпью, реже — уртикарными, эритематозно-макулярными элементами или буллезно-некротической формой. Ниже на фото геморрагического васкулита у взрослых представлены различные формы кожного синдрома.
Формы кожного синдрома ГВ: а) геморрагическая, б) уртикарная; в) папуло-язвенная; г) некротически-язвенная; д) полиморфная
Кожный геморрагический синдром имеет ряд специфических особенностей. Сыпь — симметрична, имеет мелкопятнистый/петехиальный характер, при этом размеры элементов сыпи составляют 2-5 мм, выступает над поверхностью кожи, не исчезает при надавливании, склонна к рецидивированию и слиянию, имеет выраженную пестроту элементов сыпи за счет соседства вновь образованных со старыми, которые находятся на различных стадиях обратного развития, локализуется преимущественную на разгибательных поверхностях конечностей вокруг суставов. Достаточно часто дебют заболевания сопровождается различными вариантами аллергической сыпи — крапивницей (аллергический васкулит).
В ранний период ГВ элементы сыпи имеют красноватый цвет, однако в процессе эволюции быстро приобретают характерный синюшно-багровый цвет, затем бледнеют и в течение 3-5 дней, по мере обратного развития, приобретают желтовато-коричневый оттенок. В тяжелых случаях при высокой активности патологического процесса часть кожных элементов подвергается некрозу, что обусловлено микротромбозами и ишемией ткани. Для кожного синдрома ГВ характерно волнообразное течение, чаще отмечается 2-5 эпизодов. При этом, вновь появляющиеся высыпания могут быть вызваны погрешностями в питании, приемом лекарственных препаратов, нарушением постельного режима. В ряде случаев сыпь сопровождается кожным зудом, а у 30-35% пациентов наблюдается гемосидероз (остаточная длительная пигментация), сопровождаемая шелушением.
Частой формой проявления кожного синдрома могут быть ангионевротические отеки, локализирующиеся на кистях, стопах лице. У мальчиков встречается отек мошонки. Ткани в местах поражения имеют синюшную окраску, пастозны.
Суставная форма (синдром). Вовлечение в патологический процесс суставов по частоте встречаемости является вторым после кожного синдрома. Достаточно часто встречается вместе с кожным синдромом или проявляется через несколько часов/дней после него (кожно-суставная форма). Большие затруднения в постановке диагноза ГВ представляют случаи, при которых суставной синдром появляется первично, протекает по типу мигрирующих полиартралгий/артритов и предшествует кожным проявлениям. В основе его развития — нарушение проницаемости сосудов, что способствует развитию отеков кожи/подкожно-жировой клетчатки в области средних/крупных суставов, преимущественно лучезапястных и голеностопных, реже наблюдаются кровоизлияния. Мелкие суставы кисти, стопы в патологический процесс практически не вовлекаются.
Клинические изменения в суставах проявляются локальной гиперемией, увеличением объема, болевым синдромом и болезненностью при пальпации, ограничением движений, повышением местной температуры. Реже, развиваются болевые контрактуры. Клиническая симптоматика с развивается на фоне повышения температуры тела до фебрильных цифр и сохраняется на протяжении 2-5 дней, после чего бесследно исчезает, не оставляя каких-либо деформаций. Часто суставной синдром протекает на фоне ангионевротического отека.
Абдоминальный синдром. Встречается у 50-60% пациентов и у трети из них предшествует кожному синдрому, что существенно затрудняет диагностику и является частой причиной оперативного вмешательства. Основной клинический признак – сильные, возникающие внезапно схваткообразные боли в животе, без выраженной локализации. Характер болей аналогичен кишечным коликам, чаще в области пупка, реже – в эпигастральной/правой подвздошной области, часто имитируя характерную картину язвы желудка, аппендицита, панкреатита и даже острой кишечной непроходимости. Боли зачастую чрезвычайно интенсивные, из-за чего больные занимают вынужденное положение в постели, мечутся и кричат. Болевой синдром вызывается многочисленными кровоизлияниями в стенку кишечника, геморрагиями в брыжейку, геморрагическим пропитыванием слизистой оболочки и кишечной стенки, что может привести к образованию участков некроза и кровотечениям. На пике боли возможны ложные позывы с частым стулом, рвота с примесью крови и появление в кале свежей крови.
При объективном обследовании — болезненность при пальпации живота, вздутие, однако, признаки раздражения брюшины как правило, отсутствуют. Продолжительность абдоминального синдрома варьирует от нескольких приступов на протяжении 2-3 дней до 8-10 «волн» в течении нескольких месяцев. Синдром непостоянен, а симптоматика нестойкая. Часто рецидив болевого синдрома в животе сочетается с очередной волной кожных проявлений.
На фоне болей в животе у пациентов может отмечаться бледность кожи, осунувшееся лицо, сухой язык, запавшие глаза, лихорадка. При обильных кровотечениях высокий риск развития острой постгеморрагической анемии и коллапса. Грозными осложнениями могут быть непроходимость кишечника, обусловленная закрытием его просвета гематомой, перфорация кишечника, перитонит. Развитие абдоминального синдрома значительно обостряет процесс и усугубляет его течение, требуя проведения интенсивной терапии.
Почечный синдром. Развивается ориентировочно у 30-50% больных. Этот синдром ГВ всегда развивается только после появления геморрагической сыпи, однако присоединяться к симптомокомплексу может в разные временные периоды болезни. Наиболее часто почечный синдром развивается на 1-2 месяцах заболевания. Существует 2 клинических варианта поражения почек:
- Транзиторный мочевой синдром в виде микро/макрогематурии или гематурии с умеренной протеинурией в сочетании с другими проявлениями болезни и с волнообразным течением.
- Нефрит Шенлейна – Геноха: протекает чаще с гематурической формой, реже с формой прогрессирующего гломерулонефрита и переходом в 25-50% случаев в хронический гломерулонефрит, что резко ухудшает прогноз в связи с наличием артериальной гипертензии/нефротического синдрома и повышает риск развития хронической почечной недостаточности. Поэтому необходим тщательный контроль на всем протяжении заболевания за составом мочи и функцией почек.
Выраженность клинических проявлений во многом зависит от активности патологического процесса, в соответствии с чем выделяют несколько степеней тяжести течения ГВ:
- Легкая степень: кожные высыпания необильные, общее состояние удовлетворительное, температура тела субфебрильная/нормальная, признаки поражения органов/систем отсутствуют, СОЭ —до 20 мм/час.
- Средняя степень тяжести: кожный синдром четко выражен, общее состояние средней тяжести, интоксикационный (слабость, головная боль, миалгии) и суставной синдромы выражены, лихорадка (гипертермия свыше 38°С), абдоминальный/почечный синдромы выражены умеренно. В крови – повышение СОЭ до 40 мм/час, повышение эозинофилов, лейкоцитов, нейтрофилов, диспротеинемия, гипоальбуминемия.
- Тяжелая степень: общее состояние тяжелое, симптомы интоксикации сильно выражены (слабость, высокая температура, миалгии. головная боль). Выражены практически все основные синдромы — кожный, суставной, почечный, абдоминальный (боли в животе приступообразные, рвота с примесью крови), может быть поражение периферической нервной системы и ЦНС. В крови анемия, выраженный лейкоцитоз, нейтрофилез, СОЭ более 40 мм/час.
Пурпура Шенлейна-Геноха может протекать и с вовлечением в патологический процесс других систем (сердечно-сосудистой, ЖКТ, ЦНС) и органов (печень, легкие), однако такие варианты заболевания встречается значительно реже.
БОЛЕЗНЬ КАВАСАКИ (СИСТЕМНЫЙ ВАСКУЛИТ) (код по МКБ-10 — М30.03)
Болезнь Кавасаки — острый артериит неизвестной этиологии с синдромом лихорадки, поражения кожи, слизистых оболочек, лимфатических узлов и преимущественным поражением коронарных артерий. Большинство случаев болезни (85%) приходится на возраст до 5 лет. Мальчики болеют в 1,5 раза чаще, чем девочки. Пик заболеваемости приходится на 1-й год жизни. Доказательства передачи болезни от человека человеку не получены. Заболевание считается одной из основных причин приобретенных заболеваний сердца и сосудов у детей, причем по частоте опережает ревма-
Рис. 1.
Конъюнктивит
Рис. 2.
Сухие потрескавшиеся губы
Рис. 3.
Малиновый язык
Рис. 4.
Увеличение лимфатических узлов
тизм, заболеваемость которым продолжает снижаться, в то время как распространенность болезни Кавасаки возрастает.
ДИАГНОСТИКА
Основными критериями постановки диагноза являются (при отсутствии других причин) — лихорадка 38 °С и выше на протяжении 5 дней и более в сочетании хотя бы с 4 из 5 перечисленных ниже симптомов: 1) полиморфная экзантема; 2) поражение
Рис. 5.
Болезнь Кавасаки. Экзантема
Рис. 6.
Отек кистей (ранний симптом болезни)
Рис. 7.
Десквамация эпителия
слизистых оболочек полости рта (хотя бы один из симптомов): диффузная эритема, катаральная ангина и/или фарингит, земляничный язык, сухость и трещины губ;
3) двусторонняя гиперемия конъюнктив;
4) увеличение шейных лимфоузлов > 1,5 см;
5) изменение кожных покровов конечностей (хотя бы один из симптомов): гиперемия и/или отечность ладоней и стоп, шелушение кожи конечностей на 3-й неделе болезни. Перечисленные симптомы наблюдаются в первые 2-4 недели заболевания, которое в дальнейшем протекает как системный васкулит. Кардиоваскулярные поражения отмечаются у 50% больных, характерны миокардит и/или коронариит с развитием множественных аневризм и окклюзий коронарных артерий, что в последующем может привести к инфаркту миокарда. У 70% больных имеются физикальные и электрокардиографические признаки поражения сердца. Часто поражаются суставы, почки, ЖКТ и ЦНС. В крупных сосудах образуются аневризмы, чаще всего они выявляются в коронарных артериях.
Анализы и диагностика
Диагноз ГВ ставится на выявлении специфических клинических синдромов, прежде всего, наличие в момент осмотра/в анамнезе кожных геморрагических двусторонних высыпаний и установлении связи начала ГВ с инфекционными заболеваниями, аллергическим анамнезом, изменением рациона питания. Специфических лабораторных тесты отсутствуют. Лабораторные исследования:
- ОАК — тромбоцитоз и неспецифические изменения, общие для любого воспалительного процесса, ускоренная СОЭ, лейкоцитоз.
- ОАМ —гематурия/протеинурия.
- Биохимический анализ крови – кровь на СРБ, печеночные пробы, креатинин, мочевина.
- Коагулограмма – отмечается гиперкоагуляция, сопровождаемая снижение активности антитромбина III и плазмина, снижение хлоридов.
- Иммунограмма — увеличение в сыворотке крови концентрации IgA.
- Анализ кала на скрытую кровь (при желудочно — кишечном кровотечении положительный).
В подтверждении клинического диагноза ведущую роль играет биопсия кожи проведением иммуногистохимического исследования, позволяющего выявить фиксацию IgA-содержащих иммунных комплексов в сосудистой стенке. При необходимости назначаются УЗИ почек и органов брюшной полости, ЭКГ.
Дифференциальная диагностика необходима с васкулитами при аутоиммунных заболеваниях (ревматоидном артрите, болезни Крона, системной красной волчанке, язвенном колите), васкулитами инфекционной этиологии инфекциях (гепатит В и С, инфекционный подострый эндокардит, туберкулез), при лекарственной аллергии и злокачественных новообразованиях.
Диагностика
Кровь
- Изменения лабораторных показателей неспецифичны при геморрагических васкулитах. Возможно небольшое повышение лейкоцитов и нейтрофилов в общем анализе крови. Также повышается С-реактивный белок и IgA.
Моча
- Назначается общий анализ мочи.
- При повреждении почек возникают микро- и макрогематурии (кровь в моче), обнаруживается избыток белка.
УЗИ органов брюшной полости
- делается для исключения инвагинации кишечника (вдавление участка кишечника в другой по типу телескопической трубки) при сильных болях в животе.
Диета
Гипоаллергенная диета
- Эффективность: лечебный эффект через 21-40 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 руб. в неделю
Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 — 1600 руб. в неделю
Диета 7 стол
- Эффективность: лечебный эффект через неделю
- Сроки: 1 месяц и более
- Стоимость продуктов: 1200-1300 рублей в неделю
Назначается гипоаллергенная диета, предусматривающая исключение из рациона питания облигатных аллергенов: молоко, рыба, цитрусовые, шоколад, какао, овощи/фрукты оранжевого и красного цвета, а также, экстрактивные вещества. При абдоминальном синдроме показан модифицированный Стол №1 по Певзнеру до полного его купирования. При нефрите — диетический Стол №7 с постепенным переходом на гипохлоридную диету.
Профилактика
К основным мерам профилактики ГВ в его рецидивов относятся:
- Адекватное лечение острых инфекционных заболеваний верхних дыхательных путей и своевременная санация инфекционных хронических очагов ЛОР органов.
- Исключение/минимизация контактов с аллергенами (при отягощённом аллергическом анамнезе) и контроль приема лекарственных препаратов.
- Предотвращение переохлаждений организма.
- Укрепление иммунитета (закаливание, рациональное питание).
- Диспансерное наблюдение за переболевшими лицами в течении 2 лет.
Последствия и осложнения
К основным осложнениям ГВ относятся: кишечная непроходимость, панкреатит, перфорации, перитонит, постгеморрагическая анемия, тромбозы/инфаркты в органах, невриты, церебральные расстройства. Летальный исход развивается преимущественно в результате абдоминальных осложнений (перфорация кишечника, перитонит), развития хронической почечной недостаточности, кровоизлияний в органы (головной мозг).
Прогноз
Прогноз в целом благоприятный и в 75% случаев пациенты выздоравливают в сроки 1-2 года после заболевания. У ряда пациентов при хроническом рецидивирующем течении заболевание может продолжаться неопределенно длительное время с периодическими рецидивами одним (кожным) или несколькими синдромами. Частота рецидивов на протяжении всего периода может варьировать от одного до ежемесячных, приобретая со временем характер моносиндромного: преимущественно в виде кожной пурпуры или кожно-суставной формы, реже — хронического нефрита в виде гематурической формы с сохранением функции почек на протяжении длительного периода.
Прогноз менее неблагоприятный при развитии нефрита, особенно при хронизации процесса с проявлениями гломерулонефрита и переходом в хроническую почечную недостаточность. При молниеносной пурпуре прогноз неблагоприятный.
Симптомы и признаки васкулита
Симптомы васкулита различны. Они зависят от характера поражения, вида васкулита, локализации воспалительного процесса, а также от степени выраженности основного заболевания.
Несмотря на разнообразие вариантов, у многих больных имеются некоторые одинаковые проявления: лихорадка, геморрагическая сыпь на коже, слабость, истощение, боли в суставах и мышечная слабость, отсутствие аппетита, потеря веса, онемение отдельных частей тела.
Облитерирующий тромбангиит (или болезнь Бюргера) связан, в первую очередь, с поражением кровеносных сосудов конечностей, проявляется болью в ногах и появлением больших язв на коже (кожный васкулит на ногах).
Болезнь Кавасаки поражает главным образом детей в возрасте до пяти лет и имеет типичные признаки васкулита (покраснение кожи, лихорадка, возможно воспаление глаз).
Узелковый периартериит в основном поражает средние кровеносные сосуды в различных частях тела, включая почки, кишечник, сердце, нервную и мышечную систему, кожу. Кожные покровы отличаются бледностью, сыпь при васкулите данного типа имеет пурпурный цвет.
Микроскопический полиангиит затрагивает в основном мелкие сосуды на коже, легких и почках. Это приводит к патологическим изменениям в органах, к нарушениям их функций. Болезнь характеризуется значительными поражениями кожи, лихорадкой и потерей веса у больных, появлением гломерулонефрита (иммунного поражения клубочков почек) и кровохарканья (легочный васкулит)
Церебральный васкулит (или васкулит мозга) – тяжелое заболевание, выражающееся воспалением стенок сосудов головного мозга. Может привести к кровоизлиянию, некрозу тканей. Причины появления этого вида сосудистого васкулита еще выясняются.
Болезнь Такаясу поражает крупные артерии тела, в том числе аорту. В группе риска — молодые женщины. Признаки данного вида — слабость и боль в руках, слабый пульс, головные боли и проблемы со зрением.
Гигантоклеточный артериит (болезнь Хортона). Процесс охватывает преимущественно артерии головы. Характерны приступы головной боли, гиперчувствительность кожи головы, боли в мышцах челюсти при жевании, нарушения зрения вплоть до слепоты.
Васкулит Шелейна-Геноха (геморрагический васкулит) — это заболевание, поражающее в основном детей, но встречается также и у взрослых. Первые признаки геморрагического васкулита могут появиться через 1-4 недели после перенесенных инфекционных заболеваний, таких как скарлатина, ОРВИ, ангина и т.д. Приводит к воспалению кровеносных сосудов кожи, суставов, кишечника и почек. Характеризуется болью в суставах и животе, появлением крови в моче, покраснением кожи на ягодицах, ногах и ступнях.
Криоглобулинемический васкулит может быть связан с инфицированностью гепатитом С. Больной чувствует общую слабость, у него развивается артрит, на ногах — пятна пурпурного цвета.
Гранулематоз Вегенера вызывает воспаление кровеносных сосудов в носу, носовых пазухах, легких и почках. Типичные симптомы болезни — заложенность носа, а также частые носовые кровотечения, инфекции среднего уха, гломерулонефрит и воспаление легких.
Список источников
- Лыскина Г. А. Системные васкулиты. В кн.: Детская ревматология. Руководство для врачей / Под ред. А. А. Баранова, Л. К. Баженовой. М.: Медицина, 2002. С. 221–270.
- Кулага В. В., Романенко И. М., Афонин С. Л. Аллергические болезни кровеносных сосудов кожи. Луганск: «Эталон-2», 2006. 168 с.
- Практическое руководство по детским болезням, под общей редакцией проф. Коколиной В.Ф. и проф. А.Г.Румянцева, том IV. Гематология/онкология детского возраста (под редакцией Румянцева А.Г. и Е.В. Самочатовой). Медпрактика– М. Москва 2004г. Зиновьева Г.А., Фролкова Е.В. Геморрагический васкулит. Клиника и лечение // рос. педиатр, журн. — 1998. -N12. С.24-26.
- Кривошеев О.Г., Гуляев C.B., Семеновых А.Г. Современные принципы лечения пурпуры Шенлейна-Геноха // Врач. 2007. №4. -С.54-55.
Причины ошибок диагностики васкулитов
К сожалению, диагностические ошибки в ситуациях, когда речь идет о системных васкулитах, — не редкость. Причин для таких ошибок несколько.
- Во-первых, первичные системные васкулиты — редкие (орфанные) заболевания, и врачи, работающие в обычных лечебных учреждениях, а не в специализированных центрах, просто не могут накопить необходимого опыта в распознавании и лечении этих болезней. Хотя в последние годы во всем мире наметилась тенденция к учащению системных васкулитов.
- Во-вторых, в течение длительного времени клиническая картина большинства первичных системных васкулитов бывает неспецифичной и включает лишь такие распространённые признаки, как лихорадка, общая слабость, потеря аппетита и массы тела, кожные высыпания, боли в суставах и др., — присущие, кроме васкулитов, ещё многим другим заболеваниям.
- В-третьих, возможны ситуации, когда системный васкулит напоминает по своему течению инфекционную болезнь, опухоль либо иное заболевание. Так, например, гранулематоз с полиангиитом (Вегенера) с поражением тканей орбиты глаза почти повсеместно на первых этапах обследования интерпретируют как злокачественную опухоль глазницы. Тот же гранулематоз Вегенера с преимущественным поражением пазух носа или среднего уха напоминает обычный гайморит и средний отит. Гранулематоз Вегенера с преимущественным поражением легких имитирует туберкулез или рак легких. Эозинофильный гранулематоз с полиангиитом (синдром Чёрга — Страусс) часто в течение нескольких первых месяцев или даже лет проявляется лишь приступами удушья, неотличимыми от астматических.
Гигантоклеточный (височный) артериит — заболевание, развивающееся у лиц старше 50 лет и проявляющееся обычно головной болью в области виска, темени или затылка, а также нарушением зрения, — часто ошибочно трактуется как «атеросклероз сосудов головного мозга», «мигрень», «неврит тройничного нерва», «глаукома» и т. п. Такие диагностические ошибки типичны для всех редких заболеваний: редко встречающуюся болезнь первоначально принимают за атипичную форму более распространённого заболевания.