Применение блокаторов ангиотензиновых рецепторов при лечении артериальной гипертензии
В чем преимущество блокаторов ангиотензиновых рецепторов перед другими классами антигипертензивных препаратов, в частности перед ингибиторами АПФ? Какова сравнительная эффективность различных блокаторов ангиотензиновых рецепторов?
На основании репрезентативной выборки (1993) можно утверждать, что распространенность артериальной гипертензии (АГ) в России составляет среди мужчин 39,2%, среди женщин — 41,1%. При этом о наличии заболевания знают только 58,9% женщин и 37,1% мужчин, лечение получают 46,7% и 21,6% (в том числе эффективное — 17,5% и 5,7%) соответственно (первый доклад экспертов Научного общества по изучению артериальной гипертонии, Всероссийского научного общества кардиологов, Межведомственного совета по сердечно-сосудистым заболеваниям, 2000). Тактика ведения больных АГ в настоящее время регламентируется рекомендациями экспертов Всемирной Организации Здравоохранения (ВОЗ) и Международного общества по проблемам артериальной гипертензии (МОГ) (рекомендации ВОЗ-МОГ, 1999) и разработанными на этой основе Национальными рекомендациями по диагностике и лечению артериальной гипертензии (Всероссийское научное общество кардиологов, секция артериальной гипертензии, 2001). Согласно этим рекомендациям, целью лечения АГ является снижение общего риска сердечно-сосудистой заболеваемости и смертности, что предполагает снижение уровня АД до целевого (менее 140/90 мм рт. ст.), а также коррекцию всех выявленных факторов риска (например, адекватное лечение гиперхолестеринемии, сахарного диабета). Поскольку курсовое лечение АГ малоэффективно (в большинстве случаев АГ нельзя вылечить), пациент должен получать индивидуально подобранную гипотензивную терапию постоянно.
Для длительного лечения АГ в настоящее время используют b-адреноблокаторы, диуретики, ингибиторы ангиотензин-превращающего фермента (АПФ), блокаторы ангиотензиновых рецепторов, антагонисты кальция, a-адреноблокаторы. Как известно, в патогенезе артериальной гипертензии важнейшую роль играет ангиотензин II, обусловливающий вазоконстрикцию, стимуляцию синтеза альдостерона и его освобождение, реабсорбцию натрия в почках, рост сердечной мышцы, пролиферацию гладкомышечных клеток кровеносных сосудов, повышение периферической норадренергической активности и ряд других эффектов. Поэтому наиболее перспективными в медикаментозной коррекции АГ в настоящее время считаются ингибиторы ангиотензин-превращающего фермента (АПФ), препятствующие переходу ангиотензина I в ангиотензин II, и блокаторы ангиотензиновых рецепторов. Широко применяемые ингибиторы АПФ, хотя и высокоэффективны, обладают рядом побочных эффектов (включая кашель, ангиoневротический отек), обусловленных их влиянием на метаболизм брадикинина и субстанции Р [4].
Блокаторы ангиотензиновых рецепторов имеют ряд преимуществ перед ингибиторами АПФ — они более специфично и эффективно подавляют сердечно-сосудистые эффекты активации ренин-ангиотензиновой системы. В настоящее время эта наиболее «молодая» группа гипотензивных средств (первое из них — лосартан, синтезированный в 1988 году) представлена рядом препаратов, несколько отличающихся друг от друга по механизму действия, фармакокинетическим свойствам.
По химической структуре различают бифениловые производные тетразоля (лосартан, ирбесартан, кандесартан), небифениловые нететразоловые соединения (эпросартан, телмисартан) и негетероциклические соединения (вальсартан); в зависимости от наличия активного метаболита — пролекарства (лосартан, кандесартан) и активные лекарственные вещества (вальсартан, ирбесартан, телмисартан, эпросартан); в зависмости от типа антагонизма с ангиотензином II — конкурентные антагонисты (лосартан, эпросартан) и неконкурентные (вальсартан, ирбесартан, кандесартан, телмисартан). Основные характеристики различных блокаторов ангиотензиновых рецепторов приведены в табл. 1.
Гипотензивное действие блокаторов ангиотензиновых рецепторов в первую очередь связано с подавлением сосудосуживающего действия ангиотензина II, реализуемого через рецепторы стенок кровеносных сосудов. Кроме того, блокада рецепторов ангиотензина II приводит к снижению секреции альдостерона, уменьшению реабсорбции натрия и воды в проксимальном сегменте почечных канальцев.
Определенную роль в гипотензивном действии может играть стимуляция рецепторов ангиотензина второго типа при повышенном (вследствие блокады рецепторов первого типа) уровне ангиотензина II. Предполагается, что стимуляция рецепторов ангиотензина II второго типа может приводить к вазодилатации и подавлению пролиферативных процессов.
В то же время электрофизиологические исследования на животных показали, что ангиотензин II, активируя пресинаптические ангиотензиновые рецепторы норадренергических нейронов симпатической нервной системы, увеличивает высвобождение норадреналина. При изучении влияния различных антагонистов ангиотензиновых рецепторов (вальсартана, ирбесартана, лосартана, эпросартана) на симпатический выброс, стимулируемый у децерибрированных нормотензивных крыс раздражением спинного мозга, ингибирующий эффект отмечен только у эпросартана [6]. Таким образом, в клинической практике эпросартан (теветен) представляет собой единственный в своей группе препарат, способный в терапевтических дозах блокировать как пресинаптические рецепторы, так и рецепторы ангиотензина в кровеносных сосудах.
Блокаторы ангиотензиновых рецепторов, применяемые в терапевтических дозах, в среднем снижают систолическое артериальное давление на 10-20 мм рт. ст. и диастолическое — на 10-15 мм рт. ст., что показано в большом количестве исследований. Максимальное снижение АД достигается у большинства больных через 3-4 недели лечения.
В качестве примера приведем несколько клинических исследований, посвященных эффективности эпросартана. 8-недельное двойное слепое, плацебо-контролируемое, рандомизированное, клиническое (243 пациента с артериальной гипертензией легкой и средней тяжести) исследование эпросартана (теветена в дозе 600 мг один раз в сутки) показало, что препарат снижал АД значительно эффективнее, чем плацебо [3]: в группе эпросартана систолическое АД снизилось на 6 мм рт. ст., диастолическое — на 7,5 мм рт. ст.; разница по сравнению с результатами в группе плацебо была статистически достоверной. Терапия считалась эффективной, если диастолическое давление в положении сидя снижалось до 90 мм рт. ст. либо снижение диастолического АД от исходного уровня составляло 10 мм рт. ст. и более. В группе эпросартана терапия оказалась эффективной у 42% пациентов, в группе плацебо — у 21%.
Связь между дозой эпросартана и уровнем снижения АД оценена в многоцентровом, двойном слепом, параллельном, плацебо-контролируемом исследовании, в котором приняли участие 364 пациента с исходным уровнем диастолического АД 95-114 мм рт. ст. Оценивалась эффективность терапии эпросартаном в дозе 400, 600, 800, 1200 мг один раз в сутки по сравнению с плацебо, продолжительность лечения составляла 8 недель. Согласно полученным результатам, оптимальная начальная доза препарата составляла 600 мг в сутки [10].
В ходе 13-недельного двойного слепого, плацебо-контролируемого исследования с параллельными группами [4] 243 пациента получали эпросартан в суточной дозе 400-800 мг один-два раза в день. Доза препарата корригировалась в течение первых 9 недель до достижения оптимального гипотензивного эффекта, после чего терапия препаратом в эффективной дозе продолжалась еще 4 недели. Еще раз подтверждено гипотензивное действие эпросартана (диастолическое АД снизилось в группе лечения в среднем на 9 мм рт. ст. против 4 мм рт. ст. в группе плацебо), причем терапевтический эффект был одинаковым при приеме препарата один или два раза в сутки. Терапия эпросартаном (прием один раз в сутки) оказалась эффективной в 46,8% случаев.
В ряде исследований удалось показать, что по эффективности блокаторы ангиотензиновых рецепторов по меньшей мере не уступают ингибиторам АПФ (табл. 2). Например, проводимая в ходе 26-недельного двойного слепого, клинического (528 пациентов в возрасте 21-78 лет с артериальной гипертензией легкой и средней тяжести) исследования [2] терапия эпросартаном в дозе 400-600 мг в сутки оказалась эффективнее, чем лечение эналаприлом в дозе 5-20 мг в сутки. Пациентов, у которых гипотензивная терапия признана эффективной, оказалось больше в группе эпросартана (81,7%) по сравнению с группой эналаприла (73,4%). При анализе полученных результатов выяснилось, что в подгруппе больных старческого возраста частота случаев «ответа на лечение» оказалась такой же, как и у молодых пациентов [1]. Сходные результаты получены и в ходе другого исследования, посвященного сравнительной оценке гипотензивного действия эпросартана и эналаприла при артериальной гипертензии легкой и средней тяжести [7].
Сравнительная эффективность эпросартана (400-800 мг в сутки в два приема) и эналаприла (10-40 мг в сутки в один прием) при тяжелой артериальной гипертензии изучалась в ходе 10-недельного двойного слепого исследования с участием 118 пациентов (78% из них в возрасте старше 65 лет) [8]. Доза титровалась каждые две недели; при необходимости к терапии добавляли гидрохлоротиазид (гипотиазид по 25 мг в сутки). Терапия эпросартаном привела к более значимому снижению цифр систолического и диастолического АД по сравнению с эналаприлом; дополнительное назначение мочегонных средств потребовалось в обеих группах у почти одинакового числа пациентов (39% больных в группе эпросартана, 37% — в группе эналаприла). Таким образом, по сравнению с эналаприлом эпросартан более эффективно снижает повышенное систолическое АД при тяжелой артериальной гипертензии.
В ряде исследований оценивалась эффективность различных блокаторов ангиотензиновых рецепторов. Например, в 8-недельном исследовании [5] приняли участие 567 пациентов с артериальной гипертензией легкой и средней тяжести (табл 3). Терапия ирбесартаном в дозе 300 мг в сутки оказалась несколько более эффективной, чем лечение лосартаном в дозе 100 мг в сутки; доля пациентов, ответивших на лечение, составила соответственно 52% и 42%. В ходе 4-недельного двойного слепого, рандомизированного, клинического исследования с участием 60 пациентов было выявлено, что эпросартан (600 мг один раз в сутки) действует эффективнее, чем лосартан (50 мг один раз в сутки). Пациенты, у которых терапия была признана эффективной, в группе эпросартана составили 73% и в группе лосартана — 53% [9].
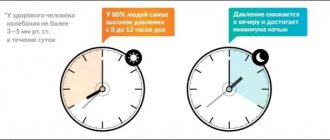
Важнейшим требованием к современным гипотензивным средствам является высокая продолжительность воздействия, позволяющая контролировать АД на протяжении 24 ч. Для оценки выраженности и продолжительности гипотензивного действия пролонгированных препаратов Управление США по контролю за лекарствами и продуктами (Food and Drug Administration — FDA) предложило в 1988-1990 гг. использовать коэффициент «конечный:пиковый» (trough:peak, Т/Р), то есть соотношение между наименьшим снижением систолического или диастолического давления в конце междозового интервала и максимальным его снижением на высоте эффекта препарата. Оптимальной представляется гипотензивная терапия, при которой отсутствуют значительные колебания АД в течение суток, то есть этот коэффициент должен стремиться к единице, или к 100%. По рекомендациям FDA, коэффициент «конечный:пиковый» должен быть не менее 50%; это означает, что современные гипотензивные средства должны обеспечивать снижение АД через 24 часа после приема не менее чем на 50% от снижения показателей в период максимального гипотензивного действия. Это позволяет обеспечить эффективный контроль АД между приемами препарата; невысокие колебания АД способствуют уменьшению повреждения сосудистой стенки, а следовательно, уменьшается частота сердечно-сосудистых осложнений артериальной гипертензии.
Значения коэффициента Т/Р для различных блокаторов ангиотензиновых рецепторов представлены в табл. 4.
С помощью амбулаторного мониторирования АД показано, что однократный прием блокаторов ангиотензиновых рецепторов обеспечивает контроль уровня АД на протяжении суток, в том числе в утренние часы, когда особенно велик риск развития сосудистых катастроф (инфарктов миокарда и инсультов); лишь лосартан в некоторых случаях приходится применять два раза в сутки. Наибольшие значения коэффициента Т/Р (т. е. наибольшая продолжительность эффективного гипотензивного действия) выявлены при использовании эпросартана, ирбесартана и кандесартана.
Высокая эффективность блокаторов ангиотензиновых рецепторов сочетается с хорошей переносимостью. Согласно данным, полученным в ходе плацебо-контролируемых клинических исследований, частота побочных эффектов на фоне терапии препаратами этой группы не отличается от этого показателя в группе плацебо. В частности, частота побочных эффектов на фоне терапии лосартаном составляет 15,3% против 15,5% в группе плацебо, на фоне терапии вальсартаном — 15,7% против 14,5%; частота побочных эффектов на фоне терапии эпросартаном приведена в табл. 5. Очень важно, что препараты этой группы в отличие от ингибиторов АПФ не вызывают и не усиливают кашель. Таким образом, блокаторы ангиотензиновых рецепторов достаточно безопасны; противопоказаниями к их применению являются только беременность, гиперкалиемия и двусторонний стеноз почечных артерий.
Согласно Национальным рекомендациям по диагностике и лечению артериальной гипертензии (2001), абсолютным показанием к применению блокаторов ангиотензиновых рецепторов является непереносимость ингибиторов АПФ (кашель при их применении), относительным показанием — застойная сердечная недостаточность. Последняя рекомендация связана с тем, что, как показали Pitt B. и соавт. (1997), лосартан способен увеличивать продолжительность жизни у больных хронической сердечной недостаточностью.
Следует, однако, отметить, что угнетение эпросартаном и симпатоадреналовой, и ангиотензин-альдостероновой систем приводит к существенному снижению систолического АД, поэтому применение этого препарата перспективно при изолированной систолической гипертензии, артериальной гипертензии после инсульта, ожирении, стресс-индуцированной, метаболической, алкогольной гипертензии (Кобалава Ж. Д., Моисеев В. С., 2000).
Литература
- Argenziano L., Trimarco B. Effect of eprosartan and enalapril in the treatment of elderly hypertensive patients: subgroup analysis of a 26-week, double-blind, multicentre study. Eprosartan Multinational Study Group. Curr Med Res Opin, 1999; 15(1):9-14.
- Gavras I., Gavras H. Effects of eprosartan versus enalapril in hypertensive patients on the renin-angiotensin-aldosterone system and safety parameters: results from a 26-week, double-blind, multicentre study. Eprosartan Multinational Study Group. Curr Med Res Opin, 1999; 15(1):15-24.
- Gradman A. H., Gray J., Maggiacomo F., Punzi H., White W. B. Assessment of once-daily eprosartan, an angiotensin II antagonist, in patients with systemic hypertension. Eprosartan Study Group. Clin Ther, 1999; 21(3):442-453.
- Hedner T., Himmelmann A., for the Eprosartan Multinational Study Group. The efficacy and tolerance of once and twice daily doses of eprosartan in essential hypertension. J. Hypertens, 1999; 17:129-136.
- Kassler-Taub K., Littlejohn T., Elliot W. et al., for the Irbesartan Study Investigators. Сomparative efficacy of two angiotensin II receptor antagonists, irbesartan and losartan, in mild to moderate hypertension. Am J Hypertens. 1998; 11:445-53.
- Ohlstein E. H., Brooks D. P., Feuerstein G. Z., Ruffolo R. R. Inhibition of sympathetic outflow by the angiotensin II receptor antagonist, eprosartan, but not by losartan, valsartan or irbesartan: relationship to differences in prejunctional angiotensin II receptor blockade. Pharmacology, 1997; 55(5):244-51.
- Oparil S. Eprosartan versus enalapril in hypertensive patients with angiotensin-converting enzyme inhibitor cough. Curr Ther Res, 1999; 60(1):1-14.
- Ponticelli C., for the Eprosartan Study Group. Comparison of the efficacy of eprosartan and enalapril in patients with severe hypertension. Am J Hypertens, 1997; 10:128A.
- Puig J. G., Mateos F., Buno A., Ortega R., Rodriguez F., Dal-Re. R. Effect of eprosartan and losartan on uric acid metabolism in patients with essential hypertension. J. Hypertens, 1999; 17(7):1033-1039.
- Weber M. Clinical efficacy of eprosartan. Pharmacotherapy. 1999; 19(4, part 2):95–101.
- Zanchetti A., Omboni S., Di Biago C. Candesartan cilexetil and enalapril are of equivalent efficacy in patients with mild to moderate hypertension. J Hum Hypertens, 1997; 11 (suppl 2):57-9.
Сартаны в лечении фибрилляции предсердий
При длительном лечении пациента с мерцательной аритмией выбор стратегии контроля ритма не оказывает влияния на долгосрочный прогноз, хотя и улучшает качество жизни пациентов, уменьшая выраженность симптомов [19, 20]. Антиаритмическая терапия зачастую характеризуется плохой переносимостью, радиочастотные методы лечения доступны ограниченному кругу больных, поэтому поиск безопасных фармакологических средств, способных влиять на течение мерцательной аритмии и прогноз пациентов, продолжается. В спектр этих препаратов входят и сартаны. Доказано повышение тканевого уровня ангиотензинпревращающего фермента и увеличение экспрессии рецепторов к ангиотензину у пациентов с фибрилляцией предсердий [21]. Активация РААС широко вовлечена в прогрессирование хронической СН и может способствовать возникновению фибрилляции предсердий. Ангиотензин II, вызывая пролиферацию фибробластов и снижая активность коллагеназ, является мощным активатором процессов фиброза миокарда [22, 23]. Блокада РААС, вызываемая АРА II или иАПФ, приводит к замедлению процессов фиброза предсердий, снижению давления в левом предсердии, уменьшению эктопической активности предсердий [24–26]. Кроме того, определенную роль в профилактике фибрилляции предсердий может играть непосредственный гемодинамический эффект препаратов за счет снижения постнагрузки.
При анализе рандомизированных исследований получены доказательства того, что иАПФ и сартаны способны снижать частоту возникновения новых приступов фибрилляции предсердий по сравнению с плацебо. Преимущества в отношении риска возникновения фибрилляции предсердий у лиц с систолической СН по сравнению с плацебо были продемонстрированы для эналаприла в исследовании SOLVD, для валсартана — в исследовании Val-HeFT, однако эти исследования проводились достаточно давно, когда стандарты лечения больных с СН существенно отличались от современных, не включали b -блокаторы. Именно на этом основывались сомнения в том, что сартаны будут обладать дополнительными преимуществами для профилактики возникновения пароксизмов фибрилляции предсердий при назначении их на фоне адекватной терапии СН.
Эти сомнения рассеялись после опубликования результатов исследования CHARM. У больных с симптомной СН, получавших современную терапию, назначение кандесартана приводило к снижению относительного риска развития фибрилляции предсердий на 19 % по сравнению с плацебо (ОР 0,812; 95% ДИ 0,662–0,998; p = 0,048) [26]. В подгруппе пациентов со сниженной ФВ также наблюдалось достоверное снижение риска возникновения фибрилляции предсердий на 22 %. Метаанализ исследований, посвященных этой проблеме, продемонстрировал, что чем больше степень снижения фракции выброса, тем большее протективное действие в отношении риска развития фибрилляции предсердий оказывают препараты, блокирующие РААС [28].
Помимо уменьшения риска возникновения новых эпизодов фибрилляции предсердий, сартаны способны предотвращать появление рецидивов при пароксизмальной форме заболевания. Сартаны и иАПФ могут обладать непосредственным антиаритмическим эффектом, поскольку ангиотензин II способен напрямую участвовать в процессе электрического ремоделирования предсердий даже в отсутствие СН. Так, снижение рефрактерного периода предсердий, наблюдаемое в эксперименте на фоне частой стимуляции предсердий, может быть предотвращено назначением средств, подавляющих активность РААС. Назначение ирбесартана дополнительно к амиодарону за 3 недели до плановой кардиоверсии пациентам с персистирующей фибрилляцией предсердий снижает вероятность развития рецидива пароксизмов фибрилляции предсердий по сравнению с терапией амиодароном без ирбесартана (17 % vs 37 %, p = 0,008) [29]. Максимальный эффект сартанов наблюдался в течение первых 2 месяцев лечения, что подтверждает роль блокады эффектов ангиотензина II в отношении процессов электрического ремоделирования предсердий в раннем периоде после кардиоверсии.
Для оценки преимуществ одного класса над другим в профилактике развития нарушений ритма, а также роли средств, влияющих на РААС, в лечении фибрилляции предсердий требуется проведение дальнейших исследований.
Противопоказания к применению
Лекарство прошло испытания на разных категориях больных. Его качество подтверждено фармакологами. После полученных данных было выявлено, что его запрещено применять следующим группам лиц:
- повышенная чувствительность, непереносимость на 1 из компонентов состава;
- беременность, грудное вскармливание.
Действующее вещество проникает через плацентарный барьер и в грудное молоко, влияя на плод, новорожденного. Возможно замедление развития, дисфункция внутренних органов. Если произошло незапланированное зачатие, прием таблеток прекращают.
Существует группа пациентов, которым можно применять средство, но с осторожностью. Врач регулирует дозировку, поэтому устраняется риск негативного действия. Контроль количества таблеток показан больным, имеющим следующие состояния:
- несовершеннолетний возраст до 18 лет;
- общий объем циркулирующей крови ниже нормы по полу;
- почечная недостаточность в стадии декомпенсации;
- цирроз, злокачественное перерождение печени;
- желчекаменная болезнь, другие патологии, приводящее к закупорке желчевыводящих путей;
- прием лекарств, направленных на сохранение калия в организме.
Если на начальном этапе лечения противопоказаний не было выявлено, но развились побочные эффекты, средство немедленно отменяют. Привыкание к нему не разовьется, но возникнут осложнения.
Антигипертензивная эффективность кандесартана и других БРА
Сравнительной эффективности кандесартана и лозартана был посвящен специальный метаанализ, включавший 14 исследований (8 по АГ и 6 по СН) [11]. Его вторичной целью было изучение сравнительной экономической эффективности обоих препаратов. Во всех исследованиях с участием больных АГ проводилось прямое сравнение кандесартана и лозартана. Разница между показателями АД составила -1,96 мм рт. ст. (95% ДИ от -2,40 до -1,51) для ДАД и -3,00 мм рт. ст. (95% ДИ от -3,79 до -2,22) для САД в пользу кандесартана. Эти различия определяли с помощью Марковской модели, оценивающей стоимость 1 года качественной жизни, в результате анализа продемонстрирована экономическая целесообразность применения кандесартана.
Возможно ли развитие злокачественных новообразований?
Честь лекарственных средств, направленных на снижение АД, вызывает развитие злокачественных опухолей. Обычно рак образуется в легочной ткани. Первый признак патологии — наличие кашля. Это побочный эффект, возникающий у ингибиторов АПФ. Поэтому распознать осложнение или рак на первых этапах сложно.
Были проведены исследования, выявляющие наличие или отсутствие злокачественности клеток при использовании сартанов. Выявлены следующие данные последних исследований:
- отсутствие малейшего процента развития злокачественных клеток;
- снижение риска появления новообразований доброкачественной или злокачественной природы.
Исследования на тему рака до сих пор не закрытый. Часть гипотензивных средств обладают этим действием. Риски появления рака минимальны. Если пациент с артериальной гипертензией не будет принимать препараты, возникнет возможность инфаркта, инсульта. При использовании БРА у людей продлевается жизнь, улучшается ее качество.
Ретинопатия при сахарном диабете 1 и 2 типов
Исследования DIRECT-prevent 1 и DIRECT-protect 1
Исследование DIRECT (DIabetic Retinopathy Candesartan Trials) проводилось с целью изучения эффективности кандесартана для профилактики (DIRECT-prevent 1) и замедления прогрессирования (DIRECT-protect 1) диабетической ретинопатии (ДР) при СД 1 типа [6, 18]. Пациентов в возрасте 18–55 лет с СД 1 типа, нормотензией и нормоальбуминурией, без ДР включили в DIRECT-prevent 1 (710 — в группу кандесартана, 710 — в группу плацебо), пациентов с ДР — в DIRECT-protect 1 (1905 — в группу кандесартана, 954 — в группу плацебо) и проспективно рандомизировали для лечения кандесартаном 16 мг 1 р./сут или плацебо. Через 1 мес. дозу кандесартана увеличивали до 32 мг. Первичные конечные точки — частота и прогрессирование ДР: повышение по меньшей мере на 2 пункта или повышение на 3 пункта соответственно по шкале ДР. Возникновение ДР наблюдалось у 178 (25%) участников в группе кандесартана против 217 (31%) в группе плацебо, ОР 0,82 (95% ДИ 0,67–1,00, р=0,0508). Прогрессирование ДР произошло у 127 (13%) участников в группе кандесартана против 124 (13%) в группе плацебо, ОР 1,02 (95% ДИ 0,80–1,31, р=0,85) для группы DIRECT-protect 1. При проведении Post-hoc анализа для увеличения балла по шкале оценки ДР минимум на 3 пункта ОР составил 0,65 (95% ДИ 0,48–0,87, p=0,0034), это снижение риска оставалось достоверным после коррекции по исходным характеристикам — ОР 0,71, 95% ДИ 0,53–0,95, p=0,046. В конце исследования шанс иметь более низкий балл по шкале оценки ДР был выше у принимавших кандесартан как в DIRECT-prevent 1 (ОР 1,16, 95% ДИ 1,05–1,30, p=0,0048), так и в DIRECT-protect 1 (ОР 1,12, 95% ДИ 1,01–1,25, p=0,0264).
Мигрень
В проспективном рандомизированном двойном слепом перекрестном исследовании оценивали эффективность кандесартана у 60 пациентов с мигренью [6, 22]. Выявлено, что прием кандесартана в дозе 16 мг/сут снижает среднее количество дней с головной болью и мигренью по сравнению с таковым при приеме плацебо (13,6 против 18,5 дня соответственно с головной болью, р=0,001; 9,0 против 12,6 дня соответственно с мигренью, р=0,001). Применение кандесартана значительно уменьшало выраженность головной боли, а также количество больничных дней по этой причине. Частота ответа на кандесартан, определенная как снижение количества дней с мигренью на 50% и более, достигла 40,4%, на плацебо — 3,5% (р=0,001). Частота побочных эффектов при приеме кандесартана была сопоставима с таковой при приеме плацебо.
Нефропротективный потенциал сартанов
Уменьшение протеинурии ассоциировано с замедлением прогрессирования хронической болезни почек. Накоплено достаточно данных, свидетельствующих о том, что и сартаны, и иАПФ способны оказывать положительное влияние на функциональное состояние почек. Ренопротективные свойства присущи и классу антагонистов кальциевых каналов. Имеются ли преимущества назначения того или иного класса препаратов? В нескольких крупных рандомизированных исследованиях убедительно доказано, что сартаны эффективно противостоят прогрессированию поражения почек.
В исследовании IDNT были изучены свойства ирбесартана у 1715 больных с сахарным диабетом 2-го типа и нефропатией [30]. Эффекты препарата в дозе 300 мг сравнивались с действием амлодипина 10 мг и плацебо в течение 2,6 года. Частота достижения конечных точек при применении ирбесартана в целом была на 20 % ниже, чем в группе плацебо, и на 23 % ниже, чем в группе амлодипина. При этом риск удвоения исходного уровня креатинина был ниже, чем в указанных группах, на 33 и 37 % соответственно, а риск развития терминальной ХПН — на 23 %. Нефропротективный эффект ирбесартана в исследовании IDNT, как и лозартана в исследовании RENAAL, не зависел от уровня АД.
В исследовании IRMA-2 у больных АГ и сахарным диабетом 2-го типа зарегистрировано значительное снижение частоты развития микроальбуминурии, независимого фактора риска сердечно-сосудистых заболеваний. Снижение риска прогрессирования диабетической нефропатии проявлялось независимо от антигипертензивного эффекта препарата.
R. Kunz et al., проанализировав результаты 59 исследований (6181 пациент), посвященных сравнению нефропротективного потенциала иАПФ, сартанов и антагонистов кальциевых каналов у лиц с хроническим заболеванием почек, пришли к выводу, что АРА II и иАПФ оказались одинаково эффективными в снижении протеинурии, а при сравнении с антагонистами кальциевых рецепторов преимущество оказалось на стороне АРА II [31]. Сартаны уменьшали протеинурию независимо от степени ее выраженности и причины развития.
Деление по поколениям
Реклама:
Выделяют 2 поколения, каждое из которых включает список лекарственных препаратов. Их деление основано на качестве блокировки рецепторов. Данные описаны в таблице.
| Поколение | Список препаратов | Влияние на рецепторы, дополнительные эффекты |
| 1 | Лозартан, Валсартан, Кандесартан, Ирбесартан | Блокируют ангиотензин 1. Снижают АД, количество липопротеинов и холестерина в сосудах, защищают от почечной и сердечной ткани |
| 2 | Телмисартан | Подавляют все рецепторы АТ, активаторы пероксисом. Устраняют атеросклероз, снижают липопротеины и глюкозу. Стимулируют поджелудочную железу. Снимают воспалительную реакцию |
Группы 1, 2 поколений схожи по регулировке АД. Их разница незначительна, не выявляется с помощью инструментальных обследований. Если у пациента нет сахарного диабета или атеросклероза, предпочтительнее лекарство 1 поколения.
Часто в аптеке невозможно встретить основное наименование препарата. Однако существуют торговые названия, соответствующие по химическому составу, механизму действия. Выделяют следующую классификацию лекарственных средств:
- Валсартан: Вальсакор, Тарег;
- Лозартан: Блоктран, Зисакар, Лозап, Лариста, Реникард;
- Ирбесартан: Апровель, Фирмаста;
- Кандесартан: Ангиаканд, Гипосарт, Кандекор, Ордисс;
- Олмесартан: Кардосал.
Если у пациента появились побочные эффекты на один из назначенных препаратов, самостоятельно заменить его другим веществом запрещено. Возникают осложнения. Это ухудшает самочувствие, приводит к чрезмерному снижению АД.
Реклама:
Лекарственные взаимодействия
Реклама:
Группу препаратов БРА назначают с другими лекарственными средствами, так как они редко входят в химическое взаимодействие, не нарушая лечебный эффект. Рекомендуется совместный прием с другими лекарствами, направленными на улучшение самочувствия пациента при сердечно-сосудистых патологиях, сахарном диабете.
Однако при подборе дозировки учитывают, что при сочетании гипотензивных веществ давление снизится еще больше. Чтобы устранить риск системной гипотензии, обморока, регулируют дозу обоих применяемых средств.
Существует группа лекарств, которые могут изменить состояние сердечно-сосудистой системы, печени, почек при комбинации с сартанами. Риск этого действия минимален, но требуется периодически сдавать лабораторный анализ крови, мочи. К таким средствам относятся:
- нестероидные противовоспалительные препараты;
- диуретики с отсутствием эффекта выведения калия;
- антикоагулянты;
- лекарства, содержащие калий.
От этих средств могут возникнуть побочные эффекты. Например, если употреблять Гепарин вместе с Валсартаном, кровь станет чрезмерно жидкой. У пациента может возникнуть внезапное кровотечение при незначительных ушибах.