Лейкоз, который часто называют раком крови либо лейкемией, относится к тяжёлым онкологическим заболеваниям. Он поражает кроветворные органы и вызывает изменения, из-за которых в крови больного резко увеличивается количество лейкоцитов. С развитием заболевания кровь постепенно перестаёт выполнять свои функции в организме, из-за чего при отсутствии лечения наступает летальный исход. Болезнь поражает не только взрослых, но и детей, с одинаковой частотой обнаруживается у мужчин и женщин.
Виды заболевания
Современная классификация лейкозов включает несколько принципов деления на виды. Прежде всего, следует упомянуть разделение случаев заболевания по характеру протекания на:
- острые, характеризующиеся быстрым развитием и образованием большого количества незрелых клеток крови — бластов;
- хронические, которым свойственно длительное течение и патологическое продуцирование зрелых лейкоцитов с изменёнными свойствами.
Ещё один принцип классификации лейкозов основан на уровне дифференцирования поражённых клеток, которые могут быть:
- недифференцированными;
- цитарными;
- бластными.
Кроме того, онкологи выделяют множество видов лейкозов по типам клеток, патологическое изменение которых лежит в основе заболевания. По этому принципу различают лимфобластные, монобластные, миелобластные, лимфоцитарные, миеломные и другие разновидности болезни.
Паллиативная помощь
Для терапии острого лейкоза имеется большое количество методов лечения. Это может быть химиотерапия, таргетная терапия, иммунотерапия. Все эти методы могут привести к ремиссии даже после многократных рецидивов. Поэтому как таковая, паллиативная терапия назначается редко и, как правило, у возрастных пациентов, которые не могут перенести тяжелое лечение.
В этом случае используется химиотерапия, медикаментозная терапия и лучевая терапия.
Химиотерапия
Химиотерапия при паллиативном лечении проводится не с целью достижения ремиссии, а для удержания опухолевого клона от стремительного размножения. На этом этапе могут применяться стандартные цитостатические препараты в меньших дозировках, иммунотерапия, таргетная терапия и другие методы противоопухолевого лечения.
Лучевая терапия
Лучевая терапия может применяться для облегчения болевого синдрома при сильном поражении костей, а также при наличии внекостномозговых очагов.
Симптомы
Течение разных видов заболевания не сопровождается специфическими симптомами лейкоза. Напротив, его проявления одинаковы для всех типов патологии и на начальных стадиях слабо диагностируются. К ним относят:
- повышенную склонность к простудам и сезонным недомоганиям;
- ночную потливость;
- суставные и костные боли;
- набухание лимфатических узлов;
- нестабильность температуры тела, постоянные резкие скачки;
- бледность, сероватый оттенок кожи;
- общее недомогание, слабость;
- длительное заживление даже небольших повреждений;
- беспричинное понижение массы тела.
На поздних стадиях болезни появляются более отчётливые признаки лейкемии:
- характерная желтизна кожи и глазных белков;
- ухудшение зрения, вплоть до полной дисфункции;
- сильные головные боли;
- затруднённое дыхание, пневмония;
- частая тошнота, рвотные позывы;
- проблемы с сердечной деятельностью;
- онемение лицевых мышц, частичное либо полное.
На поздних стадиях из-за повышенной хрупкости сосудов часто развиваются подкожные и внутренние кровоизлияния. Могут появиться язвенно-некротические поражения тканей, ангина в тяжёлой форме.
Какие процессы влияют на самочувствие больного
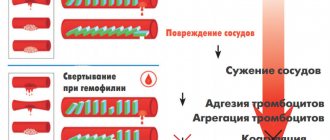
У человека с лейкемией в кровь выбрасываются незрелые лимфо- и лейкоциты, лишённые защитных функций. Уровень эритроцитов падает и в тканях не происходит должный кислородный обмен. Нарушается периферийное кровоснабжение, снижается уровень тромбоцитов, кровь перестает сворачиваться, внутренние органы увеличиваются и отекают.
Онкология развивается на фоне наследственных и генетических отклонений. Лейкемия прогрессирует под влиянием на организм алкоголя, никотина, вредных пищевых продуктов, канцерогенов. Особый фактор, влияющий на развитие рака крови – радиационное облучение женщины во время вынашивания плода или влияние больших доз излучения на организм взрослого человека.
Причины и факторы риска
Конкретную взаимосвязь между определёнными воздействиями и появлением рака крови обнаружить пока не удалось, однако факторы риска, повышающие вероятность возникновения болезни, хорошо известны онкологам.
- Наследственность. Если в семье имеются случаи заболевания, то риск возрастает в 3-5 раз. Кроме того, существенным фактором риска являются генетические болезни.
- Радиация. Значительно чаще, чем обычно, симптомы лейкоза возникают у людей, подвергшихся радиационному воздействию.
- Химические вещества. Патогенным воздействием, провоцирующим мутацию клеток крови, обладают десятки химических соединений, с которыми люди контактируют в процессе профессиональной деятельности. В частности, к ним относятся пары бензина.
- Курение. У курящих людей в несколько раз возрастает риск острого миелобластного лейкоза.
Присутствие одного и даже нескольких перечисленных факторов не означает, что человек обязательно заболеет, однако вероятность онкопатологии крови у них существенно повышена.
Причины возникновения
Как при любых онкологических заболеваниях основной причиной возникновения злокачественного новообразования является нарушения апоптоза (запрограммированной гибели клеток), которое приводит к размножению патологических клеток опухоли. Всё это происходит на фоне ослабленного иммунитета.
Предрасполагающие факторы
- Генетическая предрасположенность – если близкие родственники страдали подобными заболеваниями.
- Первичный или вторичный иммунодефицит.
- Воздействие ионизирующего излучения. Такому облучению подверглись люди пострадавшие при аварии на Чернобыльской АЭС и ликвидаторы последствий. Люди прошедшие
- курсы лучевой терапии на фоне других онкологических заболеваний.
- Воздействие химических канцерогенов. К этой же группе можно отнести людей, которые получают химиотерапию по поводу других онкологических заболеваний.
Стадии
Острый и хронический рак крови несколько различаются по характеру протекания болезни. Онкологи различают следующие стадии острого лейкоза:
- полное клиническое развитие, при которой у пациента появляются кровотечения, воспалительные процессы в различных органах, уменьшается количество эритроцитов, падает гемоглобин;
- ремиссия, когда клинические проявления уменьшаются, а количество незрелых клеток в костном мозге не превышает 5%;
- рецидив, когда самочувствие больного ухудшается с ростом числа незрелых лейкоцитов в костном мозге и крови;
- терминальная, в которой опухоль прогрессирует, а практически все клетки крови становятся патологическими, из-за чего во многих органах развиваются язвенно-некротические процессы.
Стадии ремиссии и рецидива могут циклично повторяться несколько раз, при этом рецидивы становятся всё более тяжёлыми, а ремиссии — короткими и мало выраженными.
Хронический лейкоз разделяют на следующие стадии:
- начальную, длящуюся до года, во время которой в крови возрастает количество нейтрофильных лейкоцитов и падает в несколько раз показатель щелочной фосфатазы;
- развёрнутую, продолжающуюся до пяти лет, с характерной для заболевания клинической картиной, когда костный мозг постепенно перестаёт продуцировать нормальные клетки крови, увеличивается в размерах селезёнка, изменённые клетки постепенно проникают в периферийный кровоток;
- терминальную, продолжительность которой не превышает полугода, характеризующуюся распространением раковых клеток во все жизненно важные органы с током крови.
Хронический лимфоцитарный лейкоз
Поскольку хронический лимфоцитарный лейкоз прогрессирует медленно, многие люди не нуждаются в лечении в течение нескольких лет — пока не начинает увеличиваться содержание лимфоцитов, не увеличиваются лимфатические узлы и не снижается количество тромбоцитов и эритроцитов. Анемию лечат переливаниями эритроцитной массы и инъекциями эритропоэтина (лекарство, которое стимулирует формирование эритроцитов). При снижении количества тромбоцитов переливают соответствующий компонент крови, а при развитии инфекционной болезни назначают антибиотики. Чтобы замедлить рост лимфатических узлов, печени и селезенки, когда это сопровождается дискомфортом, применяется лучевая терапия. Лекарства
, которыми принято лечить сам лейкоз, не вылечивают от болезни и не продлевают жизнь, а к тому же могут вызывать тяжелые побочные эффекты. Избыточное лечение более опасно, чем недостаточное. Когда количество лимфоцитов становится очень большим, врач может назначить противоопухолевые средства, иногда в комбинации с кортикостероидами (гормональными средствами). Прием преднизолона и других кортикостероидов может сопровождаться существенным и быстрым улучшением у людей с далеко зашедшим лейкозом. Однако эта реакция обычно кратковременная, а кроме того, кортикостероиды вызывают много побочных эффектов при длительном использовании, в том числе возрастает риск возникновения тяжелых инфекций.
Лекарственная терапия
В-клеточного лейкоза включает алкилирующие средства, которые уничтожают злокачественные клетки, взаимодействуя с их ДНК. Для лечения волосковоклеточного лейкоза высокоэффективен альфа-интерферон.
Прогноз
Большинство форм хронического лимфоцитарного лейкоза прогрессирует медленно. Шансы пациента на выздоровление зависят оттого, как далеко зашла болезнь. Определение стадии болезни основано на таких показателях, как количество лимфоцитов в крови и костном мозге, размер селезенки и печени, наличие или отсутствие анемии, содержание тромбоцитов. Люди, имеющие В-клеточный лейкоз в ранних стадиях, часто живут 10—20 лет после установления диагноза и обычно не нуждаются в лечении. Больные, у которых выражена анемия, а содержание тромбоцитов менее 100х Ю’в 1 л крови (норма 180—320х 109), имеют худший прогноз,чем те, у кого анемия не выражена и содержание тромбоцитов в норме. Обычно смерть наступает из-за прекращения функции костного мозга: он не может вырабатывать достаточное количество нормальных клеток, способных доставлять кислород клеткам организма, бороться с инфекциями и предотвращать кровотечение. У людей, имеющих Т-клеточный лейкоз, прогноз несколько хуже. По причинам, по-видимому связанным с изменениями в иммунной системе, у больных с хроническим лимфоцитарным лейкозом более вероятно развитие других онкологических заболеваний.
Диагностика
Основными процедурами в диагностике лейкоза являются лабораторные анализы крови: общий, биохимический, генетический.
Не менее важны исследования пункции костного мозга и цереброспинальной жидкости:
- цитогенетическое, выявляющее атипичные хромосомы, характерные для изменённых клеток;
- цитохимическое, позволяющее выявить на ранней стадии острую форму заболевания;
- иммунофенотипическое, в результате которого становится понятно, какие типы клеток подверглись злокачественному изменению;
- миелограмма, позволяющая определить стадию заболевания и динамику процесса.
Одновременно пациенту назначают инструментальные исследования внутренних органов — УЗИ, КТ, МРТ, чтобы определить лейкозную инфильтрацию.
Классификация ХЛЛ
Хронический лейкоз классифицируется по стадиям и по группам риска.
Стадия заболевания определяется на основании клинического обследования и результатах анализа крови:
- Стадия А — уровень гемоглобина более 100 г/л, тромбоцитов более 100 × 10 9 /л, и поражено менее 3 областей лимфатических узлов.
- Стадия В — уровень гемоглобина более 100 г/л, тромбоцитов более 100 × 10 9 /л, и поражено более 3 областей лимфатических узлов.
- Стадия С уровень гемоглобина менее 100 г/л или уровень тромбоцитов менее 100 × 10 9 /л.
Классификация по группам риска
Для данной классификации был разработан международный прогностический индекс, учитывающий следующие параметры:
- мутация TP53 (17p).
- мутация IGHV.
- Уровень β2-микроглобулина >3,5 мг/л.
- Стадия B/С.
- Возраст старше 65 лет.
Каждому из этих параметров присваивается определенное количество баллов, при их суммировании пациент определяется в одну из 4 групп риска:
- 0-1 балл — группа с низким риском прогрессирования.
- 2-3 балла — промежуточный риск прогрессирования.
- 4-6 баллов — высокий риск прогрессирования.
- 7-10 баллов — очень высокий риск прогрессирования.
Лечение
После обнаружения лейкоза лечение выбирается в соответствии с формой и стадией заболевания, уровнем поражения жизненно важных органов, возрастом, общим состоянием организма. Методику лечения выбирает специалист — онколог, онкогематолог, а его целью становится восстановление нормального кроветворного процесса, достижение продолжительной ремиссии, а в идеале — полное излечение.
Выбор метода во многом зависит от формы патологии. При остром течении болезни хороший эффект даёт химиотерапия, в случаях хронического заболевания наиболее действенным методом часто становится пересадка костного мозга или лечение стволовыми клетками. Неблагоприятные симптомы купируются проведением дезинтоксикационной и гемостатической терапии, введением здоровых тромбоцитов и лейкоцитов, курсами антибиотиков.
Реабилитация
В перечень клинических рекомендаций при остром лейкозе в период реабилитации входят:
- мероприятия по повышению иммунитета;
- сбалансированное питание;
- дезинтоксикационная терапия;
- восстановление кишечной микрофлоры;
- антистрессовая психотерапия;
- улучшение качества сна.
В период восстановления важно выполнять все назначения лечащего врача-онколога, вовремя и полностью проходить рекомендованные лечебные курсы.
Прогнозы
Успех лечения лейкоза зависит от многих факторов, но в большинстве случаев прогноз благоприятен. Острые формы более сложны, так как стремительное течение заболевания оставляет меньше времени для действий врача. При хронической форме благоприятные исходы, согласно статистике, составляют до 85% случаев.
В любом случае остаются шансы на продолжительную ремиссию и на полное избавление от болезни. У взрослых вероятность позитивного исхода составляет не менее 40%, у детей — до 90%.
Патофизиология
Под влиянием вышеописанных этиологических факторов в организме человека происходят соматические мутации клеток-предшественниц кроветворной и лимфоидной тканей.
https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1526-0968.2002.00402.x
Первый этап образования лейкемий начинается с мутации родоначальной клетки, которая приобретает способность быстро пролиферировать. Вследствие этого процесса образуются клетки, что являются их клоном.
На этапе формирования первой копии, опухоль сохраняет способность к дальнейшей дифференциации (доброкачественный опухолевый рост). Со временем, в первичного лейкозного клона происходят многочисленные мутации и изменения в структуре. В результате они не только активно пролиферируют, но и теряют способность к дифференцировке (злокачественного опухолевого роста).
И у детей, и у взрослых острый лейкоз может проявляться чрезвычайно высоким числом бластов; явление, известное как гиперлейкоцитоз. Дыхательная недостаточность, внутричерепное кровотечение и тяжелые метаболические нарушения часто возникают при острых гиперлейкоцитарных лейкозах (АГЛ) и являются основными детерминантами наблюдаемой высокой ранней смертности (от 20% до 40%).
Процесс, приводящий к этим осложнениям, давно известен как лейкостаз, но биологические механизмы, лежащие в основе его развития и прогрессирования, остаются неясными. Традиционно лейкостаз связывают с накоплением лейкозных бластов в микроциркуляции, и его лечение направлено на быстрое снижение лейкоцитоз. https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1526-0968.2002.00402.x