- Диета
Нарушение толерантности к глюкозе (НТГ) – форма скрытого диабета, характеризующаяся отсутствием клинических признаков диабета при неадекватном повышении уровня сахара в крови и медленном его понижении под влиянием разных причин (обычно после еды). Это состояние высокого риска в отношении развития клинически выраженного сахарного диабета в будущем. Кроме того, у людей с нарушенной толерантностью к глюкозе обычно тяжелее протекают сопутствующие заболевания.
Своевременное выявление такого нарушения углеводного обмена позволяет принять меры для того, чтобы избежать развития сахарного диабета, или, по крайней мере, значительно отсрочить его возникновение. Диагностика несложна, достаточно провести пероральный тест на толерантность к глюкозе.
Синонимы: предиабет, бессимптомный диабет, субклинический диабет, скрытый диабет, латентный диабет.
В Международной классификации болезней 10 редакции (МКБ-10) заболевание имеет код R73.0.
Причины и факторы риска
Происхождение нарушения углеводного обмена отображено в классификации сахарного диабета, опубликованной Всемирной организацией здравоохранения в 1999 году. Толерантность к глюкозе может снижаться по следующим причинам:
| Этиологический фактор | Расшифровка |
| Генетические нарушения | · Нарушения функции β-клеток (инсулинпродуцирующих клеток поджелудочной железы); · нарушение усваивания инсулина; · генетически обусловленная деструкция β-клеток; · генетически обусловленная резистентность к инсулину. |
| Эндокринопатии | Синдром Иценко – Кушинга, тиреотоксикоз, феохромоцитома, акромегалия и др. |
| Ожирение | ИМТ (индекс массы тела) ≥ 25 кг/м2 |
| Вирусные инфекции | · Вирус Эпштейна – Барра; · цитомегаловирус; · вирус эпидемического паротита. |
| Диабетогенные лекарственные и иные химические вещества | Глюкокортикоиды, агонисты α-адренорецепторов, тиазиды, α-интенферон, пентамидин и др. |
| Генетические и хромосомные синдромы, сопровождающиеся нарушением глюкозотолерантности | Синдром Дауна, Шерешевского – Тернера, Лоуренса – Муна, Вольфрама, хорея Гентингтона и др. |
| Заболевания экзокринного аппарата поджелудочной железы | Панкреатит, муковисцидоз, некоторые неоплазии. |
Факторы, способствующие развитию предиабета, многочисленны и разнообразны. К ним относятся:
- избыточная масса тела;
- случаи сахарного диабета в семейном анамнезе;
- малоподвижный образ жизни;
- возраст старше 45 лет;
- артериальная гипертензия;
- отклонения от нормы содержания ХС ЛПВП в крови;
- повышенное содержание триглицеридов в крови;
- некоторые нарушения обмена веществ (подагра, гиперурикемия, атеросклероз, метаболический синдром);
- хронические заболевания печени, почек, сердечно-сосудистой системы;
- фурункулез;
- пародонтоз;
- гестационный диабет в анамнезе;
- невынашивание беременности, беременность, завершившаяся мертворождением, преждевременные роды, чрезмерно крупный плод в анамнезе;
- тяжелый стресс, большое хирургическое вмешательство, тяжелое заболевание в анамнезе.
Все люди с перечисленными состояниями должны регулярно проходить тест на толерантность к глюкозе.
Причины заболевания
НТГ (нарушение толерантности к глюкозе) имеет свой код по МКБ 10 – R 73.0, но не является самостоятельным заболеванием. Такая патология частый спутник ожирения и один из симптомов метаболического синдрома. Нарушение характеризуется изменением количества сахара в кровяной плазме, которое превышает допустимые показатели, но еще не дотягивает до гипергликемии.
Происходит это по причине сбоя процессов всасывания глюкозы в клетки органов вследствие недостаточной восприимчивости клеточных рецепторов к инсулину.
Такое состояние еще называют преддиабет и, при отсутствии лечения, человеку с НТГ рано или поздно грозит диагноз «2 тип сахарного диабета».
Нарушение обнаруживается в любом возрасте, даже у детей и у большинства больных зафиксированы разные степени ожирения. Лишний вес часто сопровождается снижением чувствительности рецепторов клеток к инсулину.
Помимо этого, НТГ могут спровоцировать следующие факторы:
- Низкая физическая активность. Пассивный образ жизни в сочетании с излишним весом приводит к нарушению кровообращения, что, в свою очередь, вызывает проблемы с сердцем и сосудистой системой, и влияет на углеводный обмен.
- Лечение гормональными препаратами. Такие лекарственные средства приводят к снижению клеточной реакции на инсулин.
- Генетическая предрасположенность. Мутированный ген влияет на чувствительность рецепторов или на функциональность гормона. Такой ген передается по наследству, этим объясняется обнаружение нарушения толерантности в детском возрасте. Таким образом, если у родителей есть проблемы с углеводным обменом, то и у ребенка существует высокий риск развития НТГ.
Необходимо пройти исследование крови на толерантность в таких случаях:
- беременность крупным плодом;
- рождение крупного или мертворожденного ребенка в предыдущие беременности;
- гипертензия;
- прием диуретиков;
- патологии поджелудочной железы;
- низкое содержание в кровяной плазме липопротеидов;
- наличие синдрома Кушинга;
- людям после 45-50 лет;
- высокий уровень триглицеридов;
- приступы гипогликемии.
Симптомы
Какие-либо клинические проявления нарушенной глюкозотолерантности отсутствуют – именно по этой причине ее называют бессимптомным, или субклиническим диабетом. Состояние может быть выявлено только при проведении теста на толерантность к глюкозе в рамках профилактического обследования или диагностического обследования по другому поводу.
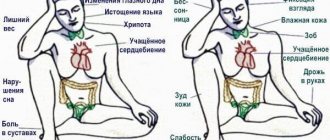
Тем не менее, специалисты склонны рассматривать некоторые признаки как потенциально указывающие на возможное нарушение глюкозотолерантности, в частности:
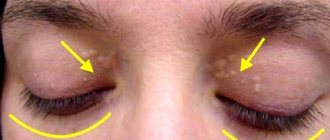
- подверженность кожным заболеваниям (фурункулез, грибковая инфекция, пиодермия, кожный зуд), алопеция:
- кровоточивость десен, пародонтоз;
- кишечный дисбактериоз, синдром раздраженного кишечника, дисфункции поджелудочной железы;
- расстройства менструального цикла у женщин, половая дисфункция у мужчин, кандидоз органов мочеполовой системы;
- ангионейропатии, ретинопатия, облитерирующий эндартериит.
Особенности нарушения толерантности к глюкозе у детей
Несмотря на то, что у детей и подростков нарушение глюкозотолератности обычно развивается под влиянием стрессового фактора и носит преходящий характер, оно, будучи подтвержденным во избежание ложноположительного результата свидетельствует о наличии сахарного диабета 1 типа (ювенильный, инсулинозависимый диабет). В данном случае нарушенная толерантность к глюкозе рассматривается не как предиабет, а как стадия развития сахарного диабета 1 типа, предшествующая его манифестации. В отличие от латентного диабета у взрослых, у детей предиабет является необратимым и требует постоянного контроля уровня глюкозы в крови с тем, чтобы своевременно начать инсулинотерапию.
Диагностика
Методом диагностики нарушенной толерантности к глюкозе является специальная проба на глюкозотолерантность, поскольку обычный тест, определяющий уровень глюкозы в крови, на стадии предиабета не будет иметь отклонений от нормы. Тест на толерантность к глюкозе – безопасный, недорогой и вместе с тем весьма информативный метод.
В ходе пробы определяется адекватность эндогенной секреции инсулина, проявляющаяся в способности организма поддерживать нормальный уровень глюкозы в крови в условиях стрессовой нагрузки питьевой глюкозой.
Противопоказания к проведению теста на глюкозотолерантность
- уровень глюкозы в крови выше диагностического порога сахарного диабета (7 ммоль/л);
- уровень глюкозы в любое время суток вне зависимости от приема пищи соответствует 11,1 ммоль/л и выше;
- недавно перенесенное хирургическое вмешательство, инфаркт миокарда;
- послеродовой период.
Подготовка к тесту
В течение трех суток перед исследованием пациент должен придерживаться обычной для него физической активности и рациона, включающего не менее 150 г углеводов в сутки. Последний прием пищи должен происходить не позднее, чем за 12 часов до начала теста. За 15 минут до начала теста и на всем его протяжении пациент должен пребывать в состоянии физического покоя. Этому не должны предшествовать стрессы, физические перегрузи или заболевания.
Проведение теста
Во время проведения пробы пациент должен быть спокоен, удобно сидеть или лежать.
Тест проводится утром натощак.
Производится забор крови из пальца (капиллярная кровь). Сразу после этого пациенту дают выпить раствор глюкозы (75 г сухой глюкозы в 250 мл воды), в который иногда добавляют несколько капель лимонного сока или раствора лимонной кислоты с целью избежать тошноты и других неприятных ощущений. Точное количество глюкозы рассчитывается исходя из 50 г/м2 поверхности тела, но не более 75 г для взрослых, при ожирении – из расчета 1 г/кг массы тела, но не более 100 г. Количество глюкозы для детей и подростков составляет 1,75 г/кг массы тела, но не более 75 г.
После употребления глюкозы натощак производят забор капиллярной крови через 30, 60, 90, 120 минут. При профилактическом обследовании проба может проводиться упрощенным методом, когда первый забор крови производят, как и в классическом варианте, перед глюкозной нагрузкой, а второй и последний – через 120 минут.
Интерпретация результатов пробы
В норме уровень глюкозы в крови сразу после глюкозной нагрузки возрастает, а затем быстро понижается. Начальный уровень глюкозы должен составлять менее 5,5 ммоль/л, через 30, 60 и 90 минут не превышать 11,1 ммоль/л, а через 120 минут быть ниже 7,8 ммоль/л.
Если содержание глюкозы в крови натощак превышает 5,5 ммоль/л, но ниже 6,1 ммоль/л, а через 120 минут находится в диапазоне 7,8–11,1 ммоль/л, диагностируют нарушение толерантности к глюкозе.
Если содержание глюкозы в крови натощак превышает 6,1 ммоль/л, а через 120 минут после глюкозной нагрузки ≥ 11,1 ммоль/л, диагностируют сахарный диабет.
Если уровень глюкозы в крови натощак находится в диапазоне 5,6–6,0 ммоль/л, говорят о нарушении гликемии натощак, это состояние свидетельствует о существующем риске развития сахарного диабета.
У людей старше 60 лет к полученным показателям уровня глюкозы в крови каждые 10 лет прибавляют 0,1 ммоль/л.
Цитата: Исследования зарубежных эндокринологов показывают, что 10% людей в возрасте 60 лет и старше обнаруживают нарушение глюкозотолерантности.
Дополнительная диагностика
Вспомогательным диагностическим критерием, позволяющим подтвердить диагноз нарушенной глюкозотолерантности или сахарного диабета, является определение уровня глюкозы в моче, собранной после глюкозной нагрузки.
Еще одним вспомогательным методом является измерение гликолизированного гемоглобина (HbA1c) – непрямого показателя средней концентрации глюкозы в крови в течение длительного периода. В норме показатель HbA1c составляет 4-6%. В то же время выявление повышенного HbA1c у людей без клинических проявлений сахарного диабета требует проведения анализа на уровень глюкозы в крови и теста на толерантность к глюкозе.
Глюкозотолерантный тест заключается в определении уровня глюкозы плазмы крови и инсулина натощак и через 2 часа после углеводной нагрузки в целях диагностики различных нарушений углеводного обмена (инсулинорезистентности, нарушения толерантности к глюкозе, сахарного диабета, гликемии).
Синонимы русские
ГТТ.
Синонимыанглийские
Glucose tolerance test, GTT, Oral glucose tolerance test.
Метод исследования
Электрохемилюминесцентный иммуноанализ — инсулин; ферментативный УФ (гексокиназный) — глюкоза.
Единицы измерения
Ммоль/л (миллимоль на литр) — глюкоза, мкЕд/мл (микроединица на миллилитр) — инсулин.
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Не курить в течение 3 часов до исследования.
Общая информация об исследовании
Глюкозотолерантный тест – это измерение уровня глюкозы в крови натощак и через 2 часа после перорального приема раствора глюкозы (чаще 75 г глюкозы). Прием раствора глюкозы повышает уровень глюкозы в крови в течение первого часа, далее в норме в поджелудочной железе вырабатывается инсулин и в течение второго часа уровень глюкозы в крови нормализуется.
Глюкозотолерантный тест используется в диагностике диабета (в том числе гестационного), является более чувствительным тестом, чем определение глюкозы натощак. В клинической практике глюкозотолерантный тест используют для выявления предиабета и диабета у лиц с пограничным уровнем глюкозы крови натощак. Помимо этого, данный тест рекомендуется проводить для раннего выявления диабета у лиц с повышенным риском (с избыточной массой тела, с наличием сахарного диабета у родственников, с ранее выявленными случаями гипергликемии, при заболеваниях обмена веществ и т.д.). Глюкозотолерантный тест противопоказан при высоком тощаковом уровне глюкозы (более 11,1 ммоль/л), а также при острых заболеваниях, детям до 14 лет, в последнем триместре беременности, при приеме некоторых групп препаратов (например, стероидных гормонов).
Для повышения клинической значимости совместно с измерением уровней глюкозы при глюкозотолерантном тесте используется определение уровня инсулина в крови. Инсулин — гормон, вырабатывающийся бета-клетками поджелудочной железы. Основной его функцией является снижение концентрации глюкозы в крови. Зная уровни инсулина до и после приема раствора глюкозы, при глюкозотолерантном тесте можно оценить выраженность ответа поджелудочной железы. При выявлении отклонений результатов от нормальных по соотношению уровней глюкозы и инсулина диагностика патологического состояния значительно облегчается, что сопутствует ранней и более точной постановке диагноза.
Важно отметить, что назначение и интерпретация результатов глюкозотолерантного теста с измерением уровня инсулина крови производится только лечащим врачом.
Для чего используется исследование?
- Для диагностики нарушений углеводного обмена.
Когда назначается исследование?
- При симптомах гипогликемии для классификации различных типов диабетов;
- при определении соотношения глюкоза/инсулин, а также для оценки секреции инсулина и функции β-клеток;
- при выявлении инсулинорезистентности у пациентов с артериальной гипертонией, гиперурикемией, повышенным уровнем триглицеридов в крови, сахарным диабетом 2-го типа;
- при подозрении на инсулиному;
- при обследовании пациентов с ожирением, диабетом, метаболическим синдромом, синдромом поликистозных яичников, хроническим гепатитом, неалкогольным стеатозом печени;
- при оценке риска развития диабета и сердечно-сосудистых заболеваний.
Что означают результаты?
Глюкоза
Референсные значения
Натощак: 4,1 — 6,1 ммоль/л;
через 120 мин. после нагрузки: 4,1 — 7,8 ммоль/л.
| Диагностические критерии сахарного диабета и других нарушений гликемии* Сахарный диабет | |
| Натощак | ≥ 7,0 |
| Через 2 ч. после нагрузки | ≥ 11,1 |
| Нарушенная толерантность к глюкозе | |
| Натощак | |
| Через 2 ч. после нагрузки | ≥ 7,8 и |
| Нарушенная гликемия натощак | |
| Натощак | ≥ 6,1 и |
| Через 2 ч. после нагрузки | |
Маркеры предиабета (диабета):
- уровень глюкозы натощак больше нормы и/или после нагрузки больше нормы; уровень инсулина при этом может быть невысоким.
Возможные причины повышенного уровня глюкозы в плазме крови:
- различные нарушения углеводного обмена (нарушение толерантности к глюкозе, гликемия натощак);
- ложноположительный результат – недавно перенесенное или переносимое острое заболевание, хирургические операции, стресс.
Возможные причины пониженного уровня глюкозы в плазме крови:
- прием лекарственных препаратов, снижающих уровень глюкозы (инсулин, сахаропонижающие препараты);
- инсулинома;
- голодание;
- интенсивная физическая нагрузка накануне проведения теста.
Инсулин
Референсные значения: 2,6 — 24,9 мкЕд/мл.
Референсные значения для инсулина через 2 часа после нагрузки не приводятся, интерпретация результатов выполняется лечащим врачом.
Маркер инсулинорезистентности и предвестник развития диабета 2-го типа:
- уровень инсулина после нагрузки увеличился более чем в три раза по сравнению с «тощаковым» значением; уровень глюкозы при этом может быть равен «тощаковому» значению или быть ниже.
Возможные причины повышенного уровня инсулина:
- синдром поликистозных яичников;
- синдром Иценко – Кушинга;
- фруктозная или глюкозогалактозная непереносимость;
- инсулинома;
- ожирение;
- невосприимчивость к инсулину, как при хроническом панкреатите (включая муковисцидоз) и при раке поджелудочной железы.
Возможные причины низкой концентрации инсулина:
- деструкция β-клеток (СД, тип I);
- снижение активности инсулина,
- снижение синтеза инсулина поджелудочной железой (СД, тип II);
- циркуляция антител к инсулину;
- замедленное высвобождение инсулина;
- отсутствие (или недостаточное количество) рецепторов к инсулину.
Лечение нарушения толерантности к глюкозе
На этапе предиабета для нормализации нарушенного углеводного обмена достаточно коррекции образа жизни, которая, однако, должна носить не временный, а пожизненный характер.
На стадии предиабета еще можно избежать развития клинически выраженного заболевания
Диета
Основной метод лечения нарушения толерантности к глюкозе – диета. Ее основные принципы:
- Уменьшение содержания жиров в рационе до 40-50 г в день.
- Уменьшение потребления соли до 6 г в день максимум.
- Сокращение потребления простых углеводов (изделия из белой муки и сдобного теста, кондитерские изделия, сахар, мед).
- Ежедневное потребление небольшого количества сложных углеводов (изделия из цельнозерновой муки, картофель, крупы за исключением манной), равномерно распределенных на несколько приемов пищи.
- Предпочтение молочно-растительной диете (свежие и приготовленные овощи, фрукты и ягоды, молочные и кисломолочные продукты должны быть включены в ежедневный рацион). Кисломолочные продукты, помимо питательной ценности, способствуют профилактике кишечного дисбактериоза, часто сопровождающего нарушения углеводного обмена.
- Отказ от алкогольных напитков.
- Дробный режим питания: 5-6 приемов пищи в день небольшими порциями, с соблюдением равных временных интервалов между приемами.
- При ожирении суточная калорийность (определяется индивидуально с учетом пола, возраста, рода деятельности) пищи должна быть сокращена на 200-300 ккал до достижения нормальной массы тела.
Другие рекомендации
- Отказ от курения и других вредных привычек.
- Избегание гиподинамии, увеличение физической активности. Необходима ежедневная физическая нагрузка без переутомления.
- Регулярный контроль уровня сахара в крови.
- Нормализация режима труда и отдыха, полноценный ночной сон.
- Отказ от тяжелого физического труда, ночных смен.
- Наблюдение у эндокринолога с ежегодным обследованием, которое включает тест на глюкозотолерантность и определение HbA1c.
Лечение НТГ
Что делать, если НТГ подтвердилось?
Обычно клинические рекомендации заключаются в следующем:
- регулярно контролировать содержание в крови сахара;
- следить за показателями артериального давления;
- увеличить физическую активность;
- соблюдать диету, добиваясь снижения веса.
Дополнительно могут назначаться препараты, способствующие снижению аппетита и ускорению расщепления жировых клеток.
Важность правильного питания
Придерживаться принципов правильного питания полезно даже полностью здоровому человеку, а у больного с нарушением углеводного обмена изменение рациона является основным пунктом лечебного процесса и соблюдение диеты должно стать образом жизни.
Правила диетического питания заключаются в следующем:
- Дробный прием пищи. Есть нужно чаще, не менее 5 раз в день и небольшими порциями. Последний перекус должен быть за пару часов до сна.
- Выпивать ежедневно от 1,5 до 2 литров чистой воды. Это способствует разжижению крови, уменьшению отеков и ускорению метаболизма.
- Исключаются из употребления хлебные изделия из пшеничной муки, а также десерты с кремом, сладости и конфеты.
- Ограничить потребление крахмалистых овощей и спиртных напитков до минимума.
- Увеличить количество овощей богатых клетчаткой. Также разрешены бобовые, зелень и несладкие фрукты.
- Уменьшить в рационе потребление соли и специй.
- Сахар заменить на натуральные подсластители, в ограниченных количествах разрешается мед.
- Избегать в меню блюд и продуктов с большим процентом жирности.
- Разрешены нежирные молочные и кисломолочные продукты, рыба и постное мясо.
- Хлебные изделия должны быть из цельнозерновой или ржаной муки, либо с добавлением отрубей.
- Из круп отдавать предпочтение перловке, гречке, коричневому рису.
- Значительно сократить высокоуглеводные макаронные изделия, манку, овсяные хлопья, очищенный рис.
Не допускать голодания и переедания, а также низкокалорийного питания. Суточная норма калорий должна быть в пределах 1600-2000 ккал, где на сложные углеводы приходится 50%, на жиры примерно 30% и 20% на белковые продукты. Если есть заболевания почек, то количество белков уменьшается.
Физические упражнения
Еще одним важным пунктом терапии является физическая активность. Для снижения веса нужно спровоцировать интенсивный расход энергии, кроме того, это будет способствовать снижению уровня сахара.
Регулярные физические упражнения ускоряют обменные процессы, улучшают кровообращение, укрепляют сосудистые стенки и сердечную мышцу. Это предупреждает развитие атеросклероза и заболеваний сердца.
Основным направлением физических занятий должны стать аэробные нагрузки. Они приводят к повышению частоты сердечных сокращений, в результате чего ускоряется расщепление жировых клеток.
Для людей, страдающих гипертонией и патологиями сердечно-сосудистой системы, больше подойдут занятия низкой интенсивности. Неспешные прогулки, плавание, несложные упражнения, то есть все, что не приводит к повышению давления и появлению отдышки или болей в сердце.
Для здоровых людей занятия нужно выбрать более интенсивные. Подойдет бег, прыжки на скакалке, велосипед, катание на коньках или лыжах, танцы, командные виды спорта. Комплекс физических упражнений нужно составить таким образом, чтобы большая часть тренировки приходила на аэробные нагрузки.
Хорошо чередовать интенсивность нагрузок, начиная с медленного темпа, потом ускоряясь и опять снижая темп движений.
Главным условием является регулярность занятий. Лучше выделять на спортивные занятия по 30-60 минут ежедневно, чем заниматься два-три часа раз в неделю.
Важно следить за самочувствием. Появление головокружений, тошноты, болезненных ощущений, признаков гипертонии должно стать сигналом к снижению интенсивности нагрузки.
Профилактика
Мерой профилактики развития предиабетического состояния является, в первую очередь, поддержание здорового образа жизни, что предполагает правильное питание, регулярную и достаточную физическую активность, нормальный режим труда и отдыха, стрессоустойчиость.
К вторичной профилактике относится своевременное выявление нарушения углеводного обмена (регулярные профилактические обследования) и меры по его устранению, в том числе постановка на диспансерный учет у эндокринолога.