15 минут
1453 просмотра
Гипертония — это такое состояние организма, при котором сосуды постоянно испытывают повышенное кровяное давление: систолическое артериальное давление равно или превышает 140 мм Hg и/или диастолическое артериальное давление равно или превышает 90 мм Hg.
Диагноз «гипертоническая болезнь» ставится в тех случаях, когда, по данным измерений давления, произведенных в два различных дня, значение систолического давления и в тот, и в другой день равно или превышает 140 мм рт. ст. и/или значение диастолического давления в оба дня равно или превышает 90 мм рт. ст.
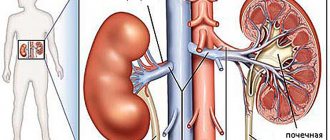
Опасность такого состояния заключается в риске повреждения сердца или сосудов в других органах, таких как мозг и почки.
Неконтролируемая гипертония может привести к инфаркту, увеличению сердца и, в конечном итоге, к сердечной недостаточности. В кровеносных сосудах могут развиваться расширения (аневризмы) и появляться уязвимые места, в которых сосуды с большей вероятностью могут закупориваться и разрываться. Давление в кровеносных сосудах может привести к кровоизлиянию в мозг и развитию инсульта. Гипертония также может приводить к почечной недостаточности, слепоте и когнитивным нарушениям.
Гипертонию называют «тихим убийцей». Большинство больных гипертонией даже не подозревают о проблеме, поскольку гипертония часто не подает тревожных сигналов и протекает бессимптомно.
Предлагаем всем воспользоваться медицинской программой Кардиодиагностика, чтобы оценить состояние Вашей сердечно-сосудистой системы и получить консультации всех необходимых специалистов.
Факторы риска развития гипертонической болезни
Стресс, психическое и умственное переутомление
Исследования показывают ,что гипертонической болезнью чаще заболевают люди, жизнедеятельность которых связана с постоянным нервным перенапряжением. Так, например, у жителей крупных мегаполисов гипертоническая болезнь встречается значительно чаще, чем у людей, проживающих в сельской местности.
Гипертония и стресс неразрывно связаны между собой, поэтому необходимо лечить оба недуга.
У каждого четвертого мужчины и каждой пятой женщины в мире кровяное давление повышено
Исследования показывают, что гипертонической болезнью чаще заболевают люди, жизнедеятельность которых связана с постоянным нервным перенапряжением. Так, например, у жителей крупных мегаполисов гипертоническая болезнь встречается значительно чаще, чем у людей, проживающих в сельской местности. Гипертония и стресс неразрывно связаны между собой, поэтому необходимо лечить оба недуга.
Осложнения гипертонии являются причиной 9,4 миллиона ежегодных случаев смерти в мире (ВОЗ)
Гиподинамия
Гиподинамия — это снижение нагрузки на мышцы вследствие малоподвижного образа жизни. Современный городской житель мало занимается физическим трудом, предпочитает пользоваться автотранспортом даже на короткие расстояния, вместо того чтобы пройти пешком, а свободное время проводит у компьютера или телевизора. Только 1 % занимается оздоровительными видами спорта и 5% делают утреннюю гимнастику.
Как следствие такой образ жизни приводит к существенным изменениям всех жизнеобеспечивающих систем организма, в особенности сердечно-сосудистой и нервной.
Сочетание гиподинамии и стресса делает человека крайне уязвимым перед гипертонией и ее осложнениями. Адреналин, вырабатываемый в момент стресса стимулирует выработку глюкокортикоидов, которые, в свою очередь, стимулируют повышение сахара в крови и повышение артериального давления.
В обездвиженном организме адреналин и сахар вместо того, чтобы «сгореть» с выбросом энергии, надолго остаются в кровеносных сосудах и приводят не только к длительному повышению давления, но и к инфарктам и инсультам.
Избыточный вес
Для того чтобы определить, есть лишний вес или нет, используют индекс массы тела. Он рассчитывается как отношение массы тела в килограммах к квадрату роста в метрах. Если полученный результат превышает 25 кг/кв.м у молодых и 27 кг/кв.м у лиц старшего возраста, но не превышает 30 кг/кв.м , то это означает, что избыточный вес есть. Если показатель индекса выше 30 кг/кв.м, то в таком случае речь идет о клинически выраженном ожирении.
Более половины больных гипертонической болезнью страдают ожирением.
Ожирение — хроническое заболевание обмена веществ, при котором отмечается накопление в жировой ткани избыточного количества жира.
Многочисленные научные исследования доказали, что снижение массы избыточного жира на 5-10% приводит к снижению повышенного артериального давления, и улучшению контроля над заболеванием.
Прочие факторы риска
Нездоровый рацион питания — чрезмерное потребление соли, значительное содержание насыщенных жиров и трансжиров в пище, недостаточное потребление овощей и фруктов. А также употребление табака и алкоголя.
Не поддающиеся контролю факторы риска включают в себя наследственную предрасположенность, возраст и сопутствующие заболевания, такие как диабет или заболевания почек.
Лечение заболевания
Лечение гипертонии имеет комплексный характер и зависит от стадии, степени тяжести, причин возникновения, пола и возраста человека и прочих факторов. Полностью вылечить заболевание нельзя, но можно значительно улучшить состояние больного и надолго отсрочить наступление опасных для жизни осложнений. Лечение бывает немедикаментозное и медикаментозное.
Немедикаментозная терапия. Она предполагает коррекцию образа жизни пациента. Большинство больных не придают ей большого значения, считая ее несерьезной, но такое лечение является залогом успеха.
Прежде всего, необходимо пересмотреть диету больного человека, потребление углеводов и жиров уменьшить, а белков и витаминов – увеличить. Следует снизить калорийность рациона, что впоследствии приведет к уменьшению холестерина и массы тела. Также необходимо нормализовать питьевой режим, сократить потребление соли до 5 г в сутки.
При лечении гипертонии у пожилых людей особенно рекомендуется курортотерапия и климатотерапия. Врач назначает лечебную гимнастику, физкультуру. Полезно снижение уровня тревожности и использование методов психотерапии.
Фармакологическое лечение. Довольно часто при лечении гипертонии используется принцип «ступеней» при назначении лекарств. Группы препаратов назначаются с необходимой последовательностью, т. к. лекарственные средства имеют различную степень воздействия в механизме повышения АД. Когда у человека достигается стабильное понижение артериального давления, врач переводит больного на поддерживающую терапию.
- При лечении повышенного артериального давления 1 степени обычно назначается один антигипертензивный препарат, который принимается в амбулаторных условиях под контролем специалиста. Лекарственные средства назначаются курсами, длительность которых составляет несколько недель.
- При лечении 2 степени гипертонии либо при неэффективности монотерапии обычно врач назначает 2 препарата. Терапия проводится в стационаре. Если у пожилого человека наблюдается стабильное понижение АД, то больной продолжает лечение в домашних условиях.
- Лечение гипертонии 3 степени подразумевает индивидуальный подход. Его проводят в стационаре до стабилизации состояния. Врач оценивает результаты полученных обследований и назначает особый курс лечения 3 степени гипертонии.
Профилактика гипертонии
Каждый взрослый человек должен контролировать свое кровяное давление. В случае повышенного давления необходимо получить консультацию у врача.
Люди с высоким кровяным давлением, которые также имеют высокий уровень сахара в крови, повышенный уровень холестерина в крови или проблемы с почками подвергаются повышенному риску инфаркта и инсульта. Поэтому важно регулярно проверять уровень сахара в крови, уровень холестерина в крови и уровень белка в моче.
Для минимизации риска развития высокого кровяного давления и его неблагоприятных последствий каждый может предпринять ряд конкретных шагов:
Психическое равновесие
Душевное благополучие и позитивное эмоциональное состояние являются непременными условиями для сохранения здоровья. Что особенно важно для больных гипертонической болезнью или предрасположенных к ее развитию, т.к. заболевание напрямую связано с неадекватной реакцией на стресс.
Необходимо научиться управлять стрессом такими здоровыми способами, как медитация, различные виды психотерапии и позитивные социальные контакты.
Специалисты Кардиологического санаторного центра Переделкино: неврологи, психотерапевты, кардиологи дадут Вам исчерпывающие рекомендации и научат противостоять стрессу.
Прогулки в сказочном лесу, окружающем санаторий и активный отдых на природе дадут Вам хороший заряд бодрости. Знакомство с местными достопримечательностями подарит Вам душевное равновесие.
Физическая активность
Второй составляющей профилактики гипертонической болезни является достаточная двигательная активность , без которой мы все в различной степени страдаем от проявлений гиподинамии.
Для городского жителя оптимальным будет ежедневно прогулки не менее 1 часа в условиях лесопарковой зоны.
В Кардиологическом санаторном центре Переделкино в рамках программы Кардиопрофилактика проводятся занятия дозированной ходьбой в Мещерском парке, механотерапия в тренажерном зале, групповая аквааэробика в бассейне, проходят соревнования по городошному спорту.
Пациентам с уже проявившим себя заболеванием следует заниматься лечебной физкультурой.
Необходимо придерживаться режима рационального чередования труда и отдыха. Не следует допускать переутомления любого типа, как умственного, так и физического. Огромное значение имеет здоровый физиологический сон, при котором организм отдыхает от всех нагрузок. Больные на начальной стадии гипертонической болезни должны спать не менее 8-9 часов в день.
Здоровое питание
В профилактики гипертонической болезни огромное значение имеет правильное питание или диета при клинически выраженных формах заболевания.
Углеводы
Здесь следует отдать предпочтение овощам и фруктам, так как это позволит получать достаточное количество клетчатки , витаминов и минеральных веществ.
Белки
При выборе белков следует отказаться или ограничить мясные продукты в пользу молочных и растительных.
Жиры
Следует уменьшить общее потребление жиров. Постараться заменить животные жиры на растительные., а среди животных жиров должно быть больше рыбных.
Лекарством для больных с гипертонической болезнью может стать диета с ограничением поваренной соли. В сутки допускается не более 5 г (чуть менее одной чайной ложки), благодаря чему значительно облегчается контроль над уровнем артериального давления.
Поддерживать нормальный вес
Снижение избыточного веса или лечение ожирения является основным фактором, способным привести к удовлетворительному контролю над артериальным давлением и даже в некоторых случаях отказаться от медикаментозной коррекции последнего.
Эффективным средством для нормализации веса является диетотерапия и различные виды физической активности.
Отказ от вредных привычек
Если человек склонен к употреблению алкоголя в больших дозах, курит, то риск возникновения гипертонической болезни увеличивается многократно.
Прием алкоголя способствует спазму периферических сосудов и повышению давления за счет роста сосудистого сопротивления.
После курения уровень холестерина повышается, что обусловлено поступлением из надпочечников большого количества адреналина и норадреналина. Существует даже такой медицинский термин — никотиновая гипертония.
Диагностика
В основе диагностики гипертонии лежит наблюдение за АД в домашних условиях (при нагрузках и в покое). Контролировать артериальное давление можно с помощью автоматических или ручных манометров.
При диагностики гипертонии в клинике осуществляются:
- подробный расспрос пациента, точная фиксация всех факторов риска, врач выявляет предрасположенности к заболеванию;
- клинический осмотр (врач измеряет пульс и АД человека);
- суточное мониторирование уровня артериального давления (назначается при необходимости);
- проведение холтеровского мониторирования, выполнение электрокардиограммы;
- определение стабильности уровня артериального давления, минимальных и максимальных цифр, влияния медикаментов и т. д.;
- консультации нефролога, невролога, эндокринолога;
- лабораторная диагностика (общий анализ и биохимия крови и мочи, уровень натрия и кальция, фосфатов и мочевой кислоты, калия плазмы и пр.);
- рентгенография грудной клетки;
- УЗИ почек, сердца;
- диагностика с помощью велоэргометрии, тестов с нагрузкой (при необходимости).
Физические методы профилактики развития и обострений гипертонической болезни
Водолечение
Водолечение (гидротерапия) — это мощное средство оздоровления, профилактики и лечения гипертонической болезни. Вода может влиять на организм как температурный, механический или химический раздражитель, причем выбор зависит от необходимости того или иного фактора воздействия.
Температурный фактор наиболее важный в выборе методики водолечения. Капилляры кожи расширяются и сужаются в ответ на воздействие воды различной температуры. При этом происходит либо усиление кровотока, либо его уменьшение. Холодная вода приводит также к замедлению и усилению сердечных сокращений и повышает артериальное давление. Горячая вода снижает давление, ускоряет сердцебиение и ослабляет сердечные сокращения
Чаще всего для профилактики обострений гипертонической болезни используется вода индифферентной температуры, которая показана при чрезмерной нервной возбудимости, раздражительности, нарушениях в работе сердца, бессоннице.
Противопоказаны процедуры гидротерапии при гипертонической болезни III стадии.
Перед использованием водных процедур в в качестве лечения следует проконсультироваться с врачом.
При гипертонической болезни I-II стадий применяют дождевой, пылевой и циркулярный душ с использованием воды индифферентно или теплой с умеренной силой давления водяных струй.
Ванны могут быть общими и местными, при гипертонической болезни они применяются в лечебных и профилактических целях. Лекарственные ванны при гипертонии ограничиваются применением хвойного экстракта.
О видах гидротерапии в КСЦ Переделкино можно посмотреть здесь
Лекарственный электрофорез
Это применение гальванического тока с целью внутритканевого неинвазивного введения различных лекарств. Под влиянием гальванического тока ионы лекарственных препаратов поступают в кожу и задерживаются под областью анода, что создает своеобразное лекарственное депо. Препарат поступает из них в кровь достаточно медленно, что увеличивает продолжительность его воздействия на организм. Также на организм воздействуют положительные эффекты гальванического тока.
Электрофорез показан при начальных стадиях гипертонической болезни. На III стадии он противопоказан.Кроме того противопоказаниями являются новообразования, острые воспалительные процессы любой локализации, нарушения процессов свертываемости крови, резко выраженный атеросклероз, декомпенсированные заболевания сердечно-сосудистой системы, почек, беременность, индивидуальная непереносимость гальванического тока.
В КСЦ Переделкино применяются различные виды физиотерапии. Подробнее можно узнать здесь
Лечебная физкультура (ЛФК)
Лечебная физкультура применяется на всех стадиях гипертонической болезни для профилактики гипертонических кризов и осложнений заболевания. В ее состав включаются любые доступные виды физических упражнений — дозированная ходьба, утренняя гимнастика, терренкур, плавание.
Лучший способ профилактики — это утренняя гимнастика или зарядка, которая позволяет подготовить организм к трудовому дню, стимулирует процессы нервной регуляции кровообращения и реактивность сосудистой системы в целом.
Если заболевание уже развилось, то следует к утренней гимнастике добавить ежедневный комплекс лечебной гимнастики.
В КСЦ Переделкино проводятся индивидуальные и групповые занятия лечебной физкультуры под руководством профессиональных инструкторов ЛФК.
Медикаментозная терапия
Подбор лекарственных средств для лечения и профилактики обострений гипертонической болезни должен осуществляться только врачом.
Медикаментозная терапия становится необходимой уже на второй стадии заболевания, когда артериальное давление достигает значительных показателей при регулярном измерении.
Основным принципом является индивидуальный подбор гипотензивных препаратов для каждого больного.
Уважаемые читатели, статьи носят ознакомительный характер. Перед применением рекомендаций необходимо проконсультироваться с врачом.
Одним из приоритетных направлений Государственной программы реформирования системы здравоохранения Узбекистана является развитие первичного звена здравоохранения и совершенствование структуры учреждений первичной медико-санитарной помощи. За последние 10 лет в республике организованы сельские врачебные пункты и введена новая специальность — врач общей практики, который осуществляет общеврачебную медицинскую помощь: охрану здоровья населения, пропаганду здорового образа жизни, диагностику, лечение и профилактику заболеваний.
Наиболее часто встречающимся состоянием, требующим постоянного наблюдения врачей общей практики, является артериальная гипертония (АГ), рассматривающаяся как неинфекционная пандемия, влияющая на социально-экономические потери общества [1]. У 30—40% взрослого населения регистрируется уровень артериального давления (АД) более 140/90 мм рт.ст. [2]. В республике, по данным Республиканского специализированного научно-практического центра кардиологии, распространенность АГ составляет 18—20% [3]. Длительное время заболевание протекает бессимптомно, вызывая повреждение органов-мишеней: сердца, головного мозга, почек, периферических сосудов, способствует развитию сердечно-сосудистых осложнений и увеличению показателей смертности [4]. В развитых странах в результате профилактических мероприятий смертность больных АГ значительно снизилась благодаря систематическому контролю уровня АД, своевременной медикаментозной коррекции и достижению его целевого уровня [5]. Этот контроль осуществляют врачи общей практики или семейные врачи. Множество исследований посвящено оценке эффективности применения различных групп антигипертензивных препаратов, разработаны рекомендации по диагностике, профилактике и лечению АГ [6]. Многие врачи знают и применяют рекомендации, однако показатели сердечно-сосудистой заболеваемости (ССЗ) и особенно смертности продолжают расти, чаще смерть наступает от развившихся осложнений на догоспитальном этапе; согласно данным литературы, смерть от инсульта регистрируется у больных на дому в 56,3% случаев, в стационаре значительно реже — в 18,9% [7].
Цель настоящего исследования — оценка профилактических мероприятий, проводимых в некоторых поликлиниках Ташкента, и разработка рекомендаций по внедрению профилактики АГ в первичное звено здравоохранения.
Материал и методы
Предварительно был составлен вопросник на основании стандарта диагностики и лечения АГ — «Клинического руководства по диагностике, лечению и профилактике артериальной гипертонии в первичном звене здравоохранения», созданного Центром доказательной медицины Ташкентского института усовершенствования врачей [3]. Вопросник по оценке знаний врачей заполняли преподаватели учебного центра по переподготовке врачей общей практики. Они же проверяли методом наблюдения навыки консультирования пациентов с АГ, измерение врачами АД, расшифровку ЭКГ. Назначение обследования, диспансерный учет, рекомендации медикаментозного лечения проверяли по амбулаторным картам больных АГ.
Исследование проводили в 6 экспериментальных городских поликлиниках 3 районов Ташкента, где внедрена общая врачебная практика, опросили 113 врачей общей практики, провели анализ 258 амбулаторных карт больных АГ.
Результаты
Во время опроса выявлено, что тотальный скрининг АД каждому жителю закрепленного участка не проводит никто из врачей. Измерение АД каждому пациенту старше 18 лет независимо от цели визита в городскую поликлинику согласно стандарту (клиническое руководство) проводит грамотно 41 (36,3%) врач общей практики. Однако более половины из них (57,5%) измеряют АД только пациентам с заболеваниями сердечно-сосудистой системы, пожилым больным или по просьбе самих пациентов. Только 6,2% врачей поликлиники измеряют АД у лиц с факторами риска. Все опрошенные врачи знали 10 последовательных шагов измерения АД, но во время наблюдения приема больного оказалось, что правильно их выполнили 78 (69,1%) врачей, остальные (30,9%) выполняли этапы не полностью.
Оценка навыков осмотра пациента с АГ при диспансеризации требовала проведения дополнительного обследования и выявления факторов риска, поражения органов-мишеней и наличия ассоциированных состояний. Не выполнили это требование стандарта 8 (7,1%) врачей, выполнил частично 81 (71,7%) врач и лишь 24 (21,2%) провели диспансерное обследование грамотно.
На основании рекомендаций Клинического руководства врачи общей практики должны интерпретировать ЭКГ, но, как показало наблюдение, 37 (32,7%) из них владеют этим навыком не полностью, 62 (54,9%) врача смогли показать базовый уровень знаний, 11 (9,7%) — продвинутый уровень знаний, а 3 (2,7%) не смогли совсем расшифровать ЭКГ.
Во время консультации пациентов с АГ врачи должны информировать их о болезни и ее осложнениях, рекомендовать немедикаментозное лечение. Только 25,7% опрошенных врачей информировали пациентов о болезни в достаточном объеме (табл. 1).
В отношении изменения образа жизни чаще (72,4%) рекомендовалось бросить курить, снизить употребление алкогольных напитков и соленых продуктов, реже (17,8%) — регулярные физические нагрузки и снижение массы тела.
После проведенного наблюдения за приемом были проанализированы 258 амбулаторных карт больных АГ, состоящих на диспансерном учете в этих поликлиниках. Только 12,6% из них полностью соответствовали стандарту (наличие полного обследования каждые 6 мес и ежемесячное измерение АД патронажной медсестрой). По данным большинства других амбулаторных карт (82,4%), было проведено частичное обследование или отсутствовали ежемесячные записи показателей АД. Следующим критерием соответствия стандарту был анализ амбулаторных карт по назначению лечения. Согласно стандарту, пациентам с вновь выявленной АГ должны назначаться β-блокаторы или тиазидные диуретики, а в качестве дезагрегантов — препараты аспирина (при отсутствии противопоказаний) [3]. Не соответствовали стандарту 12% изученных карт (табл. 2).
Таким образом, проведенный анализ работы врачей общей практики по профилактике АГ в городских поликлиниках показал низкое качество раннего выявления пациентов с АГ, недостаточный уровень диспансерного наблюдения, заполнения амбулаторных карт и назначения лечения.
Обсуждение
Первичная профилактика — деятельность по выявлению и воздействию на факторы риска для предупреждения развития болезни. В развитых странах смертность от сердечно-сосудистых осложнений значительно снизилась за счет улучшения первичной профилактики с контролем факторов риска, включая изменение образа жизни, и информированности населения о факторах риска и симптомах болезни [8]. Врачи общей практики должны в амбулаторных условиях или на дому своевременно выявлять факторы риска и проводить профилактические мероприятия до развития симптомов болезни [9]. Для этого необходимо формировать группы лиц с факторами риска и проводить с ними дополнительную работу по информированию о воздействии факторов на возникновение заболеваний, их влиянии на качество и продолжительность жизни, привлекая к этой работе весь медицинский персонал учреждения. Профилактические мероприятия достаточно универсальны, легко выполнимы и не требуют дополнительных затрат, они направлены на оздоровление образа жизни пациента в целом.
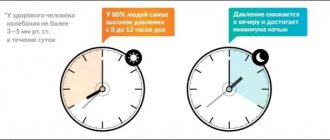
Вторичная профилактика включает раннюю диагностику заболевания еще в доклинической стадии. Длительное время АГ протекает бессимптомно, поэтому единственным методом раннего выявления повышения АД считается его постоянное измерение. Каждый сотрудник медицинского учреждения (регистратор, санитарка, медсестра, врач любой специальности) должен уметь правильно измерять АД [10]. Эффективный контроль уровня АД у больных АГ должен быть обязательным как для пациента, так и для медицинского персонала.
Другим важным инструментом раннего выявления повышенного уровня АД являются скрининговые программы, во время которых давление измеряется всем обратившимся в поликлинику независимо от цели визита, а среди жителей закрепленного участка старше 18 лет — либо на дому, либо по вызову в поликлинику. Однако, как показали результаты исследования, такой скрининг в исследуемых поликлиниках не проводился.
Согласно рекомендациям Комитета экспертов ВОЗ по АГ, при выявлении повышенного уровня АД пациентов обязательно обследуют для определения причины повышения АД [6]. Минимальное обследование в условиях городской поликлиники должно включать анализ мочи на белок, определение в крови уровня сахара, креатинина, холестерина, ЭКГ. При обнаружении патологических изменений проводится дополнительное обследование в условиях диагностического центра для установления причины АГ и исключения повышения АД на фоне других заболеваний [3].
При повторном выявлении повышенного уровня АД, согласно клиническому руководству, рекомендуется определение диагноза АГ с указанием степени АГ по показателям АД и проведение стратификации риска сердечно-сосудистых осложнений на основании имеющихся факторов риска, поражения органов-мишеней и наличия ассоциированных заболеваний. Определение степени риска для каждого отдельного пациента дает четкое представление о долговременном прогнозе и облегчает принятие решения о сроках начала, характере антигипертензивной терапии и целевом уровне снижения АД [8].
Выбор лекарственной терапии должен соответствовать международным стандартам, основанным на принципах доказательной медицины. Клиническое руководство по АГ рекомендует использование β-блокаторов и тиазидных диуретиков в качестве препаратов первой линии, а при наличии противопоказаний — медикаментов второй линии [3].
Не менее важным аспектом вторичной профилактики является улучшение информированности о болезни и выполнение рекомендаций врачей по лечению и контролю уровня АД [11]. Приверженность больного АГ и членов его семьи здоровому образу жизни, контроль состояния и уровня АД позволят повысить качество лечения и профилактику этого заболевания. Врачи общей практики совместно с больным должны принять решение о начале лечения, обсудить пользу медикаментозной терапии, вероятный прогноз заболевания без лечения, развитие возможных осложнений [12]. Участие больного в обсуждении плана лечения и принятие решения о необходимости лечения повысят его заинтересованность и ответственность за результаты лечения.
Наконец, в профилактике АГ необходим регулярный контроль знаний и навыков врачей по тактике ведения пациентов; необходимо выявлять пробелы и инициировать обучение в системе повышения квалификации и непрерывного профессионального образования [13]. Оказание медицинской помощи больным АГ в соответствии с клиническим руководством, разработанным по принципам доказательной медицины, улучшит диагностику и лечение пациентов, предупредит поражение органов-мишеней и развитие ассоциированных заболеваний.
Основной задачей третичной профилактики АГ является предупреждение сердечно-сосудистых осложнений, инвалидности и смертности по их причине. Она направлена также на реабилитацию больного. Как свидетельствуют результаты крупных многоцентровых исследований по диагностике и лечению АГ, основным методом предупреждения развития сердечно-сосудистых осложнений, приводящих к смертельному исходу у больных АГ, являются своевременный контроль состояния пациента и его динамическое наблюдение — мероприятия по третичной профилактике [11, 14]. Такая политика ведения больных АГ во многих развитых странах позволила снизить сердечно-сосудистые осложнения и показатели летальности [10]. В республике при установлении диагноза АГ пациентов обязательно ставят на диспансерный учет, проводят наблюдение состояния в динамике и обязательное систематическое обследование каждые 6 мес. Из полученных результатов можно определить прогрессирование заболевания с вовлечением поражения новых органов-мишеней или наличие других ассоциированных заболеваний, оценить риск развития сердечно-сосудистых осложнений [3]. При низком и среднем риске рекомендуется назначение немедикаментозного лечения, при высоком риске — немедикаментозное лечение и лекарственная терапия, при очень высоком риске врач должен обсудить с пациентом возможность стационарного лечения. Обязателен контроль проводимого лечения пациентов на дому: постоянный прием гипотензивного средства в указанной дозировке и рекомендованном режиме, прием дезагрегантов (аспирин, тромбо АСС, кардиомагнил) для профилактики сердечно-сосудистых и церебро-сосудистых осложнений. Для увеличения эффективности лечения необходимо информировать пациентов о болезни, важным этапом в управлении АГ является беседа врача с пациентом и его обучение [11]. Информированность больных об имеющихся у них заболеваниях, обучение основам оценки своего состояния и контролю уровня АД позволяют облегчить течение болезни и предотвратить развитие осложнений [15]. Пациенты должны знать признаки возможных осложнений болезни, регулярно измерять АД, проходить диспансерное обследование каждые 6 мес, а главное, выполнять рекомендации врача по немедикаментозному лечению и постоянно принимать лекарственные препараты.
Заключение
Раннее выявление факторов риска, повышенного уровня АД, изменение образа жизни, рекомендации немедикаментозного лечения и контролируемая лекарственная терапия предупредят поражение органов-мишеней и развитие ассоциированных состояний. Профилактика осложнений АГ остается одной из важнейших медико-социальных проблем. Уточнение всех аспектов этой проблемы, разработка технологии ее решения на уровне первичного звена здравоохранения могут быть важной составляющей снижения заболеваемости АГ и смертности от ее осложнений, поэтому разработка и внедрение приемлемых для первичного звена современных методов первичной, вторичной и третичной профилактики является весьма актуальной задачей.