Что такое холестерин
Чтобы подробнее разобраться с данным вопросом, следует понимать, что такое холестерин и зачем он нужен человеческому организму.
Холестерин является тем веществом, без которого организм не может нормально функционировать. Он выполняет ряд важных функций:
- Содержится в мембранах всех клеток человеческого организма, что делает их более прочными и устойчивыми к внешним воздействиям.
- Участвует в выработке важнейших гормонов, в том числе половых.
- Влияет на желчегонный обмен и усвоение жиров.
- Способствует нормализации работы нервной системы, поскольку содержится в клетках миелина, проводящих нервные импульсы.
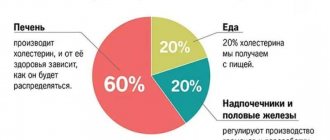
Холестерин принято делить на «хороший» и «плохой». «Хороший» вырабатывается собственно организмом человека, а точнее – печенью, и составляет более 80% всего холестерина. Он очень важен для работы всех органов и клеток. «Плохой» холестерин человек получает извне, то есть вместе с продуктами питания.
Существует мнение, что для понижения уровня холестерина в крови необходимо уменьшить количество потребляемых животных жиров. В других видео блога доктора Шишонина вы можете подробнее познакомиться с данной темой и узнать, почему данное утверждение является мифом, ведущим к тяжелым формам атеросклероза.
Важно:
Пониженный уровень холестерина – хуже, чем его повышенная концентрация в крови. Это может говорить о множестве проблем биохимического характера.
Возможные причины снижения уровня холестерола
Жирный спирт или холестерол – еще одно название известного всем холестерина. Механизм снижения его концентрации в организме слабо изучен, но на основе имеющихся данных, можно сделать следующие выводы. Вероятными причинами возникновения патологии, специалисты называют:
- Тяжелые заболевания печени. Именно этот орган синтезирует до 80% общего количества холестерола, поэтому болезни печени приводят к падению его уровня.
- Иррациональная диета. Речь идет об игнорировании пищи, содержащей жиры и предпочтении продуктов с быстрыми углеводами.
- Авитаминозы. Дефицит необходимых организму веществ из-за голодания, тяжелых инфекционных болезней, анорексии.
- Длительное состояние стресса. Адреналин, вырабатывающийся при нервных перегрузках, являет антагонистом жирных спиртов.
- Патологии щитовидной железы. К примеру, гипертиреоз сопровождается тяжелым нарушением продукции и баланса основных гормонов. Изменения гормонального фона – еще одна причина снижения его концентрации в крови.
- Прием подавляющих синтез жирных спиртов препаратов. Привести к чрезмерному их снижению, способна неадекватная дозировка статинов, фибратов, никотиновой кислоты.
Кроме того, провоцирующими гипохолестеринемию признаны продолжительные лихорадочные состояния, вызванные инфекционными заболеваниями (туберкулез, пневмонии) или травмами. Неблагоприятными факторами возникновения, также становятся анемии или наследственные аномалии, часто связанные с нарушениями функции печени.
У женщин, изменения концентрации холестерина крови, нередко возникают при беременности. Особенно, если она осложнена рецидивом хронических заболеваний.
Пониженный уровень холестерина
Снижение уровня холестерина не только свидетельствует о внутренних проблемах организма, но и увеличивает риск развития различных заболеваний в несколько раз. Среди них можно выделить:
- инсульт;
- рак печени;
- эмфизема легких и астма;
- алкоголизм и наркомания;
- клиническая депрессия.
Причин низкого уровня холестерина в крови может быть множество, вот некоторые из них:
- Ограничение употребления продуктов, содержащих животные жиры. Доктор Шишонин в своем блоге развеивает миф о том, что вегетарианство является отличным способом снизить уровень холестерина и стать здоровее. Такое питание может привести к нарушению обмена веществ и ненормальным показателям уровня холестерина.
- Заболевания печени. Как уже было сказано выше, печень участвует в процессе выработки холестерина, так необходимого для функционирования всех систем и органов. Если с ней существуют проблемы, баланс нарушается.
- Генетическая предрасположенность.
- Отравления.
- Анемия.
- Повышенная активность щитовидной железы и многие другие.
Больше информации об этом и многих других важных аспектах здоровья, связанных с артериальным давлением, остеохондрозом, атеросклерозом, вы можете узнать, став членом Клуба Бывших Гипертоников
.
Присоединяйтесь к нашему сообществу, скачивайте гимнастику, которая помогла уже сотням тысяч человек победить скачки давления и гипертонию. Получайте самую актуальную и правильную информацию, задавайте свои вопросы доктору Шишонину и просто общайтесь.
Сколько холестерина должно быть у женщин и мужчин: норма по возрасту
Нормы холестерина отличаются у мужчин и у женщин и меняются в зависимости от возраста. По мере взросления постепенно увеличивается нижняя граница. В возрасте до 50 лет у мужчин показатели могут быть чуть выше, а после 50 лет должны быть ниже, чем у женщин.
Норма общего холестерина, ммоль/л
| Возраст | Женщины | Мужчины |
| 20–30 лет | 3,16–5,75 | 3,16–6,32 |
| 30–40 лет | 3,37–6,27 | 3,57–6,99 |
| 40–50 лет | 3,81–6,86 | 3,91–7,15 |
| 50–60 лет | 4,20–7,77 | 4,09–7,15 |
| 60–70 лет | 4,45–7,85 | 4,12–7,10 |
| 71 год и старше | 4,48–7,25 | 3,73–6,86 |
Однако врачи считают, что уровень холестерина выше 6 ммоль/л уже представляет риск для здоровья, поскольку может стать причиной атеросклероза. А потому для удобства можно запомнить следующие цифры:
- нормальный уровень холестерина – до 5 ммоль/л,
- умеренно повышенный холестерин – 5–6 ммоль/л,
- повышенный – от 6 ммоль/л и более,
- критично повышенный холестерин – 7,8 ммоль/л.
Важно: приведенная информация является ознакомительной. Интерпретировать анализы и принимать решение о назначении препаратов или любой другой терапии должен врач.
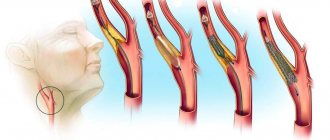
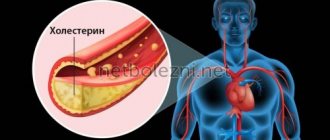
Все начинается с повреждения внутренней оболочки сосуда (эндотелия). Например, из-за воздействия бактерий или вирусов. На ней появляется едва заметная щербинка. Холестерин, соединившийся с липопротеином низкой плотности, следует по такому сосуду, цепляется за поврежденный участок и остается на нем. Это создает препятствие для других таких же соединений ЛПНП, которые с легкостью теряют липиды и оставляют их на стенке сосуда. Появляется небольшая и достаточно мягкая бляшка.
Спустя время она обрастает коллагеном, накапливает кальций и все больше разрушает внутреннюю стенку сосуда, делая ее тонкой и ломкой. Разросшаяся бляшка сужает полость сосуда и мешает крови свободно проходить через него, нарушая тем самым доставку кислорода и других жизненно важных веществ к тканям и органам, например к сердцу или мозгу. Чаще всего атеросклероз повреждает именно коронарные артерии, связанные напрямую с сердцем. В результате развивается ишемическая болезнь и другие сердечно-сосудистые заболевания:
- ишемическая болезнь сердца
– сужение коронарной артерии, недостаток кислорода в сердечной мышце, нарушение ее работы; - гипертония
– повышенное артериальное давление, на фоне которого возникают инсульт, инфаркт и другие осложнения; - инсульт
– нарушение кровообращения мозга из-за повреждения его сосудов; - инфаркт
– гибель участка сердечной мышцы из-за прекращения кровоснабжения.
Есть и еще один риск. Атеросклероз иногда становится причиной внезапной смерти. Дело в том, что при повышении артериального давления кровь проникает внутрь бляшки на стенке сосуда и начинает сворачиваться. Свернувшаяся кровь образует тромб, который может частично или полностью закупорить сосуд. Если тромб будет достаточно большим, то, придя в движение, рано или поздно закупорит сердечную или легочную артерию и может стать причиной летального исхода.
Таким образом, повышенный холестерин в соединении с липопротеинами низкой плотности (ЛПНП) увеличивает риск возникновения атеросклероза, тромбоза, ишемический болезни, инфаркта и других сердечно-сосудистых заболеваний. Холестерин в составе липопротеинов высокой плотности (ЛПВП), свою очередь, играет защитную роль и помогает очистить организм от избытка липида.
Симптомы и последствия
Не каждое заболевания активно проявляет себя симптомами. Человек может длительное время жить с пониженным уровнем холестерина в крови и даже не подозревать этого. Тем не менее есть ряд признаков, которые могут говорить о том, что на фоне низкого уровня холестерина в крови у человека развиваются патологии и заболевания:
- снижение аппетита и полное его отсутствие без видимых причин;
- постоянная слабость;
- жирный стул;
- увеличение лимфоузлов;
- перепады настроения;
- снижение сексуального желания.
Понижение уровня холестерина может вести к серьезным заболеваниям, среди которых:
- ухудшение эластичности сосудов и, как следствие, геморрагический инсульт;
- развитие ожирения, поскольку нарушается обмен жировых клеток и поступающие жиры не могут нормально усваиваться;
- проблемы репродуктивной системы, поскольку холестерин участвует в синтезе половых гормонов;
- нарушение устойчивости организма к инсулину и, как следствие, сахарный диабет;
- расстройства нервной системы, поскольку при недостатке холестерина рецепторы серотонина не могут нормально функционировать. Из-за этого развивается тревожность, депрессия и даже деградация.
Что делать?
Так как извне человек получает всего 5-10% всего холестерина, содержащегося в организме, можно сделать вывод о том, что пониженный уровень говорит о серьезнейших сбоях внутренних обменных процессов в организме. Случаются ситуации, когда пациент принимает определенные препараты, снижающие его уровень. В иных случаях проблему стоит решать немедленно.
Чтобы повысить уровень холестерина, для начала необходимо понять, почему он снизился. Это может сделать только грамотный специалист, поэтому, если анализ показал низкий уровень холестерина в крови, стоит сразу же идти к врачу.
Общую рекомендацию дать невозможно, поскольку у каждого человека она совершенно конкретная. Низкий уровень холестерина в крови свидетельствует о наличии серьезных проблем в организме.
Доктор Шишонин утверждает, что в случае понижения уровня холестерина необходимо обратиться к грамотному специалисту, иначе есть риск серьезно пострадать от нарушения обменных процессов.
Как правильно сдавать анализ на холестерин в крови
Сдавать кровь на холестерин рекомендуется не реже одного раза в год. За две недели до планируемой сдачи анализа стоит придерживаться обычного рациона питания, не садиться на диету, но и не злоупотреблять жирной пищей. За сутки исключить прием алкоголя.
Сдают анализ утром натощак – не менее чем через 12 часов после приема пищи. Рекомендуется находиться в спокойном состоянии. Лучше прийти в лабораторию немного заранее, чтобы иметь возможность 5–10 минут посидеть в покое, отдышаться.