Что такое электрокардиография
Электрокардиография – это популярный метод диагностики кардиологических заболеваний. Базируется на фиксации и изучении электрических полей, возникающих при работе сердечной мышцы. С его помощью можно:
- вовремя выявить аритмию и нарушение частоты сокращений сердца (тахикардию, парасистолию);
- диагностировать сбои в проведении нервных импульсов внутри сердца;
- определить острые и хронические изменения (инфаркт миокарда, ИБС);
- выявить острые и хронические заболевания легких (тромбоэмболию, хронический бронхит);
- диагностировать изменения в миокарде – истончение или утолщение сердечной мышцы;
- заподозрить миокардит (опасное воспаление сердечной мышцы).
Это безболезненная процедура, осуществляется с применением датчиков, которые крепят на грудь и конечности. С их помощью происходит регистрация биоэлектрических потенциалов сердца. Результат записывается на специальную ленту или фиксируется в компьютере. В итоге на руки пациент получает кардиограмму, которую впоследствии расшифровывает врач-кардиолог.
Что такое ЭКГ, особенности ее регистрации, плюсы и минусы портативных устройств
Все мы не раз слышали аббревиатуру ЭКГ. Многие из нас даже знают как она расшифровывается. Всем нам с детства знакомо не очень приятное ощущение холодных и влажных электродов на своей груди. И первое, что нам говорят сделать, когда возникают вопросы, касаемые сердца — это электрокардиограмма. Но возникают вопросы, насколько точно этот исследование, насколько информативно, что может отследить, что влияет на конечный результат, как интерпретировать, как часто делать, какие минусы и плюсы ЭКГ.
Оптическими датчиками пульса сейчас уже никого не удивишь. Можно купить даже браслет по цене нескольких чашек кофе, который будет уметь мерить ваш пульс. Но в последнее время на рынке появляется все больше устройств с функцией измерения ЭКГ. Что это такое, маркетинговый ход или действительно полезный инструмент?
На все эти вопросы я и постараюсь сегодня ответить. Но давайте по порядку.
Что такое ЭКГ? Электрокардиогра́фия — доступная и информативная методика исследования функционального состояния сердца путем графической регистрации электрических импульсов, возникающих при сердечной деятельности. Электрокардиография представляет собой относительно недорогой, но ценный метод электрофизиологической инструментальной диагностики в кардиологии. Прямым результатом электрокардиографии является получение электрокардиограммы (ЭКГ). Именно возникновением электрических импульсов в сердце обусловлено ритмичным чередование сокращения (систолы) и расслабления (диастолы) сердечной мышцы за определенный временной диапазон.
Электрокардиограф — специальный медицинский прибор, фиксирующий импульсы, идущие от укрепленных на теле датчиков, и преобразующий их в график, т.е. электрокардиограмму, которая подлежит дальнейшему анализу врачом-кардиологом. Так как делают ЭКГ в госпитальных условиях и на дому, существуют стационарные и портативные кардиографы.
Если коротко, то электрокардиограф фиксирует суммарную электрическую активность сердца, а если точнее — разность электрических потенциалов (напряжение) между 2 точками
Основными составляющими частями прибора являются:
- электроды, накладываемые на руки, ноги и торс человека;
- переключатель-регулятор;
- усилитель сигналов;
- фильтр против помех от сети.
Современные кардиографы обладают высокой чувствительностью к биоэлектрической активности сердечной мышцы, и точностью передачи импульсных колебаний.
Цель и задачи ЭКГ Снятие электрокардиограммы проводится для правильной диагностики заболеваний сердца. С помощью данной процедуры оцениваются следующие параметры:
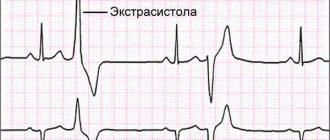
- Определение частоты (см. также пульс) и регулярности сердечных сокращений (например, экстрасистолы (внеочередные сокращения), или выпадения отдельных сокращений — аритмии).
- Показывает острое или хроническое повреждение миокарда (инфаркт миокарда, ишемия миокарда).
- Может быть использована для выявления нарушений обмена калия, кальция, магния и других электролитов.
- Выявление нарушений внутрисердечной проводимости (различные блокады).
- Метод скрининга при ишемической болезни сердца, в том числе и при нагрузочных пробах.
- Даёт понятие о физическом состоянии сердца (гипертрофия левого желудочка).
- Может дать информацию о внесердечных заболеваниях, таких, как тромбоэмболия лёгочной артерии.
- Позволяет удалённо диагностировать острую сердечную патологию (инфаркт миокарда, ишемия миокарда) с помощью кардиофона.
- Обязательно применяется при прохождении диспансеризации.
Причины пройти обследование ЭКГ делается в следующих основных случаях:
- хронически повышенное давление;
- постановка диагноза при болях в груди;
- ожирение;
- прыгающий сердечный ритм;
- мониторинг у спортсменов
Помимо прочего ЭКГ могут назначит и во многих других случаях. ЭКГ обязательна перед проведением операций, ибо является одним из основных анализов, на основании которого дается допуск на проведение хирургического вмешательства.
Вид электрокардиограммы Графическая регистрация ЭКГ представляет собой ломаную линию, острые углы (зубцы) которой располагаются сверху и снизу от горизонтальной линии, на которой фиксируются временные циклы. Зубцы показывают глубину и частоту ритмичных изменений. Электрокардиограмма отражает только электрические процессы в миокарде: деполяризацию (возбуждение) и реполяризацию (восстановление) клеток миокарда.
Графически ЭКГ представляет из себя последовательность QPRST — комплекса. Каждый зубец которого обозначается соответствующей буквой, а интервалы между буквами являются ничем иным, как отображением фаз работы сердца.
Соотношение интервалов ЭКГ с фазами сердечного цикла (систола и диастола желудочков)
- *Си́стола — одно из состояний сердечной мышцы при сердцебиении, а именно сокращение левого и правого желудочков и выброс крови в аорту из левого желудочка и в лёгочный ствол из правого желудочка. Диастола (от греч. diastole — расширение) — расширение полостей сердца (связано с расслаблением мышц предсердий и желудочков), во время которого оно заполняется кровью; вместе с систолой (сокращением) составляет цикл сердечной деятельности.
Зубцы и интервалы на ЭКГ.
- P (сокращение предсердий),
- Q, R, S (все 3 зубца характеризуют сокращение желудочков),
- T (расслабление желудочков),
- U (непостоянный зубец, регистрируется редко).
Сегментом на ЭКГ называют отрезок прямой линии между двумя соседними зубцами. Наибольшее значение имеют сегменты P-Q и S-T. Например, сегмент P-Q образуется по причине задержки проведения возбуждения в предсердно-желудочковом (AV-) узле.
Интервал состоит из зубца (комплекса зубцов) и сегмента. Таким образом, интервал = зубец + сегмент. Самыми важными являются интервалы P-Q и Q-T.
Зубцы, сегменты и интервалы на ЭКГ.
Вдаваться в тему зубцов, интервалов и сегментов, а также в анализ самой ЭКГ нет смысла. Кардиологи учатся годами, чтобы верно интерпретировать этот сложный комплекс. Но общее понимание того, что такое ЭКГ и как она выглядит у вас теперь есть. Перейдем к тому, как регистрируют сами электрические импульсы с тела человека.
Снятие ЭКГ и отведения Откуда же в сердце возникает разность потенциалов? Все просто. В состоянии покоя клетки миокарда заряжены изнутри отрицательно, а снаружи положительно, при этом на ЭКГ-ленте фиксируется прямая линия (изолиния). Когда в проводящей системе сердца возникает и распространяется электрический импульс (возбуждение), клеточные мембраны переходят из состояния покоя в возбужденное состояние, меняя полярность на противоположную (процесс называется деполяризацией). При этом изнутри мембрана становится положительной, а снаружи — отрицательной из-за открытия ряда ионных каналов и взаимного перемещения ионов K+ и Na+ (калия и натрия) из клетки и в клетку. После деполяризации через определенное время клетки переходят в состояние покоя, восстанавливая свою исходную полярность (изнутри минус, снаружи плюс), этот процесс называется реполяризацией.
Электрический импульс последовательно распространяется по отделам сердца, вызывая деполяризацию клеток миокарда. Во время деполяризации часть клетки оказывается изнутри заряженной положительно, а часть — отрицательно. Возникает разность потенциалов. Когда вся клетка деполяризована или реполяризована, разность потенциалов отсутствует. Стадии деполяризации соответствует сокращение клетки (миокарда), а стадии реполяризации — расслабление. На ЭКГ записывается суммарная разность потенциалов от всех клеток миокарда, или, как ее называют, электродвижущая сила сердца (ЭДС сердца).
Схематическое расположение вектора ЭДС сердца (в центре)
Сейчас будет очень важный момент, касательно отведений и понимания о точности снятия сигнала.
Стандартная ЭКГ записывается в 12 отведениях:
- 3 стандартных (I, II, III),
- 3 усиленных от конечностей (aVR, aVL, aVF),
- и 6 грудных (V1, V2, V3, V4, V5, V6).
Стандартные отведения (предложил Эйнтховен в 1913 году). I — между левой рукой и правой рукой, II — между левой ногой и правой рукой, III — между левой ногой и левой рукой.
Простейший (одноканальный, т.е. в любой момент времени записывающий не более 1 отведения, как на фото выше) кардиограф имеет 5 электродов: красный (накладывается на правую руку), желтый (левая рука), зеленый (левая нога), черный (правая нога) и грудной (присоска). Если начать с правой руки и двигаться по кругу, можно сказать, что получился светофор. Черный электрод обозначает «землю» и нужен только в целях безопасности для заземления, чтобы человека не ударило током при возможной поломке электрокардиографа.
Усиленные отведения от конечностей (предложены Гольдбергером в 1942 году). Используются те же самые электроды, что и для записи стандартных отведений, но каждый из электродов по очереди соединяет сразу 2 конечности, и получается объединенный электрод Гольдбергера. На практике запись этих отведений производится простым переключением рукоятки на одноканальном кардиографе (т.е. электроды переставлять не нужно).
aVR — усиленное отведение от правой руки (сокращение от augmented voltage right — усиленный потенциал справа). aVL — усиленное отведение от левой руки (left — левый) aVF — усиленное отведение от левой ноги (foot — нога)
Грудные отведения (предложены Вильсоном в 1934 году) записываются между грудным электродом и объединенным электродом от всех 3 конечностей. Точки расположения грудного электрода находятся последовательно по передне-боковой поверхности грудной клетки от средней линии тела к левой руке.
Расположение 6 грудных электродов при записи ЭКГ
12 указанных отведений являются стандартными. При необходимости «пишут» и дополнительные отведения:
- по Нэбу (между точками на поверхности грудной клетки),
- V7 — V9 (продолжение грудных отведений на левую половину спины),
- V3R — V6R (зеркальное отражение грудных отведений V3 — V6 на правую [right] половину грудной клетки)
Значения отведений
Для справки: величины бывают скалярные и векторные. Скалярные величины имеют только величину (численное значение), например: масса, температура, объем. Векторные величины, или векторы, имеют как величину, так и направление; например: скорость, сила, напряжённость электрического поля и т. д. Векторы обозначаются стрелочкой над латинской буквой.
Зачем придумано так много отведений? ЭДС сердца — это вектор ЭДС сердца в трехмерном мире (длина, ширина, высота) с учетом времени. На плоской ЭКГ-пленке мы можем видеть только 2-мерные величины, поэтому кардиограф записывает проекцию ЭДС сердца на одну из плоскостей во времени.
Плоскости тела, используемые в анатомии.
В каждом отведении записывается своя проекция ЭДС сердца. Первые 6 отведений (3 стандартных и 3 усиленных от конечностей) отражают ЭДС сердца в так называемой фронтальной плоскости (см. рис.) и позволяют вычислять электрическую ось сердца с точностью до 30° (180° / 6 отведений = 30°). Недостающие 6 отведений для формирования круга (360°) получают, продолжая имеющиеся оси отведений через центр на вторую половину круга.
6 грудных отведений отражают ЭДС сердца в горизонтальной (поперечной) плоскости (она делит тело человека на верхнюю и нижнюю половины). Это позволяет уточнить локализацию патологического очага (например, инфаркта миокарда): межжелудочковая перегородка, верхушка сердца, боковые отделы левого желудочка и т. д.
При разборе ЭКГ используют проекции вектора ЭДС сердца, поэтому такой анализ ЭКГ называется векторным. Если нарисовать круг и через его центр провести линии, соответствующие направлениям трех стандартных и трех усиленных отведений от конечностей, то получим 6-осевую систему координат. При записи ЭКГ в этих 6 отведениях записывают 6 проекций суммарной ЭДС сердца, по которым можно оценить расположение патологического очага и электрическую ось сердца.
Формирование 6-осевой системы координат.
Электрическая ось сердца — это проекция суммарного электрического вектора ЭКГ-комплекса QRS (он отражает возбуждение желудочков сердца) на фронтальную плоскость. Количественно электрическая ось сердца выражается углом между самой осью и положительной (правой) половиной оси I стандартного отведения, расположенной горизонтально.
Правильное понимание нормальных и патологических векторов деполяризации и реполяризации клеток миокарда позволяют получить большое количество важной клинической информации. Правый желудочек обладает малой массой, оставляя лишь незначительные изменения на ЭКГ, что приводит к затруднениям в диагностике его патологии, по сравнению с левым желудочком.
То есть, простым языком, чем больше отведений мы можем зарегистрировать, тем более полной будет клиническая картина. Регистрируя лишь одно отведение мы сами себя лишаем важной информации. Но об этом подробнее немного ниже.
Касательно точности Электрокардиографы — это средства измерения. А все средства измерения должны проходить поверку, то есть некое исследование, на основании которого можно дать заключение, что конкретный прибор действительно точен в тех результатах, которые он выдает. Не знаю как за рубежом, но в России ЭКГ поверяются устройством по типу Диатест-4, которое является генератором сигналов, удовлетворяющим требованиям, как средство поверки миографов, реографов, электрокардиографов, энцефалографов, обеспечивающим установку параметров сигналов с требуемой точностью.
Что еще влияет на достоверность получаемой ЭКГ, помимо класса точности самого прибора?
- помехи в электрической сети;
- волнение обследуемого;
- некачественный контакт датчика (для улучшения проходимости электро сигнала через электрод используется специальный гель);
- человеческий фактор (небрежное отношение медицинского персонала, который может совершить неправильное наложение электродов).
Есть еще масса нюансов, которые могут повлиять на результат, полученный в результате регистрации ЭКГ.
Кроме того, следует отдельно отметить, что ЭКГ — это не панацея. ЭКГ не способна обнаружить абсолютно все виды патологий и отклонений в работе сердца. Более того, ЭКГ — это отображения работы сердца в реальном времени, а многие отклонения имеют непостоянный и периодически возникающий характер. То есть, имея какое-то отклонение в работе сердца далеко не факт, что оно проявит себя в момент регистрации ЭКГ. И в этом случае ЭКГ будет абсолютно бесполезна, даже если вы используете наиболее широкий анализ с использованием 12 отведений.
И тут подошло время поговорить о портативных устройствах для регистрации ЭКГ.
Appla Watch и аналоги Презентация последней модели Apple Watch наделала много шума. В основном по причине того, что господа представили новую функцию часов, которая позволяет снимать ЭКГ прямо с руки владельца. Чуть ли не каждую неделю на рынке появляется очередное устройство с подобной функцией, и журналисты профильных и не очень изданий величают такие штуковины прорывом инженерной мысли и новым словом в сфере самодиагностики. Но давайте разберемся как это работает и что мы получаем в итоге.
У данных часов с обратной стороны корпуса расположен специальный электрод. Для снятия ЭКГ, необходимо «замкнуть» контур между двумя руками и сердцем, т.е. нажать второй рукой на кнопку сбоку часов, что запустит функцию анализа ЭКГ. Что можно определить на основании одного отведения, измеряя потенциал между правой и левой рукой? Только ритм сердца, что может быть очень полезно для скрининга фибрилляции предсердий. После измерения ЭКГ таким способом единственное, что вы получите это ответ, что у вам нормальный синусовый ритм или фибрилляция предсердий. Фибрилляция предсердий (мерцательная аритмия, устар.) – наиболее часто встречающееся нарушение ритма сердца. Фибрилляция предсердий связана с различными сердечно-сосудистыми заболеваниями, которые способствуют развитию и поддержанию аритмии. Есть несколько форм ФП, но суть в том, что данный тип нарушения ритма может быть периодическим и не отслеживаться периодическим измерением ЭКГ с использованием всего 1 отведения. Само по себе наличие ФП не обязательно обозначает критическую ситуацию. У многих людей с ФП полностью отсутствуют какие бы то ни было симптомы, другие могут периодически испытывать учащение пульса или его нерегулярность. ФП становится опасной, когда на её фоне происходят отклонения жизненно важных показателей, когда давление у человека падает настолько, что он может потерять сознание, он может испытывать одышку, или опасно высокий пульс. Если ваш пульс превышает 100-110 ударов в минуту, вы испытываете ФП с тахисистолией. В этот момент врачи неотложки могли бы контролировать ваш пульс при помощи вводимых внутривенно лекарств. И хотя краткие периоды бессимптомной ФП могут быть неопасными, постоянная ФП увеличивает риск инфаркта, тромбов в лёгких и остановки сердца. В зависимости от факторов риска пациента, некоторым может потребоваться разжижение крови. Чем дольше ваше сердце находится в состоянии неконтролируемой ФП, тем сложнее обратить сердечные изменения.
Чего не могут Apple Watch и аналоги
- В настоящий момент Apple Watch с функцией ЭКГ не предназначены для определения других проблем с сердцем, кроме ФП.
- Они также не подходят для людей, которым уже поставили диагноз ФП – им необходимо регулярно посещать врача.
- Они не могут точно обнаружить риск инфаркта. Даже полная ЭКГ с 12 отведениями может пропустить определённые признаки инфаркта.
- Они не считаются устройством, одобренным Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA). FDA просто выпускает разрешения, «предварительные формы одобрения 510к до выхода продукта на рынок», в которых недвусмысленно написано, что устройство не предназначено для людей моложе 22 лет. Устройство считается аппаратом для домашнего использования класса II – в этот класс входят презервативы и тесты на беременность.
- Они не являются устройством для постоянного отслеживания электрической активности сердца. Они могут отслеживать ЭКГ, только когда вы второй рукой прикасаетесь к колесику.
- ЭКГ с одним электродом построить физически невозможно. Для измерения электрической активности необходимо организовать замкнутый контур, проходящий через сердце. С этим не справится даже беспроводное устройство, надетое на другую руку, поскольку оно не будет частью того же контура.
Все вышесказанное относится абсолютно ко всем портативным устройствам (часам, браслетам, чехлам для телефонов и т.д.) принцип работы которых основан на регистрации изменения потенциала лишь между двумя электродами.
В целом новые Apple Watch (как и аналоги) выглядят как прекрасный инструмент, но они не относятся к аппаратам медицинского класса, и не заменят профессиональной медицинской оценки в случае появления симптомов. И даже если ЭКГ на ваших Apple Watch выглядит нормально, это не означает, что у вас нет ФП или других сердечных аномалий.
Пара мыслей к размышлению. Устройства такого рода не являются средствами измерения, они не проходят поверку, а соответственно нет никакого контроля точности данных, получаемых при таком способе регистрации ЭКГ. Кроме того не используется никаких специальных гелей для улучшения проводимости электрических импульсов через кожу, которая имеет достаточно большое сопротивление.
Так что решение приобретать такого рода устройства или нет — остается за вами.
Что же делать? Помимо обычной ЭКГ я рекомендую проводить ЭКГ под нагрузкой, т.е. на беговой дорожке, эллипсоиде, велоэргометре. Картина под нагрузкой будет еще более полной. Но такой вид анализа тоже не является панацеей. Более информативным видом исследования при паталогиях, имеющих периодический характер является использование суточного монитора или холтера. Есть еще такая штуковина, как Эхокардиогра́фия — метод УЗИ, направленный на исследование морфологических и функциональных изменений сердца и его клапанного аппарата. Основан на улавливании отражённых от структур сердца ультразвуковых сигналов. Данный метод позволяет установить состояние мягких тканей, определить толщину стенок сердца, состояние клапанного аппарата, объем полостей сердца, сократительную активность миокарда, увидеть работу сердца в режиме реального времени, проследить скорость и особенности движения крови в предсердиях и желудочках сердца.
Еще раз хочу подчеркнуть, что делая ЭКГ надо понимать, что различные патологии могут быть не обнаружены. Даже инфаркт миокарда порой не отследить на ЭКГ или ЭхоКГ. В этом случае надо делать анализ крови на маркеры повреждения кардиомиоцитов. Но это уже совсем в крайних случаях. В настоящее время наиболее убедительным маркером является тропонин. Тропонин — это белки, являющиеся компонентом тонких мышечных филаментов и частью тропонинового комплекса, расположенного в поперечно-полосатой мускулатуре.
Как часто необходимо делать ЭКГ? Я бы советовал как минимум раз в год, чтобы отслеживать состояние сердечной мышцы. Если же вы активно занимаетесь спортом, особенно циклическими видами, то лучше всего делать такого рода анализ перед началом нового тренировочного сезона и возможно в его разгар летом. Ну и стараться максимально бережно обращаться со своим сердцем и отслеживать ЧСС и вариабельность сердечного ритма, что очень полезно и информативно в период подготовки.
Как подготовиться к процедуре
Специальной подготовки перед обследованием не требуется. Пациент обязан поставить врача в известность о приеме сердечных лекарственных средств, так как это может повлиять на результат. В таком случае на направлении делается отметка.
Перед процедурой важно успокоиться и восстановить дыхание. Во время снятия ЭКГ нельзя двигаться и разговаривать, нужно лежать в расслабленном состоянии и ровно дышать.
Важно слушать и исполнять команды медицинского персонала. Например, может потребоваться задержка дыхания на вдохе на 10-15 секунд.
При несоблюдении правил поведения во время обследования результат может быть искажен.
Как делают электрокардиографию
Во время процедуры пациент находится в положении лежа на спине. Руки необходимо положить вдоль туловища, а ноги выпрямить. Для крепления датчиков необходимо обнажить грудь, запястья и лодыжки.
Затем врач смачивает места крепления хлоридом натрия для улучшения проводимости и закрепляет электроды к рукам и ногам по специальной схеме: к правой руке – красного цвета, левой – желтого, к правой ноге – черного цвета, левой – зеленого.
На грудь прикрепляют шесть датчиков. Затем их подключают к специальному аппарату – электрокардиографу и начинают запись.
Процесс фиксации сердечной деятельности занимает около одной минуты. Вместе с подготовкой, периодом восстановления дыхания и снятия электродов процедура займет около 10 минут. По завершении выдается лента с указанием ФИО обследуемого, а также скорость записи кардиограммы (25 или 50 мм/сек.). Далее специалист проводит интерпретацию записи.
Электрокардиограмма. Часть 1 из 3: теоретические основы ЭКГ
Начинаю давно обещанный цикл по ЭКГ, который состоит из 3 частей:
- теоретические основы ЭКГ,
- план расшифровки ЭКГ,
- некоторые распространенные патологические состояния на ЭКГ.
Необходимые начальные знания:
- проводящая система сердца (обязательно),
- как работает сердце (желательно).
Цикл подготовлен на основе учебного пособия «Электрокардиография» В. В. Мурашко и А. В. Струтынского
, которое используется при обучении студентов мединститутов с третьего курса. Это пособие начального уровня. Для практической работы с ЭКГ требуются более глубокие знания, например, уровня
«Руководства по электрокардиографии» В. Н. Орлова
. Если вы не связаны с медициной, но очень хотите немного разбираться в ЭКГ, рекомендую купить и освоить книгу Мурашко и Струтынского. Самая важная информация выделена там отдельно, а вопросы и
задания для самопроверки имеют ответы
, что позволяет учиться самостоятельно.
Электрокардиография
— целая наука, изучающая электрокардиограммы (ЭКГ), о которых пишут толстые труды и монографии. Тем не менее, можно научиться отличать нормальную ЭКГ от патологической. Мастерство приходит только с опытом, когда число расшифрованных ЭКГ идет на сотни и тысячи. Поначалу разглядывание каждой ЭКГ будет занимать до 10-15 минут, а опытным врачам и специалистам функциональной диагностики на это требуется не более полминуты. Физические основы ЭКГ изучают на первом курсе на физике, а по-настоящему расшифровкой ЭКГ начинают заниматься лишь на третьем на пропедевтике внутренних болезней.
Для понимания темы нужно обязательно знать проводящую систему сердца, иначе будет крайне сложно понять, какие процессы отражаются на ЭКГ.
Что именно записывает аппарат ЭКГ?
Электрокардиограф фиксирует суммарную электрическую активность сердца
, а если точнее — разность электрических потенциалов (напряжение) между 2 точками.
Откуда же в сердце возникает разность потенциалов
? Все просто. В состоянии покоя клетки миокарда заряжены изнутри отрицательно, а снаружи положительно, при этом на ЭКГ-ленте фиксируется прямая линия (= изолиния). Когда в проводящей системе сердца возникает и распространяется электрический импульс (возбуждение), клеточные мембраны переходят из состояния покоя в возбужденное состояние, меняя полярность на противоположную (процесс называется
деполяризацией
). При этом изнутри мембрана становится положительной, а снаружи — отрицательной из-за открытия ряда ионных каналов и взаимного перемещения ионов K+ и Na+ (калия и натрия) из клетки и в клетку. После деполяризации через определенное время клетки переходят в состояние покоя, восстанавливая свою исходную полярность (изнутри минус, снаружи плюс), этот процесс называется
реполяризацией
.
Электрический импульс последовательно распространяется по отделам сердца, вызывая деполяризацию клеток миокарда. Во время деполяризации часть клетки оказывается изнутри заряженной положительно, а часть — отрицательно. Возникает разность потенциалов
. Когда вся клетка деполяризована или реполяризована, разность потенциалов отсутствует. Стадии
деполяризации соответствует сокращение
клетки (миокарда), а стадии
реполяризации — расслабление
. На ЭКГ записывается суммарная разность потенциалов от всех клеток миокарда, или, как ее называют,
электродвижущая сила сердца
(ЭДС сердца). ЭДС сердца — хитрая, но важная штука, поэтому вернемся к ней чуть ниже.
Схематическое расположение вектора ЭДС сердца
(в центре) в один из моментов времени.
Отведения на ЭКГ
Как указано выше, электрокардиограф регистрирует напряжение (разность электрических потенциалов) между 2 точками
, то есть в каком-то
отведении
. Другими словами, ЭКГ-аппарат фиксирует на бумаге (экране) величину проекции электродвижущей силы сердца (ЭДС сердца) на какое-либо отведение.
Стандартная ЭКГ записывается в 12 отведениях
:
- 3 стандартных
(I, II, III), - 3 усиленных
от конечностей (aVR, aVL, aVF), - и 6 грудных
(V1, V2, V3, V4, V5, V6).
1) Стандартные отведения
(предложил Эйнтховен в 1913 году). I — между левой рукой и правой рукой, II — между левой ногой и правой рукой, III — между левой ногой и левой рукой.
Простейший
(одноканальный, т.е. в любой момент времени записывающий не более 1 отведения) кардиограф имеет 5 электродов:
красный
(накладывается на правую руку),
желтый
(левая рука),
зеленый
(левая нога),
черный
(правая нога) и грудной (присоска). Если начать с правой руки и двигаться по кругу, можно сказать, что получился светофор. Черный электрод обозначает «землю» и нужен только в целях безопасности для заземления, чтобы человека не ударило током при возможной поломке электрокардиографа.
Многоканальный портативный электрокардиограф
. Все электроды и присоски отличаются по цвету и месту наложения.
2) Усиленные отведения от конечностей
(предложены Гольдбергером в 1942 году). Используются те же самые электроды, что и для записи стандартных отведений, но каждый из электродов по очереди соединяет сразу 2 конечности, и получается объединенный электрод Гольдбергера. На практике запись этих отведений производится простым переключением рукоятки на одноканальном кардиографе (т.е. электроды переставлять не нужно).
aVR
— усиленное отведение от правой руки (сокращение от augmented voltage right — усиленный потенциал справа).
aVL
— усиленное отведение от левой руки (left — левый)
aVF
— усиленное отведение от левой ноги (foot — нога)
3) Грудные отведения
(предложены Вильсоном в 1934 году) записываются между грудным электродом и объединенным электродом от всех 3 конечностей. Точки расположения грудного электрода находятся последовательно по передне-боковой поверхности грудной клетки от средней линии тела к левой руке.
Слишком подробно не указываю, потому для неспециалистов это не нужно. Важен сам принцип (см. рис.). V1 — в IV межреберье по правому краю грудины. V2 V3 V4 — на уровне верхушки сердца. V5 V6 — по левой среднеподмышечной линии на уровне верхушки сердца.
Расположение 6 грудных электродов при записи ЭКГ
.
12 указанных отведений являются стандартными
. При необходимости «пишут» и
дополнительные
отведения:
- по Нэбу
(между точками на поверхности грудной клетки), - V7 — V9
(продолжение грудных отведений на левую половину спины), - V3R — V6R
(зеркальное отражение грудных отведений V3 — V6 на правую [right] половину грудной клетки).
Значение отведений
Для справки: величины бывают скалярные и векторные. Скалярные величины имеют только величину
(численное значение), например: масса, температура, объем. Векторные величины, или векторы, имеют
как величину, так и направление
; например: скорость, сила, напряжённость электрического поля и т. д. Векторы обозначаются стрелочкой над латинской буквой.
Зачем придумано так много отведений
? ЭДС сердца — это
вектор ЭДС сердца в трехмерном мире
(длина, ширина, высота) с учетом времени. На плоской ЭКГ-пленке мы можем видеть только 2-мерные величины, поэтому кардиограф записывает проекцию ЭДС сердца на одну из плоскостей во времени.
Плоскости тела, используемые в анатомии
.
В каждом отведении записывается своя проекция ЭДС сердца. Первые 6 отведений
(3 стандартных и 3 усиленных от конечностей) отражают ЭДС сердца в так называемой
фронтальной плоскости
(см. рис.) и позволяют вычислять электрическую ось сердца с точностью до 30° (180° / 6 отведений = 30°). Недостающие 6 отведений для формирования круга (360°) получают, продолжая имеющиеся оси отведений через центр на вторую половину круга.
Взаимное расположение стандартных и усиленных отведений во фронтальной плоскости
. Но на рисунке есть ошибка: aVL и III отведение НЕ находятся на одной линии. Ниже приведены правильные рисунки.
6 грудных отведений
отражают ЭДС сердца
в горизонтальной (поперечной) плоскости
(она делит тело человека на верхнюю и нижнюю половины). Это позволяет уточнить локализацию патологического очага (например, инфаркта миокарда): межжелудочковая перегородка, верхушка сердца, боковые отделы левого желудочка и т. д.
При разборе ЭКГ используют проекции вектора ЭДС сердца, поэтому такой анализ ЭКГ называется векторным
.
Примечание
. Нижележащий материал может показаться очень сложным. Это нормально. При изучении второй части цикла вы к нему вернетесь, и станет намного понятнее.
Электрическая ось сердца (ЭОС)
Если нарисовать круг
и через его центр провести линии, соответствующие направлениям трех стандартных и трех усиленных отведений от конечностей, то получим
6-осевую систему координат
. При записи ЭКГ в этих 6 отведениях записывают 6 проекций суммарной ЭДС сердца, по которым можно оценить расположение патологического очага и электрическую ось сердца.
Формирование 6-осевой системы координат
. Отсутствующие отведения заменяются продолжением уже имеющихся.
Электрическая ось сердца
— это проекция суммарного электрического вектора ЭКГ-комплекса QRS (он отражает возбуждение желудочков сердца) на фронтальную плоскость. Количественно электрическая ось сердца выражается
углом ?
между самой осью и положительной (правой) половиной оси I стандартного отведения, расположенной горизонтально.
Наглядно видно, что одна и та же ЭДС сердца
в проекциях на разные отведения дает различные формы кривых.
Правила определения
положения ЭОС во фронтальной плоскости такие: электрическая ось сердца
совпадает
с тем из 6 первых отведений, в котором регистрируются
самые высокие положительные зубцы
, и
перпендикулярна
тому отведению, в котором величина положительных зубцов
равна
величине отрицательных зубцов. Два примера определения электрической оси сердца приведены в конце статьи.
Варианты положения электрической оси сердца:
- нормальное
: 30° > ? - вертикальное
: 70° > ? - горизонтальное
: 0° > ? - резкое отклонение оси вправо
: 91° > ? - резкое отклонение оси влево
: 0° > ?
Варианты расположения электрической оси сердца
во фронтальной плоскости.
В норме электрическая ось сердца
примерно соответствует его
анатомической оси
(у худых людей направлена более вертикально от средних значений, а у тучных — более горизонтально). Например, при
гипертрофии
(разрастании) правого желудочка ось сердца отклоняется вправо. При
нарушениях проводимости
электрическая ось сердца может резко отклоняться влево или вправо, что само по себе является диагностическим признаком. Например, при полной блокаде передней ветви левой ножки пучка Гиса наблюдается резкое отклонение электрической оси сердца влево (? ? ?30°), задней ветви — вправо (? ? +120°).
Полная блокада передней ветви левой ножки пучка Гиса
.
ЭОС резко отклонена влево
(? ?? 30°), т.к. самые высокие положительные зубцы видны в aVL, а равенство зубцов отмечается во II отведении, которое перпендикулярно aVL.
Полная блокада задней ветви левой ножки пучка Гиса
.
ЭОС резко отклонена вправо
(? ? +120°), т.к. самые высокие положительные зубцы видны в III отведении, а равенство зубцов отмечается в отведении aVR, которое перпендикулярно III.
Читайте далее:
- Электрокардиограмма. Часть 2 из 3: план расшифровки ЭКГ
- ЭКГ, часть 3a. Мерцательная аритмия и наджелудочковая пароксизмальная тахикардия