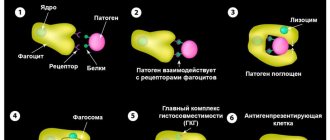
Моноциты являются одними из разновидностей лейкоцитов в крови. Их функционал представляет собой огромную важность для обеспечения и поддержания здоровья человеческого организма.
Они выполняют такие важные функции, как противоопухолевую, противовирусную и другие. Однако зачастую после сдачи анализов крови можно услышать от врача, что уровень моноцитов повышен. К сожалению, мало, кто знает, что означает данное заявление и как исправлять ситуацию.
И, главное, представляет ли какую-нибудь опасность подобное явление в организме.
Что такое моноциты, механизм их образования
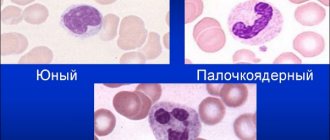
Моноциты — белые кровяные тельца с диаметром от 18 до 20 мкм, относящиеся к агранулоцитарным лейкоцитам. Это самые крупные клетки периферического кровотока. Микроскопически моноцит определяется, как овальная клетка с одним полиморфным ядром, по форме напоминающем фасолину. Ядро занимает эксцентричное положение. Выраженная окраска моноцитного ядра отличает его от лимфоцитов. При оценке анализа крови, этот признак позволяет верно оценить картину крови. Здоровыми показателями моноцитов являются 3-11% от всего объема белых клеток крови.
Значительное количество этих клеток определяется в:
- селезёнке;
- печени;
- лимфатических узлах;
- костном мозге.
Образование, развитие и рост моноцитов протекает к костном мозге под влиянием активных веществ:
- Глюкокортикостероидов, способных замедлять синтез моноцитов.
- Факторов роста клеток ГМ-КСФ и М-КСФ, стимулирующих развитие моноцитов.
Сформировавшиеся зрелые моноциты функционируют в кровеносном русле на протяжении 2-3 дней. Часть из них за этот период погибает вследствие физиологического апоптоза, предусмотренного нормальными естественными процессами в организме. Оставшиеся клетки трансформируются в макрофаги и распространяются по внутренним органам и тканям. Жизненный цикл этих усовершенствованных клеток составляет от 1 до 2 месяцев.
Особые качества моноцитов
Основная часть моноцитов синтезируется в костном мозге. Первым из мультипотентной стволовой клетки появляется монобласт. В дальнейшем он проходит фазу промиеломоноцита, а затем — промоноцита. Промоноциты в последней стадии созревания имеют бледное рыхлое ядро, в цитоплазме заметны следы нуклеол. В составе зрелых моноцитов и промоноцитов определяются азурофильные гранулы. Оба вида клеток относятся к агранулоцитарному типу. Гранулы незрелых клеток, гистогенных частиц и лимфоцитов — результат белкового дисколлоидоза цитоплазмы и окрашиваются азуром по методу Романовского-Гимзе. В соединительной ткани внутренних органов и лимфатических узлах происходит образование незначительной части моноцитов.
В цитоплазме зрелых моноцитов обнаружены биологически-активные вещества, гидролитические энзимы:
- Липаза.
- Протеаза.
- Вердопероксидаза.
- Карбогидраза.
Лактоферрин и миелопероксидаза обнаруживаются в минимальном количестве.
Человеческий организм способен активизировать синтез моноцитов в костном мозге незначительно. Деление фагоцитирующих мононуклеаров за пределами костного мозга происходит чрезвычайно медленно и имеет ограничение. Механизм замещения мертвых специфических клеток возможен только с помощью моноцитов, распространяющихся по кровеносном русле. В периферической крови моноциты функционируют около 72 часов, после чего проникают в ткани близлежащих органов. Здесь завершается процесс их преобразования в зрелые гистоциты, высокодифференцированные макрофаги — купферовские клетки печени, альвеолярные клетки легких и других органов.
Непрофессиональные фагоциты:
К этой группе клеток относятся еще несколько разновидностей фагоцитов, которые не обладают направленным действием против конкретных «врагов», так как не умеют презентировать антигены. У них есть фагоцитарная активность, но она выражена меньше, чем у других клеток, описанных выше. Примерами могут служить клетки кожи, некоторые элементы соединительной ткани и т.д. Существуют животные, у которых к фагоцитозу способна сетчатка глаза и даже яйцеклетки!
Итак, в тканях и крови организма присутствует большое
число клеток фагоцитов. Они сложно взаимодействуют между собой, и в некоторых случаях их правильное взаимодействие может нарушиться, что повлечет за собой появление проблем со здоровьем.
Зная о хрупкости этой системы, важно не допустить появления в ней дисбаланса. Для этого необходимо следить за своим общим состоянием, вести правильный образ жизни, обязательно сразу и до конца лечить все возникшие заболевания, а также принимать специальные средства для поддержки иммунитета.
Препарат Трансфер Фактор
в этом случае оптимален: он обладает уникальным иммуномодулирующим действием. Содержащиеся в нем информационные молекулы несут в себе огромный багаж иммунологической памяти, накопленной многими поколениями живых существ. Ценность этой информации увеличивает тот факт, что она представлена на «языке», знакомом нашему иммунитету, так как добыта в процессе деятельности таких же клеток-фагоцитов.
Информационные молекулы передают имеющиеся данные клеткам иммунитета, те распространяют ее между собой. Это становится толчком к нормализации работы органов и естественному самооздоровлению организма, что является залогом укрепления и сохранения здоровья в целом.
Отличия между макрофагами и моноцитами
До 70-х годов 20 века ученые были убеждены в том, что все моноциты со временем трансформируются в макрофаги. Какие-либо дополнительные источники появления «чистильщиков» не определялись. И только в 2008 году после серии исследований было установлено — макрофаги имеют разное происхождение. Одни из них трансформируются из моноцитов, остальные — развиваются из клеток-предшественников разных типов во время внутриутробного развития плода.
Преобразование одной клетки в другую проходит определенные этапы. После попадания моноцитов во внутренние ткани из крови начинается их активный рост. В это же время происходит развитие митохондрий, лизосом. Благодаря этим внутренним перестройкам моноцитарные макрофаги обретают специфические свойства.
Дендритные клетки:
Возможно, некоторые читатели впервые видят такое название и раньше даже не подозревали, что такие клетки вообще существуют. Тем не менее, они есть, и в большом количестве располагаются в тканях человека. Как правило, они находятся близко к внешней среде и полостям органов: под слизистой желудка, в альвеолярной ткани легких, в слизистой носа и т.д. Дендритными их назвали потому, что их многочисленные длинные отростки придают им ветвящуюся структуру и делают похожими на деревья (dendron – дерево).
В перечисленных тканях клетки созревают, после чего направляются к очагам скоплений лимфоидной ткани, взаимодействуют с лимфоцитами и макрофагами и увеличивают их активность.
Биологическая роль в организме
Биологическая роль моноцитов очень разнообразна. Самые большие фагоциты необходимы для осуществления множества функций:
- Фагоцитоз.
В ходе этого процесса моноциты и макрофаги идентифицируют опасные для организма белки, бактерии, вирусы, захватывают их и поглощают (фагоцитируют).
- Участие в выработке специфического иммунитета.
Моноциты продуцируют особенные цитотоксины, интерферон для противодействия патогенным вирусам, бактериям и грибам.
- Содействие в формировании аллергических реакций.
Благодаря моноцитам вырабатываются специфические элементы системы комплимента. За счет этих процессов происходит выявление чужеродных белков — аллергенов.
- Защита от опухолей.
Осуществляется посредством продуцирования фактора некроза опухоли.
- Регулирование кроветворения и процессов свертывания крови
— осуществляется благодаря синтезу специфических элементов.
Моноциты имеют особенные характеристики, которые отличают их от нейтрофилов и других фагоцитов:
- После поглощения инородного элемента моноциты не погибают, а продолжают активное функционирование. В редких случаях патоген может одержать победу над ними.
- Жизненный цикл моноцитов длиннее, чем нейтрофилов.
- Моноциты имеют выраженное противовирусное действие, нейтрофилы — антибактериальное.
- При активизации множества моноцитов против чужеродного агента не образуется гной.
- Хронический воспалительный процесс — излюбленное место сосредоточения макрофагов и моноцитов
Норма моноцитов в крови
Норма моноцитов в периферической крови колеблется от 3 до 11%, что в абсолютных значениях составляет 0,04-0,08*109/литр. Согласно общепринятой медицинской расшифровке, моноциты означаются MON. В зависимости от возраста человека их норма изменяется. Показатели нормальных значений не определяются полом пациента.
| Возраст человека | Норма параметров MON |
| от 1 до 15 дней | 5%-15% |
| от 15 дней до 1 года | 4%-10% |
| от 1 до 2 лет | 3%-10% |
| от 2 до 15 лет | 3%-9% |
| старше 15 лет | 3%-11% |
Физиологическое повышение моноцитов может фиксироваться у женщин при беременности, однако они не выходят за пределы нормы.
Большое значение имеет абсолютный объем моноцитов в одном литре крови. Для детей и взрослых эти показатели отличаются:
- Дети до 12 лет — от 0,05 до 1,1*109 /литр.
- Старше 12 лет — от 0,04 до 0,08*109/литр.
Причины увеличения моноцитов в крови
Выявленное увеличение уровня моноцитов выше установленной возрастной нормы определяется, как моноцитоз.
Выделяют два типа этого состояния:
- Абсолютный моноцитоз
характеризуется изолированным увеличением моноцитов. Их уровень повышается у взрослых более чем на 0,8*109/л, для детей младше 12 лет — более 1,1*109/л. Этот симптом прогрессирует на фоне некоторых патологий, при которых активизируется выработка особых фагоцитов.
- Относительный моноцитоз
отличается нормальным абсолютным значением моноцитов, но увеличением их процентной пропорции в крови. Это происходит при сочетанном падении концентрации других лейкоцитов.
Состояние абсолютного моноцитоза вызывает у врачей тревожные опасения, так как говорит о патологическом процессе. Относительный моноцитоз — явление временное и проходит самостоятельно. В любом случае повышение концентрации моноцитов говорит о том, что организм противостоит инородным элементам.
Физиологические причины моноцитоза
Увеличение индекса моноцитов отмечается в первые два часа после еды. Это нормальный процесс для всех людей. Врачи настаивают на том, чтобы общий анализ крови сдавали утром натощак, именно по этой причине.
Повышение моноцитов у женщин фиксируется в особых физиологических состояниях:
- Менструация.
В начале цикла происходит активное отторжение клеток эндометрия. В ответ на это моноциты крови и макрофаги устремляются к очагу для выполнения своей основной функции — очищения. Наибольшая концентрация моноцитов фиксируется в период наиболее обильных кровяных выделений. Самостоятельная нормализация фагоцитов наступает после окончания кровотечений. Для получения более точной картины не стоит брать кровь для общего анализа во время менструаций.
- Беременность.
В первые три месяца беременности начинается активное преобразование иммунитета женщины. В связи со всеми изменениями происходит временное понижение уровня моноцитов. Постепенно их концентрация меняется и достигает максимума в третьем триместре, особенно перед родами. Следует отметить, что пиковые значения не выходят за границы нормальных показателей для соответствующего возраста.
Когда общий анализ крови фиксирует повышение моноцитов выше нормальных показателей, состояние моноцитоза определяется, как патологическое. В таких случаях необходима профессиональная врачебная помощь.
Инфекционные заболевания
Увеличение фагоцитов происходит во время инфекционных заболеваний. Например, при ОРВИ в общем анализе крови значения моноцитов превышают возрастные границы в несколько раз. Во время действия бактериальных патогенов отмечается рост нейтрофилов, а при вирусных — в ход идут моноциты. Активность фагоцитов сохраняется в течение всей болезни и на протяжении 2-4 недель после выздоровления.
Сохранение моноцитоза на 6-8 недель или дольше говорит о хроническом течении инфекционного заболевания. Незначительное превышение верхних показателей нормы наблюдается при простуде — до 0,09-1,5*109/л. Выраженное увеличение моноцитов до 30-50*109/л может говорить о развитии онкогематологических заболеваний.
В педиатрии моноцитоз чаще всего становится спутником инфекционных заболеваний.
Инфекционный мононуклеоз
Часто встречающееся заболевание, причиной которого является герпесоподобный вирус Эпштейна-Барра. Для взрослых инфекция не представляет опасности благодаря сформировавшейся иммунной системе.
Клиническая картина прогрессирует резко и характеризуется следующими проявлениями:
- Лихорадка до 38-40 °C характеризуется длительным течением с периодами улучшения и обострения. Особенности температуры — свойство, отличающее заболевание от ОРВИ.
- Ринит, боль в горле.
- Гипертрофия лимфатических узлов в затылочной и подчелюстной области без болезненных ощущений.
- Кожные высыпания.
- Расширение границ селезенки, печени.
- В ОАК — возросший уровень моноцитов и лимфоцитов.
Для уточнения диагноза возможно выполнение анализа на наличие специфических антител. В ходе лечения прицельные противовирусные препараты не назначают. Проводят симптоматическую терапию.
Детские инфекции
Большинство детских инфекций переносятся человеком однократно и не возникают после взросления. Для них свойственно повышение показателей моноцитов и лимфоцитов. Это явление наблюдается при затяжном течении краснухи, кори, коклюша, эпидемического паротита.
Моноцитоз у взрослых может быть реакцией на прогрессирование более тяжелых инфекционных заболеваний:
- Туберкулез.
- Цитомегаловирусная инфекция.
- Бруцеллез.
- Сифилис.
- Брюшной тиф.
- Саркоидоз.
Гельминтозы
Попадание паразитов в организм получает быстрый ответ со стороны кровеносной системы. Первыми реагируют моноциты и вступают в борьбу с описторхами, аскаридами, острицами, бычьим или свиным цепнем. Привычные для наших широт и экзотические паразиты поражают в первую очередь кишечник.
Инвазии проявляются в виде специфической симптоматики:
- Резко выраженные болевые ощущения в различных участках живота.
- Диспептический срыв по типу диареи.
- Снижение массы тела на фоне сохранения или усиления аппетита.
- Кожная аллергия в виде крапивницы.
В крови наряду с моноцитозом фиксируется повышение уровня гранулоцитарных лейкоцитов — эозинофилов, которые регулируют формирование аллергического ответа. Чтобы установить вид паразита, у пациента берут кал, проводят бактериальные посевы, иммунологические тесты. Терапия носит специфических характер и заключается в приеме противопаразитарных средств.
Хронические инфекционно-воспалительные заболевания
Длительная инфекция с невыраженный симптоматикой ослабляет организм, вызывая увеличение моноцитов в крови и концентрации макрофагов во внутренних органах. На развитие клинической картины влияет локализация инфекционного процесса и тип возбудителя.
Моноцитоз может являться симптомом инфекции горла, легких, костей, бактериального воздействия на миокард, почки, органы малого таза, желчный пузырь. Течению хронических заболеваний сопутствуют периодические или постоянные болями в области поражения. Повышение температуры появляется не всегда. Успех адекватного лечения зависит от быстрого выявления причины. Терапевтические мероприятия способствуют стиханию симптоматики и восстановлению физиологического уровня моноцитов в крови.
Аутоиммунные расстройства
Под влиянием определенных факторов иммунная система может искажаться. Эти расстройства приводят к тому, что иммунные клетки идентифицируют собственные элементы, как чужеродные и атакуют их. Макрофаги и моноциты при аутоиммунных заболеваниях устремляются к суставам, почкам, коже, сердечным тканям, которые представляются, как подозрительные очаги.
К наиболее распространенным аутоиммунным расстройствам относятся:
- Диффузный токсический зоб, главным симптомом которого является активный синтез тиреоидных гормонов.
- Ревматоидный артрит — становится причиной поражения суставов.
- Системная красная волчанка — тяжелое заболевание, затрагивающее ткани внутренних органов, суставов, кожи.
- Системная склеродермия — в первую очередь поражает кожные покровы, а в дальнейшем распространяется на внутренние ткани.
- Сахарный диабет (инсулинозависимый тип) вызывает расстройство метаболизма глюкозы и последующие за этим обменные нарушения во всем организме.
Определение моноцитоза в анализе крови не является явным симптомом аутоиммунного заболевания. Если причины сдвига в составе крови не ясны, следует выполнить дополнительные диагностические мероприятия.
Онкогематологические заболевания
Злокачественные изменения системы кроветворения всегда сопровождаются выраженным моноцитозом. Для их лечения используют серьезные протоколы, которые далеко не всегда являются результативными. После фиксации чрезмерного уровня моноцитов, следует исключить у пациента аутоиммунные, инфекционные заболевания. Если причины изменений не удается установить, появляется необходимость в консультации онкогематолога.
Моноцитоз может быть проявлением серьезных заболеваний кроветворной системы:
- Острый лейкоз моноцитарного или миеломоноцитарного типа.
При этой патологии в анализах крови и костного мозга определяют предшественников моноцитов. Основная часть больных — дети до двух лет. Симптомы: анемия, кровотечения, часто возникающие инфекционные заболевания, болезненность костей, суставов. Заболевание характеризуется неблагоприятным течением.
- Миеломная
болезнь.
Основные пациенты — люди старше 60 лет. Симптомы: боли в костях, частые переломы, кровотечения, снижение защитных свойств организма.
Онкогематологические расстройства приводят к достаточно высокому содержанию моноцитов в крови — более 30-50*109/л. Показатели подобного уровня дают основание полагать, что моноцитоз вызван не инфекционными факторами, а злокачественным процессом. В случае хронического воспаления моноциты возрастают незначительно, а при миеломной болезни, лейкозах количество агарнулоцитов внезапно достигает высоких значений.
Прочие онкологические заболевания
Болезнь Ходжкина — одна из патологий, которую следует исключить при моноцитозе. Лимфогранулематоз может проявляться в виде очаговых признаков со стороны внутренних органов, высокой температурой, гипертрофией лимфатических узлов. Могут появляться симптомы поражения спинного мозга. С целью постановки верного диагноза осуществляют биопсию лимфатических узлов для гистологического анализа содержимого.
Моноцитоз может определяться в крови при различных видах опухолей. Детальная диагностика с использованием аппаратных методов исследования помогает определить характер и локализацию злокачественного процесса.
Интоксикация химическими реагентами
Моноцитоз может возникать в специфических условиях:
- Отравление тетрахлорэтаном.
Ядовитое вещество может попадать в организм через верхние дыхательные пути, пероральным или контактным способом. Признаки интоксикации: головная боль, желтушность кожных покровов, раздражение слизистых. В тяжелых случаях вызывает печеночную недостаточность, кому.
- Отравление фосфором.
Интоксикация наступает при попадании ядовитого вещества внутрь перорально или воздушным путем. Симптомы: резкая болезненность живота, диарея, тошнота. Отсутствие адекватной терапии приводит к необратимым изменениям со стороны почек, печени, центральной нервной системы.
При отравлениях фиксируется не только моноцитоз, но и другие патологические отклонения в лабораторных анализах.
Подробнее: Моноциты повышены: о чем это говорит? Что делать?
Симптомы
Что же человек при этом будет чувствовать, как он себя будет ощущать? Что должно с подвигнуть человека, чтобы он пошёл, сдал анализ крови? Какие у него могут быть симптомы, которые могут привести к повышению моноцитов в крови?
- Это может быть беспричинная потеря веса.
- Снижение или полное отсутствие аппетита.
- Повышенная утомляемость. Безосновательная слабость. Вроде и выспался, вроде и не переутомился, вроде и отдыхал, а утром встал, и сил нет. Вот это безосновательная слабость требует обязательного контроля анализа крови.
- Тревоги, панические атаки, депрессивное состояние, либо психо-эмоциональное возбуждение. Это тоже должно сподвигнуть человека, к тому, что нужно пойти и сделать развёрнутый анализ крови.
- Раздражительность, апатия, сонливость – любые нарушения психо-эмоционального состояния могут вызвать изменения в периферической крови.
- Внезапный отказ от мясной пищи, даже до отвращения к мясной пищи. Как правило, при этом в развернутом анализе крови будет присутствовать моноцитоз.
- Нарушение со стороны желудочно-кишечного тракта: вздутия, бурная моторика, нарушение стула, как запоры, так и понос, повышенное выделение слизи с калом.
- Сухой длительный, продолжительный кашель иногда с прожилками крови, скудно отделяемой мокротой.
- Суставные, мышечные боли в спине, в ногах. Это тоже требует расшифровки, обследования.
- Специфические высыпания на коже, на слизистых оболочках тоже могут быть состоянием, при котором будет моноцитоз или повышение концентрации моноцитов в крови.
- Наличие высыпаний на половых органах.
Надо сказать, что все вышеперечисленные причины могут беспокоить как по отдельности, так и суммарно, вместе. По несколько симптомов, объединяясь в целые синдромы. Хочу подчеркнуть, что само по себе повышение количества моноцитов в крови – это не диагноз. Это состояние периферической крови клеток иммунной системы, которое говорит о том, что в «государстве» не всё в порядке, и это требует обязательного обследования, требует внимательного отношения и дальнейшей расшифровки.
Причины снижения моноцитов в крови
Уменьшение показателей моноцитов в крови ниже границ соответствующей возрастной нормы называют моноцитопенией.
Причиной подобных изменений в составе крови могут быть некоторые состояния:
- Апластическая анемия.
- Гнойные инфекции бактериального происхождения.
- Поздние стадии онкогематологических патологий.
- Длительный прием лекарственных препаратов.
Гнойные бактериальные инфекции
При гнойных заболеваниях, вызванных стрептококком или стафилококком происходит инфицирование организма с развитие воспалительного процесса.
Из инфекций, вызывающих такие изменения следует выделить:
- Кожные заболевания — фурункулез, флегмона, карбункул.
- Остеомиелит — гнойное поражение костей.
- Бактериальная пневмония.
- Сепсис — тяжелое инфицирование крови, характеризующееся усугублением общего состояния больного.
Апластическая анемия
Заболевание системы кроветворения, возникающее в результате угнетения или остановки роста и созревания моноцитов, эритроцитов, лейкоцитов и тромбоцитов в костном мозге. Симптомы: общая слабость, падение работоспособности, головокружения, учащение сердечного ритма, постоянная бледность кожных покровов, кровотечения, частые инфекционные заболевания, ослабление защитных свойств организма.
При отсутствии специфической терапии апластическая анемия приводит к смерти больного. Это тяжелое заболевание лечат путем применения цитостатиков, гормональных препаратов, в тяжелых случаях требуется пересадка костного мозга.
Онкогематологические патологии
Тяжелое, длительное течение лейкоза вызывает подавление процессов кроветворения. На этом фоне развивается панцитопения — недостаточность всех клеток крови, в том числе и моноцитов. Пациент на фоне иммунных расстройств может испытывать тяжелые инфекции. Часто развиваются кровотечения неясной этиологии. Только своевременная пересадка костного мозга может остановить ухудшение ситуации и способствовать выздоровлению больного.
Лечение некоторыми препаратами
Длительный прием цитостатиков, кортикостероидных средств способен привести к ухудшению кроветворной деятельности костного мозга. Это проявляется в негативных изменениях состава крови. При выявлении сниженного содержания тех или иных кровяных клеток препарат отменяют, проводят соответствующее лечение. Своевременные меры способствуют восстановлению нормального состояния костного мозга.
Подробнее: Моноциты понижены: о чем это говорит? Как повысить?
В соответствии с «М1/М2» парадигмой выделяют два подтипа активированных макрофагов – классически активированные (М1) и альтернативно активированные (М2), которые экспрессируют различные рецепторы, цитокины, хемокины, факторы роста и эффекторные молекулы. Однако данные последних лет указывают на то, что в ответ на изменение сигналов микроокружения, макрофаги могут проявлять уникальные свойства, не позволяющие отнести их ни к одному из этих подтипов.
Макрофаги играют главную роль в реакции организма на имплантируемый материал – катетеры, стенты, эндопротезы, дентальные имплантаты. Макрофаги фагоцитируют частицы износа поверхности суставных протезов, инициируют воспаление в зоне протезирования и остеолиз, управляют процессами образования фиброзной капсулы вокруг инородных тел. Представлен краткий обзор факторов, вызывающих миграцию, адгезию и активацию макрофагов, анализ их функциональных характеристик на различных поверхностях, включая биодеградирующие и не деградирующие материалы in vivo и in vitro.
Введение
Современную медицину в настоящее время невозможно представить без применения имплантируемых изделий, устанавливаемых в организм на различные сроки с целью восстановления анатомии и функции утраченных или пораженных патологическим процессом органов и тканей. Биосовместимость синтетических материалов или тканеинженерных конструкций является основной проблемой, влияющей на результаты таких имплантаций. Реакция на протезирующий материал развивается в следующей последовательности: альтерация тканей, инфильтрация клетками острого, затем хронического воспаления с формированием грануляционной ткани и фиброзной капсулы. Степень выраженности этих реакций определяет биосовместимость имплантируемого изделия. Макрофаги играют главную роль в реакции организма на устанавливаемый материал – катетеры, стенты, эндопротезы, дентальные имплантаты и др.
Морфология макрофагов
Макрофаги – это гетерогенная клеточная популяция. Макрофаг имеет неправильную, звездчатую, многоотростчатую форму, складки и микроворсинки на поверхности клеток, обилие эндоцитозных микровезикул, первичных и вторичных лизосом. Округлое или эллипсовидное ядро расположено центрально, гетерохроматин локализован под ядерной оболочной. Структурные особенности клетки во многом зависят от ее органной и тканевой принадлежности, а также от функционального статуса. Так, для клеток Купфера характерен гликокаликс, альвеолярные макрофаги содержат ламеллярные (сурфактантные) тельца, хорошо развитый комплекс Гольджи, шероховатый эндоплазматический ретикулум и множество митохондрий, в то время как в клетках микроглии митохондрии немногочисленны. В цитоплазме перитонеальных и альвеолярных макрофагов присутствует большое количество липидных телец, содержащих субстраты и ферменты генерации простагландинов[1]. Адгезирующиеся и движущиеся макрофаги формируют короткоживущие, содержащие актин структуры – подосомы – в виде плотной центральной части с радиально отходящими от них микрофиламентами. Подосомы могут сливаться, формируя структуры более высокого порядка – розетки, которые эффективно разрушают белки подлежащего внеклеточного матрикса[2].
Функции макрофагов
Макрофаги фагоцитируют чужеродный материал и клеточно-тканевый детрит, стимулируют и регулируют иммунный ответ, индуцируют воспалительную реакцию, участвуют в репаративных процессах и обмене компонентов внеклеточного матрикса. Многообразие осуществляемых функций объясняет экспрессию этими клетками большого числа рецепторов, связанных с плазматической мембраной, внутриклеточных и секретируемых. Рецепторы врожденного иммунитета РRR (pattern-recognition receptors, образ-распознающие рецепторы) активируются широким спектром лигандов (исключение – CD163), обеспечивая узнавание высоко консервативных структур большинства микроорганизмов, так называемых PAMP (pathogen-associated molecular patterns, патоген-ассоциированные образы) и схожих с ними эндогенных молекулярных структур DAMP (damage-associated molecular patterns), образующихся в результате повреждения и гибели клеток, модификации и денатурации белковых структур внеклеточного матрикса. Большинство из них опосредует эндоцитоз и элиминацию потенциально опасных эндогенных и экзогеннных агентов, однако вместе с тем, многие из них выполняют сигнальные функции, регулируя синтез провоспалительных медиаторов, способствуя адгезии и миграции макрофагов (табл.)[3–7].
На плазматической мембране моноцитов/макрофагов экспрессируются также специализированные рецепторы, связывающие один или несколько близких по строению лигандов: Fc-фрагмент иммуноглобулина G, факторы роста, кортикостероиды, хемокины и цитокины, анафилотоксины и костимулирующие молекулы. Функции многих из этих рецепторов опосредованы не только связыванием лигандов, но и взаимодействием с другими рецепторами (C5aR-TLR, MARCO-TLR, FcγR-TLR), что обеспечивает тонкую регуляцию синтеза прои противовоспалительных медиаторов[2, 6, 8, 9]. Особенностью макрофагальной рецепторной системы является наличие рецепторов-ловушек провоспалительных цитокинов и хемокинов (Il-1R2 на М2а макрофагах; CCR2 и CCR5 на М2с макрофагах), активация которых блокирует внутриклеточную передачу соответствующего провоспалительного сигнала. Экспрессия клеточных рецепторов видо-, органо- и тканеспецифична и зависит от функционального статуса макрофагов. Детально изученные клеточные рецепторы макрофага приведены в таблице.
Миграция моноцитов/макрофагов
Тканевые макрофаги происходят преимущественно из моноцитов крови, которые мигрируют в ткани и дифференцируются в различные популяции. Миграция макрофагов направляется хемокинами: ССL2 CCL3, CCL4, CCL5, CCL7, CCL8, CCL13, ССL15, ССL19, CXCL10, CXCL12; факторами роста VEGF, PDGF, TGF-b; фрагментами системы комплемента; гистамином; белками гранул полиморфноядерных лейкоцитов (ПМЯЛ); фосфолипидами и их производными.
На начальных этапах воспалительного ответа ПМЯЛ организуют и модифицируют сеть хемокинов путем секреции CCL3, CCL4 и CCL19 и выброса преформированных в гранулы азуросидина, белка LL37, катепсина G, дефензинов (НNP 1-3) и протеиназы 3, которые обеспечивают адгезию моноцитов к эндотелию, тем самым проявляя свойства хемоаттрактантов. Кроме того, белки гранул ПМЯЛ индуцируют секрецию хемокинов и другими клетками: азуросидин стимулирует продукцию CCL3 макрофагами, а протеиназа-3 и HNP-1 вызывают синтез ССL2 эндотелием. Протеиназы ПМЯЛ способны активировать многие хемокины белковой природы и их рецепторы. Так, протеолиз ССL15 катепсином G многократно усиливает его аттрактивные свойства. Апоптозные нейтрофилы привлекают моноциты через сигналы, предположительно, опосредованные лизофосфатидилхолином[10].
Любое повреждение тканей приводит к аккумуляции макрофагов. В зоне травмы сосудов кровяной сгусток и тромбоциты выделяют TGF-β, PDGF, CXCL4, лейкотриен B4 и IL-1, обладающие выраженными хемоаттрактивными свойствами в отношении моноцитов/макрофагов[11–13]. Поврежденные ткани являются источником так называемых аларминов, к которым относятся компоненты разрушенного внеклеточного матрикса, белки теплового шока, амфотерин, АТФ, мочевая кислота, IL-1a, IL-33, митохондриальная ДНК клеточного детрита и др. Они стимулируют оставшиеся жизнеспособными клетки поврежденных тканей и эндотелий кровеносных сосудов к синтезу хемокинов, некоторые из них являются прямыми факторами хемотаксиса[13, 14]. Инфицирование тканей приводит к появлению так называемых патогенассоциированных молекул: липополисахаридов, углеводов клеточной стенки и нуклеиновых кислот бактерий. Связывание их мембранными и внутриклеточными рецепторами макрофагов запускает процесс экспрессии генов хемокинов, обеспечивающих дополнительное рекрутирование фагоцитов[11, 15].
Активация макрофагов
Макрофаги активируются под действием множества сигнальных молекул, вызывающих их дифференцировку в различные функциональные типы (рис. 1). Классически активированные макрофаги (М1 фенотип) стимулируются IFNg, а также IFNg совместно с LPS и TNF. Их основные функции – уничтожение патогенных микроорганизмов и индукция воспалительной реакции. Поляризация в М1 направлении сопровождается секрецией провоспалительных медиаторов. Они экспрессируют рецепторы к IL-1 – IL-1R1, TLR и костимулирующие молекулы, активация которых обеспечивает амплификацию воспалительного ответа. Наряду с провоспалительными цитокинами макрофаги секретируют и антивоспалительный цитокин – IL-10, при характерном высоком соотношении IL-12/IL-10[11, 13, 16–18]. Бактерицидные свойства М1 макрофагов определяются продукцией свободных радикалов азота и кислорода, генерируемых iNOS и НАДФН-оксидазным комплексом[19, 20]. Являясь эффекторными клетками в реакции организма на бактериальную инфекцию, они, в то же время, подавляют адаптивный иммунный ответ за счет торможения пролиферации стимулированных Т-клеток. Секретируемый М1 макрофагами IL-12 играет ключевую роль в Тх1 поляризации, а IL-1b и IL-23 направляют иммунный ответ по Тх17 пути.[11, 18]. Исследования последних лет показали, что М1 макрофаги помимо провоспалительных проявляют репаративные свойства: секретируют VEGF, стимулирующий ангиогенез и образование грануляционной ткани[21].
Альтернативная активация макрофагов (М2 фенотип) наблюдается при стимуляции их интерлейкинами, глюкокортикоидами, иммунными комплексами, агонистами TLR и др. Они мигрируют в зоны инвазии гельминтами, скапливаются в локусах фиброза, в заживающих ранах кожи и неопластических образованиях. М2 макрофаги способны к активной пролиферации in situ. Они проявляют большую по сравнению с М1 макрофагами способность к фагоцитозу и экспрессируют большее количество связанных с ним рецепторов: СD36 – рецептор скавенджер апоптозных клеток; CD206 – маннозный рeцептор; CD301 – рецептор остатков галактозы и N-ацетилглюкозамина; СD163 – рецептор к гемоглобин-гаптоглобиновому комплексу. Для макрофагов этого типа характерно низкое отношение IL-12/IL-10[11, 22–25].
Альтернативно активированные макрофаги подразделяют на подтипы: М2а, М2b и М2с. Примером М2а фенотипа макрофагов являются клетки, скапливающиеся вокруг личинок гельминтов и простейших, аллергены которых индуцируют иммунный Тх2 ответ, сопровождающийся продукцией IL-4 и IL-13[23]. Они не секретируют значительные количества провоспалительных цитокинов, синтезируют особый спектр хемокинов и мембранных рецепторов[11, 17, 22]. Считается, что для них характерен синтез IL-10[13], однако in vitro макрофаги не всегда продуцируют этот цитокин и могут проявлять высокую транскрипционную активность генов IL-12 и IL-6[17, 26]. Важной характеристикой этой популяции является синтез антагониста рецептора IL-1 (IL-1ra), который, связываясь с IL-1, блокирует его провоспалительное действие[27].
М2а макрофаги подавляют воспалительную реакцию, блокируя формирование М1 популяции через цитокины рекрутированных ими Тх2-лимфоцитов, либо за счет вырабатываемого хемокина ССL17, который совместно с IL-10 ингибирует дифференцировку макрофагов в М1 направлении[11]. Клетки М2а фенотипа считают типичными репаративными макрофагами. Синтезируемый ими хемокин CCL2 является хемоаттрактантом предшественников миофибробластов – фиброцитов[28, 29], они секретируют факторы, обеспечивающие ремоделирование соединительной ткани[20, 22, 24, 30–32].
Поляризация в направлении М2b осуществляется стимуляцией рецептора к Fcg вместе с агонистами ТLR и лигандами к рецептору IL-1. Функционально они близки к М1 макрофагам, продуцируют провоспалительные медиаторы и монооксид азота (NO), но вместе с тем для них характерен высокий уровень синтеза IL-10 и сниженная продукция IL-12[16, 17]. М2b макрофаги усиливают продукцию антител. Синтезируемый ими хемокин ССL1 способствует поляризации лимфоцитов в Тх2 направлении[11, 13]. М2с макрофаги обладают супрессивными свойствами – тормозят активацию и пролиферацию СD4+-лимфоцитов, вызванную антигенной стимуляцией и способствуют элиминации активированных Т-клеток[33]. In vitro М2с подтип получают стимуляцией мононуклеарных фагоцитов глюкокортикоидами, IL-10, TGF-β, простагландином Е2 и др. Они не обладают бактерицидной активностью, продуцируют незначительное количество цитокинов, секретируют факторы роста и некоторые хемокины[7, 13, 17, 21, 31]. М2с макрофаги экспрессируют рецепторы фагоцитоза и многих провоспалительных хемокинов, которые, предположительно, служат не для возбуждения соответствующих сигналов, а являются ловушками провоспалительных медиаторов, блокируя их функции[11].
Характер активации макрофагов не является жестко детерминированным и стабильным. Показана возможность трансформации М1 фенотипа в М2 при изменении спектра стимулирующих цитокинов и вследствие эффероцитоза. После поглощения апоптозных клеток макрофаги резко снижают синтез и секрецию медиаторов воспаления ССL2, ССL3, CXCL1, CXCL 2, TNF-a, MG-CSF, IL-1b, IL-8 и многократно усиливают продукцию TGF-b[20, 25, 27]. Обратная трансформация М2 фенотипа в М1 предполагается при развитии ожирения.
Многие авторы ставят под сомнение существование в организме двух четко различимых популяций макрофагов М1 и М2. Сочетание признаков классической и альтернативной активации характерно для макрофагов кожных ран человека. Так, наряду с типичными для M1 макрофагов цитокинами TNF-a и IL-12, они демонстрируют синтез маркеров М2 макрофагов: IL-10, СD206, СD163, CD36 и рецепторов к IL-4[34]. Отличный от М1/М2 тип макрофагов с выраженной фибринолитической активностью обнаружен в печени мышей на модели обратимого фиброза и в ткани печени человека при циррозе. В них экспрессируются гены аргиназы 1, маннозных рецепторов и IGF, они секретируют ММП-9, ММП-12, проявляют выраженную способность к пролиферации и фагоцитозу, но не синтезируют IL-10, IL-1ra, TGF-b[35]. Особая популяция макрофагов формируется в селезенке мыши при инфицировании микобактериями. Они тормозят пролиферацию Т-лимфоцитов и секрецию ими как Тх1, так и Тх2 цитокинов, стимулируя поляризацию в Тх17. направлении. Супрессивные макрофаги обладают уникальным фенотипом – экспрессируют гены активные в М1 макрофагах – IL-12, IL-1b, IL-6, TNF-a, iNOS и одновременно гены CD163, IL-10, маннозных рецепторов и других маркеров М2 макрофагов[19].
Эти исследования наглядно показывают, что формирующиеся в естественных условиях популяции макрофагов значительно отличаются от получаемых in vitro М1 и М2 популяций. Воспринимая множество активирующих сигналов, макрофаг отвечает «по запросу», секретируя медиаторы адекватно изменению окружающей среды, поэтому в каждом конкретном случае формируется свой фенотип, иногда, возможно, даже уникальный.
Реакция макрофагов на чужеродный материал
Контакт макрофагов с чужеродным материалом, как в виде мелких частиц, так и в виде обширных поверхностей, приводит к их активации. Одной из серьезных проблем в травматологии и ортопедии, связанной с реакцией на инородное тело, является развитие нестабильности сустава после эндопротезирования, которая выявляется, по некоторым данным, у 25–60% больных в первые годы после выполненной операции и не имеет тенденции к снижению[36].
Поверхность ортопедических протезов изнашивается с образованием частиц, инфильтрирующих мягкие ткани. Химические свойства материала определяют возможность опсонизации частиц белками плазмы крови и тип поверхностных рецепторов, инициирующих фагоцитоз. Так, полиэтилен, активирующий комплемент, подвергается опсонизации и «узнается» рецептором к комплементу СR3, в то время как частицы титана поглощаются клеткой через опсонин-независимый рецептор MARCO. Фагоцитоз макрофагами частиц металла, синтетических полимеров, керамики, гидроксиапатита запускает процесс синтеза провоспалительных медиаторов и индуктора остеокластогенеза RANKL. Секретируемый макрофагами ССL3 вызывает миграцию остеокластов, а IL-1b, TNF-a, ССL5 и PGE2 стимулируют их дифференцировку и активацию. Остеокласты резорбируют кость в зоне протезирования, но новообразование костной ткани подавлено, поскольку корпускулярный материал ингибирует синтез коллагена, тормозит пролиферацию и дифференцировку остеобластов и индуцирует их апоптоз[37, 38]. Вызванный частицами износа воспалительный ответ считается основной причиной остеолиза.
Контакт тканей с материалом, который не может быть фагоцитирован, инициирует каскад событий, известный под названием реакции организма на инородное тело, или тканевой реакции. Она заключается в адсорбции белков плазмы, развитии воспалительного ответа, первоначально острого, впоследствии хронического, пролиферации миофибробластов и фибробластов и формировании фиброзной капсулы, отграничивающей инородное тело от окружающих тканей. Основными клетками персистирующего воспаления на границе материал/ткань являются макрофаги, его выраженность определяет степень фиброза в зоне контакта. Интерес к исследованию тканевой реакции связан в первую очередь с широким применением синтетических материалов в различных областях медицины[12, 39, 40].
Адсорбция белков плазмы крови является первой стадией взаимодействия имплантируемых материалов с тканями организма. Химический состав, свободная энергия, полярность поверхностных функциональных групп, степень гидрофильности поверхности определяют количество, состав и конформационные изменения в связываемых белках, являющихся матриксом для последующей адгезии клеток, в том числе макрофагов. Наиболее значимыми в этом плане являются фибриноген, IgG, белки системы комплемента, витронектин, фибронектин и альбумин.
Слой фибриногена быстро образуется на практически всех чужеродных материалах. На гидрофобных поверхностях фибриноген образует монослой из прочно связанного, частично денатурированного белка, эпитопы которого открыты для взаимодействия с клеточными рецепторами. На гидрофильных материалах фибриноген чаще осаждается в виде рыхлого мультислойного покрытия, причем наружные слои слабо или практически не подвергаются денатурации, оставляя сайты связывания недоступными для клеточных рецепторов макрофагов и тромбоцитов[41, 42].
Многие синтетические полимеры обладают способностью к сорбции компонентов системы комплемента и ее активации с формированием С3-конвертазного комплекса. Генерируемые им фрагменты С3а, С5а являются хемоаттрактантами и активаторами фагоцитов, iC3b выполняет роль лиганда рецептора клеточной адгезии. Запуск каскада активации возможен как по классическому (опосредованному адсорбированными молекулами JgG), так и по альтернативному путям[43]. Последний инициируется связыванием компонента С3 поверхностями, несущими функциональные группы, например – ОН-, вызывающими его гидролиз. Альтернативный путь может включаться также после классического пути или вместе с ним за счет работы С3-конвертазы классического пути, генерирующей фиксирующиеся на поверхностях фрагменты С3b – пускового фактора амплификационной петли. Однако сорбция и даже начавшийся гидролиз С3 не всегда приводят к возникновению амплификационного сигнала. Например, С3 сильно сорбируется поливинилпирролидоном, однако протеолиз его на этой поверхности слабо выражен. Слабо активируют комплемент фторированные поверхности, силикон и полистирен. Для клеточных реакций на чужеродных поверхностях значение имеет не только активация системы комплемента, но опосредованное ее фрагментами связывание других белков.
Роль альбумина заключается в его способности связывать белки системы комплемента[12]. Oн не способствует адгезии макрофагов и, в отличие от фибриногена, не индуцирует синтез ими TNF-a[44]. На имплантированных материалах обычно обнаруживают фибронектин и витронектин – белки богатые RGD-последовательностями (участками из аминокислот ARG-GLY-ASP).
В отношении витронектина неизвестно, адсорбируется ли он непосредственно на поверхности материала или входит в состав фиксированного на нем инактивированного мебранноатакующего комплекса комплемента. Значимость его для развития тканевой реакции состоит в том, что он обеспечивает наиболее прочную и длительную адгезию макрофагов. Взаимодействие макрофагов с субстратом обеспечивают клеточные рецепторы к белкам-интегринам (avβ3, a5β1, CR3), богатым RGDпоследовательностями (табл.). Блокада адгезии макрофагов растворимыми RGD-миметиками, либо удаление с их поверхности рецептора CR3 снижает интенсивность тканевой реакции, уменьшая толщину формирующейся фиброзной капсулы[12, 41, 45].
Прикрепившиеся макрофаги сливаются, образуя многоядерные клетки (гигантские клетки инородных тел – ГКИТ). Индукторами этого процесса являются IFNg, IL-1, IL-2, IL-3, IL-4, IL-13 и GM-CSF, стимулирующие экспрессию маннозных рецепторов, которые играют важную роль в слиянии клеток[12]. ГКИТ функционируют как макрофаги – обладают способностью к фагоцитозу, генерации радикалов кислорода и азота, синтезу цитокинов и факторов роста. Характер синтетической активности этих клеток зависит, по-видимому, от их «возраста»: на ранних этапах развития тканевой реакции экспрессируются IL-1a, TNF-a, а позднее происходит переключение на антивоспалительные и профиброгеннные медиаторы – IL-4, IL-10, IL-13, TGF-β[46, 47].
Реакция макрофагов на чужеродные материалы исследуется в различных условиях in vitro и in vivo. В экспериментах in vitro принимается во внимание интенсивность их адгезии на изучаемой поверхности и образования ГКИТ, число «включающихся» генов, количество синтезируемых и секретируемых ферментов, цитокинов и хемокинов. В монокультурах мононуклеарных фагоцитов, адгезированных на различных поверхностях, происходит не поляризация их в М1 и М2 направлениях, а формирование макрофагов смешанного типа, секретирующих как про-, так и противовоспалительные медиаторы со сдвигом в сторону последних при длительном культивировании[12, 48, 49]. Отсутствие «золотого стандарта» – стабильного контрольного материала, хорошо зарекомендовавшего себя при имплантации в живой организм, с которым можно было бы сравнивать тестируемые материалы, а также использование не стандартизированных клеточных линий макрофагов, разные способы их дифференцировки затрудняют сравнение результатов работ разных авторов. Тем не менее, исследования in vitro дают возможность судить о цитотоксичности материалов, определить реакцию макрофагов на их химическую модификацию. Ценные сведения были получены при изучении активации макрофагов на поверхности различных коллагенов – нативных и химически измененных. Нативные коллагены индуцируют in vitro синтез макрофагами сигнальных молекул, как стимулирующих воспалительный ответ (TNF-a, IL-6, IL-8, IL-1β, IL-12, CCL2), так и подавляющих его (IL-1ra, IL-10), а также матриксных металлопротеаз и их ингибиторов.[48-50]. Провоспалительные свойства таких материалов зависят от способа децеллюляризации и стерилизации исходного сырья, в значительной степени изменяющих его характеристики. Полученные по разным технологиям коллагеновые эндопротезы из нативного коллагена по способности вызывать экспрессию провоспалительных цитокинов варьируют от практически инертных до высокоактивных[51]. Прошивка коллагена различными химическими веществами изменяет характер реакции макрофагов. Обработка глутаральдегидом приводит к цитотоксичности, проявляющейся в повреждении цитоплазматической мембраны, нарушении адгезии, снижении жизнеспособности макрофагов. При этом продукция ими IL-6, TNF-a повышена, а синтез IL-1ra подавлен в сравнении с макрофагами, адгезированными нативным и прошитым карбодиимидом коллагеном. Обработка карбодиимидом обеспечивает оптимальные свойства коллагену, который не обладает цитотоксичностью, не вызывает существенного повышения секреции провоспалительных цитокинов и металлопротеаз и не подавляет синтез IL-10 и IL-1ra в сравнении с нативным[49].
С целью снижения тканевой реакции в коллагеновые материалы вводят компоненты межклеточного матрикса, нативные или модифицированные. J. Kajahn с соавт. (2012) создали in vitro имитацию провоспалительного микроокружения эндопротезов, что способствовало дифференцировке моноцитов в М1 направлении[50]. В этих же условиях дополнительно сульфатированная гиалуроновая кислота, введенная в коллагеновый субстрат, снизила секрецию макрофагами провоспалительных цитокинов и повысила продукцию IL-10. По мнению авторов это свидетельствует о М2 поляризации макрофагов, способствующих регенерации и восстановлению функциональных свойств окружающих тканей. Реакция макрофагов на медленно деградируемые и стабильные материалы in vitro в целом однородна и аналогична реакции на биоматериалы, хотя некоторая специфичность ответа все же заметна. Титан, полиуретан, полиметилметакрилат, политетрафторэтилен являются слабыми индукторами медиаторов воспаления, хотя титан способствует более высокой секреции TNF-a и IL-10, чем полиуретан, а особенность полипропилена заключается в стимулировании продукции профиброгенного хемокина ССL18[52-54]. PEG, предлагаемый в качестве субстрата для переноса клеток, вызывает резкое, но быстро проходящее усиление экспрессии IL-1β, TNF-a, IL-12, однако его сополимеризация с олигопептидом клеточной адгезии улучшает биосовместимость материала, в значительной степени снижая экспрессию провоспалительных цитокинов[55].
Реакция макрофагов на различные материалы in vitro не в полной мере характеризует их поведение в организме. В монокультурах отсутствуют факторы взаимодействия с другими клеточными популяциями и не учитывается фенотипический полиморфизм – в естественных условиях к имплантату мигрируют не только моноцитарные предшественники, но и зрелые тканевые макрофаги, ответ которых может существенно отличаться от рекрутируемых из крови. Исследование секреторной активности макрофагов, окружающих инсталлированные в ткани животных и человека эндопротезы, представляет большую сложность. Основным методом, позволяющим характеризовать макрофаги на основании парадигмы М1-М2 in situ, стали данные иммуноцитохимии маркерных белков iNOS, CD206, CD163, CD80, CD86. Постулируется, что наличие этих маркеров у макрофагов in vivo определяет их поляризацию в М1 и М2 направлениях с синтезом соответствующих спектров цито- и хемокинов, но, учитывая возможность существования макрофагов смешанного типа[34], такая характеристика не вполне корректна.
Тем не менее, эксперименты in vivo дают возможность проследить судьбу имплантированного материала и динамику реакции макрофагов в течение длительного периода, что особенно важно для пожизненно установленных эндопротезов и устройств. Наиболее изученными в данном аспекте являются деградирующие биоматериалы на основе коллагена. Первыми клетками воспаления, мигрирующими к таким материалам, являются ПМЯЛ, однако этот эффект транзиторный и популяция второй волны представлена макрофагами[56, 57]. Их реакция зависит от физико-химических свойств коллагена. Чем жестче химическая обработка, тем больше отличается коллаген от нативного, тем более «чужим» он становится для макрофага и тем сильнее выражена тканевая реакция. Установленные между мышечными слоями брюшной стенки крысы фрагменты имплантатов из медленно деградирующего прошитого коллагена способствуют формированию ГКИТ и инкапсуляции материала. Мигрирующие макрофаги, судя по экспрессии рецепторов ССR7 и CD206, можно отнести в ряде случаев к М1 фенотипу, но во многих случаях определить их принадлежность к известным фенотипам не представляется возможным.
С течением времени вокруг имплантата появляются М2 макрофаги, которые располагаются преимущественно в фиброзной капсуле[58]. Эндопротезы из непрошитого коллагена свиньи, человека и быка[58] и прошитый диизоцианатом коллаген овцы[59], быстро разрушающиеся в организме крысы, стимулируют новообразование полноценной соединительной и мышечной тканей. Они не способствуют образованию ГКИТ и не инкапсулируются. Часть мононуклеарных фагоцитов, скапливающихся на границе ткань/материал, не имеет маркеров М1/М2 фенотипа, часть содержит оба маркера, а часть является М2 макрофагами. Субпопуляция М1 макрофагов на таких имплантатах отсутствует[58–60]. Гистоморфометрический анализ показал положительную корреляцию между количеством макрофагов, несущих маркеры М2 фенотипа на ранних этапах развивающейся тканевой реакции, и показателями успешного ремоделирования тканей в зоне имплантации[58].
Тканевая реакция на недеградируемые материалы существует в течение всего времени присутствия их в организме[61]. Ее интенсивность модулируется физико-химическими свойствами материалов: в ряду полиэстер, политетрафторэтилен, полипропилен – первый полимер вызывает максимально выраженное воспаление и слияние макрофагов, последний – минимальное, а выраженность фиброза для всех перечисленных материалов положительно коррелирует с количеством ГКИТ на поверхности синтетических полимеров[40]. Несмотря на большое количество работ, в которых исследована воспалительная реакция на различные материалы, характеристики аккумулирующихся на них макрофагов изучены недостаточно. M.T. Wolf и соавт. (2014) показали, что на нитях и между узлами полипропиленовой сетки, имплантированной в брюшную стенку крысы, скапливаются преимущественно макрофаги с маркерами М1 фенотипа (СD86+CD206-)[57].
Нанесенный на полипропилен гель из межклеточного матрикса соединительной ткани снижает число М1 макрофагов и ГКИТ и одновременно тормозит рост микрососудов. Это явление хорошо согласуется с результатами работ, демонстрирующими экспрессию ангиогенных факторов М1 макрофагами ран и подавление васкулогенеза при их блокаде[21, 52]. О синтетической активности макрофагов, спектре их биологически активных молекул, обеспечивающих тканевую реакцию, известно мало. У мыши на периферии зоны имплантации нейлоновой сетки скапливаются макрофаги, секретирующие IL-6 и ССL2, IL-13 и TGF-β и в то же время в популяции клеток, в том числе и в ГКИТ, адгезированных на волокнах эндопротеза, экспрессируются IL-4, IL-10, IL-13 и TGF-β[47]. IL-4 и IL-13 – мощные профиброгенные медиаторы, они не только поляризуют макрофаги в М2а направлении, способствуя продукции факторов роста, но и через индукцию экспрессии фибробластами TGF-β, стимулируют синтез ими коллагена. Профиброгенным эффектом обладают также IL-10 и CCL2, обеспечивающие хемотаксис предшественников миофибробластов – фиброцитов[29, 30, 62, 63]. Можно предположить, что именно макрофаги создают среду, способствующую развитию фиброза вокруг недеградирующих материалов.
Образование фиброзной ткани может оказывать как негативное, так и позитивное влияние на результаты лечения пациентов. В герниологической практике фиброзная трансформация тканей, связанная с имплантацией полипропиленового эндопротеза, является одной из основных проблем (рис. 2, собственные данные), которая на фоне нерациональной оперативной тактики в 15–20% случаев приводит к развитию рецидивов грыж различных локализаций[39, 64].
В последние годы особенно интенсивно развиваются технологии дентальной имплантации, основанные на интеграции установленных конструкций за счет развития соединительной ткани (рис. 3, собственные данные). Несмотря на то, что фиброинтеграция имплантатов рядом специалистов признается как допустимый вариант, поиск новых материалов, способствующих процессам остеоинтеграции, продолжается[65].
В этой связи существенное значение приобретают изучение клеточных популяций в зоне протезирования, разработка методов и подходов к блокированию чрезмерной воспалительной реакции с исходом в фиброз и стимуляция репаративной регенерации в месте имплантации различных материалов.
Заключение
Макрофаги – полиморфная популяция клеток, фенотип которых определяется сигналами микроокружения. Они играют решающую роль в реакции организма на чужеродный материал, используемый для эндопротезирования, катетеризации, стентирования и др. видов лечения. Характер реакции и степень ее выраженности зависят как от размера имплантируемого материала, так и от его физикохимических свойств и могут иметь как положительное, так и отрицательное значения для организма пациента. Для деградируемых материалов на основе коллагена показана зависимость типа активации макрофагов и скорости регенерации соединительной ткани от способа обработки коллагенового сырья. Это открывает широкие возможности для специалистов, разрабатывающих новые методы децеллюляризации тканей, химической модификации и стерилизации коллагеновых материалов в целях получения имплантатов для регенеративной медицины.
Проблемы, связанные с активацией макрофагов недеградирующими материалами, по-видимому, должны решаться иначе. Макрофаги, фагоцитирующие микрочастицы износа поверхности суставных эндопротезов, и макрофаги, мигрирующие к обширным поверхностям синтетических имплантов, инициируют длительно персистирующее воспаление, остеолиз в первом случае и фиброз во втором. Нивелирование этого эффекта, скорее всего, будет достигнуто путем блокады направленной миграции, адгезии и активации моноцитов/макрофагов, что потребует более глубоких знаний об этих процессах, чем те, которыми мы располагаем в настоящее время.