Позвонить в клинику +7 928 828 4001
Цены на услуги
| Услуга | Стоимость |
| ЭКГ | 500 ք |
| Эхокардиография (УЗИ сердца) | 2000 ք |
| Консультация гинеколога | 1350* ք |
| Электрокардиограмма (ЭКГ) | 500 ք |
| КАРДИОТОКОГРАФИЯ | 500 ք |
| Кардиотокография | 500 ք |
| Консультация кардиолога-аритмолога | 1350* ք |
Наличие каких симптомов является поводом для визита к кардиологу-аритмологу?
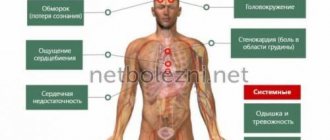
- Аритмия, включающая в себя замедленное или учащенное сердцебиение, а также пропущенные удары;
- Болевые ощущения в области сердца. Данный симптом не всегда указывает конкретно на проблемы с сердцем, но провериться у кардиолога-аритмолога все-таки стоит;
- Слабость и быстрая утомляемость, наступающие без видимых причин;
- Беспричинная раздражительность;
- Высокая чувствительность к смене температур;
- Слабая потенция;
- Нарушения менструального цикла;
Ишемическая болезнь сердца
Как возникает ишемическая болезнь сердца
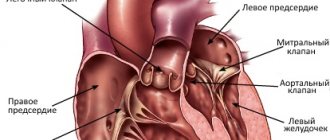
Сердце – главный орган сердечно-сосудистой системы человека. Сокращающееся сердце заставляет кровь циркулировать по сосудам, доставляя кислород и питательные вещества к органам и тканям. За сутки сердце совершает около 100 000 ударов и перекачивает до 170 л крови!
Каждая клетка сердца также должна постоянно получать кислород и питательные вещества. Этот процесс обеспечивается непрерывным кровотоком по собственным артериям сердца – правой и левой коронарным артериям.
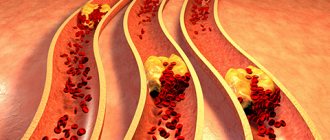
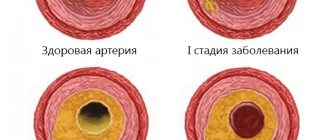
Нормально работающее сердце нас практически не беспокоит. Но если хотя бы одна артерия сужается или закупоривается, то кислорода, приносимого кровотоком, сердцу становится недостаточно и возникает ишемия. Самой частой причиной сужений в коронарных артериях являются атеросклеротические бляшки.
Ишемическая болезнь сердца (ИБС) развивается в результате накопления атеросклеротических бляшек в коронарных артериях, что вызывает нарушение равновесия между коронарным кровотоком и метаболическими потребностями сердечной мышцы (миокарда). Иными словами, миокард нуждается в бо́льшем количестве кислорода, чем он может получить с кровью.
Виды ишемической болезни сердца. Стенокардия
Течение ИБС может быть острым – в виде инфаркта миокарда, жизнеугрожающего состояния, требующего неотложного лечения, или хроническим – в виде периодических приступов стенокардии.
Стенокардией называется клинический синдром, который вызван ишемией миокарда и характеризуется болью или чувством дискомфорта в грудной клетке, вблизи грудины, но может ощущаться в любом месте от верхней области живота до нижней челюсти и лопаток. Боль может иррадиировать в руки и в спину. Чаще пациенты описывают эту боль как сдавление, тяжесть, жжение или дискомфорт. Такое состояние может сопровождаться слабостью, чувством нехватки воздуха, беспокойством и даже страхом смерти. Продолжительность боли при стенокардии небольшая, как правило, менее 10-15 мин. Чаще всего начало боли связано с физической или психоэмоциональной нагрузкой, однако при тяжелом течении боли могут возникать и в состоянии полного покоя. Обычно боль проходит в состоянии покоя или после приема нитроглицерина. В ряде случаев может быть атипичное или бессимптомное течение ишемии, что меняет клиническую картину заболевания и порой вводит в заблуждение самого пациента.
Факторы риска, предрасполагающие к развитию ИБС
Биологические факторы:
- пожилой возраст
- мужской пол
- семейная предрасположенность к ИБС
Генетические факторы, способствующие возникновению артериальной гипертензии, дислипидемии, сахарному диабету и ожирению.
Патофизиологические и метаболические факторы:
- гиперлипидемия – повышенный уровень липидов и липопротеидов в крови
- артериальная гипертензия — повышение систолического артериального давления до 140 мм рт. ст. и выше и диастолического АД ≥ 90 мм рт. ст.
- ожирение — индекс массы тела (ИМТ), больший или равный 30 кг/м2;
- сахарный диабет
- менопауза
- гиперурикемия – повышенный уровень мочевой кислоты в сыворотке крови ≥360 мкмоль/л
Поведенческие и социальные факторы:
- пищевые привычки, не здоровое питание
- курение
- гиподинамия – низкая двигательная активность
- потребление алкоголя;
- стресс
Вероятность развития ишемической болезни сердца пропорционально увеличивается по мере увеличения числа и выраженности этих факторов риска.
Как оценить риск возникновения сердечно-сосудистых заболеваний
Для того чтобы оценить сердечно-сосудистый риск, то есть определить вероятность развития того или иного неблагоприятного события со стороны сердечно-сосудистой системы (включая развитие сердечно-сосудистых заболеваний и их осложнений) в течение определенного периода времени (например, за период 10 лет) можно использовать шкалу SCORE.
Шкала SCORE (Systematic COronary Risk Evaluation) используется для оценки риска смерти от сердечно-сосудистых заболеваний в течение ближайших 10 лет у лиц старше 40 лет. Для определения риска необходимы 4 показателя: возраст, курение, уровень общего холестерина и уровень систолического артериального давления. До 60 лет сердечно-сосудистый риск мужчин выше, чем у женщин. После 60 лет – риски практически одинаковые.
Чтобы рассчитать риск по шкале SCORE, нужно:
Выбрать колонку и строку на пересечении пола, возраста, курения, а также, уровня систолического артериального давления и общего холестерина.
В полученной ячейке будет указан риск развития сердечно-сосудистых заболеваний в течение ближайших 10 лет.
Шкала SCORE 2021. 10-летний риск фатальных ССЗ.
Как расшифровать полученный результат:
- Если показатель < 1% — низкий риск
- От 1 до 5% – умеренный риск
- От 5 до 10% – высокий риск
- Выше 10% – очень высокий риск
Оценка риска должна быть скорректирована в большую сторону, если пациент приближается к пограничным значениям.
Важно знать, что шкала SCORE не предназначена для тех, у кого уже имеются сердечно-сосудистые заболевания: ИБС, инфаркты, инсульты, а также сахарный диабет с поражением органов мишеней, тяжелая степень хронической болезни почек. Такие пациенты исходно относятся к высокому и очень высокому риску и требуют наблюдения врача.
Оценка риска позволяет оценить потенциальный прогноз пациента и предпринять все необходимое для максимального снижения риска путем модификации факторов риска и своевременного изменения подходов к лечению пациента.
Диагностика ишемической болезни сердца
При подозрении на ИБС кардиолог, в зависимости от состояния пациента, назначает базовое или более углубленное обследование, необходимое для детального понимания состояния пациента и назначения ему правильного и наиболее оптимального лечения.
К базовой диагностике ИБС (исследования 1-ой линии) относят стандартные лабораторные биохимические исследования, регистрацию ЭКГ в состоянии покоя, по возможности, проведение амбулаторного мониторирования ЭКГ, эхокардиографию в покое и у некоторых пациентов проведение рентгенографии органов грудной клетки.
К более углубленным методам диагностики состояния сердца, выполняемым по показаниям, относят:
стресс-эхокардиографию (с физической нагрузкой или медикаментозными пробами)
- радионуклидные методы исследования
- магнитно-резонансную томографию и ангиографию
- мультиспиральную компьютерную ангиографию
- оптическую когерентную томографию
- позитронно-эмиссионную томографию
- коронарографию и др.
Данные методики позволяют оценить тяжесть поражения миокарда и степень сужения просвета коронарных артерий. Считается общепризнанным, что сужение просвета коронарной артерии более чем на 50%, является одним из основных показаний для реваскуляризации миокарда.
Современные подходы к лечению ИБС
К основным целям лечения ИБС относят устранение или минимизацию приступов стенокардии, снижение риска развития неблагоприятных исходов заболевания (смерть, инфаркт миокарда, инсульт), а также увеличение продолжительности жизни. В большинстве случаев достижение данной цели возможно путем модификации образа жизни и назначения оптимальной медикаментозной терапии – терапии, позволяющей достичь и удержать в течение времени оптимальные показателей липидов крови (общего холестерина, ЛПНП, триглицеридов и др.), пульса, артериального давления и др.).
К немедикаментозным методам лечения ИБС относятся:
- соблюдение диеты
- поддерживание рекомендуемой физической активности
- контроль массы тела
- полный отказ от курения
- здоровое питание
Здоровое питание На сегодняшний день доказано что соблюдение средиземноморской диеты приводит к значительному снижению сердечно-сосудистой смертности.
- Высокая доля свежих плодов, овощей, картофеля, бобов, орехов, семян.
- Хлеб, макаронные изделия и другие продукты на основе зерновых культур.
- Фрукты являются ежедневным десертом.
- Оливковое масло и другие источники жиров, которые не являются жирными кислотами — главный источник энергии, приносящий 25–35% всех калорий.
- Молочные продукты, по большей части из йогурта и сыра.
- Яйца не употребляются совсем или не более яиц в неделю.
- Рыба и птица употребляются от малых до средних количеств.
- Животное мясо употребляется в малых количествах.
Умеренное потребление красного вина, обычно с пищей (кроме мусульманских стран).
Диета неразрывно связана с активным образом жизни.
Физическая активность
Согласно последним рекомендациям пациенту с ИБС рекомендуется до 150 минут в неделю умеренных физических нагрузок и не менее 30 минут в день статических нагрузок.
Физические нагрузки уменьшают смертность у пациентов со стабильной ИБС, особенно ведущих сидячий образ жизни. Статические нагрузки проводят строго под контролем самочувствия (их следует ограничить при тяжелой ИБС).
Контроль массы тела
Как избыточная масса тела, так и ожирение ассоциируются с повышенным риском смерти при ИБС. Снижение массы тела позволяет оптимизировать результаты лечения не только ИБС, но также и артериальной гипертензии, сахарного диабета, дислипидемии и др.
Медикаментозное лечение хронической ИБС
включает в себя назначение препаратов, доказавших способность устранять приступы стенокардии, снижать риск развития осложнений и увеличивать продолжительность жизни. К ним относятся статины, антиагрегантые препараты, бета-блокаторы, ингибиторы-ангиотензин превращающего фермента, антагонисты кальция, нитраты и др.
В случае неэффективности медикаментозного лечения или при наличии высокого или крайне высокого риска развития сердечно-сосудистых осложнений должен быть рассмотрен вопрос о необходимости хирургического лечения ИБС – реваскуляризации миокарда.
Хирургическое лечение ИБС
Реваскуляризация миокарда может эффективно облегчить симптомы стенокардии, уменьшить использование антиангинальных препаратов и улучшить переносимость физических нагрузок и качества жизни. Целью выполнения реваскуляризации миокарда является облегчение симптомов стенокардии, предотвращение развития острого инфаркта миокарда и улучшение прогноза заболевания
К методам реваскуляризации миокарда относят:
- Ангиопластика коронарных артерий со стентированием – вид малоинвазивной операции, позволяющий расширить суженную область коронарной артерии при помощи специального баллона (баллон проводиться к сердцу через прокол в бедренной артерии на ноге или лучевой артерии на руке) и установить в область сужения стент – конструкцию, позволяющую сохранять проходимым просвет короной артерии. После проведенного вмешательства в обязательном порядке назначаются препараты, снижающие риск тромбоза стента. вид малоинвазивной операции, позволяющий расширить суженную область коронарной артерии при помощи специального баллона (баллон проводиться к сердцу через прокол в бедренной артерии на ноге или лучевой артерии на руке) и установить в область сужения стент – конструкцию, позволяющую сохранять проходимым просвет короной артерии. После проведенного вмешательства в обязательном порядке назначаются препараты, снижающие риск тромбоза стента.
- Аорто-коронарное шунтирование – операция на сердце, позволяющая восстановить кровоток в артериях сердца путём создания обходных путей кровотока – шунтов. Операция может быть выполнена как с искусственным кровообращением (с остановкой сердца), так и на работающем сердце (без остановки). В классическом варианте АКШ выполняется через срединную стернотомию, представляющую собой доступ к сердцу через грудину. Однако, в ряде случаев возможно и использование альтернативных доступов, позволяющих сохранить целостность грудины и уменьшить травматичность операции. В этом случае делается небольшой разрез на боковой стенке грудной клетки и с помощью специальных хирургических инструментов выполняется шунтирование необходимых коронарных артерий. Решение о выборе метода хирургического вмешательства остается за хирургом, который принимает во внимание все функциональные и анатомические особенности пациента.
При операции аорто-коронарного шунтирования в качестве шунтов (кондуитов) используют собственные артерии и вены. Для шунтирования передней межжелудочковой артерии («главной» артерии сердца) традиционно используется внутренняя грудная артерия. Также, в качестве кондуитов используются артерии с рук (лучевые артерии), вены нижней конечностей (поверхностные вены бедра) и др. Число накладываемых кондуитов зависит от числа пораженных коронарных артерий, требующих шунтирования.
Особую группу пациентов с ИБС составляют больные с сопутствующим поражением клапанов сердца, нарушениями ритма и поражением других артериальных бассейнов (артерии, питающие головной мозг; брюшная аорта; артерии нижних конечностей). Это наиболее тяжелая группа больных т.к. кроме хирургического лечения ИБС им требуется хирургическое лечение сопутствующей кардиальной или сосудистой патологии. В зависимости от клинического состояния пациента, степени поражения структур сердца и различных сосудистых бассейнов может использоваться различная тактика хирургического лечения – одномоментное вмешательство (за одно хирургическое вмешательство делается несколько операций); этапное лечение (операции выполняются последовательно с интервалами между этапами). В последнее время в клинической практике используют гибридные вмешательства, при которых сочетают стандартную хирургическую операцию и ангиопластику со стентированием.
Выбор тактики лечения (ангиопластика со стентированием или коронарное шунтирование; этапная или одномоментная операция) определяется кардиокомандой (кардиолог, сердечно-сосудистый хирург, рентген-эндоваскулярный хирург, анестезиолог и др. специалисты) на основании оценки состояния каждого конкретного пациента, особенностей поражения его коронарных артерий (при помощи шкалы SyntaxScore I и II) и наличия другой сопутствующей патологии. У ряда пациентов преимущества имеет ангиопластика со стентированием (например, при однососудистом поражении), у других пациентов, напротив, более эффективно проведение аорто-коронарного шунтирования (например, при многососудистом поражении коронарных артерий у больного с сахарным диабетом).
Летальность (смертность) от проведения АКШ зависит от тяжести состояния пациента и наличия у него сопутствующих патологии, что в совокупности определяет риск проведения операции. Уровень риска определяется исходно для каждого пациента по шкале EUROScore-2. Так, для «стандартного» пациента без значимых сопутствующих заболеваний, прогнозируемая летальность от операции АКШ в мире составляет от 1 до 3%. Однако, этот показатель может увеличиваться в зависимости от тяжести состояния.
НМИЦ ССХ им. А.Н. Бакулева МЗ РФ обладает уникальным опытом выполнения всевозможных операции на сердце. Так, первая операция коронарного шунтирования в НМИЦ ССХ им. А.Н. Бакулева МЗ РФ была выполнена в 1970 году проф. Покровским А.В. С тех пор через руки врачей нашего Центра прошли десятки тысяч пациентов.
На сегодняшний день в НМИЦ ССХ им. А.Н. Бакулева МЗ РФ в год выполняется около 1800 операций коронарного шунтирования (самое большое число операций среди клиник РФ) и около 1700 ангиопластик со стентированием. В Центре выполняют все существующие в мире виды оперативных вмешательств при ИБС: аорто-коронарное шунтирование на работающем сердце и с искусственным кровообращением; повторное коронарное шунтирование; множественное коронарное шунтирование через альтернативные мини-доступы (без срединной стернотомии); коронарное шунтирование с одномоментным использованием лазерной реваскуляризации миокарда (для больных с плохим дистальным руслом коронарных артерий); коронарное шунтирование у больных с низкой сократительной способностью миокарда левого желудочка сердца, в том числе, в сочетании с резекцией аневризмы левого желудочка; сочетанные операции коронарного шунтирования с реконструктивными операциями на клапанах сердца и других артериальных бассейнах, в сочетании с нарушениями ритма сердца; эндоваскулярные вмешательства на коронарных и периферических артериях с использованием стентов с лекарственным покрытием.
Уникальной особенностью НМИЦ ССХ им. А.Н. Бакулева МЗ РФ является выполнение интраоперационной шунтографии всем больным, которым произведена операция аорто-коронарного шунтирования. Это позволяет еще на операционном столе полностью удостовериться, что все наложенные шунты работают адекватно. НМИЦ ССХ им. А.Н. Бакулева МЗ РФ является единственным центром в мире, где применяется такой «контроль качества». В связи с этим, процент послеоперационных осложнений соответствует мировым показателям ведущих клиник мира, специализирующихся на проведении подобных операции.
Как осуществляется диагностика у кардиолога-аритмолога?
Диагностика заболеваний, которые лечит кардиолог-аритмолог, обычно проводится с применением следующих анализов и исследований:
- ЭКГ — атропиновые пробы;
- Фонокардиография;
- ЭКГ;
- ЭКГ в состоянии физической нагрузки;
- ЭКГ — мониторинг в течение 24 часов;
- УЗИ сердца;
- Общие анализы мочи и крови;
- Диагностика на предмет атеросклероза;
- Анализы на степень развития кардиорисков, таких как повышенный холестерин и других;
Разновидности сердечной патологии
Заболевания могут иметь самую разную причину и клиническую форму. Достаточно приближенно можно определить несколько групп:
- пороки сердца, сосудов (врожденные и приобретенные);
- воспалительные заболевания (миокардиты, эндокардиты, перикардиты);
- ишемическая болезнь сердца;
- дистрофические заболевания сердечной мышцы.
Патология настолько разнообразна, что внутри такой специальности, как кардиология, образовались более узкие специализации врачей, которые занимаются решением конкретных задач, например, кардиоревматолог — специалист по воспалительным заболеваниям, кардиохирург — проводит операции на сердце, сосудах, которые необходимы при развитии анатомических дефектов (пороки, травмы) и нарушении кровоснабжения миокарда (ишемическая болезнь).