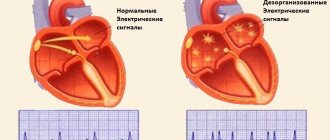
При дефибрилляции разряд наносится случайным образом по отношению к фазе сердечного цикла. С позиции здравого смысла применение дефибрилляции должно быть ограничено рамками сердечно-легочной реанимации. Но ситуации бывают разные. И иногда дефибрилляцию приходится применять по тем же показаниям, что и кардиоверсию. В этом случае всегда существует риск развития фибрилляции желудочков (около 0.4%). Повторная дефибрилляция, которую нужно провести в максимально короткие сроки, обычно восстанавливает ритм.
Дефибриллятор – это прибор, генерирующий электрический импульс нужной продолжительности и мощности (измеряется в Джоулях). По форме импульса дефибрилляторы делят на монофазные и бифазные. Последние считаются наиболее эффективными. Совет медикам: если вы не знаете, к какому типу устройств относится ваш дефибриллятор, считайте его монофазным.
Что это такое?
Кардиоверсия – возобновление сердечного ритма при фибрилляции предсердий и других аритмиях. Выделяют: медикаментозную, электроимпульсную и плановую, а также внеплановую. Антикоагулянтную терапию нужно проводить при неотложной кардиоверсии («Гепарин» в/в) и обязательно перед плановой («Варфарин», «Ривароксабан» за три недели до процедуры).
Основные формы мерцательной аритмии и необходимость кардиоверсии при них:
- Пароксизмальная – характерны повторные эпизоды мерцания длительностью не больше 48 ч., восстановление синусового ритма происходит спонтанно.
- Персистирующая – регистрируется один или больше пароксизмов, которые длятся больше семи суток, ритм приходит в норму после медикаментозной или электроимпульсной кардиоверсии.
- Длительно персистирующая – тянется больше года к моменту принятия решения о необходимости возобновления нормального ритма.
- Постоянная – восстановление ритма не планируется или противопоказано.
- Немая – бессимптомная, манифестирует в виде осложнений аритмии (ишемический инсульт, тахикардиомиопатии) или диагностируется случайно.
Нарушения ритма сердца (аритмии)
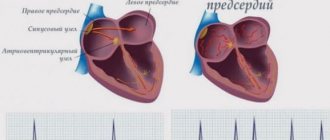
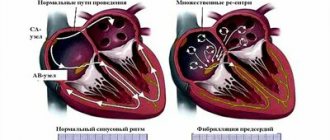
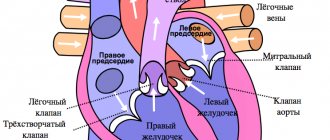
Сердце – необычайно сложно работающий орган. Его задача – собрать кровь, притекающую к сердцу по венам и выбросить эту кровь в артерии так, чтобы все клетки организма получили свою долю питательных веществ и кислорода. Реагируя на увеличение потребности какого либо органа или всего организма в питании, оно увеличивает выброс крови в артерии. Сердце состоит из четырех камер – двух предсердий и двух желудочков. В здоровом сердце вначале сокращаются предсердия, выбрасывая кровь, поступившую в них из вен. Кровь попадает в желудочки сердца. Сокращение желудочков (систола) выбрасывает кровь в артерии. В правое предсердие кровь собирается из вен всего организма, затем она попадает в правый желудочек, оттуда выбрасывается в артерии легких. В легких кровь обогащается кислородом, отдает углекислый газ и собирается в легочные вены. Оттуда кровь попадает в левой предсердие, затем в левый желудочек, из него – в артерии организма. Согласованность работы сердца обеспечивается специальной проводящей системой сердца. Это специализированные клетки, которые вырабатывают и проводят электрические импульсы, руководящие согласованным сокращением мышцы сердца. Импульс, запускающий сокращение сердца, вырабатывается в правом предсердии, в так называемом синусовом узле (водителе ритма). Именно этот узел ответственен за то, что сердце сокращается с частотой 60-90 ударов в минуту. Затем сигнал распространяется на остальные предсердия, вызывая их сокращение, потом на желудочки. Нарушения в этой системе и приводят к нарушениям ритма сердца (аритмиям).
Какие бывают аритмии
Сокращения сердца следуют друг за другом через равные промежутки времени.. Если такая последовательность нарушена, говорят, что у больного аритмия. В зависимости от того, в каком месте возникают нарушения, все аритмии делят на предсердные (или суправентрикулярные) и желудочковые. Аритмия – не самостоятельное заболевание, а признак (симптом) какой-либо болезни. Поэтому, возникновение аритмии требует обязательного обследования у специалиста кардиолога. Наличие аритмии пациент может обнаружить у себя сам. Для этого, надо научиться находить и считать пульс.
Работа сердца (ритмы)
Если частота пульса превышает 90 ударов в минуту, говорят о тахикардии. Частота сердечных сокращений может увеличиваться при физической или эмоциональной нагрузке (это нормальная реакция здорового сердца). Повышение температуры тела вызывает тахикардию. Считается, что увеличение температуры тела на 1 градус приводит к увеличению частоты сердечных сокращений на 10 ударов. Тахикардия может быть признаком очень многих болезней, но может быть и вариантом нормы. Некоторые виды тахикардии требуют специального антиаритмического лечения. Если частота пульса меньше 60 ударов в минуту, говорят о брадикардии. Брадикардия может быть у абсолютно здоровых людей. Она, как правило, отмечается у спортсменов. Умеренная брадикардия создает благоприятные условия для кровоснабжения мышцы сердца. Это связано с тем, что кровь к ней может поступить только тогда, когда она находится в состоянии расслабления (т.е. между сокращениями). Чем чаще ритм, тем больше крови необходимо для восполнения энергетических затрат сердечной мышцы, а период расслабления, при этом все короче. Поэтому, некоторые лекарства (например атенолол или анаприлин), способные урежать ритм (удлинять период расслабления) улучшают кровоснабжение сердечной мышцы. Если брадикардия появилась внезапно, если урежение ритма сопровождается головокружением, или потерей сознания – немедленно обратитесь к врачу. Посоветоваться с врачом надо и если частота пульса менее 50 в минуту, а других неблагоприятных признаков нет. При некоторых формах брадикардии приходится вживлять специальный прибор – кардиостимулятор. Этот прибор берет на себя управление ритмом сердца в том случае, когда собственный водитель ритма (синусовый узел) не справляется со своей задачей.
Экстрасистолия
Если в правильный ритм сердечных сокращений вплетается преждевременное сокращение, говорят об экстрасистолии. По тому, месту, из которого исходит электрический импульс, приведший к преждевременному сокращению, все экстрасистолы делят на предсердные и желудочковые. Даже у абсолютно здорового человека несколько раз в сутки могут наблюдаться экстрасистолы. Однако, их появление – повод для обращения к врачу-кардиологу. Как и все аритмии, экстрасистолия – не самостоятельное заболевание, а лишь признак какой-либо болезни. Именно на поиск причины аритмии и будет направлено обследование. Мерцательная аритмия – самая частая аритмия
Что такое мерцательная аритмия
Мерцательная аритмия – разновидность нарушений ритма, при которой из согласованной работы сердца выключаются предсердия. Электрический импульс с большой частотой бегает по предсердиям, вызывая хаотическое сокращение мышечных волокон (фиблилляцию). Поэтому, мерцательную аритмию еще иногда называют фибрилляцией предсердий. Некоторые импульсы прорываются к желудочкам, сокращение которых происходит из -за этого в неправильном, нерегулярном ритме. Отсутствие правильного ритма и есть основной признак мерцательной аритмии. Иногда не удается выявить причину мерцательной аритмии, тогда говорят об идеопатической ее форме. Чаще всего мерцательная аритмия – признак порока сердца, ишемической болезни сердца, артериальной гипертонии и т.д. Не только сердечно-сосудистые заболевания могут приводить к мерцательной аритмии. Среди частых причин – болезни щитовидной железы, легких, острые и хронические отравления (например, алкоголем) и многие другие заболевания. Важно, что для успеха в лечении мерцательной аритмии необходимо не только правильное назначение специальных антиаритмических препаратов, но и коррекция ее причины.
Проявления (симптомы) мерцательной аритмии
Самым частым проявлением мерцательной аритмии является ощущение сердцебиения. Оно связано с тем, что средний ритм желудочков при мерцательной аритмии обычно учащается и может доходить до 130-150 ударов в минуту. Часто ощущаются перебои в работе сердца, иногда резкое чувство нехватки воздуха, болевые ощущения в области сердца, головокружение. Примерно 1 из 10 больных вообще не ощущает появление мерцательной аритмии.
Виды мерцательной аритмии
Длительно существующую мерцательную аритмию называют постоянной. Если она возникает приступообразно говорят о пароксизмальной форме. Мерцательная аритмия с высокой частотой сердечных сокращений называется тахисистолической, с нормальной частотой – нормосистолической и с низкой частотой – брадисистолической формой.
Надо ли лечить мерцательную аритмию
По разным оценкам от 1,5 до 5% человечества страдает этим видом аритмии. Это самый частый вид аритмии, требующей лечения. Появление мерцательной аритмии (если ее не лечить) существенно (в 5-7 раз) увеличивает риск инсульта, тромбоэмболии легочной артерии. Возрастает и вероятность развития сердечной недостаточности. Дополнительные факторы, такие как возраст, наличие тяжелых сопутствующих заболеваний еще более увеличивает риск инсульта и сердечной недостаточности у больных с мерцательной аритмией. Поэтому, мерцательную аритмию надо лечить обязательно.
Восстановление правильного ритма сердца
Целью лечения у больного, страдающего мерцательной аритмией является, при возможности, восстановление синусового (правильного) ритма сердца и последующее его поддержание. Имеется несколько способов, позволяющих восстановить правильный ритм. Первый – самый простой – может попробовать на себе сам больной. Метод основан на возможности стимуляции вагуса – нерва, замедляющего ритм сердца. Необходимо сделать глубокий вдох. Затем крепко зажать нос и рот, и попробовать выдохнуть с усилием. Этим способом можно прекращать и другие приступы сердцебиения. К сожалению, этот метод помогает далеко не всем больным. Наиболее распространенным является восстановление ритма сердца с помощью лекарственных препаратов. Эти лекарства называются антиаритмическими. Как правило, лекарства вводят внутривенно. Однако, в некоторых случаях, больной сам может принять подобранное ранее лекарство, которое у него прекращает приступ мерцательной аритмии. К сожалению, не существует специальных признаков, позволяющих определить, какое из лекарств окажется более эффективным. На практике приходится перебирать несколько лекарств, прежде чем подобрать препарат, более всего подходящий больному. В некоторых случаях, когда приступ мерцательной аритмии не поддается лечению лекарствами, если он существует уже длительное время, имеется непосредственная угроза для жизни больного, для восстановления ритма применяют так называемую электрическую кардиоверсию. Больной на короткое время (1-2 мин) погружается в сон, затем специальным синхронизированным (т.е. наносимым в определенную фазу сердечного цикла) разрядом электрического тока ритм сердца восстанавливается. Метод имеет несколько недостатков – необходимость погружать больного в сон, необходимость специального оборудования для проведения процедуры. Кроме того, эта процедура должна проводиться в больнице, в которой работает высококвалифицированный персонал. Но есть и значительные преимущества. Так, ритм восстанавливается почти во всех случаях (в отличие от лекарств, восстанавливающих ритм лишь в 60- 80%). Этот способ наиболее безопасен, так как любое лекарство имеет побочные эффекты. Если они появились, то нужно время, чтобы лекарство ушло из крови. Учитывая эти преимущества были созданы специальные вшиваемые под кожу аппараты – кардиовертеры, которые улавливают мерцательную аритмию и прекращают ее. Однако широко пока эти аппараты не применяются. После восстановления ритма необходимо его поддерживать. Требуется проведение лечения заболевания, которое привело к мерцательной аритмии, устранение факторов, провоцирующих приступ. Если приступы редкие, то иногда от специальной антиаритмической терапии воздерживаются. Однако чаще всего приходится принимать лекарство, предотвращающее развитие приступа. Иногда, при часто возникающих, тяжело переносимых больным приступах приходится применять хирургическое лечение.
Поддержание нормальной частоты сердцебиения при невозможности восстановления ритма
В некоторых случаях приходится отказаться от восстановления нормального ритма. Обычно в этом случае у больного имеется так называемая постоянная форма мерцательной аритмии. Основными лечебным мероприятием является поддержание нормальной частоты сердечных сокращений и профилактика осложнений.
Профилактика осложнений мерцательной аритмии
Поскольку основными осложнениями мерцательной аритмии являются инсульт и сердечная недостаточность, то их профилактика так же должна проводиться у больного с мерцательной аритмией. Способ такой профилактики выбирает Ваш врач.
Рекомендации больному с мерцательной аритмией
Постарайтесь выяснить и сказать Вашему врачу, что предшествует очередному приступу мерцательной аритмии. Это может быть необычна физическая нагрузка, повышение артериального давления, прием каких-либо лекарств, прием алкоголя, обострение заболевания легких, и т.д. Научитесь считать пульс (или попросите Вашего врача научить Вас) и распознавать – есть ли у Вас мерцательная аритмия или ритм сердца правильный. Если приступ не прошел самостоятельно в течение 2-3 часов, не прошел от приема обычных лекарств, вызывает неприятные ощущения, боли, одышку – обращайтесь к врачу. Чем раньше от момента начала приступ начать его лечить – тем проще восстанавливается правильный ритм. Обязательно имейте при себе последнюю (или несколько последних) электрокардиограмму. Они могут понадобиться для сравнения в экстренном случае. Не надейтесь на свою память, имейте при себе листок с названием и дозировкой принимаемых Вами препаратов. Это может оказаться очень важным, если Вам будут вводить новое лекарство, поскольку многие вещества взаимодействуют друг с другом. Если Вы принимаете фенилин или синкумар – лекарства, снижающие уровень протромбина и предотвращающие инсульт и тромбоэмболию – не забывайте консультироваться с врачом, если:
- появились признаки кровоточивости (носовые кровотечения, появление крови на деснах при прикусывании, стали появляться синяки)
- если Вы стали принимать новые лекарства или изменили дозировки принимаемых ранее лекарств
- если поменялась диета (например, начался новый сезон)
- если Вы простудились, если у Вас расстройство желудка, или любое новое заболевание. Если Вам планируется какая либо операция, или удаление зуба – предупредите Вашего врача, что вы принимаете эти лекарства.
Обследование больного с аритмиями
Для того, чтобы правильно лечить аритмию, необходимо пройти специальное обследование. Оно состоит из двух частей. Первая – выявление самой аритмии, условий ее возникновения и прекращения. Вторая – поиск заболевания, приведшего к аритмии. Для выявления аритмии ее надо зарегистрировать. Для этого записывают электрокардиограмму. Далеко не всегда на обычной ЭКГ выявляется искомая аритмия. Поэтому, следующим этапом регистрируют электрокардиограмму в течение длительного периода времени (обычно сутки), затем, с помощью специального компьютера запись расшифровывается. Этот метод обследования носит названия суточного мониторирования ЭКГ по Холтеру. В некоторых клиниках больным выдают на дом специальные устройства, позволяющие передавать ЭКГ при необходимости своему врачу. Этот способ так же позволяет зафиксировать редкие нарушения ритма. Часто физическая нагрузка провоцирует аритмии, поэтому для измерения уровня допустимой физической активности и оценки профилактического действия антиаритмических лекарств иногда применяют пробу с физической нагрузкой.
Применение при мерцательной аритмии
Показания к восстановлению ритма:
- Пациенты с впервые возникшим эпизодом, у которых не случилось спонтанное (самостоятельное) восстановление синусового ритма на протяжении 48 ч.
- Люди с аритмией, вызванной острой патологией (пневмония, гипертиреоз, употребление алкоголя).
- Больные после возобновления адекватного ритма, если стоит выбор способа поддержки нормального сердцебиения.
Медикаментозная кардиоверсия
Много эпизодов аритмии прекращаются спонтанно в первые часы или сутки после ее начала. Больным с персистирующей формой или при нестабильной гемодинамике, несмотря на нормальный пульс, рекомендуется выполнять болюсное (прямое) введение антиаритмических препаратов. В отдельных случаях амбулаторно пациентам проводят медикаментозную кардиоверсию при фибрилляции предсердий по принципу «таблетка в кармане».
Для проведения фармакологического восстановления ритма могут использовать несколько препаратов:
- «Амиодарон» (блокатор калиевых и натриевых каналов) – вводят в дозе 5 мг на кг веса внутривенно на протяжении часа, далее доза составляет 50 мг/ч. до достижения общей в 1,2 мг за сутки (ритм восстанавливается за 24 ч.).
- «Флекаинид» (антиаритмический препарат ІС класса) – в расчете 2 мг/кг, в/в образом длительностью в 10 мин. или 200-300 мг внутрь таблетировано. Средство применяют у пациентов с пароксизмальной формой и не назначают больным с персистирующей. Возобновление синусового ритма происходит на протяжении 6 ч. Может вызвать удлинение комплекса QRS и интервала QT, а также трепетание предсердий.
- «Ибутилин» (противоаритмический препарат ІІІ класса) – 1 мг в/в капельно, вводить 10 мин., потом пауза 10 мин., после этого повторить. Восстановление ритма наступает быстро: за час. Лучше купирует трепетание, чем фибрилляцию. Способен удлинять QT и вызывать пируэт-тахикардию.
- «Пропафенон» (антиаритмический препарат ІС класса) – 2 мг на кг веса в/в, вводить 10 мин. Нормальный ритм восстанавливается на протяжении 2 ч. Перорально принять 450-600 мг внутрь по инструкции (ритм приходит в норму за 6 ч. – стратегия «таблетка в кармане»).
- «Вернакалант» – 3 мг/кг в/в длительностью 10 мин. Вторая инфузия в дозе 2 мг/кг в/в на протяжении 10 мин. после паузы в 15 мин.
Если пациент не имеет органического повреждения сердца, или оно незначительно, можно использовать «Флекаинид» и «Пропафенон». В других случаях чаще применяют «Амиодарон».
Электрическая кардиоверсия
Антифибрилляторная способность электрической кардиоверсии при мерцательной аритмии вызвана деполяризацией «критического» количества клеток, что возникает после разряда и приводит к восстановлению нормальной работы синусового узла. Самый распространенный способ – внешняя (трансторакальная) кардиоверсия. Электроды размещают: первый – над верхушкой сердца, второй – под правой ключицей или под левой лопаткой. Учитывая наличие боли и страха больного, при проведении процедуры применяют общую анестезию, в/в анальгезию и седацию.
Показания к процедуре:
- Отсутствие эффекта медикаментозной противоаритмической терапии.
- Непереносимость антиаритмических препаратов.
- Прогрессирующая сердечная недостаточность вследствие тахиаритмии, симптомы нарушения кровообращения.
- Указание в анамнезе на хороший эффект электроимпульсной кардиоверсии при лечении тахиаритмии.
Противопоказания к процедуре:
- Возможный тромб в левом предсердии.
- Электролитный дисбаланс.
- Гликозидная интоксикация.
- Противопоказания к анестезии со стороны дыхательной системы.
- Манифестный гипертиреоз.
- Алкогольная интоксикация.
- Острая инфекция.
- Декомпенсированная сердечная недостаточность.
- Документированная ССУ без ИВР.
- Непрерывно рецидивирующая ФП.
Подготовка включает в себя, помимо антикоагулянтной терапии, чреспищеводную эхокардиографию, мультиспиральную компьютерную томографию.
Какой разряд применять и как выполнять?
При фибрилляции используют первый разряд в 100 Джоуль. Если аритмия сохраняется, то при каждом следующем энергию увеличивают на 50-100 Дж, максимально до 360 Дж. Промежуток между попытками должен быть минимален и нужен для оценки эффективности дефибрилляций.
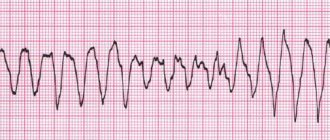
Дефибрилляция
Проводится при перечисленных ниже нарушениях ритма. При проведении сердечно-легочной реанимации дефибрилляция при указанных нарушениях ритма должна быть выполнена как можно раньше. Если с момента фатального нарушения ритма сердца прошло более 3 минут, дефибрилляции должен предшествовать непрямой массаж сердца.
Дети: начальная мощность приблизительно 2 Дж/кг массы тела, повторная дефибрилляция – 4 Дж/кг массы тела.
Противопоказания: отказ от реанимационных мероприятий.
| Показания для проведения дефибрилляции и рекомендуемая начальная мощность разряда для взрослых пациентов: | |||
| Вид аритмии | Мощность импульса в джоулях (Дж) | ||
| монофазный | бифазный | ||
| Фибрилляция желудочков | 360 Дж или максимальной мощности | 150-200 Дж | |
| Полиморфная желудочковая тахикардия | 360 Дж или максимальной мощности | 150-200 Дж | |
| Желудочковая тахикардия без пульса | 360 Дж или максимальной мощности | 150-200 Дж | |
Эффективность и прогноз
Фармакологическая кардиоверсия при мерцательной аритмии эффективна только в 40-70% случаев, тогда как электроимпульсная у 90% больных. После дефибрилляции за пациентом нужно наблюдать до выхода из седации, оценивать ритм с помощью ЭКГ, поскольку возможны осложнения. Прогнозировать, сколько времени будет сохраняться правильный пульс, сложно, так как у многих пациентов он не держится больше года.
Также применяют хирургические тактики. Среди них: радиочастотная, лазерная, микроволновая, ультразвуковая абляции, операция «Maze», криодеструкция. Стоимость их высокая, но эффективность и, главное, безопасность наилучшие. Авторитетом среди пациентов в этом направлении пользуется НЦССХ им. А. Н. Бакулева, г. Москва.
Способы лечения
Существует две тактики лечения: контроль за ритмом или частотой сокращений сердца. Как лечить аритмию и что принимать кардиолог определяет индивидуально, в зависимости от случая.
Контроль за ритмом сокращений — восстановление синусового, то есть нормального, сердечного ритма. Достигается приемом антиаритмических препаратов или электрическим воздействием на сердце — кардиоверсией. Антиаритмические лекарства положительно влияют на электрическую проводимость сердца, чем снижают вероятность повторных сбоев.
Также могут назначить абляцию — воздействие радиочастотными импульсами на аритмичную область сердца.
Лечение абляцией может быть успешно в 70% случаев и более: зависит от выраженности и характера поражения, длительности аритмии, размеров полостей сердца. Риски, связанные с процедурой, встречаются редко.
Контроль за частотой сокращений желудочков помогает исключить учащенное сердцебиение и риск сердечной недостаточности. Этот способ применяется в случаях, когда не удалось восстановить нормальный сердечный ритм, или у пациента не проявляются симптомы.
Частотный контроль производят несколькими способами:
- сокращают распространение электрического импульса от предсердий к желудочкам с помощью лекарств,
- проводят абляцию для устранения задержки распространения импульса,
- устанавливают кардиостимулятор для имитации электрического импульса.
Методы восстановления синусово ритма
Электрическая кардиоверсия.
Многие специалисты считают, что она более эффективна, чем медикаментозная, и не вызывает проаритмии, поэтому более предпочтительна. Электрическая кардиоверсия представляет собой синхронизированный электрический разряд (применение разрядов, синхронизированных с сердечным циклом). Кардиоверсию и дефибрилляцию часто объединяют общим понятием «электроимпульсная терапия» (ЭИТ). Основной метод ЭИТ – наружная (трансторакальная) электродефибрилляция или кардиоверсия, в процессе которой электроды располагают на грудной клетке. Существует также метод внутренней (околосердечной) кардиоверсии: электроды непосредственно соприкасаются с сердцем. Для больных с устойчивостью к трансторакальным электрическим разрядам и тяжелыми наджелудочковыми тахиаритмиями используют метод чреспищеводной ЭИТ (один электрод вводится в пищевод на уровне предсердий, другой фиксируют в области сердечной тупости).
Фармакологическая кардиоверсия.
Применение таких препаратов на основе таких действующих веществ, как пропафенон («Пропанорм»), амиодарон, ибутилид, дофетилид и флекаинид, позволяет восстановить синусовый ритм у 60 % пациентов.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.