Инфаркт миокарда: симптомы, признаки необходимости первой помощи
Инфаркт миокарда в медицине определяют как развитие некротических изменений сердца. Это одна из самых острых клинических форм ИБС (ишемической болезни сердца). Нарушение происходит из-за острой недостаточности кровотока вследствие сбоя поступления кислорода к сердечной мышце. Об инфаркте могут свидетельствовать резко появившаяся потливость, тошнота, боли в грудине, предплечье и других частях тела.
Инфаркт у мужчин происходит в 5 раз чаще, чем у женщин, что особенно заметно у людей молодого и среднего возраста. Инфаркт у женщин развивается в среднем на 10-12 лет позже, чем у мужчин. В числе причин – более позднее развитие атеросклеротических изменений, чему способствует меньшее распространение вредных привычек и защитное влияние эстрогенов у женщин.
Об инфаркте подробно
Причина ухода из жизни каждого второго человека — заболевания сердца и сосудов. Связано это с колоссальной распространенностью поражения сосудов атеросклерозом, который во многом является следствием многолетнего, привычного, но нездорового образа жизни человека.
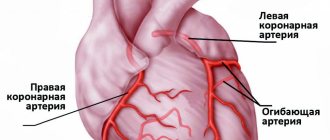
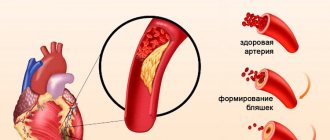
В стенке сосудов, питающих сердце кровью (коронарных артериях), со временем изнутри появляются жировые отложения, которые называются атеросклеротическими бляшками. Бляшки постепенно растут и вызывают сужение просвета артерии (стеноз), из-за чего приток крови к сердцу закономерно сокращается. Поскольку это постепенный процесс, сердечная мышца довольно долго к нему приспосабливается, до поры-до времени человек чувствует себя нормально, не подозревая о происходящем в его сосудах. Как правило, только при сужении артерии растущей бляшкой на три четверти просвета и более развивается ИБС (ишемическая болезнь сердца).
Вначале ИБС проявляется при физических и эмоциональных нагрузках. В момент нагрузки (что наиболее характерно именно для ИБС) возникают приступообразные боли по центру грудной клетки (за грудиной) — стенокардия. Они бывают жгучими, сдавливающими, иногда вызывают чувство нехватки воздуха. Это — сигнал того, что сердечная мышца (миокард) в зоне сужения сосуда испытывает недостаток кровоснабжения — ишемию. Прекращение физической нагрузки, прием нитроглицерина и других препаратов, воздействующих на сосуды, купирует (снимает) боли и улучшает самочувствие. Но не ликвидирует причину ишемии — сужение сосуда.
Постепенно, по мере роста атеросклеротической бляшки, сужение просвета сосуда может дойти до степени полной его закупорки, или хронической окклюзии. Приступы стенокардии учащаются, возникая при самом обычном небольшом физическом усилии, значительно ограничивая трудоспособность и жизненную активность человека, и практически инвалидизируют его.
Возможен другой вариант развития ИБС — острый. Суживающая просвет бляшка (рис. 1а) создает условия для прилипания к ней (агрегации) тромбоцитов из протекающей по сосуду крови и образования на бляшке кровяного сгустка — тромба, который резко уменьшает просвет сосуда в этом месте, внезапно приводя к закупорке коронарной артерии — острой окклюзии. Вследствие этого приток крови к соответствующему участку сердца, кровоснабжаемому этим сосудом, внезапно и резко прекращается — развивается инфаркт миокарда. Примерно через 15 минут после прекращения кровотока по тромбированному сосуду клетки сердечной мышцы в зоне тяжелого ишемического повреждения начинают гибнуть, и уже на этом этапе заболевание чревато острыми, нередко фатальными осложнениями. Через 6-8 часов эта зона миокарда полностью омертвевает. В случае, если ишемические загрудинные боли длятся более 15-30 минут, а нитроглицерин облегчения не приносит, необходим срочный вызов врача, снятие ЭКГ и анализ на тропонин для исключения о.инфаркта миокарда. Попытка ликвидации закупорки коронарного сосуда возможна при помощи введения специальных веществ, растворяющих тромб — тромболитиков, но более эффективно проведение коронаропластики и стентирования сосуда изнутри его просвета. Избежать формирования инфаркта можно, лишь начав это лечение не позднее 3-6 часов после появления болей. После омертвения зоны инфаркта устранение закупорки сосуда, послужившей его причиной, и восстановление кровотока по этому сосуду будет бесполезно.
Чтобы точно обнаружить причину стенокардии или инфаркта миокарда в коронарных сосудах, сначала необходимо провести коронарную ангиографию или коронарографию. Выполненные специальным образом во время этого исследования рентгеновские видеоизображения (рис. 3) позволяют определить точное месторасположение атеросклеротических бляшек и степень сужения коронарных артерий.
Обнаруженные острые тромботические окклюзии при инфаркте, а также стенозы сосудов и в некоторых случаях хронические окклюзии при тяжелой стенокардии (рис.2) могут быть расширены изнутри сосуда — эта процедура называется коронарная ангиопластика. Под контролем рентгеновского изображения врач проводит специальный баллон к месту сужения и расширяет его, вдавливая атеросклеротические бляшки в стенки артерии (рис. 4-5). Восстанавливается просвет сосуда и нормальный кровоток по нему. Чтобы уменьшить вероятность повторного возникновения сужения на месте «раздавленной» бляшки и надежно удержать просвет сосуда в «открытом» состоянии в коронарную артерию имплантируется стент. Стент представляет собой сетчатый металлический каркас, «одетый» на баллон в компактном состоянии. После введения в артерию стент расправляется раздувающимся в месте сужения баллоном, расширяется изнутри до нормального диаметра просвета сосуда и, сохраняя это неизменяемое состояние после сдувания и извлечения баллона, удерживает просвет сосуда полностью открытым (рис. 6). Эта операция называется стентированием. Ежегодно в мире выполняются миллионы таких операций.
Таким образом, раннее обращение за квалифицированной помощью позволяет добиться эффективного и долговременного восстановления нормальной работы сердца.
Если у Вас или Ваших близких развился инфаркт миокарда, либо картина острого коронарного синдрома (предынфарктного состояния), и врач скорой помощи считает необходимой срочную госпитализацию, по возможности настаивайте на выборе такого лечебного учреждения, где может быть экстренно выполнена коронарная ангиопластика и стентирование сосуда, закупорка которого привела к развитию инфаркта. Эта операция, выполненная вовремя (как можно раньше), в первые часы от момента развития инфаркта миокарда, способна значительно ограничить его зону в сердечной мышце, а зачастую добиться и обратного хода событий, предотвратить его.
Организацию лечения в клиниках Санкт-Петербурга, Москвы и других городов России ведущими специалистами в области ангиопластики и стентирования сосудов обеспечивает .
Причины развития инфаркта миокарда
Развивается инфаркт миокарда по разным причинам, одним из них способствует сам человек, другим ― среда его обитания. Выделим 3 основные группы факторов-провокаторов:
- Факторы, напрямую зависящие от человека ― употребление большого количества жирной пищи, курение, чрезмерное употребление алкоголя.
- Факторы, косвенно зависящие от человека ― ожирение, период менопаузы и постменопаузы.
- Факторы, которые не зависят от человека ― старческий возраст, генетическая предрасположенность.
Инфаркты миокарда развиваются при атеросклерозе и воспалительном процессе в стенках артерий, возникшем из-за травм, радиационного облучения, сосудистой эмболии, аномалий врожденного типа и нарушений работы кроветворного аппарата.
Инфаркт: симптомы и первые признаки
- Симптомы инфаркта пациенты не всегда связывают с проявлением этой патологии. Ощущения больного зависят от того, на каком периоде своего развития находится болезнь. Распространенные признаки инфаркта:
- сильное головокружение, ощущение нехватки воздуха, появление одышки;
- чувство хронической усталости, выступление холодного пота на теле;
- неравномерное биение сердца, выраженная аритмия;
- болевые импульсы в руках, предплечьях, плечах, боку, грудине;
- тошнота, неприятная тяжесть в желудке, потеря сознания.
Первые признаки инфаркта не всегда явные, однако обращают на себя внимание. Выделяют несколько периодов развития патологии:
- Предынфарктная стадия ― первыми признаками здесь становятся повышенная утомляемость, слабость, усталость, ощущение сдавливания и учащенного сердцебиения. Выраженной боли еще нет. У пациента с инфарктом миокарда синеют губы, ногтевые пластины, пульс становится сбивчивым и неравномерным. В это время тяжесть болезни нарастает, длительность периода составляет от пары часов до месяца.
- Острейшая стадия инфарктов ― появляется боль. Пациенту начинает казаться, что его грудь сдавливают тисками. За грудиной ощущается жжение, огненный жар, пульсирующая болезненность. При развитии обширного инфаркта боль тяжелая и длительная. Сильные и резкие импульсы наблюдаются у молодых пациентов. Приглушенная боль, свидетельствующая об инфаркте миокарда, чаще наблюдается у больных с сахарным диабетом. Длительность периода от получаса до 2-4 часов. Возможно проявление осложнений, несущих прямую угрозу жизни.
- Острая стадия при инфаркте ― в числе первых симптомов отмечается окончательное формирование очага отмерших тканей, возникновение опасных для жизни состояний. Продолжительность периода 2-14 суток.
- Подострый период ― отмершие участки замещаются соединительной тканью. Продолжительность этапа 6-8 недель.
- Постинфарктный период ― длится от двух месяцев до полугода. За это время организм адаптируется к новым условиям.
При признаках инфаркта нельзя заниматься самолечением, нужно срочно обратиться к врачу, пройти обследование и получить рекомендации специалиста.
Признаки нетипичного инфаркта миокарда у женщин и мужчин
Нетипичные признаки заболевания наблюдают у пожилых пациентов, переживших один или несколько инфарктов миокарда. По характеру симптомов различают несколько атипичных форм:
- абдоминальная форма характеризуется несварением желудка, тошнотой, рвотой, икотой;
- при астматической форме пациент ощущает удушье, у него может развиваться кашель;
- церебральная форма представлена головокружениями, предобморочными состояниями;
- атипичный болевой синдром (зубная боль, боль в шее, левом ухе, позвоночнике, левой ноге, пальцах левой руки).
Часто острый инфаркт миокарда протекает без признаков, симптомов как у женщин, так и у мужчин и обнаруживается лишь спустя время, после того как пациент сделает ЭКГ. Безболевой инфаркт характерен для пациентов с сахарным диабетом, поскольку он притупляет болевой синдром. Такое течение заболевания гораздо опаснее: отсутствие симптомов инфаркта миокарда затрудняет оказание первой помощи больному. Единственный способ избежать развития ишемической болезни сердца и предотвратить инфаркт миокарда – своевременно и регулярно проходить диагностику сердечно-сосудистой системы. В Центре патологии органов кровообращения наши специалисты работают с новейшим оборудованием из Европы, США и Азии, способным диагностировать заболевание задолго до первых признаков и симптомов инфаркта миокарда. Лечение в нашем центре основывается на лучшем опыте отечественной и зарубежной медицинских практик.
Для пациентов, чье здоровье не позволяет приехать в наш Центр, действует специальное отделение выездной диагностики. Опираясь на специальную методику безоперационного лечения сердечно-сосудистых заболеваний, мы разрабатываем уникальный комплекс терапии и диагностики для каждого обратившегося в нашу клинику.
Где прячется боль при инфаркте миокарда
Болевые ощущения при инфарктах миокарда локализуются в области груди, распространяясь преимущественно в левую часть загрудинного пространства или фиксируясь на центральной зоне. Внешний вид больного также обращает на себя внимание: кожа бледная, влажная, видна синева в области носогубного треугольника.
Инфаркт миокарда нередко характеризуется распространением боли в левую или правую руку. Часто пациенты говорят о неприятных ощущениях в запястьях, так похожих на надетые на сдавливающие наручники. Боль может уходить в левую лопатку, разливаться вокруг шеи. Обилие таких мест зачастую осложняет диагностику, тем более болевые симптомы цикличны, нарастают и пропадают волнами, а потом все повторяется заново.
Иногда симптомы наблюдаются на протяжении нескольких дней, а люди не спешат с ними к врачу из-за того, что не подозревают о развитии признаков опасного заболевания. Известен еще один интересный симптом инфарктного состояния, когда на фоне острой интенсивной боли у человека появляются галлюцинации.
Привлекают внимание атипичные формы болезни, когда симптомы и первые признаки инфаркта проявляются не болевыми ощущениями, а одышкой, чувством нехватки воздуха и нерегулярного сердцебиения. Острый инфаркт развивается, когда окончательно сформирован очаг некротических тканей. В это время боль исчезает, давление падает, а пульс учащается. Боль может и сохраниться, если зона поражения при инфаркте расширяется.
Профилактика
Атеросклерозу подвержены 85% населения Земли, однако в ваших силах минимизировать риски развития инфаркта и вовсе избежать его. Особенное внимание профилактике необходимо уделять людям, находящимся в возрастной зоне риска и имеющим генетическую предрасположенность к ИБС.
- Следите за артериальным давлением, весом.
- Поддерживайте в норме холестерин и глюкозу.
- Больше двигайтесь и находитесь на свежем воздухе.
- Избегайте курения, в т.ч. пассивного.
- Попросите своего врача разработать для вас индивидуальную диету.
Доказано, что дозированная физическая активность снижает риск повторного инфаркта на 30%. А люди, не желающие отказаться от вредных привычек, увеличивают его в 2 раза.
Схема развития инфарктов миокарда
Атеросклеротическая бляшка теряет свою целостность и подвергается разрыву. Ее поверхность разъедает эрозия, что провоцирует воспаление. Разрыв бляшки возможен при стечении следующих обстоятельств: подъем артериального давления, серьезная и изматывающая физическая нагрузка, курение и прочее.
Образуется тромб, который закупоривает просвет коронарной артерии (тромбоз). Закупорка происходит из-за слипания тромбоцитов. Тромб образуется внутри бляшки при разрыве ее оболочки, а уже потом выходит наружу, закрывая просвет коронарной артерии. Если закупорка внезапная, развивается сквозной инфаркт миокарда с некротизацией всей толщи сердечной мышцы. Это одна из самых тяжелых форм болезни из-за высокого риска летального исхода.
Коронарная артерия резко сужается. При спонтанном или медикаментозном растворении тромба и неполной закупорке артерии формируются несквозные инфаркты.
Диагностика и лечение при инфаркте
Опытный врач при первых признаках болезни ставит диагноз безошибочно. В помощь ему ― характерные симптомы, развернутая клиническая картина при инфаркте, показатели электрокардиографии и выявление кровяных биомаркеров, свидетельствующих о некротических изменениях в области сердца. В числе первых обследований при обращении ― общий анализ крови, биохимия, эхокардиография, экстренная селективная коронарная ангиография.
Инфарктом занимаются кардиологи, от степени тяжести патологии и того, насколько выражены симптомы, зависит лечение. Первые признаки инфаркта у женщины или мужчины свидетельствуют о необходимости срочного обращения в клинику. Первыми и главными задачами врачей становятся остановка развития некротизации сердечной ткани, устранение болевого синдрома и сопутствующих осложнений.
В терапии приоритетное значение имеет назначение обезболивающих лекарств, тромболитической терапии, антиагрегантов, внутривенных антикоагулянтов. При инфарктах возможна хирургия сердечной мышцы ― стентирование и аортокоронарное шунтирование.
Ранние последствия инфаркта миокарда1
Начиная с первых часов после инфаркта и вплоть до 3-4 дня могут развиваться ранние последствия инфаркта, среди которых:
- острая левожелудочковая недостаточность, которая возникает при снижении сократительной способности сердца. При ее возникновении появляется одышка, тахикардия, кашель;
- кардиогенный шок. Это тяжелое осложнение острого коронарного синдрома, развивающееся в результате значительного ухудшения сократительной способности сердечной мышцы вследствие обширного некроза;
- нарушения ритма и проводимости сердца, отмечаются у 90% больных с острым ИМ.
- Приступы ранней постинфарктной стенокардии (ПСК). ПСК – возникновение или учащение приступов стенокардии через 24 часа и до 8 недель после развития ИМ.
- перикардит – воспалительный процесс, развивающийся в наружной оболочке сердца-перикарде. Он возникает в первые-третьи сутки заболевания и может проявляться болью в области сердца, которая изменяется при смене положения тела, повышением температуры тела.
В 15-20% случаев инфаркта происходит истончение и выбухание стенки сердца, чаще всего — левого желудочка. Это состояние называется аневризма сердца. Как правило, она развивается при обширном поражении сердечной мышцы. К факторам, предрасполагающим к развитию аневризмы сердца, также относят нарушение режима с первых дней заболевания, сопутствующую артериальную гипертензию и некоторые другие.
Особую группу составляют тромбоэмболические последствия, при которых просвет сосудов полностью или частично перекрывается сгустками крови. Это часто происходит на фоне сопутствующей варикозной болезни, нарушения свертывающей системы крови и длительного постельного режима.
Из-за нарушения кровоснабжения острый коронарный синдром может осложняться и желудочно-кишечными проблемами, такими как эрозии, острые язвы желудочно-кишечного тракта. Могут возникать и нарушения в психическом состоянии — депрессия, психозы. Им способствуют пожилой возраст, сопутствующие заболевания нервной системы.
Прогноз после перенесенных инфарктов
При инфарктах следует наблюдаться у профильного специалиста. После перенесенного заболевания ситуация может осложняться нарушениями сердечного ритма, острой сердечной недостаточностью, кардиогенным шоком, перикардитом, психическими отклонениями и иными патологиями. Профессиональный врач поможет снизить риски обострений после инфарктов миокарда.
В нашей клинике ведется обслуживание пациентов со всеми типами сердечных патологий, в том числе перенесших инфаркт мозга (ишемический инсульт). Именно такие осложнения при поражениях мозга считаются одной из главных причин повышенной смертности во всем мире. Несмотря на это наши врачи делают все возможное для сохранения и улучшения качества жизни своих пациентов.
Лечение
При остром приступе сердечной недостаточности, который грозит перерасти в инфаркт, необходимо вызвать врачей и оказать больному неотложную помощь:
- обеспечить приток свежего воздуха;
- дать нитроглицерин, бета-блокаторы, обезболивающее;
- провести непрямой массаж сердца, если больной потерял сознание.
Врач прежде всего купирует боль, чтобы снять нагрузку на сердце и уменьшить вредные последствия. Далее задача специалистов – восстановить коронарный кровоток. В ряде случаев (при наличии показаний) это делается посредством тромболизиса.
Лечение острого инфаркта миокарда, направленное на минимизацию его последствий заключается в немедленном устранении тромба или стеноза (сужения) артерии. В первые часы после приступа проводится стентирование:
- через небольшой разрез открывается доступ к крупному периферическому сосуду;
- в сосудистую систему вводится катетер, который подводится к месту закупоривания артерии;
- по катетеру в артерию вводится специальный баллон, который расширяет просвет сосуда;
- для долгосрочного поддержания сосудистых стенок устанавливается искусственный стент, благодаря чему кровоток восстанавливается.
Могут проводиться реанимационные мероприятия. В дальнейшем назначается медикаментозное лечение препаратами нескольких групп.
В целом же прогнозы при обширном инфаркте миокарда могут быть оптимистичными, если пациент продолжает наблюдаться у врача с высокой квалификацией и опытом ведения постинфарктных больных.