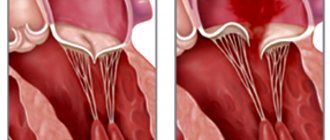
Среди заболеваний сердца эндокардит – одно из наиболее коварных. Под воздействием различных инфекций (всего насчитывают около 130 возбудителей данного заболевания) воспаляется внутренняя оболочка сердца. Опасность состоит в том, что симптомы инфекционного эндокардита проявляются не сразу, поэтому пациенты не всегда обращаются за помощью своевременно. Также болезнь нелегко поддается диагностике, из-за чего лечение может быть начато позже положенного срока. Вот почему кардиологи рекомендуют регулярно проходить обследование в медицинских центрах, оснащенных современной аппаратурой, имеющей широкие исследовательские возможности.
Что такое эндокардит
Симптомы болезни возникают у людей различного возраста, в том числе детей с диагнозом «врожденные пороки сердца» (тетрада Фалло, дефекты единственный желудочек и др). Спровоцировать ее могут:
- пролапс митрального клапана;
- гипертрофическая кардиомиопатия;
- оперативное вмешательство на клапанах сердца;
- деффекты сердечных перегородок;
- ишемическая болезнь сердца (особенно после операции).
Заболевание имеет прежде всего инфекционную форму. Воспаление, вызванное микроорганизмами, затрагивает не только сам эндокард – внутренние ткани сердечной мышцы, — но и сердечные клапаны, расположенные рядом сосуды. Нередко инфекция проникает в печень, почки, селезенку.
Чаще всего патология становится следствием других заболеваний. Предпосылками возникновения инфекционного эндокардита является бактериологическое заражение организма при различных условиях. Также инфекция поражает сердце при травмах его клапанов вследствие установки протезов, кардиостимуляторов, на поверхности которых могут развиваться микроорганизмы. Встречаются атеросклеротические формы, вызванные дистрофическими изменениями сердечных тканей, и ревматические формы – при ревматизме клапанов сердца.
ИНФЕКЦИОННЫЙ ЭНДОКАРДИТ: диагностика, клиническое течение, лечение
Инфекционный эндокардит (ИЭ) относится к числу тяжелых заболеваний с высоким уровнем летальности. В отсутствии лечения смертность при ИЭ составляет 100%. В последние годы отмечается значительный рост числа больных эндокардитом в нашей стране и за рубежом. По данным различных авторов, сегодня выросла заболеваемость в пожилом и старческом возрасте, а также среди лиц в возрасте до 30 лет, использующих внутривенное введение наркотиков [1, 2].
Известно, что ИЭ представляет собой заболевание инфекционной природы с первичной локализацией возбудителя на клапанах сердца, пристеночном эндокарде, протекающее с проявлениями системной инфекции, сосудистыми осложнениями и иммунной реакцией [3, 4, 5].
Традиционно развитие ИЭ связывают с наличием «внутрисердечных» факторов риска, к которым относят врожденные и приобретенные пороки сердца, наличие протезированных клапанов, пролапсов клапанов и другие аномалии [6]. В последние годы к категории лиц повышенного риска отнесены больные с очаговой инфекцией, а также лица, у которых применялись инвазивные методы исследования, включая установку подключичного катетера [7]. Особую группу риска составляют наркоманы, практикующие внутривенное введение наркотиков, у которых ИЭ протекает с поражением интактных клапанов сердца.
В данной работе обобщен опыт диагностики и ведения больных ИЭ на базе общетерапевтического отделения Александровской больницы Санкт-Петербурга за период 1998–2003 гг. Диагностика заболевания осуществлялась в соответствии с критериями Duke [8]. Диагноз ИЭ оценивался как достоверный при наличии двух главных критериев, а именно:
- при выделении типичного для ИЭ возбудителя при посевах крови больного;
- при определении эхокардиографических признаков поражения эндокарда — подвижные вегетации на клапанах сердца, абсцессов в области протеза клапана; образования внутрисердечных фистул и др., в сочетании с тремя или/и пятью вспомогательными критериями, к которым относились сосудистые осложнения (эмболии крупных артерий, септические инфаркты легких, внутричерепные кровоизлияния и др.), иммунологические феномены (гломерулонефрит, узелки Ослера, геморрагический васкулит и др.), а также фебрильная лихорадка, гепато-спленомегалия и другие проявления системной инфекции.
Нами было проведено обследование 105 больных ИЭ, из них у 80 человек в возрасте от 18 до 30 лет (первая группа) основным фактором риска заболевания являлась инъекционная наркомания.
Во второй группе больных (25 чел.) основными предрасполагающими факторами развития ИЭ были врожденные и приобретенные пороки сердца, а также протезированные клапаны.
У лиц старшей возрастной группы дополнительным фактором риска являлись дегенеративно-дистрофические изменения клапанов сердца.
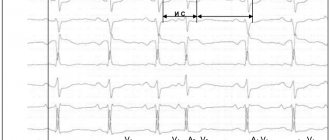
Взаимосвязь характера поражения клапанов сердца и факторов риска ИЭ представлена в таблице 1.
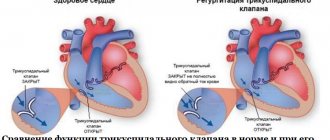
По данным эхокардиографического исследования, у 100% больных первой группы были выявлены подвижные вегетации на створках трикуспидального клапана (ТК), что сопровождалось формированием его недостаточности I—III степени.
Во второй группе больных ИЭ отмечалось поражение левых камер сердца с образованием вегетаций на створках аортального и митрального клапанов. Изолированное поражение митрального клапана наблюдалось у двух человек с ревматическим пороком сердца (митральный стеноз), у одной больной с врожденным дефектом межжелудочковой перегородки и в единственном случае обструктивной формы гипертрофической кардиомиопатии.
Среди лиц пожилого и старческого возраста у девяти человек (36%) определялось изолированное поражение аортального клапана в отсутствии признаков аортального стеноза. Наряду с этим, у пяти больных (20%) в возрасте от 72 до 87 лет ИЭ развился на фоне аортального порока атеросклеротического генеза, причем у всех пятерых было выявлено сочетанное поражение аортального и митрального клапанов. Дегенеративно-дистрофические изменения других клапанов сердца определялись у 100% больных старшей возрастной группы.
Образование вегетаций на створках аортального клапана наблюдалось у двух больных с третичной формой сифилиса на фоне имеющегося аортального порока, связанного со специфическим процессом в аорте.
В двух случаях мы наблюдали развитие эндокардита протезированных клапанов.
При сопоставлении результатов посевов крови в двух группах больных определялись существенные различия как в частоте выделения микробной флоры, так и в видовом составе возбудителей эндокардита. По нашим данным, возбудителем ИЭ у больных-наркоманов в 71,3% наблюдений (57 чел.) являлся золотистый стафилококк, тогда как во второй группе, наряду с кокковой флорой, чаще обнаруживались грамотрицательные микроорганизмы (28%). Отрицательные результаты посевов крови значительно реже наблюдались в первой, чем во второй, группе больных ИЭ: 18,7% и 56% — соответственно. Данные относительно этиологической структуры ИЭ в обследуемых группах больных представлены в таблице 2.
Клиническая характеристика и особенности течения ИЭ
Клиническое течение и характер осложнений инфекционного эндокардита во многом зависят от локализации клапанных вегетаций — в правых или левых камерах сердца, а также степени вирулентности возбудителя заболевания.
Течение ИЭ у больных-наркоманов отличалось особой тяжестью и полисиндромностью. Причиной госпитализации у большинства больных были острые осложнения основного заболевания. Значительная часть больных поступала в реанимационное отделение стационара с клиническими симптомами одно- или двухсторонней многофокусной пневмонии, причиной которой являлась септическая тромбоэмболия ветвей легочной артерии (72% больных). Течение пневмонии сопровождалось тяжелой дыхательной недостаточностью, нередко с развитием респираторного дистресс-синдрома (РДСВ) и очагами деструкции в легких (12%). Проявления вторичной нефропатии, которые обнаруживались у 100% больных в первой группе, иногда ошибочно трактовались как обострение хронического гломеруло- или пиелонефрита, мочекаменной болезни, что служило поводом для госпитализации этих больных в урологическое и нефрологическое отделения.
Во второй группе больных основной причиной госпитализации была длительная фебрильная лихорадка в сочетании с анемией и гепатолиенальным синдромом. Наряду с этим, у пяти человек (20%) поводом для госпитализации послужила прогрессирующая сердечная недостаточность.
Основные клинические синдромы, наблюдаемые у больных ИЭ первой и второй групп, представлены в таблице 3.
По нашим наблюдениям, характерной особенностью клинического течения ИЭ у больных-наркоманов являлась высокая частота септической ТЭЛА с формированием множественных очагов инфильтрации в легких. У многих больных легочные тромбоэмболии носили рецидивирующий характер (31,3% больных) и нередко осложнялись развитием деструктивных очагов в легких.
Образование вегетаций у 100% больных первой группы сопровождалось недостаточностью трехстворчатого клапана I—III степени с формированием потоков регургитации. Вместе с тем, у большинства пациентов не определялось тяжелых нарушений центральной гемодинамики, связанных с дисфункцией ТК. В данной группе больных характерной клинической особенностью был обратимый характер нарушений гемодинамики на фоне проводимой терапии. Острая сердечная недостаточность с дилятацией полостей сердца и снижением фракции выброса до 40% и ниже наблюдалась у 28 больных (35,3%) в связи с присоединением острого миокардита или на фоне сочетанного поражения клапанов сердца.
Вторичная нефропатия являлась одним из самых распространенных синдромов в первой группе больных ИЭ. Острая почечная недостаточность наблюдалась у 16 больных, причем у 10 из них она носила обратимый характер и была связана с острым ДВС-синдромом, а также с острой сердечной недостаточностью с отеками. Инфекционно-токсическая нефропатия регистрировалась в 73,8% наблюдений и сопровождалась мочевым синдромом — гематурией, протеинурией, лейкоцитурией — при достаточном уровне клубочковой фильтрации.
Характерной особенностью ИЭ во второй группе было подострое течение заболевания с длительным периодом лихорадки на догоспитальном этапе, причем в пожилом и старческом возрасте лихорадка носила субфебрильный характер с редкими подъемами температуры до фебрильных цифр.
Большинство больных подострым инфекционным эндокардитом (ПИЭ) поступали в стационар в стадии развернутой клинической картины заболевания с клиническими признаками тромбоэмболии сосудов большого круга кровообращения. В данной группе больных наиболее распространенными следует признать такие осложнения, как церебральные эмболии с развитием ишемических и геморрагических инсультов, эмболии почечных сосудов с болевым синдромом и гематурией, а также формирование острых очаговых изменений в миокарде, связанных с эмболией коронарных сосудов или прикрытием устьев коронарных артерий вегетациями [9].
Септические тромбоэмболии церебральных сосудов нередко сопровождались развитием гнойного менингоэнцефалита с летальным исходом. Вместе с тем, при посевах крови у 56% больных второй группы не получено роста микробной флоры. Обращает на себя внимание тот факт, что септицемия у больных с положительными результатами посевов крови в 28% наблюдений была обусловлена грамотрицательной микрофлорой. В этой категории больных источником бактериемии являлись очаги хронической инфекции в мочеполовой системе, а у двух больных (по данным аутопсии) был выявлен двухсторонний апостематозный нефрит.
У значительного числа больных ПИЭ (62%) определялись признаки острой недостаточности кровообращения с застойными хрипами в легких, легочной гипертензией, увеличением полостей сердца и периферическими отеками.
В этой группе больных чаще, чем в первой, наблюдалась преренальная азотемия и ОПН, связанные с развитием острой недостаточности кровообращения.
Острый диффузный миокардит, типичными проявлениями которого были различные нарушения ритма, диагностирован у 27% больных второй группы.
Анемия со снижением уровня гемоглобина до 80 г/л и менее выявлена у 100% больных второй группы. Значительное увеличение СОЭ (более 45 мм/ч) наблюдалось у 85,8% больных подострым ИЭ.
Кожные изменения в виде геморрагических высыпаний, пурпуры Шенлейн-Геноха, а также другие проявления иммунного воспаления в обеих группах больных встречались нечасто — 6,3 и 4% в первой и второй группах, соответственно.
Лечение больных ИЭ
Консервативная терапия больных ИЭ проводилось с использованием антибиотиков широкого спектра действия в сочетании со средствами дезинтоксикационной, антикоагулянтной и метаболической терапии. В составе антибактериальной терапии больные получали цефалоспорины III-IV поколений в комбинации с аминогликозидами и метронидазолом. Из группы цефалоспоринов назначались: цефтриаксон (лонгацеф) 2 г в сутки внутривенно (в/в), или цефотаксим (тальцеф) 2 г в сутки в/в, или цефепим (максипим) 2 г в сутки в/в в сочетании с аминогликозидами (амикацин в суточной дозе 1,5 г в/в) и метронидазолом по 1,5-2 г в сутки в/в. В случае, если такая терапия оказывалась неэффективной или существовали противопоказания к вышеперечисленным препаратам, применялись антибиотики группы линкозаминов: клиндамицин 1,2 г в сутки в/в или линкомицин 3 г в сутки в/в в сочетании со фторхинолонами (ципрофлоксацин 400 мг в сутки в/в). В условиях отделения реанимации в течение пяти–семи дней проводилась терапия имипинемом (тиенамом) в дозе 2—4 г в сутки в/в или рифампицином в суточной дозе 0,45—0,6 г в/в. Средняя продолжительность курса антибиотикотерапии в обследуемой группе больных составила 28 + 3,5 дней.
Дезинтоксикационная терапия включала в себя внутривенные инфузии реополиглюкина, гемодеза, поляризующих смесей в сочетании с петлевыми диуретиками. Объем вводимой жидкости составлял в среднем 2-2,5 л в сутки. В течение всего периода инфузионной терапии осуществлялся контроль за функциональным состоянием почек, электролитным составом крови, суточным диурезом. В условиях отделения реанимации у всех больных осуществлялся мониторинг ЦВД. Инфузионная терапия проводилась в течение всего острого периода заболевания до купирования проявлений интоксикационного синдрома. Средняя продолжительность курса составила 22 + 4,5 дня.
Развитие легочной эмболии, особенно в сочетании с признаками острого ДВС-синдрома в стадии гиперкоагуляции, служило основанием для назначения антикоагулянтной терапии. Начальная доза гепарина составляла 10 тыс. ЕД внутривенно, струйно, за-тем — по 1000 ЕД в час внутривенно, капельно с переходом на подкожное введение до 30 тыс. ЕД в сутки. Введение гепарина осуществлялось под контролем показателей коагулограммы и времени свертывания крови. Одновременно проводились внутривенные трансфузии свежезамороженной плазмы по 300 мл в сутки с добавлением 2500–5000 ЕД гепарина. Анемия тяжелой степени (Нb менее 80 г/л, Ht ≤25) корригировалась переливаниями эритроцитарной массы (пять–семь доз). При наличии гипопротеинемии использовалось введение растворов аминокислот, альбумина или нативной плазмы. Выявление клинических и рентгенологических признаков отека легких на фоне рецидивирующего течения септической ТЭЛА служило показанием для назначения кортикостероидов (преднизолон от 120 до 200 мг в сутки внутривенно капельно). Терапия антикоагулянтами прямого действия в сочетании с трансфузиями криоплазмы проводилась до стойкого улучшения показателей гемостаза. Критериями нормокоагуляции являлись уровень фибриногена в плазме 3-4 г/л, отсутствие тромбоцитопении, нормализация ВСК, АЧТВ, тромбинового времени, а также отрицательные паракоагуляционные тесты. По нашим данным, купирование проявлений острого ДВС-синдрома на стадии гиперкоагуляции у 75% больных отмечалось на седьмой–десятый день от начала комплексной терапии.
У части больных формировалась резистентность к проводимой антибактериальной терапии, которая характеризовалась нарастанием интоксикации, фебрильной лихорадкой, прогрессирующей анемией, а также высевами из крови возбудителя ИЭ – золотистого стафилококка — в 65% наблюдений. При рентгенологическом обследовании данной категории больных с большой частотой определялись очаги деструкции легочной ткани, а у трех больных гнойный выпот в плевральной полости.
Длительное применение антибиотиков широкого спектра действия у 70,3% больных (38 чел.) сопровождалось развитием побочных эффектов антибактериальной терапии. Кандидоз полости рта глотки, пищевода, а также кишечный дисбактериоз III-IV стадии был выявлен у 36 больных (66,7%). Применение антибиотиков с гепатотоксическими свойствами (цефалоспорины, линкозамины, метронидазол) у двух больных (3,7%) с хроническим гепатитом С и В приводило к прогрессированию печеночной недостаточности, которая сопровождалась высокой ферментемией (АЛТ 1500 ЕД, АСТ 1000 ЕД) и желтухой.
Развитие застойной сердечной недостаточности с появлением акроцианоза, влажных хрипов в базальных отделах легких, периферических отеков в сочетании с кардиомегалией и падением фракции выброса до 50—45% наблюдалось у пяти больных (9,3%) на фоне массивной инфузионной терапии.
Длительная антикоагулянтная терапия в 20,4% (11 чел.) наблюдений сопровождалась повышением толерантности плазмы к гепарину, что клинически выражалось в развитии периферических флеботромбозов, в то время как гепарининдуцированной тромбоцитопении в обследуемой группе больных мы не наблюдали.
Положительные результаты консервативной терапии были получены у 70,2% больных (56 чел.) с поражением ТК и лишь у 32% пациентов (6 чел.) из второй группы. Исходом ИЭ в обеих группах больных являлось формирование недостаточности клапанов сердца.
Госпитальная летальность при ИЭ у наркозависимых лиц составила 29,4% (24 чел.), тогда как у больных с поражением левых камер сердца (вторая группа) уровень смертности составил 68% (19 чел.).
По данным аутопсии, основными причинами смерти больных ИЭ были:
- септикопиемия с формированием гнойных очагов в печени, почках селезенке, головном мозге с развитием полиорганной недостаточности (46,2%);
- сердечная недостаточность на фоне полипозно-язвенного эндокардита с разрушением клапанов сердца, а также острый миокардит с дилятацией полостей сердца (39,4%);
- вторичная нефропатия с развитием почечной недостаточности, отеком легких, отеком головного мозга (14,4%).
Таким образом, характерные особенности ИЭ у лиц с наркотической зависимостью — это острое течение заболевания с поражением правых камер сердца и рецидивами септической ТЭЛА. Возбудителем ИЭ у инъекционных наркоманов в 71,3% является высоковирулентный золотистый стафилококк. Формирование недостаточности трехстворчатого клапана I—III степени стало самым распределенным осложнением ИЭ у наркоманов. При этом у большинства больных не наблюдается тяжелых нарушений центральной гемодинамики, приводящих к развитию острой недостаточности кровообращения.
Подострый ИЭ у больных с предрасполагающими заболеваниями сердца, а также у лиц пожилого и старческого возраста протекает с преимущественным поражением левых камер сердца, причем в старшей возрастной группе преобладает моноклапанное поражение. Наличие сопутствующей патологии у лиц старше 60 лет маскирует течение основного заболевания, чем и обусловлены поздняя диагностика и высокая смертность больных. Для затяжного течения ИЭ характерна низкая высеваемость возбудителя, по сравнению с острыми формами заболевания. Развитие тромбоэмболий сосудов большого круга кровообращения является характерной клинической особенностью подострого ИЭ.
Положительный эффект от проводимой консервативной терапии наблюдается у большинства больных ИЭ с поражением ТК, тогда как при подостром эндокардите левых камер сердца консервативная терапия является малоэффективной у большинства больных.
Госпитальная летальность в обеих группах больных обусловлена диссеминацией возбудителя с формированием гнойных очагов и полиорганной недостаточностью, а также развитием острой недостаточности кровообращения и вторичной нефропатии.
Литература
- Буткевич О. М., Виноградова Т. Л. Инфекционный эндокардит. — М., 1997.
- Симоненко В. Б., Колесников С. А. Инфекционный эндокардит: современное течение, диагностика, принципы лечения и профилактики. — Клин. мед., 1999. — 3. — С. 44-49.
- Тазина С. Я., Гуревич М. А. Современный инфекционный эндокардит. — Клин. мед.,1999. — 12. — С. 19-23.
- Bansal R. C. Infective endocarditis. Med Clin North America 1995; 79 (5): 1205-1239.
- Bayer A. S., Bolger A. F., Taubert K. A. et al. Diagnosis and management of infective endocarditis and its complications. Circulation 1998; 98: 2936-2948.
- McKinsey D. S., Ratts T. E., Bisno A. I. Underlying cardiac lesions in adults with infective endocarditis. The changing spectrum. Amer J Med 1987; 82: 681-688.
- Lamas C. C. Eykyn S. J. Suggested modifications to the Duke criteria for the clinical diagnosis of native valve and prosthetic valve endocarditis: analysis of 118 pathologically proven cases. Clin Infect Dis 1997; 25: 713-719.
- Durack D. T., Lukes A. S., Bright D. K. et al. New criteria for diagnosis of Infective Endocarditis Utilization of Specific Echocardiographic Finding. Amer J Med 1994; 96: 200-209.
- Тюрин В. П., Дубинина С. В. Инфекционный эндокардит у лиц пожилого и старческого возраста. — Клин. мед., 2000. — 4. — С. 53-56.
В. И. Уланова В. И. Мазуров, доктор медицинских наук, профессор Медицинская академия последипломного образования, Санкт-Петербург
Классификация и причины эндокардита
В соответствии с причинами и клиническими проявлениями заболевание классифицируют следующим образом.
Инфекционный (бактериальный) эндокардит чаще всего проявляется в острой форме. На клапанах сердца или в сердечных тканях образуются язвы, полипы, которые приводят к функциональным нарушениям.
Хроническую или подострую форму обычно вызывают стрептококки. Заболевание проявляется изъязвлением и изменением формы сердечных клапанов, образованием тромбов в сосудах с последующей закупоркой. Следствиями могут стать воспаления почек, инфаркты других органов.
Заболевание неинфекционного характера возникает на фоне общего ослабления организма, при различных интоксикациях, у пожилых людей при развитии маразма. Среди форм – дегенеративная бородавчатая, абактериальная и др. Чаще всего проявляется в виде тромботических наложений на ткани клапанов.
Ревматический эндокардит, как следует из самого названия, возникает из-за ревматизма. При этом воспаление распространяется на сердечные клапаны и становится причиной пороков сердца. Различают 4 его формы: диффузный, острый бородавчатый, возвратно-бородавчатый, фибропластический.
Эндокардит Леффлера характеризуется увеличением эозинофилов крови и уменьшением объемов сердечных камер из-за фиброзных изменений эндокарда, а затем и миокарда. Выделяют три его стадии: острая (отмирание клеток в течение 5-6 недель), тромботическая (образование тромбов и атрофия части тканей), фиброз (склероз и утолщение эндокарда).
Профилактические мероприятия
Эндокардит – одно из немногих заболеваний сердца, развитие которого можно предотвратить. Врачи дают следующие рекомендации:
- Своевременно проводить лечение любой инфекции, даже если это банальная ангина. Ни в коем случае нельзя ее «переносить на ногах». Постельный режим, прием медикаментов и народная медицина снизят нагрузку на сердце.
- При появлении даже небольшого дискомфорта в области груди и одышки при физических нагрузках необходимо посетить кардиолога и пройти обследование. При выявлении эндокардита на ранней стадии выздоровление наступает в 98% случаев.
- При наличии в анамнезе любого заболевания сердца, в том числе врожденных пороков, рекомендованы обязательные профосмотры со специальным обследованием. Не допускать проникновения в организм болезнетворных бактерий и инфекционных агентов. Обязательно укреплять иммунитет.
Более подробно о том, как можно избежать развития воспаления внутренней оболочки сердца и как проводится профилактика ревматического эндокардита, можно узнать на нашем сайте .
Связанные услуги: Кардиологический Check-up Комплекс кардиохирургическая операция (простая)
Инфекционный (бактериальный) эндокардит
При острой форме симптомы бактериального эндокардита развиваются достаточно быстро. Обычно инфекция поражает оболочку сердечных клапанов, на тканях створок появляются язвы 2-10 мм, а сами створки набухают – накапливаются тромбоциты и фибрин, образуются аневризмы. В итоге один из крупных сосудов может оказаться закупоренными тромбом, а частицы клапана могут оторваться. В ряде случаев не исключен септический инфаркт.
Если вовремя не обратиться за квалифицированной помощью и не начать лечение:
- развивается сердечная недостаточность;
- деформируется структура клапанов и створок;
- появляются аритмические явления;
- нарушается гемодинамика.
Для пациентов с подострым септическим эндокардитом характерны те же проявления патологии, однако в данном случае чаще всего ткани поражаются тромботическими образованиями, которые рано или поздно закупоривают один из важнейших сосудов.
Лечение
Большинство случаев эндокардита поддаются лечению антибиотиками. В тяжелых случаях их вводят в вену. Исследование культуры крови помогает подобрать правильный антибиотик или их комбинацию. Обычно лечение длится от двух до шести недель.
Хирургическое лечение эндокардита
В 15-25% случаев эндокардит приводит к структурным изменениям в сердце, что требует хирургического лечения.
Операция может потребоваться при:
- сердечной недостаточности, когда сердце недостаточно эффективно перекачивает кровь
- неэффективности лечения антибактериальными либо противогрибковыми средствами
- обнаружении тромбов в полостях сердца
- наличии искусственного клапана
- подозрении на абсцесс или свищ (ненормальное сообщение между полостями) в области сердца.
Для лечения используют три основных типа операций:
- коррекция клапанов с восстановлением их нормальной формы
- замена поврежденных клапанов на искусственные — протезирование
- иссечение абсцесса или удаление свищей.
Эндокардит у детей
У детей наиболее часто встречается бактериальный вид данного заболевания. Патология выражается поражением митрального и аортального клапанов, а затем распространяется на внутренние сердечные ткани:
- ребенок ощущает острый токсикоз;
- ткани эндокарда воспаляются;
- происходит поражение миокарда;
- сосуды могут закупориваться;
- нарушается кровоток.
Инфекционный эндокардит у детей обычно развивается более быстрыми темпами, воспаление может охватить другие внутренние органы и привести к печеночной, почечной недостаточности. Поэтому за профессиональной кардиологической помощью в данном случае необходимо обратиться в кратчайшие сроки.
Осложнения эндокардита
Одним из самых серьезных осложнений считают инсульт. Если есть хотя бы один из перечисленных признаков, нужно немедленно вызвать скорую помощь:
- асимметрия лица, при которой больной не может улыбнуться, есть провисание половины рта
- слабость или онемение в руках, невозможность поднять руки вверх и удержать их
- невнятная речь.
Другим тяжелым осложнением считают абсцессы в мозге, почках, селезенке, печени.
Если не лечить эндокардит, то возникает сердечная недостаточность, т.е. снижение насосной функции сердца.
Симптомы эндокардита
Для заболевания характерно бессимптомное протекание на ранней стадии, а также внезапное обострение на фоне относительно здорового состояния. Симптомы эндокардита у взрослых пациентов обычно проявляются спустя 10-14 дней после инфицирования:
- лихорадка с ознобом, обильным выделением пота;
- на нескольких дней может повышаться температура;
- появляются признаки интоксикации: головная боль, слабость, истощение;
- кожа может приобретать бледный, желтоватый оттенок;
- на слизистых, ступнях, ладонях могут наблюдаться высыпания.
Эти признаки свидетельствуют о наличии в организме инфекции, поэтому следует незамедлительно обратиться к врачу и начать лечение.
Их дополняют более характерные симптомы инфекционного эндокардита у взрослых, которые свидетельствуют о развитии именно этого заболевания:
- артритные изменения суставов;
- поражение сердечных клапанов;
- тромбоз и закупорка крупных артерий;
- увеличение лимфоузлов;
- инфаркт почки и другие поражения;
- тремительно развивающаяся сердечная недостаточность;
- перикардит.
Данные симптомы эндокардита выявляются в ходе диагностических процедур.
Клинические проявления
Клинико-анатомическая картина септического эндокардита зависит от многих факторов: стадии, превалирования поражения тех или иных органов, дифференциации по инфекционным агентам. Заболеванию обычно предшествуют удаление зуба, тонзиллэктомия, операции или исследования на уретре, аборт. Болезнь развивается незаметно, как правило, в течение двух недель с момента поражения, но быстро набирает обороты.
Основные клинические проявления:
быстрая утомляемость;- лихорадка;
- похудение;
- упадок сил;
- гематурия;
- ночная потливость;
- артралгия.
Возможны и другие проявления болезни. Эмболии становятся причиной параличей, болей в грудной клетке из-за миокардита или инфаркта легких. Сосудистые нарушения провоцируют боли в конечностях, абдоминальной области, гематурию.
Тяжелые нарушения проявляются и в головном мозге в виде ишемии, абсцессов, токсических энцефалопатий, субарахноидальных кровоизлияний в результате разрыва микотической аневризмы, менингита.
Доставляет проблем больному и ремитирующая лихорадка с ознобами. Пульс чаще высокий, еще больше он ускоряется при развитии сердечной недостаточности.
О многом расскажет и внешний вид заболевшего. У пациента можно наблюдать бледность и кожно-слизистые проявления. Как правило, это маленькие рубиновые петехии по типу геморрагий, не светлеющих при нажатии. Основная локализация сыпи – ротовая полость, конъюнктивы, верхняя часть груди. На слизистых их отличает бледность в середине образования. Обращают на себе внимание и подногтевые линейные геморрагии. Их важно дифференцировать от травматических повреждений.
Артерийные эмболии вызывают гангрену рук или ног. Могут изменяться пальцы верхних конечностей по типу «барабанных палочек», возникают узелки на поверхности ладоней. Иногда у больных наблюдается небольшая желтуха.
Очень важно при подозрении на септический эндокардит выполнять прослушивание сердца.
Признаки, отмечаемые при аускультации:
- глухость ударов;
- аритмия;
- учащенное сердцебиение;
- галопический ритм.
Симптоматика порокообразования:
- ослабление (пропадание) второго тона над аортой;
- систолический шум на верхе;
- диастолический над аортой и Боткина точке;
- шум Флинта.
При инфекционном эндокардите нередка спленомегалия. При некротическом поражении селезенки возникает типичный шум трения. Печень остается нормальных размеров вплоть до развития сердечной недостаточности.
Диагностика эндокардита
Квалифицированная диагностика инфекционного эндокардита – это целый комплекс обследований. Пациенту назначается программа кардиоскрининга, в которую входят:
- различные виды электрокардиограммы (суточное мониторирование, стресс-эхокардиография);
- УЗИ сердца и сосудов;
- компьютерная сфигмоманометрия.
Также применимы современные диагностические методы: кардиоритмография, допплерография. Обязательно проводятся анализы крови и посевы на стерильность – одни из важнейших обследований при инфекционном эндокардите.
Современные методы диагностики
Мировая клиническая практика обобщила и вывела критерии, которые применяются для диагностики септического эндокардита. Их делят на большие и малые. К большим относятся анализы крови, в ходе которых высеивается культура микробов, отвечающих за заражение организма.
Большие признаки:
- два положительных результата посевов крови, взятых минимум через двенадцать часов друг от друга;
- три положительных посева из трех;
- из четырех посевов крови и более – максимум положительны;
- доказанное поражение эндокарда;
- характерные симптомы острого септического эндокардита на УЗИ сердечно-сосудистой системы.
Малые признаки:
- предрасположенность;
- лихорадка;
- сосудистые изменения;
- изменение в лабораторных нормах крови. Наличие анемии, сдвиг формулы лейкоцитов, повышенная скорость оседания эритроцитов, присутствие С-реактивного белка, снижение тромбоцитов и др.
Окончательный диагноз выставляется при наличии так называемых патологических критериев:
- присутствие положительной гемокультуры;
- наличие внутрисосудистого субстрата;
- миокардиальные абсцессы.
Все вышеуказанные позиции должны подтвердиться гистологически или путем сложения критериев: два больших, или один большой, плюс три малых или пять малых.
Под сомнение берется диагноз септического эндокардита при условии, что для определенного инфекционного поражения миокарда не хватило критериев, но и опровергнуть его целиком не удалось.
Подозрение на патологию снимается, если при приеме антибиотиков в течение четырех дней наблюдается исчезновение симптоматики или признаки заражения при той же длительности терапии отсутствуют в пробах крови.
Лечение эндокардита
На ранней стадии лечение инфекционного эндокардита заключается в антибактериальной терапии и поддержании сердца лекарствами. Если же септический эндокардит уже проявил себя значительными изменениями в тканях сердца (поражение клапанов, аорты, миокарда), возможно оперативное вмешательство.
- Антибактериальное лечение при симптомах эндокардита предусматривает использование современных антибиотиков (бензилпенициллин, пенициллины, амфотерицин и др.), вводимых внутривенно.
- Проводится пассивная иммунизация с целью нейтрализовать бактерии в организме. Для этого чаще всего используют внутривенно специальные антитоксические сыворотки (иммуноглобулин, гипериммунная плазма).
- Хирургическое вмешательство проводится в случаях, когда необходимо удалить очаги инфекции в тканях сердца и восстановить измененные болезнью сердечные структуры. Услуги кардиохирурга необходимы, если у пациента прогрессирует сердечная недостаточность, наблюдается тромбоэмболия сосудов и т.д.
Лечение и наблюдение пациента
Данное заболевание всегда лечится в условиях больницы с соблюдением режима приема лекарств и диеты. Физическая активность пациента минимальна.
При определенном септическом эндокардите применяется массивное лечение антибиотиками. Препарат выбирается, учитывая чувствительность к нему предполагаемого инфекционного агента. Обычно показано назначение лекарства широкого спектра действия из ряда пенициллинов, цефалоспоринов. Часто их сочетают с аминогликозидами. Могут быть прописаны антимикотические средства и НПВС.
При эндокардите с невыясненным возбудителем применяют комбинированные антибиотики, например, тетрациклин, террамицин, эритромицин. Препараты предпочтительно менять каждые две-четыре недели ввиду выработки устойчивости к ним микроорганизмов.
Эффективность лечения можно оценить по следующим признакам:
48–72 часа после начала терапии улучшается самочувствие, аппетит, исчезает озноб;- в конце первой недели понижается до нормальных показателей температура тела, пропадание петехий, эмболий, повышение гемоглобина, уменьшение СОЭ, фиксируется стерильность посевов;
- в финале третьей недели – переход в норму лейкоформулы, СОЭ, состояния селезенки;
- в конце лечения – норма СОЭ, протеинограммы, гемоглобина. Не возникают новые васкулиты и тромбоэмболии.
Иногда не избежать операционного вмешательства. Как правило, это происходит в случаях, когда консервативная терапия не увенчалась успехом.
В плане дальнейшего наблюдения, пациенту показано протезирование клапанной системы сердца. Важно знать, что всегда возможен рецидив инфекционного заболевания.
Может быть рекомендовано санаторное лечение в учреждении с кардиологическим направлением. Обязательным является диспансерное наблюдение пациента, перенесшего инфекционный эндокардит.
В плане прогноза стоит заметить, что пациенты без полученного лечения выздоравливают не часто. При ранней антибиотикотерапии преодолевают болезнь примерно 70 процентов заболевших с инфицированием собственной клапанной структуры и 50 с поражением протезированных структур.
Причины
Существует множество причин возникновения эндокардита:
- инфекции;
- травмы;
- аллергические заболевания;
- интоксикации;
- поражения соединительной ткани.
Нередко эндокардит развивается не как самостоятельная болезнь, а как следствие других патологий в организме. Заболеванию в равной степени подвержены как мужчины, так и женщины. Возникнуть он может в любом возрасте. На сегодняшний момент известно около 130 видов микроорганизмов, способных спровоцировать эндокардит.
Профилактика эндокардита
Если есть повышенный риск эндокардита или это заболевание уже было в течение жизни, то важно защищать себя от возможной инфекции. Для этого нужно:
- Следить за состоянием зубов и десен — регулярно чистить зубы, использовать зубную нить. Следует регулярно посещать стоматолога чтобы свести к минимуму риск попадания бактерий в кровоток через рот.
- Правильно ухаживать за кожей: регулярно мыть с мылом. Очень важно обрабатывать любые порезы и ссадины. Целесообразно избегать любых косметических процедур, которые нарушают целостность кожных покровов, например, пирсинга и татуировок.
- Правильно использовать антибиотики. Эти лекарства нужно использовать только в крайней необходимости. При неправильном применении возникает устойчивость микроорганизмов (резистентность), что затрудняет лечение эндокардита. Профилактическое применение антибиотиков показано только в нескольких случаях: перед хирургическими вмешательствами в области десен или в области верхушек зубов и перед инвазивными манипуляциями в области дыхательных путей или инфицированной кожи. Лечение антибиотиками профилактически не проводят перед стоматологическими манипуляциями, перед процедурами в области желудочно-кишечного тракта и мочевых путей.