Классификация пороков сердца
В зависимости от разных критериев ППС различаются:
- По этиологии (причине возникновения):
- ревматический;
вследствие перенесенного бактериального эндокардита ;
- сифилитический;
- вследствие расширения камер сердца при сердечной недостаточности;
- травматический – при травме или хирургической операции;
- после лучевой терапии ораноз грудной клетки или средостения.
- По характеру поражения клапанов сердца:
- сужение клапана – недостаточное раскрытие, препятствующее движению крови из одной камеры в другую;
недостаточность клапана, неполное смыкание, кровь обратно возвращается в камеру сердца;
- сочетанный – нарушения работы нескольких клапанов;
- изолированный – изменения работы одного клапана;
- комбинированный – когда клапан недостаточно герметично смыкается (недостаточность клапана) и не открывается полностью (стеноз или сужение клапана) возникают одновременно в одном клапане.
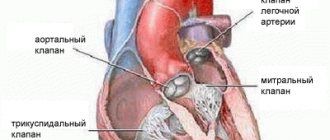
- По локализации пороки:
- митрального клапана;
трехстворчатого клапана;
- легочного клапана;
- аортального клапана.
- По функциональному нарушению:
- пролапс;
недостаточность;
- стеноз.
- По состоянию сердечно-сосудистой системы:
- компенсированные – отсутствует недостаточность кровообращения;
субкомпенсированные – временное нарушение кровотока (при усиленных физических нагрузках, в период беременности, при повышениях температуры);
- декомпенсированные – присутствует нарушение кровообращения при малейших усилиях и в покое.
Виды патологии
Ревматическая болезнь сердца поражает не только клапанный аппарат, но и провоцирует миокардит, эндокардит или перикардит.
Возникающие пороки сердца классифицируют следующим образом:
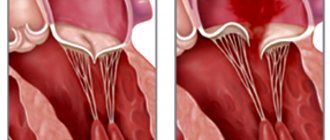
- Пороки со стенозом. Для данной патологии характерно сужение выходного отверстия клапана.
- Пороки с недостаточностью. Для данной патологии характерно неполное смыкание створок клапана при закрытии.
- Сочетанные пороки. Они характеризуются недостаточностью и стенозом аортального клапана.
- Комбинированные пороки. Для данной патологии характерны митральная недостаточность и аортальный стеноз.
Симптомы приобретенного порока сердца
В зависимости от типа заболевания симптомы могут отличаться, но есть несколько недомоганий, которые свойственны большинству пороков сердца:
- одышка;
- быстрая утомляемость;
- давящие боли в области сердца (особенно при физических нагрузках);
- головокружение;
- отечность нижних конечностей;
- изменение цвета кожи;
- сухой кашель и кровохарканье;
- перебои в работе сердца;
- потеря сознания.
Если вы заметили у себя схожие симптомы, незамедлительно обратитесь к врачу. ППС очень опасны и могут привести к тяжелым последствиям. В том числе, к сердечной недостаточности. Не нужно ждать, пока недуг пройдет сам или пытаться самостоятельно с ним справиться. Обратитесь к специалистам кардиологического центра ФНКЦ ФМБА, и мы проведем необходимое обследование
2.Опасность патологии клапанов
Любая патология в механике одного или нескольких сердечных клапанов неизбежно отражается на функционировании миокарда в целом, а значит, и на всей системе жизнеобеспечения – сколь бы устойчивой она ни была. Наиболее общим негативным эффектом в этом смысле является то, что сердечная мышца, автоматически компенсируя дефицит крови и работая с постоянной перегрузкой, постепенно гипертрофируется
– увеличивается в объеме, растягивается. В итоге может развиться т.н. сердечная недостаточность в той или иной (иногда жизнеугрожающей) степени. Могут возникнуть
аритмия, тенденция к тромбообразованию из-за застоя крови, эрозия
и пр. Однако, проблемы с клапанами могут начинаться практически бессимптомно, и самым первым признаком зачастую становится «безобидная»
одышка
, т.е. ощущение нехватки воздуха. Собственно, это и есть дефицит кислорода в крови, которая не оксигенируется или не очищается должным образом.
Посетите нашу страницу Кардиология
Диагностика
При диагностировании важно собрать как можно больше информации о пациенте: жалобы, симптомы, хронические, наследственные или перенесенные инфекционные заболевания. Далее врачом проводится физикальный осмотр: выслушивается сердце и легкие, измеряется артериальное давление, прощупывается и замеряется печень.
Если после первичного осмотра и сбора анамнеза врач обнаружит характерные симптомы пороков сердца, пациента направляют на дополнительные инструментальные исследования:
- ЭКГ;
- суточный мониторинг ЭКГ;
- ЭХОКГ – ультразвуковое исследование сердца;
- рентген органов грудной клетки;
- КТ сердца;
- МРТ сердца.
Причины заболевания
Как уже отмечалось, хроническая ревматическая болезнь сердца является исходом ОРЛ.
Острая ревматическая лихорадка, в свою очередь, возникает после таких перенесенных заболеваний, как:
- фарингит;
- ангина;
- кариес.
Если инфекция переросла в хроническую, так как осталась недолеченной, формируется ОРЛ. В этом случае иммунная система человека активно вырабатывает антитела, которые оказывают повреждающее воздействие не только на стрептококк, но и на сердце.
Профилактика
Профилактика ППС заключается в лечении основного заболевания, которое вызвало повреждение клапанов. Для предупреждения развития пороков дополнительно назначают кардиотрофическую диету и коррекцию образа жизни:
- отказ от соленого, острого, жирного;
- полный отказ от курения и употребления спиртных напитков;
- в меру активный образ жизни;
- контроль инфекционных заболеваний, в том числе простуд;
- ежегодное наблюдение у кардиолога.
Все назначения и корректировки по питанию должны быть выписаны вашим врачом в процессе лечения. В нашем центре ФНКЦ ФМБА разработано несколько программ, которые помогут выявить, есть ли у вас порок сердца и определить метод его лечения. Подробнее ознакомиться с программами можно здесь.
Как лечить приобретенный порок сердца
Лечение приобретенных пороков сердца – комплексный подход, включающий в себя медикаментозное лечение, специальную диету, корректировки образа жизни. Если консервативного лечения недостаточно, прибегают к хирургическому вмешательству.
При обращении в центр ФНКЦ ФМБА наши врачи в короткий срок диагностируют ваше заболевание и назначат терапевтическое лечение. В центре функционирует терапевтическое отделение, где вы будете находиться под постоянным присмотром специалистов. Если после обследования будет установлено, что нужна хирургическая коррекция, то Вас направят на консультацию с кардиохирургом, который определит, нужна ли вам операция.
Методы хирургического вмешательства:
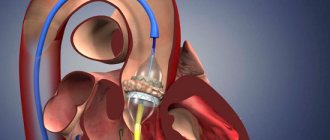
- Катетерная баллонная вальвулопластика – расширение суженного просвета путем введения баллонного катетера. В результате операции сращения между створками клапанов разделяются, устраняется препятствие кровотоку;
- Вальвулотомия (комиссуротомия) – рассечение сросшихся клапанов;
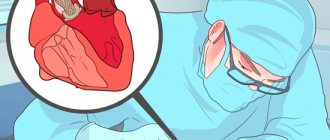
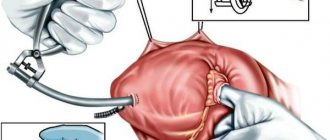
- Протезирование клапана – замена пораженного клапана имплантатом. Операция на открытом сердце с использованием аппарата, временно замещающим работу сердца;
- Чрескожное протезирование аортального клапана.
Главное в лечении – своевременное диагностика. Не откладывайте здоровье на потом, обратитесь за консультацией прямо сейчас.
Пролапс митрального клапана — симптомы и лечение
Критерии постановки диагноза
Пролапс митрального клапана чаще всего диагностируется неинвазивными методами обследования — врач учитывает жалобы пациента и наследственность. Но окончательный диагноз устанавливается с помощью трансторакальной эхокардиографии.
Инструментальные методы диагностики
При аускультативном обследовании (выслушивании сердца) с помощью стетоскопа врач может услышать характерный систолический щелчок и/или поздний систолический шум над верхушкой сердца. В положении пациента стоя систолические щелчок и шум появляются в начале систолы (сокращения). В положении пациента лежа или сидя на корточках эти звуковые феномены уменьшаются.
На электрокардиограмме можно обнаружить неспецифические изменения сегмента ST и зубца Т в отведениях III и aVF. При наличии пролапса митрального клапана на ЭКГ можно диагностировать феномен предвозбуждения («синдром укороченного PQ»), наджелудочковые (предсердные) тахикардии, желудочковую экстрасистолию.
Рентгенограмма грудной клетки может быть вариантом нормы или обнаружить признаки сглаженного лордоза («прямая спина»). Расширение сердца может быть диагностировано у некоторых больных с очень маленьким переднезадним размером грудной клетки.
Трансторакальная эхокардиография (Эхо-КГ). Проводится с помощью ультразвукового датчика, поставленного врачом на определённые точки грудной клетки. Является самым важным рутинным методом обследования в диагностике пролапса митрального клапана. К отличительным и важным эхокардиографическим признакам данной патологии относят прогиб задней или обеих створок митрального клапана в полость левого предсердия в середине систолы, в позднюю систолу или во всю систолу. Чаще встречается прогиб (провисание) митрального клапана в середине систолы, что соответствует данным, получаемым при аускультации и при ангиографии.
Существуют и другие эхокардиографические признаки, они неспецифические, но высокочувствительные:
- дилатация (расширение) митрального кольца;
- увеличение амплитуды движений митрального клапана, диастолический контакт створок с межжелудочковой перегородкой;
- увеличение размаха диастолического расхождения створок и скорости открытия передней створки клапана;
- систолическое смещение передней и задней створок митрального клапана (более 3 мм) в левое предсердие ниже закрытия митральной линии;
- утолщение створок митрального клапана;
- признаки нарушения внутренней структуры тканей клапана (миксоматозной дегенерации клапана);
- обратный ток крови;
- признаки повышенного давления в лёгочной артерии.
Трансторакальную эхокардиографию рекомендуется проводить каждые 6-12 месяцев всем бессимптомным пациентам с умеренной или тяжёлой митральной регургитацией. Это необходимо, чтобы оценить фракцию выброса (насосную функцию сердца, в норме она должна быть не менее 55 %) и конечный систолический размер.
Чреспищеводная эхокардиография. Это ультразвуковое исследование, при котором датчик вводится в пищевод. Показано только при отсутствии противопоказаний в следующих случаях:
- Эхо-КГ не позволяет оценить тяжесть и механизм митральной регургитации и/или состояние функции левого желудочка;
- пациенту предстоит операция на клапане, в ходе обследования решается вопрос о характере хирургического вмешательства.
Разновидностью пролапса является так называемый болтающийся клапан (floppy mitral valve). Обычно он обнаруживается при разрыве хорд или отрыве папиллярной мышцы (чаще встречается при остром инфаркте миокарда). При эхокардиографии в В-режиме отчётливо видно свободно перемещающуюся сосочковую мышцу и «болтающуюся» створку митрального клапана. Створка совершает неправильные, произвольные движения в диастолу (период расслабления сердечной мышцы) и «проваливается» в полость левого предсердия в систолу желудочков. В М-режиме характерными эхокардиографическими признаками такого клапана является наличие:
- дополнительных эхо-сигналов от створки митрального клапана в полости левого предсердия в период сокращения желудочка;
- диастолического дрожания передней створки клапана или парадоксального движения задней митральной створки в систолу и диастолу.
Радионуклидная равновесная вентрикулография проводится для оценки фракции выброса и оценки степени тяжести сердечной недостаточности. Метод основан на внутривенном введении радионуклида с фиксацией его на эритроцитах крови и последующей количественной оценкой сократительной способности сердца.
Дифференциальная диагностика
Стратегия и тактика ведения пациента зависит от происхождения пролапса — врождённый он или приобретённый, поэтому дифференциальная диагностика проводится только между этими типами пролапса митрального клапана.