: 21 Мар 2021 , Сердечных дел мастера , том 73, №1
Огромную роль в жизнедеятельности нашего организма играет вегетативная (автономная) нервная система, которая, как осьминог, раскинула свои «щупальца» по всему телу. Иннервируя внутренние органы, такие как сердце, кишечник, железы внутренней секреции и др., на основе обратной связи она регулирует важнейшие функции организма, от дыхания до размножения. С нарушениями работы этой системы связаны многие сердечно-сосудистые патологии. Специалисты Центра интервенционной кардиологии Сибирского федерального биомедицинского исследовательского центра им. акад. Е. Н. Мешалкина одними из первых в мире стали применять малоинвазивную технологию лечения желудочковых нарушений ритма сердца путем блокировки нервных импульсов, идущих из почек
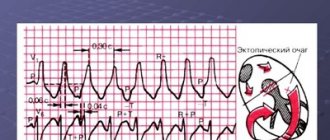
Здоровое сердце бьется в определенном ритме отвечающем физиологическому состоянию организма. Однако заболевания сердечно-сосудистой, нервной и эндокринной систем, так же как и сильный стресс, лишний вес, злоупотребление алкоголем и курением и даже падение уровня калия в крови, могут вызвать целый спектр нарушений сердечной деятельности, от аритмии до экстрасистолии, характеризующейся внеочередными сокращениями.
Аритмии делятся на группы в зависимости от того, в каком отделе сердца возникли сбои: в предсердиях, синусово-предсердном узле («водителе» сердечного ритма) или желудочках, играющих роль нагнетающего насоса. Большая часть этих нарушений тесно связана с состоянием вегетативной нервной системы, осуществляющей регуляцию деятельности всех внутренних органов.
Желудочковые нарушения ритма сердца могут быть как врожденными, так и приобретенными. Например, они могут быть следствием структурной патологии сердца – рубца, появившегося в результате инфаркта миокарда. В любом случае они относятся к жизнеугрожающим видам аритмии и без неотложной медицинской помощи могут стать причиной внезапной смерти.
В чем суть почечной денервации?
Почки играют ключевую роль в регуляции артериального давления. Медикаменты, снижающие артериальное давление, в той или иной степени воздействуют на почечные механизмы. Но в ряде случаев даже комбинация трех-четырех препаратов с различным механизмом действия не позволяют достичь нормализации артериального давления. В таких случаях говорят о рефрактерной артериальной гипертонии. Оказалось, что при рефрактерной гипертонии поддержание высокого уровня артериального давления происходит из-за избыточного выброса норадреналина – гормона, усиливающего гипертонию. Нервные клетки, производящие норадреналин, находятся в артериях, питающих кровью почки. Если активность этих клеток подавить, то артериальное давление нормализуется.
Радиочастотная аблация (денервация) почечных артерий без учета стоимости расходного инструментария — 60 000 — 120 000 руб.
Денервация почечных артерий с использованием катетера Vessix — 250 000 руб.
В стоимость входит:
манипуляция, пребывание в стационаре, перевязки, послеоперационное наблюдение лечащим врачом, медикаменты и питание
20-30 минут
(продолжительность процедуры)
1 день в стационаре
Показания
- рефрактерная артериальная гипертония, т.е. невозможность достижения целевого уровня артериального давления (АД ниже 140/90 мм рт ст), несмотря на прием трех и более гипотензивных препаратов, включая мочегонные;
- большое количество лекарственных препаратов, принимаемых пациентом с артериальной гипертензией по поводу других заболеваний;
- невозможность адекватного приема медикаментов для снижения артериальной гипертонии из-за побочных эффектов.
Противопоказания
- аллергия на йодсодержащий контрастный препарат;
- беременность;
- почечная недостаточность тяжелой степени;
- острые воспалительные заболевания.
Основные результаты
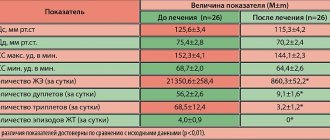
- У пациентов, которым была выполнена почечная денервация, отмечено статистически достоверное снижение дневного, ночного и 24-часового САД, по сравнению с контрольной группой (среднее различие, -6,0 мм рт. ст.)
- Индекс сглаживания был значительно выше у пациентов из группы почечной денервации (1,4±1,2), по сравнению с контрольной группой (0.9±0.6, P=0.02), в то время как не было найдено статистически значимых различий по стандартному отклонению САД, ДАД, индексу жесткости и проценту пациентов нон-дипперов.
- Число пациентов, ответивших на терапию, было значительно выше в основной группе (44,5% vs. 20,8%; P=0.01).
- Число больных с изолированной систолической гипертензией не различалось достоверно между ответившими и не ответившими на лечение (25% vs. 37%).
- В пошаговом дискриминантном анализе, изначальное среднее САД в ночное время, стандартное отклонение САД в ночное время являлось значимым предиктором ответа на лечение (P=0.005).
- Площадь под кривой (AUC) составила 0.65 (95% CI: 0.486–0.816; P=0.07) для изначального среднего САД в ночное время и 0.72 (95% CI: 0.565–0.874; P=0.005) для изначального среднего отклонения САД в ночное время.
- Для исходного среднего САД в ночное время порог в 136 мм рт. ст. являлся лучшим компромиссом между чувствительностью (75%) и специфичностью (54%) для предсказания ответа на терапию.
- Для стандартного отклонения САД в ночное время, порог в 12 мм рт. ст. являлся наилучшим компромиссом между чувствительностью (55%) и специфичностью (83%) для предсказания ответа на лечение.
Отзывы о врачах оказывающих услугу — Денервация почечных артерий
Сделала операцию на 2х ножках у Юрия Станиславовича Малахова. Хочу выразить ему большую благодарность за новый глоток жизни, лёгкости в ногах, можно сказать, совсем другой уровень жизни. Юрий Станиславович, у Вас золотые руки и Вы врач от Бога! Рекомендую всем, женщины и мужчины — не бойтесь и … Читать весь отзыв
Ирина Николаевна Г
11.06.2021
Хочу искренне поблагодарить хирурга-флеболога Малахова Юрия Станиславовича за высококачественное проведенное лечение варикоза современным методом:без разреза, без госпитализации в стационар, высокий косметический эффект. Уже на следующий день вышла на работу. Юрий Станиславович профессионал … Читать весь отзыв
Наталия Викторовна Ф
18.04.2021
Возможности терапии резистентной артериальной гипертензии
На сегодняшний день в арсенале кардиолога насчитывается около 40 антигипертензивных препаратов, однако и при использовании рациональных комбинаций далеко не всегда удается достичь целевого АД.
Даже на фоне рациональной фармакотерапии целевого АД удается достичь не более чем у 35 % больных. Точная распространенность резистентной АГ неизвестна. По данным крупных центров, ее частота может достигать 10–13 % [4, 5], и этот показатель остается высоким даже после исключения псевдорезистентной АГ, связанной с гипертонией «белого халата», ошибками при измерении АД и т.д.
Многие годы единственным способом нормализовать АД у больных с истинной резистентной АГ было назначение полифармакотерапии с одновременным использованием 4–6 и более препаратов. Однако такая тактика лечения нередко приводила к развитию серьезных побочных эффектов.
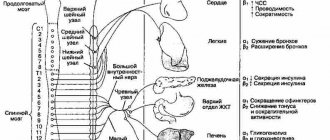
Как известно, симпатическая нервная система (СНС) является одним из основных прессорных механизмов, а ее активация — ключевым фактором развития эссенциальной АГ. Гиперактивация СНС и прогрессирующее повышение АД взаимно усиливают друг друга и участвуют в формировании порочного круга. Повышенная активность СНС больше всего затрагивает почки. При гиперактивации СНС в почках происходит вазоконстрикция, снижаются кровоток и фильтрация, усиливается секреция ренина, увеличивается реабсорбция натрия и воды. Афферентная импульсация от почек поступает сначала в боковые рога спинного мозга, а затем в сосудистый центр в центральной нервной системе, способствуя повышению АД. Она усиливается при растяжении механорецепторов, ишемии почек, под воздействием гипоксии [6].
Поиск немедикаментозных методов лечения АГ, позволяющих контролировать эффекты СНС и регулировать ее чрезмерную активность, ведется довольно давно. Манипуляции на симпатических нервах как один из видов лечебной тактики рассматривались еще до появления современной антигипертензивной фармакотерапии. Радикальные хирургические методы грудной, брюшной и тазовой симпатической денервации, а позднее — частичная симпатэктомия относительно успешно применялись для снижения АД у пациентов с так называемой злокачественной АГ в первой половине XX века. Однако эти операции были сопряжены с высокой смертностью и риском осложнений как непосредственно после вмешательства, так и отсроченных, включавших дисфункцию желудочнокишечного тракта и тазовые расстройства [7–9]. Неудивительно, что с появлением эффективных антигипертензивных препаратов подобные хирургические вмешательства стали весьма непривлекательными как для врачей, так и для пациентов.
В начале XXI века исследователи вновь обратились к идее воздействия на почечные симпатические нервы, но уже с применением малоинвазивных технологий.
Как проводится почечная денервация в клинике ЦЭЛТ?
Процедура проводится без наркоза, с местным обезболиванием. При этом через пункцию лучевой или бедренной артерии под ангиографическим контролем проводят специальный катетер в виде баллона, на котором расположены точечные электроды. Суть процедуры в кратковременной радиочастотной деструкции (аблации) клеток, выделяющих норадреналин. Баллон поочередно заводится в ствол каждой почечной артерии, подавая энергию высокочастотных волн. Высокочастотный импульс разрушает волокна нервов, проходящих в стенке сосуда, в результате чего раздражающие импульсы не доходят до головного мозга, и артериальное давление нормализуется. Длительность вмешательства – 20-30 минут. Больной может покинуть стационар в тот же день.
Путь к сердцу – через почки
На сегодняшний день желудочковые нарушения ритма сердца лечат медикаментозным или хирургическим путем, проводя плановую операцию на открытом сердце. Например, при проведении аортокоронарного шунтирования заодно убирают и постинфарктный рубец, вызывающий аритмию. При использовании малоинвазивного метода радиочастотной абляции
в левый желудочек вводят специальный катетер, с помощью специальных систем визуализации выделяют зоны, вызывающие аритмии, и разрушают их, воздействуя электрическим током высокой частоты.
Однако 10–20 % больных, страдающих желудочковыми аритмиями, не помогают никакие известные на сегодня способы лечения. Дело в том, что рубец на сердце может иметь очень сложную структуру, и тогда даже самая суперсовременная медицинская навигационная система, определяющая внутренний контур сердца с точностью до миллиметра, не может точно указать патологическую зону.
Начиная с 1990-х гг. таким пациентам имплантируют под кожу в верхней части грудной клетки специальный электронный прибор – кардиовертер-дефибриллятор
, соединенный с системой электродов, контактирующих с сердцем. Этот экстренный «сторож» аритмии не только наблюдает за ритмом сокращений, но и генерирует спасительные шоковые электрические разряды в случае возникновения аритмии. Но этот метод не избавляет человека от болезни, а лишь предотвращает ее фатальные последствия. К тому же частые электрические импульсы делают сердечную мышцу дряблой, приближая развитие сердечной недостаточности.
Тем не менее выход из этой, казалось бы тупиковой, ситуации был найден. Около десяти лет назад в клиническую практику начала внедряться инновационная немедикаментозная технология – ренальная денервация
, предложенная М. Левиным и Д. Гельфандом в 2003 г. А через несколько лет вышла первая публикация по клинической ренальной денервации (Krum
et al.
, 2009).
Суть этого метода – в прерывании проведения нервных импульсов по волокнам вегетативной нервной системы, которые проходят не в сердце, а непосредственно в почках. Располагаясь в непосредственной близости к почечным артериям, нервы формируют так называемые вокругсосудистые сплетения
. При процедуре ренальной денервации через пункцию в бедренной артерии в каждую почечную артерию вводится специальный баллон, на поверхности которого находятся электроды, которые перекрывают просвет сосудов. На электроды подается серия радиочастотных электрических импульсов мощностью 0,5–1,0 Вт в течение 30 с. Температура в этом месте повышается до 70 °C, и такое тепловое воздействие блокирует проведение нервных импульсов по нервным волокнам, проходящим по верхним сосудистым стенкам.
Этим методом сначала лечили больных артериальной гипертонией. Эксперименты показали, что прерывание идущих из почек нервных импульсов вегетативной нервной системы, сигнализирующих мозгу о повышенном тонусе сосудов и росте артериального давления, ведет к снижению последнего. Оставшись без обратной связи с высшим мозговым центром, почки начинают «думать», что давление на самом деле нормальное. В результате нормализуются показатели ренин-ангиотензин-альдостероновой системы
– совокупности ферментов и гормонов, участвующих в регуляции водного и электролитного баланса.
В конечном итоге в мозг начинают поступать сигналы о том, что с давлением все в порядке, и он, в свою очередь, «соглашается». По сути, результат достигается прерыванием патологической обратной связи, при которой почки и мозг взаимно «подстегивают» друг друга информацией о том, что «все плохо».
Правила подготовки к РЧД
Получения положительной динамики во многом зависит от полного предоперационного обследования, которое включает:
- рентген легких.
- заключение невролога;
- МРТ;
- общий анализ крови и мочи, исследование крови на RW, гепатит, ВИЧ;
- ЭКГ.
Радиочастотная денервация суставов требует соблюдение мер предосторожности:
- некоторые ограничения в приеме пищи – нельзя есть в течение восьми часов перед процедурой и пить – в течение двух;
- при использовании инсулина доза его введения в день процедуры должна быть скорректирована;
- решение о прекращении приема лекарств принимает специалист;
- существует необходимость воздержаться от управления транспортными средствами в течение 12 часов после проведения процедуры.
Боль в области позвоночника — важная социально значимая проблема в медицине. Распространенность вертеброгенной боли составляет около 15 % среди взрослого населения.
Виталий Боярчик, врач-нейрохирург РНПЦ неврологии и нейрохирургииЧастой причиной формирования хронической боли в шейном и поясничном отделах позвоночника является патология дугоотростчатых суставов — до 40 % цервикалгий и люмбалгий без проявления радикулопатии.
В научной литературе можно встретить множество названий, характеризующих данную патологию: фасеточный синдром, фасет-синдром, артроз межпозвонковых суставов, артроз дугоотростчатых суставов, спондилоартропатический синдром. Несмотря на то что в международной классификации болезней фасеточный синдром не имеет собственного кода и кодируется как «другие дорсопатии» (M53.8), огромное количество публикаций и исследований подтверждают актуальность данной проблемы. В США денервация межпозвонковых суставов стоит на втором месте по частоте выполнения среди всех манипуляций в клиниках, занимающихся лечением хронической боли.
Патофизиология
Дугоотростчатый сустав — истинный синовиальный сустав, который содержит отдельное суставное пространство, способное вместить от 1 до 1,5 мл жидкости, синовиальную мембрану, гиалиновые поверхности хряща и фиброзную капсулу. Каждый фасеточный сустав получает двойную иннервацию от медиальных ветвей, возникающих из задних первичных ветвей на том же уровне и на один уровень выше (нервы Люшка). В суставных капсулах имеются механорецепторы и ноцицепторы, быстро реагирующие на механические и химические раздражения. Они вызывают боль и рефлекторные ответы поперечнополосатых и гладких мышц.
Основная анатомическая единица позвоночника, часто называемая трехсуставным комплексом, состоит из парных фасеточных суставов и межпозвоночного диска. Вместе эти суставы поддерживают и стабилизируют позвоночник, а также предотвращают травмы, ограничивая движение во всех плоскостях. Изменения в любом компоненте этого комплекса приводят к предсказуемым изменениям в других компонентах. Показано, что дегенерация и потеря структурной целостности межпозвонковых дисков сопровождается сопутствующими дегенеративными изменениями в дугоотростчатых суставах.
У молодых людей дугоотростчатые суставы довольно крепкие и способны поддерживать почти вдвое больший вес тела. По мере старения суставы становятся более слабыми и бипланарными, переходя от преимущественно корональной ориентации к более заметному сагиттальному положению. Нагрузка на фасеточные суставы в норме в положении стоя в поясничном отделе составляет примерно 16 % от всей нагрузки на позвоночник. В положении сидя нагрузка снижается до нуля.
При поражении дисков основная весовая нагрузка постепенно переходит на межпозвонковые суставы, достигая с течением времени 47–70 %. Перегрузка ведет к изменениям в них: синовиту с накоплением синовиальной жидкости между фасетками; дегенерации суставного хряща; растягиванию капсулы суставов и подвывихам в них, что приводит к боли от растяжения суставной капсулы.
Увеличение суставных впадин может также сдавливать выходящий нервный корешок в нервном отверстии или спинномозговом канале. Продолжающаяся дегенерация из-за повторных микротравм, весовых и ротаторных перегрузок ведет к периартикулярному фиброзу и формированию субпериостальных остеофитов. В конце концов суставы резко дегенерируют и почти полностью теряют хрящ.
При воспалении в дугоотростчатых суставах нарастают такие медиаторы воспаления, как окись азота, интерлейкин 6, простагландин Е2. Постоянный ноцицептивный стимул неизменно приводит к периферической сенсибилизации, и, если причина не исчезает, может развиться центральная сенсибилизация.
Клиническая картина и диагностика
Основной жалобой является боль в спине, локализующаяся паравертебрально, без иррадиации далеко от области поражения. Начало болевого синдрома может быть связано с ротацией, боль усиливается в статических положениях. Характерна скованность по утрам, снижение боли после гимнастики и при разгрузке позвоночника. Применение опоры, сидячее положение, легкая флексия уменьшают болевой синдром. Пациенты отмечают постепенное ухудшение с течением времени. Боль чаще локализуется в поясничном отделе позвоночника, в 4 раза реже — в шейном и в 10 раз реже — в грудном.
Нейровизуализация. Ведущими методами в данном случае являются КТ и МРТ. Чувствительность и специфичность исследований достигает 80–90 %. Томография позволяет провести дифференциальную диагностику с другими заболеваниями позвоночника. Рентгенография может быть использована как скрининговый метод диагностики ввиду меньшей чувствительности и специфичности.
Диагностическая блокада. Внутрисуставные и периартикулярные блокады одинаково эффективны для диагностики фасеточного синдрома.
С целью повышения чувствительности и снижения числа ложноположительных результатов необходимо выполнять следующие рекомендации: проведение плацебо-контроля; введение препарата в нижнюю точку на поперечном отростке позвонка, объем введения должен составлять не более 0,5 мл.; необходимо избегать подкожного и внутримышечного введения анестетика; использовать только одноигольное введение; прибегать к КТ-навигации при введении препаратов в дугоотростчатый сустав; не использовать седацию или системные опиоиды при проведении процедуры.
Положительный ответ возникает тогда, когда пациент испытывает облегчение боли, которое длится по крайней мере столько же, сколько длится действие анестетика. В сомнительных случаях возможно проведение повторной диагностической блокады с анестетиком, длительность действия которого отличается от препарата, использованного при первой блокаде.
Проведение диагностической блокады также несет прогностическую функцию для определения показаний к оперативному лечению и оценки вероятности успеха проведения денервации фасеточных суставов.
Способы лечения
Консервативная терапия фасеточного синдрома предполагает комплексное использование лекарственных и немедикаментозных методов лечения.
Доказано, что умеренная физическая активность, связанная с повседневными бытовыми нагрузками, способствует снижению интенсивности боли при фасет-синдроме. Рекомендуется избегать статических и тяжелых физических нагрузок. Занятия лечебной физкультурой могут способствовать скорейшей реабилитации пациентов с хроническими болями в спине. Увеличение интенсивности нагрузок должно быть постепенным, под контролем специалиста. Ориентиром для ограничения силы нагрузки служит интенсивность болевого синдрома.
Лечебный массаж обладает кратковременным обезболивающим эффектом. Мануальная терапия более эффективна при выполнении процедуры на грудном и шейном уровнях в сравнении с поясничным отделом позвоночника. Выполнение мануальной терапии противопоказано при наличии нестабильности сегментов позвоночника или дегенеративных изменений межпозвонковых дисков.
Умеренным кратковременным обезболивающим эффектом обладают иглорефлексотерапия, кинезиотерапия, когнитивно-поведенческая и другие виды психотерапевтических методик.
Для медикаментозной терапии спондилоартроза с болевым синдромом применяют следующие группы лекарственных средств: ненаркотические анальгетики, включая нестероидные противовоспалительные средства; глюкокортикоиды; противоэпилептические средства, используемые для купирования нейропатической боли; миорелаксанты; антидепрессанты; витамины группы В; корректоры метаболизма костной и хрящевой ткани; нейропротективные препараты. Назначение опиоидных анальгетиков обладает краткосрочным, до 3 месяцев, положительным эффектом. Не имеется доказательств эффективности опиатов при длительном применении. В целом лекарственная терапия идентична лечению неспецифической боли в спине. Следует помнить, что длительное применение нестероидных противовоспалительных препаратов связано с высоким риском развития побочных эффектов, особенно у пожилых людей.
К интервенционным методам лечения относят внутрисуставные и периартикулярные блокады с анестетиками и глюкокортикоидами. Доказательность эффективности внутрисуставного введения глюкокортикоидов при фасет-синдроме низкая, как и препаратов гиалуроновой кислоты. Большинство исследователей отдают предпочтение периартикулярным блокадам, при которых до 80 % пациентов отмечают стойкое улучшение в среднем от 2 до 3 месяцев.
Денервация фасеточных суставов
Основным методом хирургического лечения фасеточного синдрома является радиочастотная денервация (РЧД) дугоотростчатых суставов. Синонимом РЧД является термин «высокочастотная селективная нейротомия». Для денервации каждого сустава коагулируются медиальные веточки задних ветвей одноименного и вышележащего спинномозговых нервов. При данном виде денервации высокочастотный ток, проходящий через неизолированный отдел электрода, вследствие сопротивления окружающих мягких тканей нагревает и повреждает их, порождает коагуляцию вовлеченного в патологический процесс нерва и его окончаний.
Контролируемая ограниченная термодеструкция с заданными параметрами времени и температуры позволяет прервать ноцицептивный путь. После РЧД периферических нервов при болевых синдромах не образуется концевая неврома, и риск ухудшения боли и развития нейропатии минимальный. Следует отметить, что РЧД не воздействует на состояние дугоотростчатых суставов, а только оказывает симптоматический эффект, приводя к регрессу боли. При этом эффект более длительный и устойчивый, чем при медикаментозных блокадах. Доказано, что РЧД фасеточных суставов обладает более выраженным обезболивающим действием в сравнении с пульсовой радиочастотной абляцией, которая не вызывает повреждения нервной ткани.
Увеличение результативности выполнения РЧД фасеточных суставов может быть проведено двумя путями: повышением качества отбора пациентов и оптимизацией самой процедуры денервации. В первом случае следует тщательно выполнять дифференциальную диагностику, поскольку при дискогенной природе боли денервация фасеточных суставов будет неэффективна. Кроме того, необходимо исключить соматоформное болевое расстройство, когда любые интервенционные манипуляции не приведут к улучшению.
Во втором случае результат зависит от опыта специалиста и техники выполняемого вмешательства. Для повышения результативности рекомендуется использовать широкий электрод, что позволит увеличить площадь деструкции; устанавливать электрод параллельно нерву; проводить электрофизиологический контроль; выполнять деструкцию в двух точках — по верхнему и нижнему краю сустава; вводить после процедуры локальный анестетик с глюкокортикоидом для предотвращения дегенерации нерва и усиления воспалительных изменений в послеоперационном периоде.
Анализ результатов РЧД фасеточных суставов в РНПЦ неврологии и нейрохирургии
Материалы и методы
С 2021 по 2021 год в РНПЦ неврологии и нейрохирургии проведено нейрохирургическое лечение фасеточного синдрома у 12 пациентов (5 мужчин и 7 женщин) в возрасте от 43 до 78 лет. Все пациенты предъявляли жалобы на умеренные боли в поясничном отделе позвоночника без иррадиации в нижние конечности, длящиеся более 6 месяцев. Два пациента (16,7 %) ранее перенесли оперативные вмешательства на поясничном отделе позвоночника — микродискэктомию.
Проведенное консервативное лечение у всех пациентов без выраженного положительного эффекта. Один пациент принимал трамадол в дозировке 50 мг 2 раза в день. С целью дифференциальной диагностики всем пациентам была выполнена МРТ и функциональная рентгенография поясничного отдела позвоночника (в положении сгибания и разгибания). Патологии межпозвонковых дисков, нестабильности сегментов в поясничном отделе позвоночника, а также других нарушений, требующих хирургического вмешательства, выявлено не было.
Всем пациентам выполнена диагностическая блокада фасеточных суставов с местным анестетиком (лидокаин) с обеих сторон на уровне боли и на смежных уровнях. Пациенты отметили снижение болевого синдрома более чем на 50 % длительностью более одного часа, что было расценено как положительный результат диагностической блокады.
РЧД фасеточных суставов проводилась на уровнях выполненных блокад. После инфильтративной анестезии кожи местным анестетиком паравертебрально иглами с изоляцией пунктировали кожу. Неизолированные концы игл под рентген-контролем подводили к фасеточным суставам (по два на каждый уровень).
Затем выполнялся интраоперационный КТ-контроль с трехмерной реконструкцией и коррекцией положения игл относительно предполагаемого места расположения нервов Люшка. Далее в канюлю устанавливался электрод и проводилось электрофизиологическое тестирование с целью исключения воздействия на двигательную часть нерва. После тестирования через иглу вводили 0,5 мл местного анестетика с целью обезболивания, а затем выполняли РЧД с температурой 80 °C и экспозицией в 80 секунд. Манипуляция проводилась на уровне боли и на смежных уровнях выше и ниже с обеих сторон.
Результаты и обсуждение
Все пациенты отметили снижение болевого синдрома на следующий день после операции, из них 83,3 % (10 человек) — более чем на 50 % при оценке по ВАШ. На контрольном осмотре через 6 месяцев рецидива болевого синдрома выявлено не было. Наш результат сравним с данными зарубежных исследований (67–77 %). Несмотря на небольшую группу пациентов в нашем исследовании, мы, учитывая строгий подход к их подбору на этапе диагностики, связываем успех с использованием интраоперационного КТ-контроля, который позволяет значительно повысить точность позиционирования электрода перед проведением денервации. С увеличением числа РЧД возможно будет определить корреляции положительного исхода и использования интраоперационной КТ.
Отсутствие эффекта от РЧД мы получили у 2 пациентов (16,7 %). Болевой синдром снизился, однако они остались неудовлетворены результатом лечения. Это пациенты, ранее перенесшие операции на позвоночнике. Зарубежные исследователи также отмечают низкую частоту положительных результатов РЧД фасеточных суставов у пациентов с синдромом оперированного позвоночника.
Одному из этих пациентов повторно выполнена денервация через месяц, однако снижения болевого синдрома достичь не удалось. Второй пациент отметил изменение характера боли в послеоперационном периоде и смещение его в сторону крестцово-подвздошного сочленения справа. После успешного выполнения диагностической блокады решено было провести РЧД крестцово-подвздошного сочленения под КТ-контролем. Пациент отметил значительное улучшение. В послеоперационном периоде был отменен трамадол. При контрольном осмотре через 6 месяцев усиления болевого синдрома пациент не отмечал.
Осложнений после РЧД в нашем исследовании выявлено не было ни в послеоперационном, ни в отдаленном периоде.
Пациент Б., 53 года. Вертеброгенная люмбалгия, стойкий выраженный болевой синдром. Консервативное лечение длительное время без эффекта. После тестовой блокады пациент отметил улучшение. Выполнена радиочастотная денервация фасеточных суставов на уровнях L3-S1 с обеих сторон.
Результат: снижение болевого синдрома более чем на 50 %, отмена обезболивающих.
Выводы
1. Патология дугоотростчатых суставов — частая причина вертеброгенных хронических болевых синдромов. Количество публикаций, затрагивающих данную проблематику, увеличивается, что подтверждает актуальность вопроса.
2. Надежным диагностическим критерием фасеточного синдрома является блокада с местными анестетиками. Снижение ложноотрицательных результатов может быть достигнуто проведением двойных блокад с разными анестетиками.
3. При отсутствии эффекта от консервативной терапии и блокад с глюкокортикоидами, а также длительности болевого синдрома более 3 месяцев необходимо рассмотреть вопрос об оперативном лечении.
4. Наиболее эффективным методом нейрохирургического лечения фасет-синдрома является радиочастотная денервация дугоотростчатых суставов. Данный метод позволяет достичь стойкого снижения интенсивности болей и улучшить качество жизни при минимальном риске осложнений.
5. Критериями неэффективности РЧД является неправильный отбор пациентов, а также нарушение технологии вмешательства.
6. Использование интраоперационного электрофизиологического и КТ-контроля позволяет повысить результативность РЧД дугоотростчатых суставов.
Показания к назначению операции
- Спондилоартроз. Самая распространенная причина боли в грудном и шейном отделе — фасеточные суставы. При лечении наблюдается неэффективность инъекций, которые действуют кратковременно или дают частичный результат. РЧД позвоночника в данном случае является предпочтительной манипуляцией, блокирующей боль в течение более длительного времени.
- Дискогенная боль. Ее распространение чаще всего происходит при патологии нижних отделов позвоночника, когда пациент чувствует сильные боли в районе поражения, передающиеся в руки и ноги. Ситуация усложняется ограничением подвижности. Использование РЧД в таких случаях показывает эффективность, если не требуется оперативное вмешательство.
- Если причиной боли является стеноз позвоночного канала, использование РЧД – самая эффективная и предпочтительная мера.
- Боль в области копчика также может быть облегчена методом РЧД копчикового нерва.
- Сильная постоянная или приступообразная головная боль.
Эффективность процедуры
Лечебный эффект от проведения процедуры заметен сразу, болевой синдром исчезает. Окончательный результат можно оценивать по истечении полутора месяцев, так как в отдельных случаях эффективность проявляется только после этого периода.
Эффективность такого лечения в различных случаях может сохраняться до нескольких лет. Во многих случаях пациенту требуется заниматься лечебной физкультурой, чтобы восстановить и разработать сустав. Если не провести обезболивание, человек не сможет заниматься – боль не позволит ему нормально двигаться. После проведения процедуры пациенты приступают к занятиям, что помогает избежать операции вовсе или отложить ее на длительный срок.
Если необходимые меры не принять своевременно, боль станет для человека постоянным ежедневным испытанием, а об активном обрезе жизни речь вообще не может идти, ведь даже самые простые движения будут даваться с трудом.