..
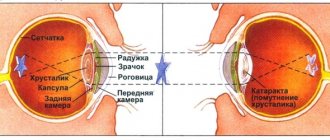
Заболевания мочеполовой системы | Почки
При нефропатии (от двух греческих слов «почка» и «страдание, болезнь») нарушение работы почек происходит в несколько этапов:
- Изменение состава крови, ежедневно проходящей через почки в количестве около двух тысяч литров. Причины изменений многочисленны — от действия токсических веществ до системных патологий.
- Органические и функциональные изменения рабочего аппарата почек.
- Нарушение работы почек (по очищению крови, выведению мочи, синтезу активных веществ, поддержанию постоянства внутренней среды организма), сказывающееся на жизнедеятельности организма в целом.
- В случае сохранения разрушающего действия причинного фактора и усугубления поражения почек развивается почечная недостаточность, являющаяся непосредственной угрозой жизни организма.
Диабетическая нефропатия
Лидер среди нефропатий (более 30%). Сценарий почечных нарушений включает в себя склероз (замена рабочей ткани на соединительную) почечной ткани и сосудистого аппарата; снижение тонуса мочевыводящих путей и их инфицирование и др. Все это рано или поздно ведет к снижению работоспособности почек и усугублению системных нарушений в организме (интоксикация, потеря белка с мочой, повышенное давление и пр.).
Дисметаболическая нефропатия
Часто встречается у детей.
Причиной почечной патологии становятся нарушения минерального обмена (кальция, фосфатов, мочевой и щавелевой кислоты; смешанные типы). Они бывают:
- первичные (врожденный дефицит конкретных ферментов);
- вторичные — следствия избыточного и/или недостаточного поступления веществ; нарушения их обмена из-за широкого спектра недугов (инфекции мочевыделительной системы, болезни крови ижелудочно-кишечного тракта — анемии, миелома, панкреатит, болезнь Крона, дискенизии желчевыводящих путей, паразитарные поражения и др.) и побочного действия медикаментов (диуретики, цитостатики, производные салициловой кислоты).
Результатом обменных нарушений становится повышение концентрации соответствующих солей в моче (выпадение осадка) с последующим повреждением рабочей ткани почек, возможностью образования камней и присоединения инфекций.
Подагрическая нефропатия
Является по сути разновидностью дисметаболической нефропатии (уратный тип). Название происходит от патологии, ведущей к поражению почек — подагры. Она характеризуется нарушением метаболизма пуринов и длительным повышением содержания мочевой кислоты в крови и моче — главного поражающего почечную ткань фактора (соли мочевой кислоты откладываются в почках, вызывают застой и воспаление, переходящие в разрушение ткани, образование камней и нарушение функций).
Обнаруживается не у всех страдающих подагрой пациентов (примерно в половине случаев). Увеличивают вероятность ее присоединения: алкоголь, переедание мясных и бобовых продуктов, ожирение, инсулинорезистентность (пониженная чувствительность тканей к инсулину), длительные тяжелые физические нагрузки и лекарственная терапия (диуретики, салицилаты).
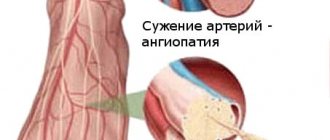
Артериальная гипертензия
Гемодинамическая теория в развитии диабетической нефропатии определена артериальной гипертензией — вторичное гипертензивное состояние, которое развивается при патологии органов, которые регулируют артериальное давление. Характеризуется артериальная гипертензия резистентностью к гипотензивной терапии и развитием ярких изменений в органах-мишенях.
Долгая артериальная гипертензия приводит к изменениям сначала со стороны гиперфильтрации с ускоренным образованием первичной мочи и проявлением белков, далее ткани почечного клубочка замещаются соединительной тканью с полной окклюзией клубочков. Такое развитие ведет к хронической почечной недостаточности.
Генетические причины
Со стороны генетики у людей с диабетической нефропатией появляются генетически детерминированные предрасполагающие причины, которые возобновляются при обменных и гемодинамических сбоях.
Среди причин образования диабетической нефропатии можно отметить:
- артериальную гипертензию;
- длительную гипергликемию;
- инфекцию мочеполовых путей;
- ожирение;
- табакокурение;
- использование нефротоксичных лекарственных средств.
4.Что если диабетическая нефропатия прогрессирует?
По мере прогрессирования диабетической нефропатии артериальное давление обычно повышается, а значит, нужно больше лекарств, чтобы его контролировать.
Возможно, врач рекомендует вам одно из следующих лекарств или их комбинацию:
- Сочетание ангиотензин-превращающего фермента и блокаторов рецепторов ангиотензина. Сочетание этих препаратов может дать больший эффект в снижении давления, чем прием по отдельности.
- Блокаторы кальциевых каналов снижают давление и помогают крови лучше течь по сосудам.
- Мочегонные препараты помогут снизить давление путем выведения натрия и воды из организма;
- Бета-блокаторы снижают давление, замедляя сердцебиение и уменьшая количество крови, которое будет перекачиваться с каждым ударом сердца.
При диабетической нефропатии важно избегать лекарств, которые могут повредить почкам (особенно нестероидных противовоспалительных средств). И даже если вы проходите курс лечения, важно контролировать уровень сахара в крови и вести здоровый образ жизни, о правилах которого мы говорили выше.
Симптомы диабетической нефропатии
Диабетическая нефропатия — заболевание длительно прогрессирующее, клинические показатели его характеризуются и проявляются в зависимости от стадии изменений патологии.
Диабетическая нефропатия разделяется на три стадии:
- стадия микроальбуминурии;
- протеинурии;
- терминальная стадия хронической почечной недостаточности.
В ходе достаточно продолжительного периода времени диабетическая нефропатия развивается без каких-либо симптомов. В начале выражается усиленным ростом размера клубочков почек и возрастанием почечного кровотока, скорости клубочковой фильтрации. По истечению некоторого времени после образования сахарного диабета появляется структурная замена клубочкового аппарата почек.
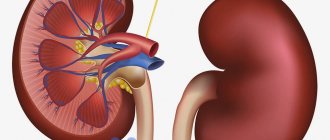
Причины нефропатии
Диабетическая нефропатия – специфичное поражение канальцевого и клубочкового аппарата почек (фильтрующих элементов) и питающих их сосудов. Это, пожалуй, самое опасное диабетическое осложнение, которое чаще встречается при диабете 1 типа и имеет несколько стадий развития.
Нефропатия развивается не у каждого больного сахарным диабетом, и, учитывая данный факт, специалисты выдвигают такие теории о механизмах развития этого осложнения:
- генетическая предрасположенность,
- нарушение гемодинамики в почках,
- метаболические нарушения.
Как показывает практика, в большинстве случаев развития диабетической нефропатии наблюдается совокупность всех трех причин. Основными провоцирующими развитие нефропатии факторами являются:
- устойчивое повышение в крови сахара,
- повышенный уровень триглицеридов и холестерина в крови,
- артериальная гипертензия,
- анемия,
- курение.
Оказывать разрушающее действие на почки диабет может многие годы, при этом не вызывая никаких негативных ощущений. Очень важно обнаружить развитие диабетической нефропатии как можно раньше, еще на бессимптомной стадии, ведь если клинические признаки болезни начинают себя проявлять, это уже говорит о наличии почечной недостаточности, лечить которую значительно сложнее.
Вторая стадия
Клиническая картина диабетической нефропатии становится ярко выраженной уже через десять лет при первом типе сахарного диабета и проявляется в виде стойкой протеинурии, что говорит о необратимости поражения. Также развивается нефротический синдром- массивная протеинурия, нарушается белково-липидный обмен и появляются отеки. При нефротическом синдроме возникает гипоальбуминемия, диспротеинемия, отеки разной локализации, дистрофические изменения кожи и слизистых. Креатинин и мочевина в крови находятся на нормальном уровне или немного завышены.
Сахарный диабет
Диабетическая нефропатия лечится при помощи медикаментов, которые снижают артериальное давление и защищают почки. Эти препараты могут дать обратный ход развитию повреждения почек и должны начинать применяться, как только в моче обнаруживается белок в любом количестве (микроальбуминурия). Использование медикаментов этой группы до появления нефропатии также может предотвратить ее развитие у людей с нормальным артериальным давлением.
Если у Вас есть высокое артериальное давление, то может понадобиться прием двух и более медикаментов для такого снижения артериального давления, которое бы не повреждало почки. Медикаменты могут добавляться со временем, при необходимости. Американская ассоциация диабета рекомендует значение целевого артериального давления на уровне ниже 130/80 миллиметров ртутного столба (мм рт.ст.). Уровень, рекомендуемый другими организациями, может варьировать. Обсудите со своим доктором Ваш целевой уровень артериального давления. Для получения более детальной информации о препаратах, снижающих артериальное давление, читайте раздел «Высокое артериальное давление» (Гипертензия).
Если вы принимаете другие медикаменты, избегайте приема тех, которые могут повреждать почки, особенно нестероидных противовоспалительных препаратов (НПВП).
Также необходимо следить за тем, чтобы Ваш уровень сахара крови находился как можно ближе к нормальному. Это предотвращает повреждение мелких кровеносных сосудов в почках.
Ограничение количества потребляемой соли может помочь предотвратить усугубление Вашего повышенного артериального давления. Вы также можете захотеть ограничить количество белков в Вашей диете. Большинство врачей рекомендует, чтобы количество белка в Вашей диете составляло не больше 10% дневного калоража. Обратитесь к диетологу, если Вы нуждаетесь в помощи в создании сбалансированной диеты для себя.
Люди с сахарным диабетом имеют в 2-4 раза большую вероятность умереть от заболеваний сердца и кровеносных сосудов. Применение низкодозового лечения аспирином и соблюдение диеты с низким содержанием жиров могут помочь предотвратить развитие сердечного приступа, инсульта и заболеваний других крупных кровеносных сосудов (макрососудистые заболевания).
Начальное лечение
Медикаменты, которые применяются для лечения диабетической нефропатии, также используются для контроля артериального давления. Если у Вас в моче присутствует небольшое количество белка, эти медикаменты могут повернуть в обратную сторону ход повреждения почек. Медикаментами, которые могут использоваться для начальной терапии диабетической нефропатии, могут быть:
- Ингибиторы ангиотензинпревращающего фермента (АПФ),
такие как каптоприл, лизиноприл, рамиприл и эналаприл. Они показали защиту почечной функции у людей с сахарным диабетом 1 типа, даже у тех, у кого нет повышенного артериального давления. Ингибиторы АПФ могут снижать потерю белка с мочой. Кроме того, они могут снизить Ваш риск развития заболеваний сердца и кровеносных сосудов (кардиоваскулярные заболевания). Одно исследование показало, что рамиприл снижает риск развития кардиоваскулярных заболеваний у людей с сахарным диабетом (и 1, и 2 типа) на 25-30%. - Блокаторы рецепторов ангиотензина ІІ (АРА)
, такие как кандесартан, ирбесаратан, лозартан и телмисартан. Вам могут назначить и ингибиторы АПФ и АРА. Комбинация этих препаратов может обеспечить большую защиту Вашим почкам, чем каждый из них в отдельности.
Если у Вас есть высокое артериальное давление, то может понадобиться прием двух и более медикаментов для такого снижения артериального давления, которое бы не повреждало почки. Медикаменты могут добавляться со временем, при необходимости. Американская ассоциация диабета рекомендует значение целевого артериального давления на уровне ниже 130/80 миллиметров ртутного столба (мм рт.ст.).
Если Вы принимаете другие медикаменты, избегайте приема тех, которые могут повреждать почки, особенно нестероидных противовоспалительных препаратов (НПВП).
Также, необходимо следить за тем, чтобы Ваш уровень сахара крови находился как можно ближе к нормальному. Это предотвращает повреждение мелких кровеносных сосудов почек. Американская ассоциация сахарного диабета рекомендует поддерживать Ваш сахар крови на уровне:
- 70-130мг/дл (3,8-7,2ммоль/л) натощак и 110-150мг/дл (6,1-8,3ммоль/л) перед сном.
- Меньше 180мг/дл (10ммоль/л) через 1-2 часа после еды.
Люди с сахарным диабетом имеют в 2-4 раза большую вероятность умереть от заболеваний сердца и кровеносных сосудов. Соблюдение диеты с низким содержанием жиров может помочь предотвратить развитие сердечного приступа, инсульта и заболеваний других крупных кровеносных сосудов (макрососудистые заболевания).
Ограничение количества потребляемой соли может помочь предотвратить усугубление Вашего повышенного артериального давления. Вы также можете захотеть ограничить количество белков в Вашей диете. Большинство врачей рекомендует, чтобы количество белка в Вашей диете составляло не больше 10% дневного калоража. Обратитесь к диетологу, если Вы нуждаетесь в помощи в создании сбалансированной диеты для себя.
Поддерживающее лечение
При прогрессировании диабетической нефропатии артериальное давление повышается, что приводит к необходимости назначения дополнительных медикаментов для его контроля. По рекомендациям Американской ассоциации сахарного диабета целевой уровень артериального давления составляет меньше, чем 130/80 мм рт.ст., поскольку такой уровень может защитить Ваши почки. Уровень, рекомендуемый другими организациями, может от него отличаться. Обсудите со своим врачом Ваш личный целевой уровень артериального давления.
Ваш доктор может порекомендовать Вам принимать следующие медикаменты для снижения артериального давления. Вам может понадобиться принимать различные комбинации этих препаратов для лучшего контроля Вашего артериального давления. Снижая своя артериальное давление, Вы можете снизить риск возникновения повреждения почек. Такими медикаментами являются:
- Комбинация ингибиторов ангиотензинпревращающего фермента (АПФ) и блокаторов рецепторов ангиотензина ІІ.
Комбинация этих препаратов может обеспечить большую защиту Вашим почкам, чем каждый из них в отдельности.
- Блокаторы кальциевых каналов
снижают артериальное давление путем облегчения движения тока крови по сосудам. Примерами таких препаратов являются дилтиазем (Диакордин), верапамил (Изоптин, Лекоптин), амлодипин (Норваск, Стамло, Амло) и нифедипин (Коринфар, Адалат).
- Диуретики.
Такие препараты, как хлорталидон, гидрохлортиазиды или спиронолактон помогают снижать артериальное давление, выводя из организма натрий и воду.
- Бета-блокаторы
снижают артериальное давление, замедляя частоту сердечных сокращений и уменьшая количество крови, выбрасываемое при каждом ударе. Представителями этой группы препаратов являются атенолол, карведилол или метопролол.
Если Вы принимаете другие медикаменты, избегайте приема тех, которые могут повреждать почки, особенно нестероидных противовоспалительных препаратов (НПВП).
Также необходимо следить за тем, чтобы Ваш уровень сахара крови находился как можно ближе к нормальному. Это предотвращает повреждение мелких кровеносных сосудов почек. Американская ассоциация сахарного диабета рекомендует поддерживать Ваш сахар крови на уровне:
- 70-130мг/дл (3,8-7,2ммоль/л) натощак и 110-150мг/дл (6,1-8,3ммоль/л) перед сном.
- Меньше 180мг/дл (10ммоль/л) через 1-2 часа после еды.
Люди с сахарным диабетом имеют в 2-4 раза большую вероятность умереть от заболеваний сердца и кровеносных сосудов. Соблюдение диеты с низким содержанием жиров может помочь предотвратить развитие сердечного приступа, инсульта и заболеваний других крупных кровеносных сосудов (макрососудистые заболевания).
Ограничение количества потребляемой соли может помочь предотвратить усугубление Вашего повышенного артериального давления. Вы также можете захотеть ограничить количество белков в Вашей диете. Большинство врачей рекомендует, чтобы количество белка в Вашей диете составляло не больше 10% дневного калоража. Обратитесь к диетологу, если Вы нуждаетесь в помощи в создании сбалансированной диеты для себя.
Люди с диабетической нефропатией также имеют повышенный риск заболеваний и смерти вследствие сердечно-сосудистых заболеваний, поэтому для снижения этого риска необходимо выполнять рекомендации своего врача. Стратегическими заданиями являются: поддержание Вашего уровня холестерина на нормальном уровне, применение низкодозового лечения аспирином, регулярные физические нагрузки и прекращение курения, если Вы курили ранее.
Лечение при ухудшении состояния
Если повреждение кровеносных сосудов почек продолжается, со временем развивается почечная недостаточность. Когда это происходит, для того чтобы Вы выжили, есть необходимость в диализном лечении (заместительная терапия почек) – искусственном методе фильтрации почек; или в трансплантации почки.
Следующая »
Третья стадия
На терминальной стадии диабетической нефропатии снижается фильтрационная и концентрационная работа почек, это и массивная протеинурия, и увеличение креатинина, мочевины в крови. Развивается анемия и отеки. Эта стадия характеризуется незначительным уменьшением гипергликемии и глюкозурия, появлением нужды в экзогенном инсулине. Начинает прогрессировать нефротический синдром, также образуется диспепсический синдром, уремия и хроническая почечная недостаточность с признаками отравления собственными продуктами обмена.
Диагностика диабетической нефропатии
Достаточно важно диагностировать нефропатию как можно раньше. Для определения и установления диагноза проводится:
- биохимический анализ;
- общая диагностика крови;
- биохимический и общий анализ мочи;
- проба Реберга (просчитывается эффективность происходящей в почечных клубочках фильтрации вредных содержащих из крови, для этого проводится вычисление количества мочи, которая образуется в минуту времени и далее происходит высчитывание содержания креатинина в плазме крови и моче. Далее по специальной формуле просчитывается скорость клубочковой фильтрации, опущение ниже нормы говорит о почечной недостаточности);
- проба Зимницкого (исследование, которое оценивает способность почек к концентрации мочи. Анализ проводится на протяжении суток в восемь разных емкостей, в каждую емкость в течении трех часов. В полученных порциях мочи определяется ее плотность и количество. Также вычисляют суточное количество мочи по соотношению с ночной и дневной, соотношение мочи по отношению к выпитой жидкости).
Основные показатели развития начальной стадии диабетической нефропатии — микроальбуминурия и скорость клубочковой фильтрации.
Диабетическая нефропатия и ее переход в стадию протеинурии определяется по присутствии белка в общем анализе мочи. Появляются признаки нефротического синдрома. Последняя стадия не имеет затруднения в определении, на фоне массивной протеинурии появляется повышение уровня креатинина и мочевины в крови, появляется отечность всего тела.
В одиноких случаях для определения диабетической нефропатии проводится тонкоигольная аспирационная биопсия почки.
Применение диеты для лечения
Стоит отметить, что диета также важный пункт в излечении диабетической нефропатии. Требуется нормализовать показатели глюкозы в крови и немного уменьшить белок в пище. Наличие в продуктах излишнего белка повышает нагрузку на почки. Норма белка восемь грамм на один килограмм веса больного. Нужно пересмотреть список потребляемых продуктов и исключить из рациона продукты, которые богатые белком, например, сыр и грибы, творог и мясо, бобовые.
Очень удобным будет применение дневника с расчетом в таблицах, которые вам предложит врач-эндокринолог или врач-нефролог, он поможет рассчитать — сколько потребляемых белков и жиров за день норма и внесет соответствующие коррективы. Также для понижения показателей холестерина в крови полезно добавлять в салаты оливковое масло, а для нормализации жирового обмена поможет льняное масло, его можно приобрести в некоторых аптеках и уже даже в супермаркете.
Достаточно давно появляется множество подтверждений о полезности рыбьего жира при болезнях почек. Еще много пользы в себе несет соя, она имеет большое содержание железа и малое количество жиров и углеводов, а соевый белок хорошо действует на обмен веществ в организме, поэтому при диабетической нефропатии нужно включать в ежедневное питание соевые продукты.
Очень важно контролировать показатели артериального давления. Гипотензивные препараты прописываются доктором на достаточно долгое время и даже при хороших показателях принимаются малые дозы с целью понижения внутреннего давления почечных клубочков.
У многих пациентов с сахарным диабетом достаточно часто развиваются инфекционные заболевания мочевыводящих путей, потому что моча с повышенным уровнем сахара отлично подходит для многих видов микробов. Поэтому полезным будет включить в меню ягоды клюквы и брусники, в них присутствуют природные антибактериальные действия, они противостоят росту микробов.
Лечение нефропатии
Ведущую роль в профилактике и лечении всех типов нефропатий играет образ жизни: питание, режим питья и физических нагрузок, устойчивость к стрессам. Часто упорства и постоянства в следовании правильному (для конкретного человека с учетом выявленных обменных нарушений) режиму оказывается достаточно для длительного и стойкого улучшения качества жизни. Лекарственная терапия требуется людям, чьи организмы уже не способны самостоятельно скомпенсировать возникшие органические и функциональные изменения.
Лечение диабетической нефропатии
Определяется стадией нарушений. На ранних этапах достаточно коррекции углеводного и липидного обмена (вышеупомянутым беспроигрышным методом). На поздних — требуется противоотечная, гипотензивная, детоксикационная терапия. Вплоть до применения гемодиализа при значительном снижении работоспособности почек.
Лечение дисметаболической нефропатии
Приоритет:
- гармонизация питания (цель — снизить поступление и/или образование конкретных веществ — оксалатов, фосфатов, уратов и др.; уменьшить нагрузку на почки — малобелковая диета);
- питьевой режим (цель — снижение концентрации этих веществ в моче, плюс — детоксикация).
Укрепить резервные возможности организма (в том числе, повысить устойчивость его клеток к действию повреждающих факторов и сгармонизировать обмен веществ) помогает прием витаминов, антиоксидантов, стабилизаторы мембран.
Лечение подагрической нефропатии
Актуально все перечисленное выше. Для уменьшения образования в организме мочевой кислоты и/или для растворения выпавших в осадок солей используют лекарственные препараты (никотинамид, аллопуринол цитратные смеси, препараты на основе солей лития и др.). Действенным дополнением служат физиотерапевтические методы.
Эффективным способом коррекции обменных нарушений служит фитотерапия индивидуальные травяные сборы, подобранные врачом на основе диагностики. Значительный эффект в предупреждении нефропатий и улучшении качества жизни при их наличии дает сочетание правильного образа жизни и традиционных методов лечения (гомеопатии, иглотерапии, остеопатии, цигун-терапии).
Записаться на приём
Профилактика диабетической нефропатии
Своевременное лечение микроальбуминурии дает возможность обратить стадию диабетической нефропатии. При протенурии есть возможность предупредить прогрессирование заболевания еще до начала хронической почечной недостаточности. На терминальной стадии нефропатии лечение бесполезно и итог ведет к летальному исходу.
Диабетическая нефропатия и образование хронической почечной недостаточности нуждаются в проведении заместительной терапии, то есть трансплантации почки.
В большом количестве случаев хроническая почечная недостаточность будет причиной большинства случаев летальных исходов пациентов с первым типом заболевания.
Для профилактики диабетической нефропатии требуется систематическое наблюдение пациентов у врача-эндокринолога и врача-диабетолога. Не будет лишним и постоянный самоконтроль показателя уровня гликемии. Также нужно строго соблюдать все рекомендации врача.