Рак антрального отдела желудка встречается чаще других злокачественных новообразований данного органа. Он может длительное время протекать бессимптомно, поэтому его нередко диагностируют уже на 4 стадии. Провести радикальное лечение в такой ситуации уже нельзя. Предотвратить запущенные случаи можно с помощью регулярной гастроскопии.
- Общая информация
- Причины развития
- Симптомы рака антрального отдела желудка
- Классификация
- Локализация и метастазирование
- Диагностика рака антрального отдела желудка
- Лечение
- Осложнения и рецидивы
- Прогноз
- Профилактика
Причины развития
К раку антрального отдела желудка приводят следующие факторы:
- Образ жизни — стрессы, адинамия, вредные привычки, отсутствие режима и т. д.
- Характер питания — избыток поваренной соли и углеводов, недостаток витаминов и микроэлементов, грубая пища, травмирующая поверхность эпителия и способствующая заселению бактерией Хеликобактер пилори на слизистых оболочках 12-перстной кишки и желудка.
- Инфицирование бактерией Хеликобактер пилори.
- Состав потребляемой воды. Если она содержит нитраты и нитриты, они под воздействием микроорганизмов превращаются в желудке в нитрозамины, являющиеся мощными канцерогенами.
- Эндогенные причины — дуоденогастральный рефлюкс, наследственность, снижение местного и гуморального иммунного ответа и т. д.
Запускают процесс канцерогенеза в желудке, как правило, свободные радикалы, образующиеся при воспалении. Поэтому рак практически всегда возникает на фоне хронической патологии. К предраковым болезням относят:
- аденоматозные полипообразные разрастания (аденомы желудка);
- хроническую язву;
- оперированный по поводу доброкачественных патологий желудок;
- хроническое воспаление различной природы, в том числе болезнь Менетрие и аутоиммунный гастрит типа А.
Большую роль в развитии злокачественных новообразований играет дисплазия слизистой оболочки.
По данным ряда исследований, из-за хронического гастрита, возникает порядка 75-85% случаев рака желудка.
Как лечить
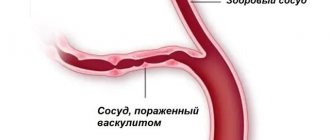
Артериальная гиперемия в 85% случаев не лечится. В такой ситуации интенсивное кровоснабжение тканей начинается как следствие самостоятельной регенерации повреждений. Клетки желудка получают необходимое количество кислорода и питательных компонентов, за счет чего ускоряются обменные процессы. В результате клетки начинают быстро делиться, здоровые ткани замещают поврежденные структуры. При артериальной форме патологии врачи только назначают правильное питание и помогают сбалансировать рацион.
В остальных 25% случаев активная гиперемия, а также венозное кровенаполнение указывают на наличие гастрита. При воспалении слизистой проводят комплексное лечение. Пациент должен соблюдать строгую диету, принимать антибиотики для подавления роста Helicobacter pylori и другие медикаменты для ускорения регенерации тканей. Разрешается пить травяные отвары и есть мед.
Симптомы рака антрального отдела желудка
Среди клинических симптомов, сопровождающих злокачественные новообразования желудка, можно выделить несколько групп:
- общие (астенический синдром, анемия);
- желудочные (диспепсические жалобы, болевой синдром);
- связанные с отдалёнными метастазами (при 4 стадии) и характеризующиеся поражением конкретных органов и структур.
По характеру течения злокачественные опухоли желудка имеют 3 клинических варианта:
- латентный (бессимптомный);
- безболевой;
- с болевым синдромом.
На начальной стадии рак может развиваться бессимптомно или сопровождаться клиникой фонового заболевания. Большинство пациентов (2/3) предъявляют жалобы, типичные для хронического гастрита. Они испытывают периодический дискомфорт, ощущение переполнения желудка после приёма пищи, отрыжку, изжогу, тошноту, рвоту, вздутие живота и другие симптомы.
Иногда первым признаком рака становится пальпируемая опухоль в желудке, что характерно для латентной формы заболевания. Как правило, в скором времени присоединяется выраженный болевой синдром.
Чтобы не пропустить развитие злокачественного образования в антральном отделе, следует пользоваться рекомендациями А.И. Савицкого, который ещё в 1951 году создал симптомокомплекс «малых признаков». Он подчеркнул важность того, что начальные проявления рака должны оцениваться в совокупности.
Данный синдром включает в себя:
- Необъяснимая регулярная или постоянная слабость, быстрая физическая и умственная утомляемость, снижение работоспособности.
- Немотивированное стойкое снижение аппетита, вплоть до анорексии, с преимущественным отвращением к мясной пище.
- Резкая потеря массы тела.
- Систематическое ощущение желудочного дискомфорта, когда периодически или постоянно после еды возникает чувство тяжести, переполненности желудка, болезненность, вследствие чего человек становится привередливым в выборе пищи.
- Изменение эмоционального фона — пациент становится замкнутым, отчуждённым, теряется интерес к окружающему, вплоть до апатии и глубокой депрессии.
При инфицировании опухоли антрального отдела появляются признаки интоксикации организма. Если новообразование желудка осложнилось кровотечением, будут наблюдаться типичные симптомы — рвота «кофейной гущей», дегтеобразный стул, тахикардия, выраженная слабость, головокружение, вплоть до обморока. При перфорации стенки органа появятся острые нестерпимые «кинжальные боли», холодный пот, резкое ухудшение общего состояния, иногда потеря сознания. Также опухоль, расположенная в антральном отделе, способна полностью перекрыть выход из желудка в 12-типерстную кишку, что приведёт к застою пищи и соответствующей клинической картине — рвоте съеденной пищей, выраженной «тяжести» в эпигастрии, истощению и т.д.
Если метастазы рака поразили печень, характерными проявлениями будут желтуха, кожный зуд, болезненность и дискомфорт в правом подреберье. При канцероматозе основным симптомом станет асцит (скопление жидкости в брюшной полости). Запоры и боли в животе могут свидетельствовать о метастазе Шницлера (опухоль дугласова пространства).
Туберкулез слизистой оболочки полости рта
Туберкулез слизистой оболочки полости рта возникает вследствие внедрения Микобактерии туберкулеза, она же Mycobacterium tuberculosis. Проще говоря, палочка Коха. Туберкулез слизистой оболочки полости рта является проявлением основного хронического заболевания – туберкулеза. В принципе, возникновение, проявление, течение и исход заболевания зависит от общего состояния организма, его реактивности и иммунитета.
Путь проникновения Микобактерии туберкулеза прост. Это либо эндогенное проникновение, то есть через кровь, лимфу; либо экзогенно ( воздушно – капельный путь).
Но слизистая оболочка полости рта не чувствительна к этой бактерии, мало восприимчива. Поэтому внедрение Микобактерии туберкулеза возможно только через слизистую полости рта, которая повреждена, воспалена, на которой уже имеются очаги воспаления: эритемы, язвы. То есть входными воротами для туберкулеза полости рта могут быть:
- Патологические карманы;
- Десна над прорезывающимися зубами;
- Рана после удаления зуба;
- Поврежденный эпителий вне зависимости от природы травмы.
Туберкулез как хроническое заболевание бывает первичным и вторичным. Так вот первичный туберкулез слизистой оболочки полости рта чаще всего встречается у детей либо грудничков ( так как палочка Коха может попасть через молоко коров), либо у школьников 8 — 12 лет, в семьях которых есть люди, болеющие открытой формой туберкулеза.
Туберкулез слизистой оболочки полости рта может быть нескольких форм: это либо туберкулезная волчанка, либо милиарно – язвенный туберкулез, либо в виде туберкулезной язвы Эти две формы туберкулеза слизистой оболочки полости рта наиболее часто встречаемые.
Так же есть еще одна форма туберкулеза слизистой оболочки полости рта, встречаемая очень редко – «Холодный абсцесс», иначе говоря это изолированные, отдельные туберкулезные гуммы.
Туберкулезная язва-Клиническая картина
Инкубационный период для возникновения туберкулезной язвы при туберкулезе слизистой оболочки полости рта длится от 8 до 30 дней. После этого промежутка времени на месте внедрения Микобактерии туберкулеза появляется язва. Размер язвы при туберкулезе слизистой оболочки ротовой полости достигает до 1,5 см в диаметре. Края туберкулезной язвы неровные, подрыты, могут быть плотными либо мягкими. Сама по себе язва при туберкулезе слизистой оболочки полости рта неглубокая, но болезненная. Дно туберкулезной язвы зернистое.
Форма язвы не всегда овальная, например, если проявление туберкулеза будет на переходной складке либо языке, скорее всего форма туберкулезной язвы будет щелевидная. Понятное дело, что реакция лимфатических узлов при туберкулезе слизистой оболочки полости рта будет положительная. Лимфоузлы увеличиваются в размерах, уплотняются, сперва они подвижны, но чем больше времени проходит со дня заражения, тем сильнее они спаиваются не только между собой, но и с кожей. При чем через время лимфатические узлы могут нагнаиваться и вскрываться.
Туберкулезная волчанка
Туберкулезная волчанка — явление проявляющееся в первую очередь на коже, чаще всего это кожа лица. Но есть и сочетанные формы, когда кроме кожи лица в процесс вовлекается и слизистая оболочка полости рта. Излюбленным местом для данной формы туберкулеза слизистой оболочки полости рта является десна и мягкое небо. Так что же искать на десне и мягком небе при подозрении на туберкулез? Ответ очевиден – туберкулезные бугорки!
Туберкулезная волчанка-Клиническая картина
Клиническая картина при туберкулезной волчанке достаточна ясна. На мягком небе – туберкулезный бугорок. Размер туберкулезного бугорка небольшой, часто сравнивается с булавочной головкой. Посмотрели, оценили цвет – желтовато – розовый. Необходимо пропальпировать. Туберкулезный бугорок окажется мягким.
Зачастую при туберкулезной волчанке туберкулезные бугорки располагаются группами на мягком небе. То есть они подвержены сливанию, быстрому распаду с обнажением язвенной поверхности. Язвенная поверхность при туберкулезной волчанке ярко – красного цвета, легко кровоточит, покрыта желто – серым налетом, при попытке снятия которого – боль.
На деснах туберкулезная волчанка проявляется также бугорками, но эти бугорки быстро превращаются в язвы, распростроняются на межзубные сосочки, край десны. Все те же признаками, что и при изъявлении бугорков на слизистой мягкого неба.
Миллиарно – язвенный туберкулез-Клиническая форма
Миллиарно – язвенный туберкулез наиболее часто встречаемая форма вторичного туберкулеза у детей. Часто возникает у детей с открытой формой туберкулеза. То есть при кашле выделяется мокрота, в мокроте – Микобактерии туберкулеза, которые легко проникают через поврежденную слизистую полости рта.
Клиническая картина при миллиарно – язвенном туберкулезе характеризуется тем, что на слизистой облочке щек, на спинке и боковых поверхностях языка, так же и на мягком небе возникают красные точки. Эти красные точки при данной форме туберкулеза слизистой оболочки полости рта слегка выпуклые, возвышаются над нормальной слизистой оболочкой. Однако эта стадия быстро сменяющаяся, зачастую даже не заметна для глаза. Но эти красные точки изъязвляются, возникает язва. Часто эти язвы быстро растут на периферию, могут сливаться между собой. Язва при миллиарно – язвенной форме туберкулеза слизистой оболочки полости рта неправильной формы, с подрытыми неровными краями, дно может быть зернистое, слизистая вокруг язв отечна и гиперемирована.
Лечение туберкулеза слизистой оболочки ротовой полости
Лечение туберкулеза слизистой оболочки ротовой полости, конечно же, в первую очередь должно быть направлено на лечние общего туберкулеза, то есть в специальном лечебном учреждении. Врач – стоматолог должен выявлять таких пациентов и организовывать диспансерное наблюдение.
Классификация
Злокачественные опухоли антрального отдела желудка классифицируют по:
- Гистологическому строению — муцинозная аденокарцинома, медуллярный рак с лимфоидной стромой, недифференцированная форма и т. д.
- По Лаурену — кишечный, диффузный, смешанный, неклассифицируемый типы.
- Макроскопическому критерию — ранний и распространённый рак.
- Японской классификации, основанной на путях лимфооттока и поражении регионарных лимфатических узлов.
- Международной системе TNM с определением стадии процесса.
Реже используются прочие классификации.
Меры профилактики
Чтобы избежать раздражения и воспалительного полнокровия слизистой врачи рекомендуют придерживаться следующих мер профилактики:
- отказаться от курения;
- ограничить прием содержащих алкоголь напитков, крепкого кофе;
- правильно питаться;
- избегать стрессов;
- вовремя обращаться к врачу и лечить хронические соматические заболевания.
Также необходимо заниматься спортом, не переутомляться. Это поможет повысить иммунитет и обеспечить защиту и быстрое восстановление слизистой.
Локализация и метастазирование
Злокачественные новообразования способны располагаться в любом отделе желудка. При поражении его антральной области опухоль может локализоваться ближе или дальше от привратника, что будет определять клиническое течение и хирургическую тактику.
При раке антрального отдела метастазирование происходит несколькими путями:
- По стенке желудка с инвазией в окружающую здоровую слизистую оболочку.
- С током крови в отдалённые органы — печень, лёгкие, кости, поджелудочная железа и т.д.
- Лимфогенным путём в регионарные лимфоузлы.
- С помощью имплантации клеток рака по брюшине — канцероматоз.
Чаще встречается лимфогенное метастазирование. При раке антрального участка опухолевые «отсевы» в лимфатических узлах обнаруживаются у половины пациентов.
Терапевтические меры
Для людей, интересующихся, как восстановить слизистую желудка, важно знать, что при диагностировании этого заболевания в большинстве случаев лечение не назначается, поскольку считается, что организм самостоятельно борется с проблемой при помощи саморегенерации. Во время этого процесса происходит ускоренный метаболизм, из-за чего приходит в активную стадию процесс самовосстановления тканей.
Это состояние является положительным явлением при развитии артериальной гиперемии. В некоторых случаях врачи создают дополнительный приток кровяной жидкости для стимулирования регенерационных процессов, для ускорения восстановления. Если же вы заинтересовались, как восстановить слизистую желудка при других патологиях, вам необходимо обратиться с этим вопросом к доктору.
Диагностика рака антрального отдела желудка
Диагностические мероприятия при опухолях желудка всегда начинаются с опроса, сбора анамнеза и осмотра пациента. Врач выясняет, были ли у больного родственники, которые умерли от рака, имеет ли человек вредные привычки, хронические болезни пищеварительной системы и т. д. Дальнейшая диагностика преследует две задачи: установить наличие и распространение опухолевого процесса в антральной области желудка и обнаружить отдалённые метастазы.
План обследований включает в себя:
- лабораторные тесты;
- эндоскопическое исследование пищевода, желудка, 12-типерстной кишки, с прицельным забором материала с 6-8 разных точек;
- анализ желудочного сока;
- рентгенологические методы.
Дополнительно могут быть назначены: УЗИ желудка, КТ органов брюшной полости и грудной клетки, сцинтиграфия скелета, кровь на онкомаркеры (РЭА, СА19.9, СА72.4 и SСС) и другие исследования.
Оказание помощи при гиперемии слизистой желудка
При появлении неприятных симптомов в области желудка при гиперемии его слизистой необходимо как можно скорее обратиться к специалисту для назначения правильного лечения. Но если нет возможности сразу попасть к врачу, можно временно воспользоваться несколькими простыми советами.
Обеспечить полный покой, приняв положение лежа. Выпить стакан чистой прохладной воды. Принять Но-шпу или другое спазмолитическое средство. Приложить на эпигастральную область грелку со льдом. Соблюдать строгую диету, пересмотрев свое питание.
Помните! Категорически запрещено прикладывать тепло на живот, принимать обезболивающие препараты и продолжать физическую работу. Все это может спровоцировать различные осложнения болезни, главным из которых является желудочное кровотечение.
Лечение
При злокачественных опухолях желудочно-кишечного тракта радикальным лечением считается оперативное вмешательство. При хирургическом удалении новообразований желудка 1 и 2 стадии в большинстве случаев удаётся добиться полного излечения.
«Ранний рак» (in situ или T1a-N0M0) преимущественно убирают с помощью эндоскопического доступа, с диссекцией подслизистого слоя. Опухоль должна быть высокой или умеренной степени дифференцировки, на превышать более 2 см в поперечнике и не иметь изъязвления. В остальных случаях вопрос об операции, её объеме и доступе решается индивидуально с учётом многих факторов. Основными из них являются:
- стадия процесса, форма роста первичного новообразования, местное распространение рака;
- степень поражения регионарных лимфатических узлов;
- общее состояние пациента, его готовность и «способность» перенести оперативное вмешательство, с удалением части или всего желудка;
- наличие отдалённых метастазов.
При локализации опухоли в пилороантральном отделе в большинстве случаев показана субтотальная дистальная резекция желудка. Объём радикальной операции при раке — это удаление опухоли «единым блоком», с отступом от здоровых тканей на 5-7 см в зависимости от типа роста, с обязательной лимфодиссекцией. Если проводится гастрэктомия (удаляется весь орган), важным этапом является последующая реконструкция, для восстановления возможности энтерального питания. Также при злокачественных опухолях желудка могут выполняться паллиативные хирургические вмешательства (обходные анастомозы, ликвидация метастазов и т.д.).
Часто операция сочетается с облучением и/или лекарственной терапией. Последняя может быть назначена перед, вовремя или после хирургической манипуляции. Лучевая терапия проводится либо интраоперационно, либо после оперативного вмешательства. Комбинированный метод применяется наиболее часто, так как обеспечивает удаление основного очага и «убивает» имеющиеся и потенциальные «отсевы» рака в лимфоузлы и другие органы и ткани организма.
В ряде случаев используется ФДТ (фотодинамическая терапия) и таргетные препараты. Также всем пациентам с новообразованиями желудка проводится адекватное симптоматическое лечение и реабилитационные мероприятия.
Диагностические мероприятия
При появлении любых подозрительных симптомов (например, тошноты, вздутия, изжоги, отрыжки, болезненных ощущений), очень важно своевременно посетить гастроэнтеролога. Одним из основных методов исследования состояния слизистой является процедура под названием эзофагогастродуоденоскопия. Ее выполняют, используя эндоскоп – специальный зонд, на одном из его концов расположена камера для просмотра внутреннего состояния.
С помощью данного метода можно точно провести оценку состояния тела и внутренних стенок желудка, взять частицу ткани на анализ (биопсия), визуализировать наличие патологического процесса, назначить правильный курс терапии.
Грамотный специалист легко определит наличие патологии при гиперемированном эпителии, поскольку здоровая ткань выглядит блестящей, продуцирует слизь в норме. Во время обследования при раздувании воздухом происходит расправление складок, поверхность гладкая, эпителиальный покров целый и чистый, без ранок и изъязвлений. Окрас розовый, может присутствовать желтоватый налет.
При развитии заболеваний симптоматика ухудшается, появляется краснота эпителиального слоя, складки увеличиваются, при раздувании не расправляются, наблюдается отечность.
Осложнения и рецидивы
После удаления опухоли из желудка, особенно при объёмных операциях, высок риск развития последующих осложнений. К ним относятся:
- рецидив рака;
- кровотечение и анемия;
- гнойно-септические осложнения, вплоть до перитонита;
- несостоятельность культи желудка или созданных анастомозов;
- гипоксия;
- панкреонекроз;
- кишечная непроходимость;
- тромбоэмболия;
- инфаркт миокарда, пневмония и прочие осложнения от перенесённого вмешательства и наркоза.
После операций при раке желудочно-кишечного тракта остаётся высоким риск летального исхода, особенно при объёмных, технически сложных вмешательствах, например, после полного удаления желудка — от 11 до 25%. Большое влияние на частоту осложнений и смертность оказывает уровень подготовки хирурга и анестезиолога.
Рекомендации по питанию при патологии
При обнаружении гиперемированой слизистой пациенту рекомендуют соблюдать диету. Из рациона следует исключить раздражающие слизистую вещества: острые, соленые, кислые, жирные продукты, копчености и маринады, алкоголь, крепкий кофе. Не рекомендуются жареные блюда. Для термической обработки продукты следует варить или готовить на пару.
В рационе можно использовать:
- мясо курицы, кролика, индейки, телятину, морскую рыбу нежирных сортов;
- небольшое количество растительных жиров;
- обезжиренное молоко, творог;
- некислые фрукты и овощи;
- злаки (рис, овсянка, гречка);
- яйца, не более 1 в день;
- хлеб пшеничный 1-2 сорта, сухарики.
Питание должно быть дробным (5-6 раз в день), порции небольшие. Надо также соблюдать температурный режим, блюда не должны быть слишком горячими или холодными. Оптимальная температура составляет от 15 до 60 градусов Цельсия.