Холестерин – органическое соединение, которое содержится в клеточных мембранах. Необходим для построения клеток, синтеза половых гормонов, желчных кислот, обмена нутриентов. Он выполняет важную роль в организме человека, однако порой наносит существенный вред.
Холестерин в крови бывает двух видов: «хорошим» (ЛПВП) и «плохим» (ЛПНП). Повышение концентрации последнего становится основной причиной образования бляшек в сосудах, в результате чего увеличивается риск инсульта и инфаркта. Высокий уровень холестерина опасен для здоровья, поэтому его нужно снижать. О самых действенных методах пойдет речь в статье.
От чего повышается холестерин?
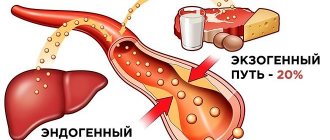
До 80% общего холестерина синтезируется организмом человека из жиров и лишь только 20% попадает к нам с пищей. Причем содержится это органическое вещество исключительно в продуктах животного происхождения.
Именно злоупотребление животными жирами до недавнего времени считалось основной причиной высокого холестерина, но как оказалось, это не совсем верное предположение. В пище не бывает липопротеинов высокой или низкой плотности, такими они становятся во время переработки в нашем организме. Поэтому обменные нарушения, эндокринные заболевания, болезни печени, кишечника и надпочечников – основные причины возникновения высокого холестерина.
В группе риска повышения ЛПНП и раннего развития атеросклероза находятся:
- пациенты с сахарным диабетом, ожирением;
- люди с эндокринными заболеваниями, например, гипотиреозом, дефицитом половых гормонов;
- женщины старше 50 лет, а также мужчины старше 35 лет;
- люди с вредными привычками;
- больные с заболеваниями почек, печени, поджелудочной железы;
- пациенты с наследственной предрасположенностью;
- женщины, которые продолжительное время принимали гормональные препараты.
Люди из группы риска обязательно должны пройти обследование на уровень холестерина в крови. Поскольку они подвержены болезням сердца и сосудов.
Риск высокого уровня холестерина в крови повышается при наличии предрасполагающих факторов. К их числу относится малоподвижный образ жизни, вредные привычки, переедание, обилие вредной и жирной пищи, дефицит витамина D, омега-3 полиненасыщенных жирных кислот в рационе.
Высокий холестерин у женщин чаще бывает из-за лишнего веса или низкого уровня эстрогена. Как правило, эта проблема возникает в период менопаузы. Высокий холестерин у мужчин встречается в более молодом возрасте, уже после 35 лет. Причина этому – вредные привычки и нерациональное питание.
Симптомы и признаки
Какая симптоматика свидетельствует о повышенном холестерине? К сожалению, внешне повышение холестерола определить сложно. К основным симптомам заболевания стоит отнести наличие:
- стенокардии;
- проблем со стулом;
- систематической сонливости;
- быстрой утомляемости;
- отсутствия аппетита;
- повышенного давления;
- неприятных ощущений в области печени;
- повышенной нервозности;
- частых мигреней и головных болей;
- сердечных болей;
- болезненности в нижних конечностях при передвижении;
- ксантом (жировых накоплений под кожным покровом).
При повышении холестерина следует полностью пересмотреть свой образ жизни и рацион
Чаще всего ксантомы располагаются в области век. Остальные симптомы могут также свидетельствовать и о развитии иных патологий. Появление ранней седины у мужчин тоже относится к симптоматике повышенного холестерина в крови.
Седые волосы появляются вследствие атеросклеротических изменений в капиллярах волосяных луковиц. Поэтому, если седые волосы наблюдаются на голове молодого мужчины, это должно стать причиной для проверки уровня холестерина.
Нормальные показатели холестерина
В среднем у здорового человека содержится около 2 г холестерина на 1 кг массы тела. Если говорить о лабораторных нормах, то это 3,6-7,8 ммоль/л. Однако при расшифровке результатов важно понимать, о каком холестерине идет речь. Существуют следующие его разновидности:
- ЛПВП – липопротеины высокой плотности, «хороший» холестерин, который утилизирует излишки «плохого»;
- ЛПНП – липопротеины низкой плотности, основные переносчики холестерина в крови, имеют второе название – «плохой» холестерин;
- ЛПОНП – липопротеины очень низкой плотности, транспортируют эндогенные липиды.
Высокий уровень последних двух видов – предрасполагающий фактор развитию атеросклероза.
Какой холестерин считается высоким? Любой (общий, «хороший» или «плохой»), если его концентрация выше 5 ммоль/л. Если ранее для ЛПВП не было границ, то сейчас ученые пришли к выводу, что оптимальный его уровень для мужчин – 1,9 ммоль/л, для женщин – 2,4 ммоль/л. Важно, чтобы его концентрация не опускалась ниже 1,5 ммоль/л, поскольку это вызовет повышение ЛПНП.
Если уровень «плохого» холестерина в пределах 5-6 ммоль/л, то он является умеренно повышенным. Если достигает 7 ммоль/л и более, то опасным для жизни.
Исследования подтвердили, что чрезвычайно высокий холестерин у мужчин повышает риск преждевременной смерти на 106%. Для женщин этот показатель составит 68%. Но не лучше ситуация и в случае экстремально низкого уровня ЛПВП. Чрезмерное снижение «хорошего» холестерина также неблагоприятно влияет на состояние здоровья, повышает вероятность ранней смертности.
Новые споры о холестерине
Когда на самом деле нужно снижать холестерин и кто может долго жить с высокими показателями? Материал об этом, подготовленный КП, попал в топ самых читаемых на сайте газеты.
Досье «КП»
Филипп Копылов — профессор кафедры профилактической и неотложной кардиологии, директор Института персонализированной медицины Сеченовского университета, доктор медицинских наук, исследователь, врач-кардиолог.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
Недавно международная группа кардиологов — из Швеции, Италии, Франции, Японии и других стран выступила с революционным заявлением: нет никаких доказательств, убедительно подтверждающих связь между высоким уровнем «плохого» холестерина и сердечно-сосудистыми заболеваниями. К такому выводу исследователи пришли, изучив данные 1,3 млн пациентов. За их состоянием здоровья наблюдали в общей сложности около 50 лет. Еще более удивительным, по словам кардиологов, оказалось то, что пожилые люди с высокими показателями липопротеидов низкой плотности (того самого «плохого» холестерина) живут в среднем дольше остальных! Как такое возможно? Значит ли это, что яичница, сливочное масло и жирное мясо окончательно реабилитированы, а врачам нужно пересмотреть подходы к лечению сердечников препаратами-статинами?
— Перед нами могут стоять два человека, у обоих высокий холестерин, только одного надо лечить, а второго можно вообще не трогать, — рассказывает Филипп Копылов. — По сути, это разгадка-объяснение результатов исследования роли холестерина, которое многих так удивило. Секрет в том, что наблюдение за людьми из разных групп риска дает разные результаты. И лекарства действуют по-разному: если давать их больному человеку по медпоказаниям, его состояние улучшится. А если пичкать здорового или не настолько больного, чтобы ему реально требовались серьезные препараты, то улучшений не будет. Главная задача, я бы даже сказал вызов для современных врачей — определить тех, кто действительно нуждается в снижении холестерина и когда таким пациентам действительно нужны статины. Потому что остальные люди как раз могут прожить дольше без лечения, в том числе при относительно высоком уровне «плохого» холестерина.
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
— При таких условиях пациента, как правило, не нужно лечить даже в случае повышенного уровня «плохого» холестерина. То есть, если уровень ЛПНП (липопротеидов низкой плотности) в крови составляет до 4,9 ммоль/л, — поясняет Филипп Копылов.
Если же человек находится в группе высокого риска сердечно-сосудистых заболеваний, в том числе высока угроза инфаркта и инсульта, то уровень холестерина должен быть не более 2,6 ммоль/л. А при очень высоком риске — максимум 1,8 ммоль/л. Если показатели выше — их нужно снижать, в том числе с помощью лекарств.
В группу высокого и очень высокого риска (в зависимости от количества факторов риска и степени «запущенности») человек попадает, если:
1) есть ожирение. Самое опасное — абдоминальное, то есть в области живота. Измерьте ширину талии: для мужчин критическая отметка – 102 см и больше, для женщин – 88 см и больше;
2) повышенное давление (см. пункт «а» выше);
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
4) пациент злоупотребляет солью — превышает норму 5 мг в сутки, включая соль во всех блюдах и продуктах;
5) перебирает с алкоголем. Напомним, относительно безопасными для здоровья по последним данным считаются до 14 порций алкоголя в неделю для мужчин и до 8 порций для женщин (сколько это будет в напитках разных видов — см. в разделе «Здоровье» на kp.ru);
6) мужской пол — риск сердечно-сосудистых заболеваний у мужчин априори выше;
7) возраст — для женщин старше 50 — 55 лет; для мужчин — от 45 лет, а если есть вышеперечисленные факторы — то уже начиная с 35 лет.
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
— Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
— Вопрос непростой. Когда мы начинаем налегать на продукты, богатые животными жирами, это при современном малоподвижном образе жизни зачастую оборачивается ожирением. Вы получаете как минимум один фактор риска и из более «благополучной» группы переходите в менее благополучную, с более высоким риском. И вообще, нужно признать: регуляция системы выработки и обмена холестерина в организме еще частично остается для ученых загадкой. Мы знаем про нее далеко не все.
— То, что холестериновые бляшки в сосудах вредны и опасны — неоспоримо? Или тоже есть сомнения?
— У человека уже с подросткового возраста начинается повреждение внутренней выстилки сосудов. И атеросклеротические бляшки развиваются с возрастом у подавляющего большинства людей (по сути такие бляшки — скопления холестериновых отложений в местах повреждения сосудов. — Авт.). Однако проблема в том, что бляшки не одинаковы. Они могут быть двух видов: стабильные и нестабильные. И серьезнейший вызов в кардиологии сейчас — научиться определять, вычислять именно нестабильные бляшки.
— В чем их опасность?
— Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
— Часто говорят, что аэробные физнагрузки — быстрая ходьба, бег, плавание, езда на коньках — полезны для усиления кровообращения. А если бляшки нестабильные, то, получается, усиление кровотока может ухудшить ситуацию?
— Чисто теоретически – да. Однако если это нагрузки регулярные и разумные (см. ниже «золотую» формулу для расчета пульса. — Авт.), то они дадут положительный эффект. Снизится вес, давление. Также, как правило, идет снижение холестерина. То есть ликвидируются факторы риска, и за счет этого грамотные физнагрузки приносят неоспоримую пользу. А если заниматься от случая к случаю, да еще в редкие моменты своей явки в спортзал пытаться поставить олимпийский рекорд, то угроза разрыва бляшек и инфаркта действительно ощутимо растет.
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
Используйте «золотую формулу» расчета оптимального пульса: 220 минус ваш возраст. Полученную цифру умножаем на 65% — это пульс при умеренной нагрузке; умножаем на 80% — пульс при интенсивной физнагрузке. Если выше — уже чрезмерная нагрузка, неблагоприятная для сосудов и сердца.
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
— Филипп Юрьевич, а что же со статинами? В последнее время идут бурные споры, авторы международного исследования утверждают, что польза таких лекарств очень сомнительна. Кому и для чего их нужно назначать с вашей точки зрения — как исследователя и врача-кардиолога?
— Давайте вспомним: холестерин поступает в наш организм не только с едой, 60 — 70% его вырабатывается в печени, даже если вы сидите на постной диете. Действие статинов заключается, с одной стороны, в том, что тормозится выработка холестерина в печени. В то же время запускается механизм, который превращает уже существующие нестабильные бляшки в стабильные. И это фактически вдвое сокращает риск инфарктов.
— Выходит, если у человека бляшки стабильные и не перекрывают просвет сосудов, то нет показаний для приема статинов? Ведь у этих лекарств серьезные побочные эффекты — от болей в мышцах и суставах до повышения сахара в крови. Когда стоит задача защитить от реальной угрозы, инфаркта с летальным исходом, то подобные «издержки» — меньшее из зол. Есть ли сейчас какие-нибудь разработки, чтобы определить вид бляшек у конкретного пациента?
— Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
— Нужно проверять каждую бляшку?
— Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
— Какие-то из этих методов применяются в России?
— Пока — в минимальном масштабе, только в больших кардиоцентрах, и то как научно-исследовательские работы по большей части. В целом в мире задача определения вида бляшек решается по-разному. В последних международных рекомендациях предлагается вводить компьютерную томографию с контрастом как метод первичной диагностики.
ПОЗДРАВЛЯЕМ!
У «Сеченовки» — юбилей!
В 2021 году Сеченовскому университету, Первому Меду, легендарной «Сеченовке», как его часто называют в народе, исполняется 260 лет. За эти столетия здесь работали, преподавали, лечили, создавали прорывные методы спасения людей и продолжают делать это большинство российских медицинских светил. Среди звезд университета — основатель школы военно-полевой медицины Николай Пирогов; знаменитый хирург, профессор Николай Склифософский; основоположник российской судебной психиатрии Владимир Сербский; основатель системы диспансеризации Николай Семашко; основоположник нейрохирургии Николай Бурденко; основатель школы сердечно-сосудистой хирургии Александр Бакулев. Сейчас среди профессоров «Сеченовки» академик Лео Бокерия, главный трансплантолог Минздрава России академик Сергей Готье, один из ведущих российских хирургов-онкологов, эксперт по опухолям головы и шеи академик Игорь Решетов и многие другие.
«
Комсомолка» поздравляет Сеченовский университет и желает новых научно-медицинских прорывов!
Ссылка на публикацию:
Осложнения от повышенного холестерина
Высокий холестерин опасен тем, что повышает вероятность развития таких болезней:
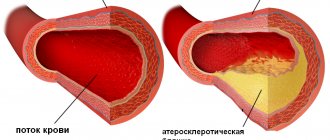
- атеросклероз – сопровождается образованием атеросклеротических бляшек, снижением эластичности стенок сосудов, сужением артерий;
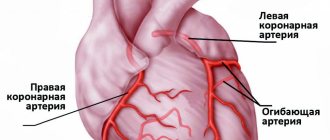
- ишемическая болезнь сердца – сопровождается сужением коронарной артерии, из-за чего происходит гипоксия миокарда, нарушается его функционирование;
- гипертония – проявляется повышенным артериальным давлением, на фоне которого вероятны инсульт, инфаркт, сердечная недостаточность и другие тяжелые осложнения;
- инсульт – острое нарушение мозгового кровообращения в результате закупорки или разрыва сосуда головного мозга;
- инфаркт – гибель участка сердечной мышцы из-за прекращения кровоснабжения.
Большая часть этих заболеваний, как известно, заканчивается летальным исходом.
Высокий холестерин в молодом возрасте становится причиной ранней инвалидности и смертности. Из-за повышенной концентрации ЛПНП стенки сосудов становятся менее эластичными, на них откладываются атеросклеротические бляшки, которые затрудняют кровоток. В результате формируются тромбы, которые и становятся причиной инфаркта, инсульта.
Признаки высокого холестерина:
- боль в сердце, приступы стенокардии;
- тяжесть, болевые ощущения в ногах даже после незначительных физических нагрузок;
- появление сгустков крови при несильном кровотечении;
- желтые пятна на коже, преимущественно в области глаз, жировики.
Более тяжелые симптомы высокого холестерина у мужчин и женщин появляются при критических значениях ЛПНП. Это может быть предынсультное или предынфарктное состояние.
Чем раньше выявить высокий холестерин и его причины, тем эффективнее лечение.
Что такое хороший и плохой холестерин
В тканях и крови холестерин образует особые комплексы с группами белков-липопротеидов. Они обеспечивают его стабильно взвешенное состояние. Одни из них имеют высокую плотность, другие — низкую. Эти свойства липопротеидов определяют типы холестерина:
- «хороший»: ЛПВС, защищает клетки от повреждений, обеспечивает нормальную текучесть крови, эластичность сосудов;
- «плохой»: ЛПНП, склонен к выпадению в осадок, формирует атеросклеротические бляшки.
Именно низкоплотный холестерин имеют в виду, когда говорят о его вреде для здоровья. Это справедливо, так как его излишек прямо связан с сердечно-сосудистыми заболеваниями, сахарным диабетом, нарушением кровообращения и риском инсультов. ЛПНП способствует накоплению триглицеридов — простых жирных кислот, перегружает печень, способствует развитию желчекаменной болезни. Холестерин высокой плотности тормозит эти патологические процессы, частично нейтрализует действие «плохого».
Как лечить повышенный холестерин
Чтобы снизить концентрацию ЛПНП, важно устранить причину высокого уровня холестерина и все предрасполагающие факторы. Для начала стоит сделать липидограмму. Обследование показывает насколько серьезно повышение. Лечит высокий холестерин терапевт или кардиолог. Есть также более узкопрофильный специалист – липидолог.
Чтобы снизить высокое содержание холестерина в организме, необходимо придерживаться рекомендаций:
- Соблюдать диету. А именно снизить потребление животных жиров, «быстрых» углеводов, продуктов с транс-жирами. Коррекция питания снижает уровень ЛПНП на 10-15%.
- Отказаться от вредных привычек. Причем губительно для здоровья не только активное, но и пассивное курение.
- Вести активный образ жизни. Полезно гулять на свежем воздухе, выделять время для физкультуры. Заниматься хотя-бы 30-60 мин. в день.
- Контролировать вес. Особенно опасны жировые отложения в области живота.
- Контролировать уровень сахара в крови. Эта рекомендация касается пациентов с сахарным диабетом, а также людей, которые имеют предрасположенность к этой болезни.
- Вылечить эндокринные болезни, привести в норму гормональный фон.
Порой для лечения высокого уровня холестерина требуются статины. Они производят моментальный эффект, однако ученые все чаще говорят об их недостатках. Препараты этой группы не обладают избирательным действием, снижают все подряд – и «плохой», и «хороший» холестерин, а еще негативно влияют на функционировании печени. Однако их вред меньший, нежели осложнения критически высокого уровня ЛПНП.
Диета при высоком уровне холестерола
При повышении холестерина специалисты рекомендуют снизить общую калорийность суточного рациона, а именно: свести к минимуму жиры животного происхождения в рационе. Мясные блюда заменяются рыбными, а животный жир — растительным, включать в меню свежие овощи и фрукты. Желательно отдавать предпочтение сезонным фруктам.
Следует завтракать гречневой, рисовой или овсяной кашей, исключить из рациона жирные и жареные блюда, что даст возможность понизить ЛПНП (липопротеины низкой плотности), граничить употребление соли и сахара, разнообразить меню продуктами с высоким содержанием клетчатки, исключить из рациона фаст-фуды, содержащие насыщенные и транс-жиры.
Готовить пищу надо только на пару, запекать её в духовке или тушить. Питание должно быть дробным. Это важное условие терапии. Диета способствует очищению сосудов, сокращению уровня плохого холестерина. Специалисты советуют питаться:
- макаронами из твёрдых сортов пшеницы, выпечкой из муки грубого помола;
- куриным филе, крольчатиной, индюшатиной, телятиной;
- подсолнечным и оливковым маслом;
- морской рыбой, устрицами и морскими гребешками;
- яйцами, обезжиренным молоком, творожной массой, простоквашей и нежирным кефиром;
- нежирными сырами;
- овощными супами;
- рыбными супами;
- свежими овощными и фруктовыми нарезками;
- бобовыми;
- фруктовым мороженым;
- нежирным пудингом, овсяным печеньем и орехами;
- водой, морсом, свежевыжатыми соками без сахара.
При повышении холестерина следует исключить потребление продуктов, способствующих повышению вещества:
- сала, смальца, сливочного и пальмового масла;
- сдобы, макаронных изделий из мягкого сорта пшеницы;
- утиного, гусиного и свиного мяса, которое быстро может повысить уровень органического жироподобного соединения в крови;
- субпродуктов, колбас и паштетов;
- жареной рыбы, кальмаров, икры, осьминогов, креветок;
- яичницы, сметаны, сливок, сгущённого молока, плавленого сыра;
- мясных бульонов;
- кремов, жирного мороженого, кокосов;
- какао и кофейных напитков с добавлением сливок;
- майонеза и жирных соусов.
Лечение высокого уровня холестерола в крови без соблюдения диеты малоэффективно
Продукты, которые необходимо ограничить
Сразу хочется сказать, что с помощью одной диеты вылечиться невозможно. Лечение высокого холестерина комплексное. Однако некоторые пищевые ограничения просто необходимы.
При высоком уровне ЛПНП ограничивается потребление таких продуктов:
- мясо – говядина, телятина, баранина, свинина;
- птица – утка, гусь;
- сало, животные субпродукты;
- колбасные изделия, копчености;
- консервы;
- молочная продукция высокой жирности;
- морепродукты – икра, креветки, устрицы;
- маргарин, майонез;
- куриный желток;
- кофе;
- сахар, мучные изделия;
- фаст-фуд, полуфабрикаты, чипсы, сухарики и другие вредные продукты;
- соль (она препятствует расщеплению жиров).
Также ограничивается потребление жареной пищи, однако полностью убирать из рациона все животные жиры нельзя. Если организм ощутит нехватку холестерина, поступающего извне, он усилит его синтез. При составлении диеты важно проконсультироваться с диетологом.
Зачем нужно снижать холестерин
Снижать уровень холестерина нужно, чтобы предотвратить заболевания, которые может спровоцировать его переизбыток. К таким болезням относятся:
- атеросклероз, при котором просветы артерий сужаются или закупориваются;
- коронарная болезнь сердца;
- инфаркт миокарда – гибель сердечной мышцы, спровоцированная тем, что тромб коронарной артерии заблокировал доступ крови и кислорода;
- стенокардия – недостаточное кровоснабжение сердечной мышцы с дискомфортом или болью в груди;
- инсульты, вызванные гибелью клеток головного мозга из-за блокировки сосудов тромбом и прекращения снабжения кислородом.
Как понизить холестерин медикаментами
Если пациент выполняет рекомендации, которые приведены выше, но холестерин не снижается, врач назначает медикаментозное лечение. Оно включает в себя:
Статины. Вещества блокируют фермент печени, который вырабатывает холестерин. После их приема новые порции холестерина не поступают в кровь, а уже накопившийся постепенно выводится.
Ниацин. Витамин группы В блокирует выход жиров из клетчатки в кровь и подавляет выработку холестерина в печени. За счет этого его уровень в сосудах снижается.
Секвестранты желчных кислот. Связывают желчные кислоты в печени, выводят их. Желчные кислоты вырабатываются при обмене холестерина и жиров, при их выводе из организма холестерин падает.
Все лекарственные средства имеют противопоказания. Самостоятельный выбор и прием препаратов может иметь негативные последствия для здоровья. Перед применением проконсультируйтесь в врачом-кардиологом.
Врачи сети клиник «Медицентр» назначат биохимический анализ крови, чтобы определить уровень холестерина. Пациентам с повышенным уровням составят индивидуальные рекомендации, как понизить холестерин, с учетом образа жизни, предрасположенности и состояния здоровья.