Холестерол – липопротеины низкой плотности (ЛПНП)
Липопротеины низкой плотности – основные переносчики холестерола в организме. Холестерол, входящий в их состав, считается «вредным», так как при его избытке повышается риск появления в артериях бляшек, которые могут приводить к их закупорке и вызывать инфаркт или инсульт.
Синонимы русские
ЛПНП, липопротеины низкой плотности, ЛНП, ХС ЛПНП, холестерин липопротеинов низкой плотности, холестерол бета-липопротеидов, бета-липопротеины, бета-ЛП.
Синонимыанглийские
LDL, LDL-C, low-density lipoprotein cholesterol, Low density lipoprotein.
Метод исследования
Колориметрический фотометрический метод.
Единицы измерения
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до сдачи крови.
- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут перед исследованием.
Общая информация об исследовании
Холестерол – жироподобное вещество, жизненно необходимое организму. Он участвует в образовании клеточных мембран всех органов и тканей тела. На основе холестерола создаются гормоны, которые необходимы для развития организма и реализации функции воспроизведения. Из него образуются желчные кислоты, с помощью которых в кишечнике всасываются жиры.
Холестерол нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в белковую оболочку, состоящую из аполипопротеинов. Получившийся комплекс (холестерол аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
Холестерол ЛПНП считается «плохим», так как при его избытке в стенках сосудов возникают бляшки, которые могут ограничивать движение крови по сосуду, что грозит атеросклерозом и значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
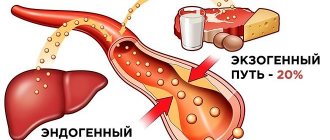
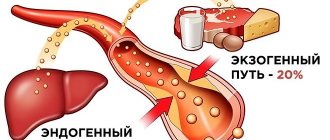
В печени производится достаточное для нужд организма количество холестерола, однако его часть поступает с пищей, в основном с жирным мясом и жирными молочными продуктами. Если у человека есть наследственная предрасположенность к повышению холестерола или он употребляет слишком много животных жиров, то уровень ЛПНП в крови может повыситься до опасных значений.
Для чего используется исследование?
- Чтобы оценить вероятность атеросклероза и проблем с сердцем (это наиболее важный показатель риска развития ишемической болезни).
- Для контроля за эффективностью диеты со сниженным количеством животных жиров.
- Для наблюдения за уровнем липидов после применения препаратов, снижающих холестерол.
Когда назначается исследование?
Тест на ЛПНП обычно входит в состав липидограммы, которая также включает в себя определение общего холестерола, ХС ЛПОНП, ХС ЛПВП, триглицеридов и коэффициента атерогенности. Липидограмму могут назначать при плановых профилактических осмотрах или при увеличении концентрации общего холестерола, чтобы выяснить, за счет какой именно фракции он повышен.
Вообще, липидограмму рекомендуется делать всем людям старше 20 лет не реже одного раза в 5 лет, но в некоторых случаях даже чаще (несколько раз в год). Во-первых, если пациенту предписана диета с ограничением приема животных жиров и/или он принимает лекарства, снижающие уровень холестерола, – тогда проверяют, достигает ли он целевого уровня значений ЛПНП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний. И, во-вторых, если в жизни пациента присутствует один или несколько факторов риска развития сердечно-сосудистых заболеваний:
- курение,
- определенный возраст (мужчины старше 45 лет, женщины старше 55),
- повышенное артериальное давление (от 140/90 мм рт. ст.),
- повышенный холестерол или сердечно-сосудистые заболевания у членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет или женского моложе 65),
- ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
Если у ребенка в семье были случаи повышенного холестерола или заболеваний сердца в молодом возрасте, то впервые липидограмму ему рекомендуется сдавать в возрасте от 2 до 10 лет.
Что означают результаты?
Референсные значения: 0 — 3,3 ммоль/л.
Понятие «норма» не вполне применимо по отношению к уровню ХС ЛПНП. У разных людей, в жизни которых присутствует разное количество факторов риска, нормальный уровень ХС ЛПНП будет свой. Исследование на ХС ЛПНП используется для определения риска возникновения сердечно-сосудистых заболеваний, однако, чтобы точно определить его для какого-либо человека, необходимо учесть все факторы.
Повышение уровня ХС ЛПНП может быть результатом наследственной предрасположенности (семейной гиперхолестеролемии) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестеролом в той или иной мере задействованы оба фактора.
Уровень ХС ЛПНП можно оценить следующим образом:
- меньше 2,6 ммоль/л – оптимальный,
- 2,6-3,3 ммоль/л – близок к оптимальному,
- 3,4-4,1 ммоль/л – погранично высокий,
- 4,1-4,9 ммоль/л – высокий,
- выше 4,9 ммоль/л – очень высокий.
Возможные причины повышения уровня ХС ЛПНП:
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность,
- снижение функции щитовидной железы (гипотиреоз),
- плохо вылеченный сахарный диабет,
- алкоголизм,
- ожирение,
- рак простаты или поджелудочной железы.
Пониженный уровень ХС ЛПНП не используется в диагностике из-за низкой специфичности. Тем не менее его причинами могут быть:
- наследственная гипохолестеролемия,
- тяжелое заболевание печени,
- онкологические заболевания костного мозга,
- повышение функции щитовидной железы (гипертиреоз),
- воспалительные заболевания суставов,
- B12— или фолиеводефицитная анемия,
- распространенные ожоги,
- острые заболевания, острые инфекции,
- хроническая обструктивная болезнь легких.
Что может влиять на результат?
Концентрация холестерола время от времени может изменяться, это нормально. Единичное измерение не всегда отражает обычный уровень, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Повышают уровень ХС ЛПОНП:
- беременность (липидограмму следует делать по меньшей мере через 6 недель после рождения ребенка),
- длительное голодание,
- сдача крови стоя,
- анаболические стероиды, андрогены, кортикостероиды,
- курение,
- прием пищи, содержащей животные жиры.
Снижают уровень ХС ЛПОНП:
- нахождение в положении лежа,
- аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
- интенсивная физическая нагрузка,
- диета с низким содержанием холестерола и насыщенных жирных кислот и, напротив, высоким содержанием полиненасыщенных жирных кислот.
Важные замечания
- Липидограмму необходимо сдавать, когда человек относительно здоров. После острого заболевания, инфаркта, хирургической операции следует подождать перед измерением холестерола как минимум 6 недель.
- ЛПНП, как правило, рассчитывают по следующей формуле: ХС ЛПНП = общий ХС – (ХС ЛПВП – ТГ (триглицериды)/2,2).
- В США липиды измеряются в миллиграммах на децилитр, в России и в Европе – в миллимолях на литр. Пересчет осуществляется по формуле ХС (мг/дл) = ХС (ммоль/л) × 38,5 или ХС (ммоль/л) = ХС (мг/дл) х 0,0259.
- ХС ЛПНП обычно рассчитывают, исходя из результатов других анализов, входящих в липидограмму: общего холестерола, ХС ЛПВП и триглицеридов – еще одного вида липидов, входящих в состав липопротеинов. Чаще достигается достаточно точный показатель, однако если уровень триглицеридов значительно повышен (> 10 ммоль/л) или перед сдачей анализа человек употребил много жирной пищи, результат может быть не вполне корректным. В этом случае ЛПНП измеряют напрямую.
Также рекомендуется
- Триглицериды
- Холестерол – липопротеины высокой плотности (ЛПВП)
- Коэффициент атерогенности
- Аполипопротеин A1
- Аполипопротеин B
Кто назначает исследование?
Врач общей практики, терапевт, кардиолог.
Холестерин липопротеинов низкой плотности
– один из очень важных показателей, на которые опирается в своей работе врач-кардиолог. Юлия Михайловна Никитина, врач-кардиолог, врач функциональной диагностики МЕДСИ Premium, подробнее рассказывает о важности исследование и причинах повышения уровня холестерина.
Холестерин липопротеинов низкой плотности
– атерогенная фракция холестерина в крови, являющаяся значимым фактором риска развития атеросклероза и осложнений сердечно-сосудистых заболеваний.
Для чего используется исследование?
- для оценки вероятности развития атеросклероза и сердечно-сосудистых заболеваний;
- для контроля за эффективностью диеты со сниженным количеством животных жиров;
- для наблюдения за уровнем липидов после применения препаратов, снижающих уровень холестерина.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 8 часов до исследования.
- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут перед исследованием.
Целевые показатели для каждого пациента рассчитывается индивидуально. При отсутствии дополнительных факторов кардиориска желательный уровень <3,0 ммоль/л. Пациентам с высоким сердечно-сосудистым риском рекомендованы более низкие целевые значения. Уровень липопротеинов низкой плотности в ряде случаев можно регулировать диетой, но чаще всего требуется применение лекарственной липидснижающей терапии в сочетании с диетой.
Повышение уровня холестерина ЛПНП может быть результатом наследственной предрасположенности (семейной гиперхолестеролемии) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестерином в той или иной мере задействованы оба фактора.
Возможные причины повышения уровня холестерина липопротеинов низкой плотности:
- холестаз – застой желчи, который может быть вызван заболеванием печени или камнями в желчном пузыре;
- хроническое воспаление почек, приводящее к нефротическому синдрому;
- хроническая почечная недостаточность;
- снижение функции щитовидной железы (гипотиреоз);
- некомпенсированный сахарный диабет;
- алкоголизм;
- ожирение;
- рак простаты или поджелудочной железы.
Пониженный уровень ХС ЛПНП не используется в диагностике из-за низкой специфичности. Тем не менее его причинами могут быть:
- наследственная гипохолестеринемия,
- тяжелое заболевание печени,
- онкологические заболевания костного мозга,
- повышение функции щитовидной железы (гипертиреоз),
- воспалительные заболевания суставов,
- B12- или фолиеводефицитная анемия,
- распространенные ожоги,
- острые заболевания, острые инфекции,
- хроническая обструктивная болезнь легких.
Для динамического контроля эффективности липидснижающей терапии могут применяться как рутинный липидный профиль с расчетом ХС ЛПНП по формуле Фридвальда (с использованием результатов измерения общего холестерина, ХС ЛПВП и триглицеридов), так и методы прямого измерения ХС ЛПНП.
Формула / уравнение Фридвальда (разработанная в 1972 году) выглядит следующим образом:
- ХС ЛПНП= ОХС- ХС ЛПВП- ХС ЛПОНП
Где количество ХС ЛПОНП (Холестерина Липопротеинов Очень Низкой Плотности) рассчитывается с помощью деления значения триглицеридов на цифру 5 или 2,2 (в зависимости от единицы измерения):
- ХС ЛПОНП (мг/дл) = Триглицериды: 5
- ХС ЛПОНП (ммоль/л) = Триглицериды: 2,2
При расчете ХС ЛПНП с применением формулы Фридвальда используются данные о среднем соотношении триглицеридов/холестерина в остаточных липопротеинах. Поскольку это отношение постепенно увеличивается в ЛПОНП и хиломикронах по мере того, как усиливается степень выраженности гипертриглицеридемии и хиломикронемии, на некоторых их уровнях уравнение дает завышение для ХС ЛПОНП и, следовательно, занижение для ХС ЛПНП. Формула Фридвальда становится все более неточной при концентрации триглицеридов от 2,3 до 4,5 ммоль/л и считается невалидной, если уровень триглицеридов превышает 4,5 ммоль/л.
Альтернативой формулы Фридвальда для оценки ХС ЛПНП выступает исследование концентрации ХС ЛПНП прямым определением, что не требует выполнения дополнительных тестов для расчета.
Другой, не менее важной проблемой расчетного метода оценки ХС ЛПНП, является низкая концентрация ХС ЛПНП в процессе липидснижающей терапии. Как неточность, так и смещение показателя ХС ЛПНП от истинного значения увеличиваются при более низких концентрациях ХС ЛПНП. Этот аспект стал важным, когда появились высокоэффективные методы снижения концентрации ЛПНП, включая комбинированную терапию (например, ингибиторами белка PCSK9 (пропротеин конвертаза субтилизин/кексин типа 9)). Первоначальное уравнение Фридвальда в 1972 году не было предназначено для пациентов, получающих такое лечение.
У пациентов с высоким уровнем триглицеридов и/или низким ХС ЛПНП существуют различия в стратификации риска между ХС ЛПНП и ХС не-ЛПВП. С учетом того, что ХС не-ЛПВП включает в себя ремнантный холестерин, в случае разночтений между показателями ХС не-ЛПВП надежнее предсказывает риск у таких пациентов.
Таким образом у пациентов с выраженной гипертриглицеридемией и при низкой концентрации ХС ЛПНП разумно сменить фокус маркеров эффективности липидснижающей терапии и определять ХС не-ЛПВП и aпoB, т. к. они являются более точными для оценки риска, чем прямо измеренный или рассчитанный по формуле Фридвальда ХС ЛПНП.
Необходимо также отметить, что в большинстве клинических испытаний, демонстрирующих доказательную базу снижения ХС ЛПНП при терапии статинами, использовали уравнение Фридвальда. Наблюдение за концентрацией холестерина ЛПНП у пациента до и во время лечения (измеренное или рассчитанное) в идеале должно проводиться с использованием одного и того же метода исследования.
Холестерин-ЛПОНП (расчетный показатель: общий холестерин, ЛПВП, ЛПНП, триглицериды)
Холестерол – жироподобное вещество, жизненно необходимое организму. С его помощью происходит образование клеточных мембран всех органов и тканей тела. На основе холестерола создаются гормоны, которые участвуют в росте, развитии организма и реализации функции воспроизведения. Кроме того, из холестерола образуются желчные кислоты, входящие в состав желчи, благодаря им в кишечнике всасываются жиры. Холестерол нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в оболочку, состоящую из специальных белков – аполипопротеинов. Получившийся комплекс (холестерол + аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
Холестерол липопротеинов очень низкой плотности – один из наиболее агрессивных видов холестерола. При избытке холестерола ЛПОНП он откладывается на стенках сосудов в виде бляшек, которые могут ограничивать движение крови по сосуду. К тому же они делают сосуды более жесткими (атеросклероз), что значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта. Кроме того, ЛПОНП – основные переносчики в организме еще одного вида жиров – триглицеридов. Повышенный уровень триглицеридов тоже способствует развитию атеросклероза. В печени производится достаточное для нужд организма количество холестерола и триглицеридов, однако часть этих жиров поступает с пищей, в основном с мясом и молочными продуктами. Если у человека есть наследственная предрасположенность к повышению холестерола и триглицеридов или он употребляет слишком много холестеролсодержащей пищи, то уровень холестерола в крови может повышаться и причинять вред организму. Для чего используется анализ? Тест на ХС ЛПОНП, вместе с другими анализами, входящими в липидограмму, необходим для того, чтобы оценить риск развития атеросклероза и проблем с сердцем. Атеросклероз – процесс роста бляшек внутри сосудов, которые могут ограничивать кровоток по сосуду или полностью перекрывать его просвет. Кроме того, данное исследование может проводиться для контроля за эффективностью диеты со сниженным количеством животных жиров и наблюдения за уровнем липидов крови после назначения препаратов, снижающих холестерол. Когда назначается анализ? ЛПОНП обычно входит в состав липидограммы, наряду с определением общего холестерола, ХС ЛПНП, ХС ЛПВП, триглицеридов и коэффициента атерогенности. Липидограмму могут назначать при плановых профилактических осмотрах или при повышении общего холестерола, чтобы выяснить, за счет какого именно вида его концентрация увеличена. Липидограмму рекомендуется делать всем взрослым старше 20 не реже одного раза в 5 лет. Она может назначаться и чаще (несколько раз в год), если человеку предписана диета с ограничением животных жиров и/или он принимает лекарства, снижающие уровень холестерола. В этих случаях проверяют, достигается ли у пациента целевой уровень значений липидов и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний.
Повышение уровня ХС ЛОНП Повышение концентрации ХС ЛПОНП может быть результатом наследственной предрасположенности (семейная гиперхолестеролемия) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестеролом в той или иной мере задействованы обе причины. Другие возможные причины повышения ЛПОНП:
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность,
- снижение функции щитовидной железы (гипотиреоз),
- плохо вылеченный сахарный диабет,
- алкоголизм,
- ожирение,
- рак простаты или поджелудочной железы.
Понижение уровня ХС ЛОНП
- Пониженный уровень ХС ЛПНОП не имеет особого клинического значения, он может наблюдаться при следующих состояниях:
- наследственная гипохолестеролемия,
- тяжелое заболевание печени,
- онкологические заболевания костного мозга,
- повышение функции щитовидной железы (гипертиреоз),
- воспалительные заболевания суставов,
- B12- или фолиеводефицитная анемия,
- распространенные ожоги,
- острые заболевания, острые инфекции,
- хроническая обструктивная болезнь легких.
Что может влиять на результат? Количество ХС ЛПОНП способно изменяться время от времени, так что разовое его измерение не всегда отражает «обычный» уровень холестерола. В связи с этим иногда требуется повторно сдать анализ через 1-3 месяца. Бывает, что уровень ХС ЛПОНП повышается или понижается в течение небольшого промежутка времени. Это явление называется биологической вариацией и отражает нормальные колебания метаболизма холестерола в организме. Повышают уровень ХС ЛПОНП:
- беременность (липидограмму следует делать по меньшей мере через 6 недель после рождения ребенка),
- длительное голодание,
- сдача крови стоя,
- анаболические стероиды, андрогены, кортикостероиды,
- курение,
- прием пищи, содержащей животные жиры.
Снижают уровень ХС ЛПОНП:
- нахождение в положении лежа,
- аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
- интенсивная физическая нагрузка,
- диета с низким содержанием холестерола и насыщенных жирных кислот и, напротив, высоким содержанием полиненасыщенных жирных кислот.
Повышению риска развития сердечно-сосудистых заболеваний способствуют:
- курение,
- возраст (мужчины старше 45 лет, женщины старше 55 лет)
- повышение артериального давления (140/90 мм. рт. ст и выше),
- повышение холестерола или сердечно-сосудистые заболевания у других членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет, женского моложе 65),
- ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
Липидный состав крови: расшифровка и диагноз
Содержание в крови различных жиров и их соотношений — важный показатель состояния здоровья человека. В ряде случаев он нуждается в пристальном контроле, а иногда и в коррекции. Разберемся, откуда в крови жиры и как за ними уследить.
Роль жиров в организме
Мембраны всех клеток нашего организма представляют собой двойной липидный слой. Нервные волокна, покрытые слоем миелина (вещества, на 75 % состоящего из жиров), проводят импульс в сотни раз быстрее, чем «голые» волокна.
Без жиров не работают жирорастворимые витамины D, E, K, A (поэтому морковный салат лучше заправлять растительным маслом). На основе молекулы холестерина строятся гормоны — половые, глюкокортикостероидные. И даже жировые складки на теле с точки зрения природы имеют глубокий смысл: это и амортизатор, и утеплитель, и запас на случай голода.
И в то же время избыток жиров является признанным фактором риска для многих болезней, от атеросклероза до сахарного диабета. Физические отложения жира вокруг и внутри органов затрудняют их работу. Кроме того, жир — гормонально активное вещество, и его избыток вмешивается в работу эндокринной системы, нарушая баланс.
Основные жиры, поступающие в организм извне, — это триглицериды (нейтральные жиры) и холестерин. Триглицериды используются в основном как запасное вещество и субстрат для выработки энергии. Холестерин — это база для синтеза стероидных гормонов, желчных кислот и витамина D.
Виды липопротеинов в крови
Жир не может путешествовать в крови в виде обычной капли, как в супе. Транспортируются жиры в организме в виде липопротеинов (ЛП) — соединений жиров с белками. После всасывания жировые молекулы образуют конгломераты с белковыми, причем часть белков является своеобразным ярлыком — адресом, по которому надо доставить жиры. Чем больше в липопротеине белка, тем выше будет его плотность.
Если вы сдадите анализ крови на липидограмму (липидный спектр), вы увидите там такие названия:
- ЛПНП
— липопротеины низкой плотности. Белков немного, жиров много, направление движения — от печени к тканям, в которых липиды должны быть использованы. - ЛПОНП
— липопротеины очень низкой плотности. Соотношение еще больше сдвинуто в сторону липидов, причем в основном «запасных», а направляются эти частицы в жировую ткань для ее пополнения. - ЛПВП
— липопротеиды высокой плотности. В этих частицах много белков, и они несут холестерин «на выход» из организма — его избыток будет выведен через печень. - ОХ
— общий холестерин, т. е. содержащийся во всех видах ЛП в сумме. Каждый день холестерин и поступает с пищей, и вырабатывается самим организмом, и выводится с желчью. Поэтому существует термин «холестериновое равновесие» — 5,2–5,5 ммоль/л в крови. При таком уровне и риск атеросклероза минимален, и на строительство всех нужных веществ холестерина хватит. - ТГ
— сумма триглицеридов во всех ЛП.
Хорошо, плохо и слишком хорошо
Кажется, надо бороться за то, чтобы ЛПВП было много, а всех остальных — поменьше. Тогда холестерин и триглицериды будут двигаться в сторону выхода через желчь, а не в сторону накопления в виде атеросклеротических бляшек и жировых складок. В популярной литературе часто называют ЛПВП «хорошим холестерином», а ЛПНП и ЛПОНП — «плохим» (хотя, строго говоря, это и не совсем холестерин).
Гиперлипопротеинемия — симптомы и лечение
Диета
Если у пациента нет симптомов, то лечение начинают со специальной диеты. Коррекция питания позволяет уменьшить уровень холестерина на 5–10 %.
Рекомендовано:
- Меньше есть жиров животного происхождения (до 30 % от суточной калорийности).
- Включить в рацион растительные масла: подсолнечное, оливковое и хлопковое (до 25–30 мг в сутки). Они являются источником полиненасыщенных жирных кислот, которые нормализуют обмен холестерина.
- Есть меньше продуктов, богатых холестерином: печени, почек, мозгов, жирных сортов мяса, желтков яиц, майонеза, жирных соусов.
- Мясо не жарить, а отваривать, но исключить сильно наваристые бульоны.
- Есть не более 40–50 г сахара в день, ограничить потребление конфет, тортов, выпечки, сладких напитков и фруктовых нектаров. Избыток сахара способствует развитию атеросклероза.
- 1–2 раза в неделю пить свежевыжатые соки из яблок, апельсинов и моркови.
- Не увлекаться крепким чаем и кофе, так как они могут повышать артериальное давление, вызывать сердцебиения и бессонницу.
- Есть не более 3–5 г соли в сутки.
- Есть больше овощей, фруктов, круп (особенно геркулеса) и изделий из муки грубого помола.
- Два раза в неделю есть рыбу, готовя её на пару или на гриле.
- Салаты заправлять оливковым маслом, лимонным соком, травами и специями [3].
Важно помнить, что холестерин не только поступает извне, но и образуется в организме. Поэтому полностью отказываться от продуктов, содержащих жиры, не стоит.
Медикаментозное лечение
При сердечно-сосудистых заболеваниях, сахарном диабете, хронической болезни почек и высоком риске по шкале SCORE показан приём препаратов, снижающих холестерин. Однако в ряде случаев пациентам даже с умеренным риском может потребоваться медикаментозная терапия. Она поможет уменьшить вероятность развития атеросклероза.
Для коррекции уровня атерогенных липидов препараты принимают длительно, чаще всего пожизненно. При снижении уровня ЛПНП риск возникновения сердечно-сосудистых заболеваний уменьшается на 30–40 % [9].
Группы препаратов для лечения гиперлипопротеинемии:
- статины;
- фибраты;
- ингибиторы всасывания холестерина в кишечнике;
- секвестранты желчных кислот;
- ингибиторы фермента PCSK9;
- n-3 жирные кислоты [8].
Статины
Статины (Аторвастатин, Розувастатин, Питавастатин) — это наиболее эффективные средства для снижения холестерина. Они блокируют фермент, который участвует в его образовании и тем самым подавляет выработку холестерина в печени. Статины снижают содержание липопротеинов низкой плотности (ЛПНП) и триглицеридов (ТГ).
Статины предотвращают развитие атеросклероза коронарных и церебральных артерий, а при длительном приёме уменьшают размер бляшек в сосудах. Эти препараты необходимы пациентам с гиперлипопротеинемией и атеросклерозом для профилактики инфаркта миокарда и инсульта.
Перед тем, как начать принимать статины, необходимо определить липидный профиль, а также проверить состояние печени по содержанию в крови печёночных ферментов (АСАТ, АЛАТ). Статины применяют в безопасных дозировках до достижения целевых уровней ЛПНП. Дозировка зависит от кардиоваскулярного риска пациента.
Для оценки безопасности и эффективности назначенной дозы через месяц после начала приёма необходимо повторно провести анализы на липидный профиль, АСАТ и АЛАТ. Эффект проявляется в течение первой недели от начала лечения. Через две недели он составляет 90 % от максимального действия. Наибольший эффект достигается к четвёртой неделе и затем остаётся постоянным.
Если целевой уровень ЛПНП достигнут и препарат не влияет отрицательно на печень, то статин в данной дозировке применяют длительно. Липидный профиль, АСАТ и АЛАТ контролируют через каждые 3–6 месяцев. При повышении печёночных ферментов выше трёх норм препарат перестают применять.
Целевые уровни при снижении ЛПНП зависят от кардиоваскулярного риска [7].
| Кардиоваскулярный риск | Снижение ЛПНП |
| Высокий | ≥ 50 % от исходного уровня до 1,4 ммоль/л |
| Умеренный | 2,6 ммоль/л |
| Низкий | 3,0 ммоль/л |
Помимо снижения холестерина, статины положительно влияют на состояние внутренней оболочки артерий, стабилизируют атеросклеротические бляшки и улучшают текучесть крови.
Статины обычно хорошо переносятся, но у некоторых пациентов возникают побочные эффекты, например боль в мышцах. Принимать препараты следует под постоянным контролем врача, вовремя корректировать их дозу или использовать в комбинации с другими лекарствами.
Фибраты
Фибраты (Фенофибрат) стимулируют активность фермента липопротеинлипазы и тем самым ускоряют распад липопротеинов. Они снижают не только холестерин, но и триглицериды (ТГ). Это препараты выбора у больных с сахарным диабетом, у которых чаще всего повышены ТГ.
Ингибиторы всасывания холестерина в кишечнике
Ингибиторы всасывания холестерина (Эзетимиб) используются как терапия второй линии в комбинации со статинами. Их назначают, если не удалось снизить уровень липопротеинов до целевых показателей, а также при невозможности принимать статины [5].
Секвестранты желчных кислот
Секвестранты (Холестирамин, Колестипол)—ионообменные смолы, которые не дают желчным кислотам всасываться в кишечнике. Истощение запасов этих кислот активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
Приём препаратов данной группы часто вызывает побочные эффекты: метеоризм, задержку стула, тошноту, боль или дискомфорт в верхнем отделе живота, что ограничивает их применение.
Моноклональные антитела
Ингибиторы PCSK9 (Алирокумаб, Эволокумаб) — моноклональные антитела, которые связываются с рецепторами ЛПНП в печени и стимулируют распад липопротеинов. Они вводятся подкожно, обычно 1 раз в 2 недели или 1 раз в месяц в зависимости от препарата. Назначаются пациентам с очень высоким риском сердечно-сосудистых заболеваний и при невозможности принимать статины [7].
N-3 жирные кислоты
Для снижения уровня триглицеридов и липопротеинов (особенно ЛПОНП) можно принимать эйкозапентаеновую и докозагексаеновую кислоты. Точную дозировку определяет врач [8].
Гиполипидемическую терапию важно назначать вовремя, чтобы предотвратить развитие атеросклероза и его осложнений.