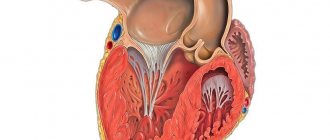
Что такое акинезия?
Термин акинезия относится к неспособности выполнять клинически ощутимые движения. Болезнь может проявляться в виде отсроченной реакции, остановки движения или даже полного прекращения движения. Акинезия возникает, когда движение не ощущается либо потому, что амплитуда движения мала, либо потому, что время, необходимое для инициирования реакции, значительно увеличивается. Первое часто является следствием тяжелой брадикинезии, которую часто ошибочно называют акинезией. Это затрудняет различие между ними. При акинезии не происходит быстрого накопления достаточной силы для инициирования движения.
Акинетические состояния связаны с многочисленными этиологическими причинами, которые зависят от возраста пациента. У взрослых акинезия может проявляться сама по себе или как следствие нейродегенеративных расстройств. Акинезия, обнаруженная в антенатальном или неонатальном периоде, связана с фетальным акинезическим синдром ом.
Причины
Причины акинезии можно классифицировать в зависимости от возрастной группы.
1. У взрослых акинезия связана со следующими двумя причинами:
- Чистая изолированная акинезия (без каких либо сопутствующих состояний).
- Поздние стадии заболеваний базальных ганглиев или лобных долей: Прогрессирующий надъядерный паралич (ПНП или также известный как синдром Стила-Ричардсона-Ольшевского);
- Болезнь Паркинсона (БП);
- Множественная системная атрофия (МСА);
- Гидроцефалия нормального давления (ГНД).
2. Фетальный акинетический синдром (артрогрипоз плода или синдром Пена–Шокейра 1 типа) является причиной внутриутробной гибели плода или, в редких случаях, рождения живого ребенка, связанной с диффузными контрактурами по всему телу (артрогрипоз) плода и, следовательно, с уменьшением подвижности, что в дальнейшем приводит к задержке внутриутробного развития, короткой пуповине и гипоплазии легких.
Симптомы
Инфаркт передней стенки сердца (также, как и другой локализации) сопровождается возникновением характерных клинических признаков, которые позволяют сразу же заподозрить болезнь.
Типичные признаки
При беседе с пациентами, страдающими от гипертензии или других сердечных болезней, я всегда обращаю внимание на признаки, которые могут свидетельствовать о начале развития острого инфаркта передней стенки левого желудочка:
- Жгучая, давящая боль в области сердца. Многие мои пациенты описывали симптом, как «сжатие в тисках» или «слон наступил на грудь». Особенностью инфаркта является иррадиация (распространение) боли на левую руку, шею, челюсть или под лопатку.
- Длительность приступа может превышать 30 минут.
- Неэффективность применяемых таблеток. Мои пациенты всегда хранят дома антигипертензивные лекарства, «Нитроглицерин» и «Валидол». При инфаркте указанные препараты не принесут облегчения.
В большинстве мои больные четко могут указать момент возникновения боли. Приступ часто оказывается связанным со стрессовой ситуацией или чрезмерной физической нагрузкой. Однако в моей практике неоднократно были и такие пациенты, у которых инфаркт развился при отсутствии каких-либо провоцирующих факторов.
Атипичные проявления
Описанная выше клиническая картина остается классической. Она характерна преимущественно для переднего инфаркта. Тем не менее, разрыв бляшки с тромбозом может возникать и в артериях, которые снабжают кровью другие отделы сердца.
При инфаркте миокарда нижней стенки левого желудочка на первый план выходят следующие атипичные признаки:
- Тошнота, рвота. Мне один больной рассказывал, как он плотно поел и у него резко начал нарастать дискомфорт в животе. До момента обращения за помощью он выпил 4 таблетки препаратов для улучшения пищеварения. Бригада «скорой помощи» диагностировала нижний инфаркт.
- Изолированная одышка с тенденцией к нарастанию интенсивности симптома. В данном случае речь идет об ас болезни.
- Слабость с эпизодами головокружения. Сознание пациенты теряют крайне редко.
- Безболевая форма ишемии. Относительно редкий вариант развития болезни. Пациент может отмечать исключительно слабость и желание отдохнуть.
Я всегда говорю своим больным, что при возникновении хотя бы одного из описанных выше симптомов стоит обратиться к специалисту. Пропустить инфаркт, который развивается в нижней стенке левого желудочка, довольно просто. Однако лечить его после потери драгоценного времени нелегко.
Эпидемиология
Было обнаружено, что акинезия при клинически наблюдаемом паркинсонизме чаще связана с моторным вариантом лобно-височной деменции (ЛВД), чем с лобной дегенерацией, связанной с болезнью Паркинсона (БП). Около 30% пациентов с клинически подтвержденным ЛВД имели признаки паркинсонизма, в частности ригидность или акинезию. Острая акинезия является относительно редким явлением и встречается у 0,3% пациентов с БП, вторичным по отношению к инфекционной патологии или другим факторам стресса.
В педиатрии акинезия часто ассоциируется с акинетическим синдромом плода. Это связано с высокой внутриутробной смертностью. Тем не менее, частота живорождений составляет 1 на 3000 случаев, при этом в патологию вовлечены генов более 320. Состояние более распространено среди азиатского, европейского и африканского населения.
Патофизиология
Патогенез акинезии у взрослых в целом, по-видимому, связан с паллидонигральной дегенерацией, которая в основном приводит к застыванию. Однако конкретная патология зависит от типа акинезии. В случаях чистой акинезии с застыванием походки без каких-либо других симптомов или диагноза БП, она, скорее всего, связана с прогрессирующим надъядерным параличом (ПНП). При ПНП наблюдается дегенерация субталамических ядер, бледного шара и черной субстанции.
У пациентов с болезнью Паркинсона основной причиной акинезии, по-видимому, является дисфункция фазового и тонического высвобождения дофамина. Это контрастирует с тремором в состоянии покоя, вызванным в основном дисфункциональной тонической фазой высвобождения дофамина. Другая теория предполагает, что акинезия у пациентов с болезнью Паркинсона связана с двусторонним поражением лобной части и также сопровождается ухудшением психического состояния.
Акинезия плода связана примерно с 320 генетическими вариациями, которые могут присутствовать при этом синдроме. С патологической точки зрения, патология проявляется на всех уровнях, включая головной, спинной мозг, двигательный (моторный) нейрон, нервно-мышечный узел и мышцы.
Причины, факторы риска и механизм развития
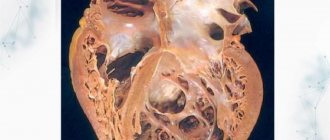
Для начала постараюсь вкратце изложить суть проблемы. Острый инфаркт миокарда – один из вариантов ишемической болезни сердца (ИБС). Основой патологии остается критическое несоответствие потребности сердечной мышцы в кислороде и питательных веществах. Проще говоря, отдельные участки миокарда попросту не снабжаются кровью, что ведет к гибели сначала изолированных клеток (кардиомиоцитов), а потом уже целых зон мышечной ткани.
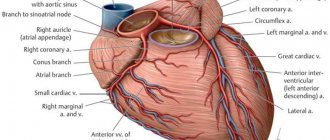
Мои пациенты часто спрашивают меня о том, что же может такого произойти, чтоб сосуд, который питает сердце кровью, закрылся. В 70-80% случаев основой проблемы является атеросклероз. Болезнь сопровождается отложением жиров на поверхности сосудистой стенки и воспалением клеток ее внутреннего слоя. С течением времени эти элементы образуют бугорок, после чего происходит сужение просвета артерии. Результатом может стать их разрыв бляшки с образованием тромба и полной закупоркой сосуда. Острый инфаркт миокарда передней стенки левого желудочка встречается в моей практике чаще остальных форм. Это обусловлено анатомическими особенностями кровоснабжения сердца.
Согласно современным взглядам кардиологов на причины развития инфаркта миокарда, стоит выделить следующие ключевые факторы, способствующие прогрессированию патологии:
- Неправильное питание. Я имею в виду чрезмерное употребление продуктов, богатых быстрыми углеводами и жирами (фаст-фуд, различные сладости, энергетические напитки, алкоголь).
- Ожирение. Избыточная масса тела свидетельствует об активном процессе отложения жиров в стенке сосудов. Определить свой индекс массы тела можно перейдя по ссылке.
- Курение. Никотин способствует дополнительному спазму коронарных артерий.
- Гиподинамия. Чем меньше вы двигаетесь, тем выше шанс развития ожирения с дальнейшим прогрессированием атеросклероза.
- Повышенное артериальное давление (АД). Шанс развития переднего, бокового или нижнего инфаркта миокарда у гипертоников выше, чем у пациентов с нормальным АД.
- Стресс. Эмоциональное перенапряжение ведет к спазму сосудов, что на фоне наличия бляшек повышает риск их разрыва с развитием острого тромбоза и закупорки артерии.
- Возраст, пол. Мужчины после 50 занимают лидирующее место среди пациентов с инфарктами разной локализации.
Генетическая предрасположенность также играет определенную роль в развитии болезни. При наличии близких родственников, перенесших или умерших от инфаркта, стоит более внимательно относиться к факторам риска и чаще посещать врача.
Диагностика
— История и физика.
При болезни Паркинсона (БП) обследование пациента с акинезией выявляет застывание в середине движений, фестинацию как походки, так и речи, а также повторяющиеся движения верхних конечностей. Это застывание обычно связано с усилением симптомов при прохождении через узкие пространства, такие как дверные проемы. Обычно состояние не поддается лечению противопаркинсоническими препаратами.
У акинетических пациентов, вторичных по отношению к ПНП, ригидность в основном осевая, а не аппендикулярная. Самым ранним проявлением является периодическое падение из-за сильной ригидности, но также могут присутствовать и атипичные проявления, такие как неспецифическое головокружение, общее замедление моторики и изменение личности. Замедление вертикальных саккад — наиболее частое проявление движения глаз, наряду с трудностями при взгляде вниз.
В дородовой период у пациента, вынашивающего плод с возможной акинезией плода, может наблюдаться снижение подвижности плода. На более поздних сроках беременности у пациентки появляется многоводие, о чем свидетельствует аномально увеличенная высота дна матки.
При рождении живого ребенка с синдромом акинезии плода из-за отсутствия движений плода часто наблюдается следующая последовательность:
- контрактуры суставов плода;
- легочная гипоплазия;
- многоводие;
- микрогнатия.
— Анализы и визуализация.
Определение акинезии у пациента в основном клиническое и характеризуется задержкой или неспособностью среагировать или выполнить двигательную команду. Для оценки степени акинезии используются анализ времени реакции. Обычно исследование показывает задержку простого времени реакции, но нормальное время реакции выбора.
Исследования нейровизуализации, используемые для оценки акинезии, включают:
- магнитно-резонансную томографию (МРТ);
- функциональное МРТ;
- однофотонную эмиссионную компьютерную томографию;
- позитронно-эмиссионную томографию.
Лечение
Лечение акинезии у взрослых сводится к контролю за развитием основного заболевания. Лечение акинезии носит скорее симптоматический, чем лечебный характер.
- Медикаментозная терапия: у пациентов с болезнью Паркинсона (БП) она в основном направлена на изменение/дополнение нарушенного высвобождения дофамина.
- Хирургическая терапия: наиболее изученной хирургической процедурой, способствующей лечению акинезии, является глубокая стимуляция мозга, обычно используемая для улучшения секреции дофамина и улучшения симптомов тремора, акинезии и ригидности.
- Другие процедуры, выполняемые в тяжелых случаях, включают таламотомию, паллидотомию, нервные имплантаты и электрическую стимуляцию.
Лечение акинезии плода является поддерживающим в основном из-за мрачного прогноза при рождении живого ребенка. Вначале для борьбы с гипоплазией легких используются реанимационные мероприятия. Сначала используются такие препараты, как силденафил и илопрост, для контроля повышенного давления в легких. Могут потребоваться противомикробные препараты. Этим пациентам часто требуется длительное питание из-за мальротации кишечника, синдрома короткого кишечника и дисфагии. Аномалии центральной нервной системы, такие как эпилепсия и эндокринные расстройства, такие как гипотиреоз, нуждаются в лечении противосудорожными препаратами и заместительной терапией гормонами щитовидной железы.
Клинический случай
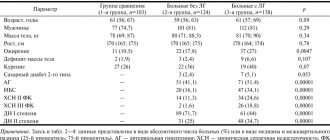
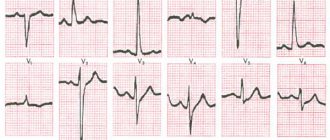
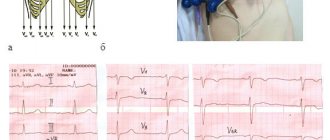
К нам в клинику поступил мужчина 49 лет с выраженной давящей болью за грудиной, которая отдавала в левую руку. Пациент связывает симптомы со стрессом из-за ссоры с женой. От момента появления признака до обращения за помощью прошло 2 часа. На кардиограмме элевация сегмента ST в V1-V4 и формирование патологического зубца Q в I, aVL, V1-V4. При проведении прикроватного Эхо-КГ зон гипокинезии не выявлено. Анализ на тропонин положительный. АД – 130/90 мм рт. ст.
Больной направлен на ургентную коронарную ангиографию. Была обнаружена тотальная окклюзия передней нисходящей ветви левой коронарной артерии. Проведено стентирование с постановкой металлического стента. В итоге установлен диагноз: передне-перегородочный инфаркт миокарда. На третьи сутки после стентирования и приема соответствующей медикаментозной терапии пациент отмечает практически полную нормализацию состояния.
Прогноз
У взрослых акинезий нет лечебной терапии, но симптоматическое лечение может значительно изменить ущерб, наносимый качеству жизни этих пациентов. Хотя легкий вариант акинезии не может напрямую привести к смерти, тяжелые формы акинетических кризов могут вызвать дисфагию, вегетативную дисфункцию и аспирацию, что может оказаться фатальным.
Было обнаружено, что синдром акинезии плода является смертельным в утробе матери, 30% плодов рождаются мертворожденными. Окончательный прогноз зависит от первопричины. Большинство живорожденных младенцев обычно умирают в течение первого месяца жизни. Это может служить основанием для предложения о позднем прерывании беременности в странах, где это разрешено.
Осложнения
Акинезия плода часто приводит к летальному исходу в течение первого месяца жизни. Это связано с множеством осложнений, связанных с этим состоянием.
- Легочные осложнения: легочная гипоплазия, легочная гипертензия, аспирационная пневмония.
- Дисфункция ротоглотки: это приводит к аспирации и последующей пневмонии.
- Неврологические осложнения: эпилепсия и гипоталамическая дисфункция.
- Желудочно-кишечные осложнения: синдром короткой кишки и мальротация кишечника.
- Эндокринная дисфункция: гипотиреоз в результате гипоталамической дисфункции.
Акинезия у взрослых часто может проявляться как критическая ситуация, известная как акинетический криз. Паркинсоническая гиперпирексия, нейролептический злокачественный синдром, острая акинезия при паркинсонизме — другие термины, используемые для описания этих акинетических кризов. Спектр этого варианта может варьироваться от полной акинезии с дисфагией, гипертермией, дизавтономией, увеличением мышечных ферментов и изменениями психического статуса до неспособности или затруднения при начале движения.
Последствия и возможные осложнения
Прогноз для больного с инфарктом всегда зависит от своевременного обращения к врачу. При оказании квалифицированной помощи пациенту в течение первых 2 часов после начала приступа вполне вероятно предотвращение развитие некроза сердечной мышцы. Подобный прогноз доступен благодаря проведению быстрого тромболизиса и стентирования. Однако люди нередко терпят боль, надеются, что «само пройдет», тем самым теряя драгоценные минуты и увеличивая площадь поражения.
Наиболее частые осложнения болезни, с которыми я часто встречаюсь:
- Ухудшение сократительной функции сердца с развитием недостаточности.
- Различного рода нарушения ритма и проводимости.
- Хроническая аневризма сердца. Из-за истончения пораженного миокарда в стенке формируется выпячивание, в котором могут образовываться тромбы.
Наиболее тяжелым последствием инфаркта остается летальный исход. Однако при условии адекватной терапии и удачного стечения обстоятельств больные могут прекрасно жить десятилетиями даже после перенесенного сердечного удара. О том, какие медикаменты и как долго нужно принимать после выписки с больницы, можно прочесть тут.