Нарушения венозного кровообращения головного мозга
Классификация. Выделяют следующие хронические и острые варианты нарушения венозного кровообращения в мозге. К хроническим относятся венозный застой и венозная энцефалопатия, к острым – венозные кровоизлияния, тромбозы вен и венозных пазух, тромбофлебиты
Венозный застой. Наиболее частая форма нарушения венозного кровообращения обусловлена различными причинами: сердечной и сердечно-легочной недостаточностью, заболеваниями органов дыхания (бронхит, бронхоэктазы, бронхиальная астма, эмфизема и др.); сдавлением внечерепных вен (внутренней яремной, безымянной, верхней полой), струмой, аневризмой артерий, опухолью в области шеи; новообразованиями головного мозга, оболочек и черепа, арахноидитом, черепно-мозговой травмой, тромбозами вен и синусов твердой мозговой оболочки, сдавлением вен при водянке мозга и краниостенозе. При венозном застое наступают изменения метаболизма и гипоксия мозга, повышается венозное и внутричерепное давление, развивается отек мозга. Чаще возникают более легкие расстройства в виде изменения тонуса мозговых вен, что выявляется с помощью орбитальной плетизмографии и реографии.
Клинические проявления. Тупая головная боль, более выраженная в утренние часы, нарастает при движениях головой в стороны, перемене атмосферного давления, смене температуры окружающей среды, после волнения, приема алкоголя и др., отмечаются гул или шум в голове, цианотичность губ, щек, ушей, носа, слизистых оболочек полости рта, отечность нижних век, особенно по утрам, расширение вен на глазном дне. Венозное давление колеблется от 55 до 80 мм вод.ст., артериальное – обычно в пределах нормы. Наблюдаются оглушенность, головокружения, потемнение в глазах, обмороки, онемение конечностей. Возможны эпилептические припадки, психические расстройства. При выраженном венозном застое больные не в состоянии опускать голову и находиться в горизонтальном положении.
Диагностическое значение при патологии вен имеют измерения давления в локтевой вене, рентгено графия черепа ( усиленно е разв итие диплоических вен , выпускников и вен твердой мозговой оболочки), флебография.
Венозная энцефалопатия. При венозной энцефалопатии выделяют синдромы: гипертензионный (псевдотуморозный), рассеянного мелкоочагового поражения мозга, беттолепсию и астенический.
Беттолепсия, или кашлевая эпилепсия, развивается при хроническом бронхите и эмфиземе легких, пневмосклерозе, бронхиальной астме, особенно при сердечно-легочной недостаточности. Упорный кашель может заканчиваться внезапной потерей сознания (синкопальная форма).
Венозные кровоизлияния. Капиллярно-венозные кровоизлияния в мозг и капиллярно-венозные стазы наблюдаются при гипертонической болезни. Венозный инсульт происходит у больных с сердечной недостаточностью, черепно-мозговой травмой, опухолью мозга, инфекционными и токсическим поражениями мозга. Клинические проявления развиваются медленно: помрачение сознания, расстройства речи, диплопия, пирамидные рефлексы, гемипарез, гемигипестезия, поражение черепных нервов.
Тромбоз вен мозга. Встречается в практике клиницистов многих специальностей как осложнение различных воспалительных процессов, инфекционных заболеваний, операций, абортов, беременности, родов, травмы черепа, «синих» пороков сердца и др. В патогенезе играют роль изменения стенок вен, замедление скорости кровотока и повышенная свертываемость крови, а также изменение коллоидных свойств эндотелиальных клеток, что способствует агрегации форменных элементов крови. Нередко тромбозы вен мозга сочетаются с тромбозами синусов мозга, а также вен нижних конечностей.
Клинические проявления. Тромбоз вен мозга обычно развивается постепенно. Появляются головная боль, тошнота, рвота, менингеальные симптомы, застойные диски зрительных нервов, повышение температуры тела, увеличение СОЭ. В цереброспинальной жидкости определяются легкий плеоцитоз и увеличение содержания белка, иногда кровь. Характерны помрачение сознания, парциальные припадки моторного типа, реже генерализованные судороги. В зависимости от локализации поражения вен возникают очаговые симптомы: афазия, алексия, гемианопсия, вялые или спастические парезы или параличи, нарушения чувствительности. Исход нере дко благо приятный, очаговые симптомы часто подвергаются значительному ил и даже полному регрессу, но бывают рецидивы болезни. Возможно медленное хроническое течение на протяжении многих месяцев и даже лет. Иногда отмечаются последствия в виде нарушения психики, афазии, судорожных припадков и парезов конечностей.
Тромбоз синусов твердой мозговой оболочки. Обычно развивается в случае проникновения в них инфекции из близлежащего очага (фурункулы или карбункулы волосистой части головы, лица, рожа и др., гнойный остеомиелит костей черепа, гнойный острый и хронический отит, мастоидит, гнойные процессы в глазнице, придаточных пазухах носа) по мозговым и диплоическим венам. Кроме того, флебиты и тромбозы синусов твердой мозговой оболочки могут возникать гематогенно при тромбофлебите вен конечностей или малого таза и при септических процессах. Тромбоз синусов мозга иногда сопровождается тромбофлебитом ретинальных вен, гнойным менингитом, абсцессами мозга и др. Тромбоз син усов может возникать также при хронических инфекция х (т уберкулез), злокачественных опухолях и других заболеваниях, протекающих с кахексией, у истощенных больных и в старческом возрасте.
Клинические проявления. Субфебрильная или иногда очень высокая стабильная либо колеблющаяся температура тела, головная боль, рвота, лейкоцитоз в крови, повышение внутричерепного давления. При тромбозе синусов конвекситальной поверхности мозга преобладают общемозговые симптомы, синусов основания мозга – признаки поражения черепных нервов. Развиваются сонливость, иногда, наоборот, двигательное беспокойство, бессонница, бред, эпилептические припадки, ригидность шейных мышц, симптом Кернига, гиперестезия к зрительным, слуховым и кожным раздражителям, иногда тризм. Очаговые симптомы поражения головного мозга соответствуют локализации синуса. Отмечаются отечность, цианоз лица или области сосцевидного отростка. На глазном дне определяются расширение вен, отек дисков зрительных нервов. Цереброспинальная жидкость прозрачная или ксантохромная, иногда с примесью эритроцитов; отмечается умеренный плеоцитоз. Септические тромбозы синусов твердой мозговой оболочки проявляются ознобом, очень высокой ремиттирующей температурой. При тромбозе верхнего сагиттального синуса возникают эпилептические припадки моторного типа, геми– и параплегии или парезы.
Симптомы тромбоза поперечного или сигмовидного синуса: головная боль, брадикардия, иногда двоение в глазах, септическая температура, озноб, оглушенность, переходящая в сопорозное и даже коматозное состояние, иногда бред и возбуждение, противоболевая установка головы с наклоном в больную сторону, менингеальные явления, лейкоцитоз в крови. В процесс может вовлекаться яремная вена. При этом возникают отек ткани, окружающей вену, и признаки поражения языкоглоточного, блуждающего, добавочного и подъязычного нервов.
Симптомы тромбоза кавернозного синуса: экзофтальм, отек и венозная гиперемия век, глазниц, лба, корня носа, расширение вен глазного дна (застойные явления), боль и гиперестезия в области иннервации верхней ветви тройничного нерва, хемоз конъюнктивы, офтальмоплегия – паралич или парез мышц, иннервируемых III, IV, VI черепными нервами, оглушенность, бред, иногда коматозное состояние, нарушения обмена и эндокринных функций.
Осложнения: гнойный менингит, метастатические абсцессы в легких, септическая пневмония.
Тромбофлебит вен мозга. При тромбофлебите вен мозга повышается температура до субфебрильных цифр с периодическими подъемами до 38–39 °С. Больные жалуются на головную боль, тошноту, рвоту. Наблюдаются оглушенность, сопорозное состояние, эпилептические припадки, парез конечностей; на глазном дне – отек и расширение вен; в крови – лейкоцитоз; в цереброспинальной жидкости – небольшой плеоцитоз, увеличение количества белка и положительные белковые реакции, иногда примесь эритроцитов.
Венозная дисциркуляция в детском и подростковом возрасте
Введение
Сосудистые поражения нервной системы являются важной проблемой современной клинической неврологии. Изучение нарушений венозного кровообращения головного мозга при этом остается одной из актуальных задач современной медицины.
Совершенствование ультразвуковой аппаратуры, а также ее программного обеспечения привело к тому, что при исследовании кровотока в артериях головного мозга удается оценить состояние венозного кровотока на достаточно хорошем уровне.
Однако основная проблема при этом заключается в том, что данные о нормативных значениях скоростей в венозной системе головного мозга крайне разрозненные, обрывочные и не всегда однозначные. В связи с этим часто приходится полагаться на собственный опыт, принимая за основу данные ряда литературных источников (табл. 1), в большей степени соответствующие особенностям данного прибора, качеству получаемого изображения и возрасту больного. Небольшое число ультразвуковых исследований, где содержались бы данные о состоянии венозного кровотока на экстра- и тем более на интракраниальном уровнях, объясняется в первую очередь аппаратными особенностями, и уже только после этого недостаточным объемом информации по данной проблематике в периодической литературе, сложностью пространственно-анатомического трехмерного восприятия интракраниальной венозной системы врачами-диагностами, низкой потребностью в подобных исследованиях со стороны невропатологов.
Таблица 1
. Показатели кровотока (Vmax, см/с) во внутренних яремных венах и в основных интракраниальных венах/синусах мозга.
| Автор | Внутренняя яремная вена | Средняя мозговая вена | Вена Розенталя | Вена Галена | Прямой синус | Внутренняя мозговая вена | Позвоночные вены |
| В.Г. Лелюк, С.Э. Лелюк, 2003 [1] | 7-45 правая\ 12-33 левая | 9 | 11 | 15 | |||
| J. Valdueza и соавт., 1996 [2] | 6-18 | 4-17 | |||||
| B.G. Schoser, 1999 [3] | 5-12 | ||||||
| E. Stolz и соавт., 1997 [4] | 13,8 ± 8,9 | 13,7 ± 4,7 | 31,7 ±15,6 | ||||
| R. Baumgartner и соавт., 1997 [5] | 4-15 | 7-19 | 12-39 | 10-18 | |||
| R. Aaslid, 1991 [6] | 23 ± 3 | ||||||
| В.А. Шахнович, 1998 [7] | 14-28 | ||||||
| М.Л. Дическул и соавт., 2008 [8] | 9,8-20,9 | ||||||
| Г.А. Иваничев, Г.Б. Долгих, 2007 [9] | 22,0 ± 4,6* 20,1 ± 3,2** | 17,7 ± 3,3* 16,2 ± 2,2** | |||||
| Г.Б. Долгих, Г.А. Иваничев, 2008 [10] | 13,6 ± 0,3 | 23,4 ± 0,9 | 18,7 ± 0,9 |
Примечание. * — у детей в возрасте 1-12 мес; ** — у детей в возрасте 1-3 лет.
Целью настоящего исследования явилась оценка корреляционных зависимостей у пациентов с признаками венозной дисциркуляции на интра- и экстракраниальном уровнях, церебральной венозной гемодинамики у детей и подростков с клиникой «краниалгии», с уточнением причинно-следственных связей, обуславливающих формирование венозной дисциркуляции.
Материал и методы
В исследование включено 106 детей в возрасте от 2 до 18 лет, средний возраст 9,87 ± 3,9 года (от 2 до 6 лет — 18 человек, средний возраст 3,8 ± 1,43 года; от 7 до 18 лет — 88 человек, средний возраст 11,1 ± 2,99 года), направленных на обследование в диагностический центр г. Калининграда с клиникой головной боли, либо явлениями вертебробазилярной недостаточности. В процессе выполнения обследования у всех были выявлены признаки дисгемии на интра- и экстракраниальном уровнях. Ультразвуковые допплерографические исследования артериального и венозного кровотока на уровне шеи и основания головного мозга выполнялись на приборе Medison Accuvix V10 (Ю. Корея), в В-, С-, PW-режимах, линейным (L5-12 МГц) и секторным фазированным (Р2-4 МГц) датчиками. Оценка корреляционных зависимостей проводилась между 94 клинико-инструментальными показателями.
Результаты
В результате проведенного исследования было установлено, что дисциркуляция в системе позвоночных вен (ПВ), как правило, является следствием выраженных экстравазальных влияний (компрессия сосудов) на кровоток во внутренней яремной вене (ВЯВ) на стороне регистрации дисгемии (r = + 0,67; р 0,05).
Дисгемии в вене Галена справа чаще сопутствует повышение тонуса ПА, ВСА и СМА на ипсилатеральной стороне (как следствие рефлекторных изменений), равно как и первая оказывается связанной с перегибами и S-образной извитостью ВСА справа. Влияние извитости ВСА на венозный отток может быть обусловлено экстравазальной компрессией извитыми артериальными стволами венозных сосудов со значительно большим внутрисосудистым давлением в местах их максимально тесного прилегания.
Связь «синдрома головной боли» с ускоренным венозным кровотоком по венам Галена оказалась крайне низкой (r = +0,22; p
Помимо этого, отмечена достаточно четкая картина выраженных односторонних нарушений как артериального кровотока, так и венозного оттока, что вероятно обусловлено единством вегетативной иннервации артериовенозной системы «голова-шея», наличием сложных компенсаторных механизмов (рефлекторных), а также опосредованным влиянием тонуса поперечно-полосатой мускулатуры шеи и шейного отдела позвоночника, что находит свое подтверждение в ряде исследований.
Обсуждение
Из собственного опыта работы на приборах ведущих производителей ультразвуковой аппаратуры следует признать, что наилучшего качества изображения венозной сети головного мозга чаще удавалось получить на приборах Medison Аcuvix. При этом изображения были высокого качества как в С-, так и в PW-режиме, при минимуме артефактов и помех.
Оценка венозного кровотока на экстракраниальном уровне (яремные вены, позвоночные вены) вызывает меньше сложностей и оказывается доступной практически на любых приборах, кроме, быть может, оценки кровотока по позвоночным венам у лиц с избыточной массой тела, распространенным остеохондрозом и короткой шеей, когда даже визуализация позвоночных артерий осуществляется с большими трудностями.
Строение венозной системы головного мозга представлено на рисунке 1.
Рис. 1.
Артерии и вены/венозные сплетения основания головного мозга [11]. 1 — клиновидно-теменной венозный синус, 2 — средняя мозговая артерия (СМА), 3 — средняя мозговая вена (глубокая), 4 — задняя мозговая артерия (сегмент Р1) (ЗМА), 5 — базилярное венозное сплетение, 6 — базилярная (основная) артерия, 7 — вена Розенталя (правая) и ветвь задней мозговой артерии (правая), 8 — позвоночная артерия (сегмент V1), 9 — краевой венозный синус, 10 — вена Галена (большая вена мозга), 11 — прямой синус, 12 — ветвь задней мозговой артерии (левая), 13 — вена Розенталя (левая), 14 — нижняя желудочковая вена.
Варианты нормального и патологического венозного кровотока приведены в таблице 2 и на рисунках 2-18.
Таблица 2
. Варианты нормального и нарушенного венозного кровотока в С- и PW-режимах. Причины возникновения венозной дисциркуляции в основных венозных бассейнах. *
| Варианты кровотока | Причины венозной дисциркуляции |
| Вена Розенталя Рис. 2, 3, 4 |
|
| Нижняя желудочковая вена (приток вены Розенталя) Рис. 5 | |
| Средняя мозговая вена Рис. 6, 7, 8 |
|
| Вена Галена Рис. 9, 10, 11 |
|
| Позвоночная вена Рис. 12, 13 |
|
| Внутренняя яремная вена Рис. 14, 15 |
|
| Наружная яремная вена Рис. 16 | |
| Клиновидно-теменной венозный синус Рис. 17, 18 |
Примечание
*
В качестве возможных причин венозной дисциркуляции также следует рассматривать:
- нарушение центральных регуляторных механизмов сосудистого тонуса;
- наследственно-конституциональную предрасположенность, проявляющуюся недифференцированными соединительнотканными дисплазиями (в том числе в виде костных деформаций и гипермобильности суставов шейного отдела позвоночника);
- последствия перинатальной патологии (травмы шейного отдела позвоночника [12]; перинатальные гипоксически-ишемические процессы [13]);
- экстравазальные причины венозного застоя: опухоли средостения и шеи; остеохондроз шейного отдела позвоночника; травматические компрессии грудной клетки и живота, приводящие к компрессии верхней полой вены, яремных и позвоночных вен; ранний остеохондроз; деформирующий артроз; спондилез; краниовертебральные аномалии (базилярная компрессия; дефекты зубовидного отростка второго шейного позвонка, аномалии Киммерле; аномалии Арнольда — Киари);
- нарушения исключительно миогенного характера; пережатие позвоночной артерии нижней косой мышцей головы при тоническом напряжении с последующей контрактурой либо пережатие передней лестничной мышцей;
- васкулиты церебральных сосудов, ревмоваскулиты, бактериальные менингиты, тромбоз интракраниальных венозных синусов [10].
**
В литературе освещены различные способы инвазивной и неинвазивной оценки внутричерепного давления (ВЧД) [7, 14]. В специальной литературе обсуждается возможность оценки ВЧД по смещению барабанной перепонки [15]. Однако эта методика описана только для пациентов с гидроцефалией. Разработка неинвазивных методов измерения ВЧД все еще остается актуальной, при этом лидирующее место занимают различные ультразвуковые и телеметрические методы измерения. Однако вопрос о точности получаемых данных при неинвазивных методах остается открытым и требует дальнейшего уточнения. Ни одна из неинвазивных методик не позволяет измерить абсолютное значение ВЧД, а лишь экстраполирует его динамику.
Единственно возможным методом выявления ВЧГ у пациентов с хронической венозной недостаточностью остается комплексная клинико-инструментальная диагностика, включающая оценку неврологического статуса, состояния глазного дна, Эхо-энцефалографию (ЭхоЭГ), допплерографию сосудов шеи (УЗДГ БЦС) и головного мозга (ТГ УЗДГ). Только совокупность этих методов может приблизить врача-исследователя к предполагаемому заключению. По мнению H. Bode [16], почти невозможно выявить повышение ВЧД у ребенка с гидроцефалией, основываясь только на данных допплеровского исследования.
В исследованиях Ю.А. Росина [17] было доказано наличие градиента давления между веной Галена и прямым синусом. При трансокципитальном исследовании в оральном отделе прямого синуса, в области впадения вены Галена в прямой синус, у детей лоцируется высокий венозный отток (более 50 см/с), что значительно превышает кровоток в венах Розенталя, внутренних мозговых венах и нижнем сагиттальном синусе.
При этом рядом авторов отмечается, что повышение тонуса магистральных мозговых артерий следует рассматривать как компенсаторный механизм облегчения венозного оттока [18].
Основными гемодинамическими признаками доброкачественной внутриче репной гипертензии при транскраниальной допплерографии (ТКД) считается повышение максимальной скорости и усиление псевдопульсации кровотока в церебральных венах и синусах (венах Розенталя > 15 см/с, вене Галена > 20 см/с и прямом синусе > 30 см/с)
[1]. Предполагают, что при хронически текущих процессах в поло сти черепа венозное кровообращение страдает значительнее.
Отмечено, что резкое усиление венозного сигнала, изменение физиоло гического направления кровотока по внутренней глазной вене на ретроградное выявляют на стороне «очага» поражения мозга при нарушениях мозгового кровообращения черепно-мозговой травме, сопровождаемых повышением внутричерепного давления [13].
Рис. 2.
Средняя мозговая артерия (СМА). Транстемпоральный доступ. Режим ЦДК (цветового допплеровского картирования) на уровне передней мозговой артерии (ПМА) (3), СМА (5), первого (7) и второго (8) сегментов ЗМА, вены Розенталя (9), вены Галена (10), средней мозговой вены (4), нижней желудочковой вены (приток вены Розенталя) (6). Ножки мозга (pedunculi cerebri) (1; 2).
Рис. 3.
Средняя мозговая вена (глубокая). Там же. ЦДК, PW-режим. Сканирование потока в вене Розенталя. Vmax 15,88 см/с.
Рис. 4.
Задняя мозговая артерия (сегмент Р1) (ЗМА). Транстемпоральный доступ. ЦДК, PW-режим. Сканирование патологического ускоренного потока в вене Розенталя. Vmax 28,59 см/с.
Рис. 5.
Базилярное венозное сплетение. Транстемпоральный доступ. ЦДК, PW-режим. СМА (1), ЗМА сегмент Р1 (4), ножки мозга (6; 7), средняя мозговая вена (2), вена Розенталя (5). Сканирование потока в нижней желудочковой вене (приток вены Розенталя) (3).
Рис. 6.
Базилярная (основная) артерия. Транстемпоральный доступ. Режим ЦДК на уровне ПМА (1), СМА (2), первого сегмента ЗМА (4), средней мозговой вены (3). Ножки мозга (pedunculi cerebri) (5; 6).
Рис. 7.
Вена Розенталя (правая) и ветвь задней мозговой артерии (правая). Там же. ЦДК, PW-режим. Сканирование потока в средней мозговой вене (проксимальный сегмент).
Рис. 8.
Позвоночная артерия (сегмент V1). Транстемпоральный доступ. ЦДК, PW-режим. Сканирование патологического ускоренного потока в средней мозговой вене (проксимальный сегмент). Vmax 24,62 см/с
Рис. 9.
Краевой венозный синус. Транстемпоральный доступ. Режим ЦДК на уровне первого сегмента ЗМА (3), вены Розенталя (4), вены Галена (5). Ножки мозга (pedunculi cerebri) (1; 2).
Рис. 10.
Вена Галена (большая вена мозга). Там же. ЦДК, PW-режим. Сканирование потока в вене Галлена. Vmax 21,18 см/с
Рис. 11.
Прямой синус. Транстемпоральный доступ. ЦДК, PW-режим. Сканирование патологического ускоренного потока в вене Гален. Vmax 50 см/с
Рис. 12.
Ветвь задней мозговой артерии (левая). Продольное сканирование в проекции сегмента V2 позвоночной артерии (1) и позвоночной вены (2). ЦДК и PW-режим. Vmax в позвоночной вене 34,69 см/с.
Рис. 13.
Вена Розенталя (левая). Продольное сканирование в проекции сегмента V1 позвоночной артерии (1). ЦДК и PW-режим. Патологический ускоренный поток в позвоночной вене (2). Vmax 83,73 см/с.
Рис. 14.
Нижняя желудочковая вена. Поперечное сканирование в проекции внутренней сонной артерии (3), наружной сонной артерии (2) и внутренней яремной вены (1). ЦДК и PW-режим. Vmax во внутренней яремной вене 41,49 см/с.
Рис. 15.
Поперечное сканирование в проекции внутренней сонной артерии (1) и извитой внутренней яремной вены (2). ЦДК и PW-режим. Патологически ускоренный турбулентный поток во внутренней яремной вене до 80 см/с.
Рис. 16.
Поперечное сканирование в проекции внутренней (1) и наружной (2) сонных артерий, наружной яремной вены (3). ЦДК и PW-режим. Vmax в наружной яремной вене 22,88 см/с.
Рис. 17.
Транстемпоральный доступ. Режим ЦДК на уровне СМА (2), и клиновидно-теменного венозного синуса (1). Ножки мозга (pedunculi cerebri) (3).
Рис. 18.
Там же (рис. 17). ЦДК, PW-режим. Сканирование потока в клиновидно-теменном венозном синусе (1). Vmax 19,19 см/с.
Другой проблемой, стоящей перед исследователем, даже в случае когда удается оценить характер венозного кровотока на интра- и экстракраниальном уровне, является правильная трактовка полученных результатов. Поскольку имеющиеся в распоряжении литературные данные не дают целостного представления о причинах венозной дисциркуляции, а в ряде случаев в качестве основной причины ее появления указывается повышение ВЧД, либо соединительнотканная дисплазия, без указания на возможные механизмы формирования венозной дисциркуляции, польза от подобных заключений крайне мала. На тактику дальнейшего лечения также нет возможности оказать влияние, поскольку неизвестны, либо не указаны, точки возможного приложения усилий врачами разных специальностей.
О повышении ВЧД как вероятной причине венозной дисциркуляции не следует забывать, что в силу своей небольшой распространенности в популяции (0,025-0,05% среди детей и подростков) данная патология не может рассматриваться в качестве ведущей этиологической причины дисгемии и скорее всего является диагнозом исключения.
Необоснованно редко диагностируются и функциональные нарушения опорнодвигательного аппарата с формированием блоков в мелких суставах позвоночника с появлением рефлекторных болевых мышечно-скелетных синдромов, а также недооценивается роль миофасциальных болевых синдромов, при которых мышца страдает первично. Не последнюю роль в этом у детей играют те или иные повреждения шейного отдела позвоночника в анамнезе (главным образом во время родов). В литературе описывается мозаичность возникающих патогенетических факторов в затруднении оттока венозной крови из черепа. При этом ведущее место в генезе динамических расстройств венозного кровообращения принадлежит миофасциальному болевому синдрому шейной локализации. При локализации миофасциального болевого синдрома в мускулатуре краниовертебрального перехода застойные венозные расстройства обусловлены общими алгическими процессами этой зоны, включая функциональные блокады перехода, тогда как туннельно-компрессионные механизмы в этой зоне не играют определяющую роль венозной дисциркуляции. Туннельно-компрессионные механизмы затруднения венозного кровотока наиболее актуальны при средне- и нижне-шейной локализации миофасциальной боли.
Заключение
С учетом полученных нами данных о сильной корреляционной зависимости ускоренного венозного кровотока и извитости ВСА, ПА (как косвенных проявлениях нарушений в шейном отделе позвоночника, в том числе и проявлениях натальной травмы шейного отдела позвоночника), мы считаем, что у детей и подростков ключевую роль в появлении дисгемии (нарушении венозного оттока) играет «патология/особенности строения» шейного отдела позвоночника и врожденные особенности строения ВСА на экстракраниальном уровне. В качестве основных причин дисгемии в детском возрасте следует рассматривать «врожденную соединительнотканную дисплазию» [19], проявляющуюся в виде патологии шейного отдела позвоночника, с искривлением и извитостью костного канала, либо «родовые травмы с подвывихом 1-2 шейного позвонков» (наличие в анамнезе у большинства обследованных лиц), с нарушением венозного оттока на экстракраниальном уровне.
Учитывая все изложенное выше, также следует сделать вывод о том, что в случае выявления картины венозной дисциркуляции, особенно у молодых лиц, лечение должно быть направлено в первую очередь на восстановление функциональной целостности опорно-двигательного аппарата шейного отдела позвоночника, исправление осанки, мануальные практики, а также соблюдение режимно-ограничительных мероприятий [20].
Литература
- Лелюк В.Г., Лелюк С.Э. Ультразвуковая ангиология. М.: Реальное Время, 2003. 322 с.
- Valdueza J.M., Schmierer K., Mehraein S., Einhдupl K.M. Assessment of normal flow velocity in basal cerebral veins. A transcranial Doppler ultrasound study. 1996. Stroke 27. Р. 1221-1225.
- Schoser B.G., Riemenschneider N., Hansen H.C. The impact of raised intracranial pressure on cerebral venous hemodynamics: a prospective venous transcranial Doppler ultrasonography study // J. Neurosurg. 1999. V. 91, N 5. P. 744-749.
- Stolz E., Jauss M., Horning C. Cerebral venous anatomy in color-coded duplex sonography. What is possible in non-contrast enhanced TCCD? // New trends in cerebral haemodynamics and neurosonology / Eds. Kligelhofer J., Bartels E., Riglenshtein B. 1997. P. 312-319.
- Baumgartner R.W., Gonner F., Muri R. Normal haemodynamics in cerebral veins and sinuses: a transcranial color-coded duplex sonography study // New trends in cerebral haemodynamics and neurosonology / Eds. Kligelhofer J., Bartels E., Riglenshtein B. 1997. P. 312-319.
- Aaslid R. Cerebral hemodynamics // Transcranial Doppler / Eds. Newell D.W., Aaslid R.: — N.Y.: Raven, 1992. Р. 500.
- Шахнович В.А. Нарушение венозного кровообращения головного мозга по данным транскраниальной допплерографии // Ультразвуковая допплеровская диагностика сосудистых заболевания / Под. ред. Никитина Ю.М., Труханова А.И. М.: Видар, 1998. С. 355-400.
- Дическул М.Л., Куликов В.П., Маслова И.В. Ультразвуковая характеристика венозного оттока по позвоночным венам / Ультразвуковая и функциональная диагностика, 2008, N 4. С. 33-40.
- Иваничев Г.А., Долгих Г.Б. Нарушения артериального и венозного кровотока у детей с вертебрально-базилярной недостаточностью // Журнал неврологии и психиатрии, 2007, N 3.
- Долгих Г.Б., Иваничев Г.А. Церебральные сосудистые нарушения у детей с детским церебральным параличем и судорожным синдромом // Казанский медицинский журнал, 2008, N 3.
- Пуцилло М.В., Винокуров А.Г., Белов А.И. Атлас «Нейрохирургическая анатомия» / Под ред. Коновалова А.Н. М.: Антидор, 2002.
- Бурцев Е.М., Андреев А.В., Дьяконова Е.Н., Кутин В.А. Функциональная допплерография в детской ангионеврологии // Тезисы доклада на VIII Международной конференции: Современное состояние методов неинвазивной диагностики в медицине. Сочи, 2001. С. 151-160.
- Никитин Ю.М., Труханов А.И. Ультразвуковая допплеровская диагностика в клинике. МИК, 2004. 496 с.
- Adelson P.D., Bratton S.L., Carney N.A. et al. Guidelines for the acute medical management of severe traumatic brain injury in infants, children, and adolescents. Pediatr. Crit. Care Med. 2003; (4) 3.
- Samuel M., Burge D.M., Marchbanks R.J. Tympanic membrane displacement testing in regular assessment of intracranial pressure in eight children with shunted hydrocephalus // J. Neurosurg. 1998. V. 88. Р. 983-995.
- Bode H. Pediatric application of transcranial Doppler sonography / Wien; N.y.: Springer Verlag, 1988. P. 108.
- Росин Ю.А. Допплерография сосудов головного мозга у детей / СПбМАПО, 2006. 114 с.
- Белкин А.А., Алашеев А.М., Инюшкин С.Н. Транскраниальная допплерография в интенсивной терапии. Методическое пособие для врачей. Екатеринбург: Издание Клинического института Мозга СУНЦ РАМН; 2004.
- Андреев А.В., Лобанова Л.В., Ермолин И.Е. Транскраниальная допплерография и вариационная пульсометрия в диагностике церебральных ангиодистоний у детей // Журнал невропатологии и психиатрии. 1994. N 3. С. 22-23.
- Tsokolov A.V., Tsokolova V.A., Tsokolova M.A., Senchilo V.G., Egorov A.U. Venous discirculation // Journal of the Neurological Sciences. 333 (2013). e518. Abstract — WCN 2013, No102, Topic:8 — Headache. Vienne, Austria. 2013. Neurology in the age of globalization. XXI World Congress of Neurology.
УЗИ сканер RS80
Эталон новых стандартов!
Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Вертебро-базилярная недостаточность: причины, симптомы, лечение
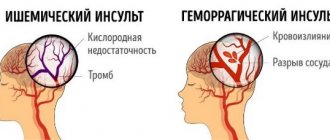
Заболевание характеризуется повторяющимися приступами обратимой ишемии клеток головного мозга (местным снижением кровоснабжения), в результате чего они недополучают необходимое питание.
Ишемические атаки (или малые инсульты вертебрально-базилярной системы) имеют нарастающую этиологию неврологического дефицита и постепенно приводят к расстройствам функционирования центральной нервной системы (ЦНС).
Чаще всего вертебро-базилярную недостаточность отмечают у пациентов, страдающих от симптомов шейного остеохондроза. Развиться заболевание может у людей разных возрастных категорий. На ранних стадиях ВБН полностью обратима, в запущенном состоянии велика вероятность возникновения инсультов.
Анатомия
Парные позвоночные артерии выходят из подключичных, расположенных в верхней части грудной клетки, проходят через отверстия поперечных отростков позвонков шейного отдела, затем через более крупное отверстие в полость черепа. В этом месте позвоночные русла сливаются в единую базилярную артерию, которая базируется в нижних частях ствола головного мозга.
Отходящие от базилярной артерии ветви омывают и снабжают кислородом и питательными веществами мозжечок, мост, затылочные доли обоих полушарий головного мозга, продолговатый мозг и другие отделы. Снижение кровотока в позвоночных и базилярных сосудах первоначально провоцирует временные нарушения (головокружения, расстройства двигательных функций, потерю координации движений и ориентацию в пространстве, головные боли), полное прекращение кровообращения провоцирует некроз определенного участка мозга или инсульт.
Причины возникновения заболевания
Основной причиной формирования вертебро-базилярной недостаточности является нарушение проходимости кровеносных каналов (стеноз). Чаще всего сужению просвета сосудов подвержены участки непосредственного входа в костные каналы или место слияния артерий в одну. Кроме того виновниками развития болезни могут быть атеросклеротические образования в сосудах, врожденные аномалии развития русла сосудов или воспалительные заболевания сосудистой системы.
Существенное влияние на прогрессирование ВБН оказывают разрастающиеся костные образования позвонков (остеофиты), лечение спондилеза позвоночника и/или спондилоартроза у пожилых людей. Самые распространенные причины недостаточности:
- травматические повреждения шейного отдела позвоночного столба;
- тромбозы и тромбофлебиты кровеносных сосудов;
- сдавливание позвоночных или базилярной артерий смещенными позвонками (спондилолистез) или межпозвоночной шейной грыжей, лечение которых не осуществляется;
- поражение мелких сосудов головного мозга, спровоцированное сахарным диабетом;
- гипертоническая болезнь (повышенное артериальное давление);
- фиброзно-мышечная дисплазия, спазмированность шейных мышц или наоборот – гипертрофированность лестничной мышцы, которые ущемляют сосуды.
Клинические проявления ВБН
Развитие недостаточности проявляется различными неврологическими симптомами, как правило, сочетающимися, степень и выраженность которых зависит от размеров и локализации ишемических очагов.
Основные проявления заболевания:
- головокружения, обмороки, тошнота, рвота, потеря ориентации, равновесия, связаны с недостаточным кровоснабжением отдела мозга отвечающего за вестибулярный аппарат;
- нарушение функций органов слуха и зрения (шум в ушах, мелькание мушек или расходящихся кругов, потемнение в глазах, видимость вращения окружающих предметов, их раздвоение или размытость контуров);
- расстройства речи и глотания (осиплость, першение или ощущение кома в горле);
- рассеянность, ухудшение памяти, плохая концентрация внимания, быстрая утомляемость организма, слабость в конечностях;
- эмоциональные всплески (резкая смена настроения), вегетативные приливы (неожиданная потливость, ощущение жара в лице или голове, учащенное сердцебиение, скачки артериального давления);
- пульсирующие, тянущие или жгучие головные боли, лечение которых затрудненно, локализующиеся в затылочной части головы.
Диагностика заболевания
Клинические проявления вертебрально-базилярной недостаточности не имеют специфических проявлений и могут быть сходными с симптомами других болезней. Таким образом, для установки точного диагноза требуется тщательное изучение жалоб пациента, аппаратные исследования, клинические и лабораторные анализы.
Основным методом установки диагноза ВБН является ультразвуковое доплеровское исследование или дуплексное сканирование артерий и сосудов головного мозга и шеи. Методики основаны на изучении скорости прохождения кровяной жидкости по руслу, абсолютно безболезненны и безопасны.
Магнитно-резонансная томография головного мозга позволяет выявить очаги перенесенных ишемических атак, рубцы, инфаркты, поражения мозгового вещества и пр. Рентгенографические снимки шейного отдела позвоночника покажут патологические изменения в структурах, наличие грыж, смещений, компрессий.
Высокоинформативным методом установки причин возникновения недостаточности является ангиография. Позволяет исследовать состояние стенок и просветов мелких сосудов. Состоит из серии рентгеновских снимков произведенных после введения пациенту контрастного красящего вещества.
Лечение вертебро-базилярной недостаточности
Начальные стадии заболевания хорошо поддаются лечению в амбулаторных условиях. При наличии острых неврологических проявлений, стойком стенозе или тромбозе артериальных магистралей лечение рекомендуется проводить в стационаре, чтобы предотвратить образование инсультов.
Лечащий врач назначает комплексную терапию, состоящую из медикаментозных препаратов и физиотерапии. При этом какого-либо общего лечения не может быть выделено, так как рассматривается каждый клинический случай отдельно и назначения проводятся индивидуально.
Общим советом специалистов может быть только исключение факторов, провоцирующих ишемические атаки и влияющих на состояние сосудов головного мозга (ограничение употребления алкоголя и отказ от курения, нормализация массы тела, полноценный отдых и питание, адекватные физические нагрузки, активный образ жизни).
Медикаментозная терапия состоит, обычно, из сосудорасширяющих препаратов (вазодилаторов), веществ, снижающих свертываемость крови (антикоагулянтов и антиагрегантов). Для улучшения кровообращения головного мозга и восстановления пораженных участков применяют препараты метаболического и ноотропного ряда. Незаменимым натуральным средством этой группы являются лекарства содержащие экстракт растения Гинкго Билоба. При необходимости назначаются вещества, контролирующие нормальное состояние артериального давления.
Физиотерапевтические меры состоят из:
- общего или лечебного массажа (улучшает кровообращение в патологических участках);
- ЛФК (укрепляет мышечный корсет шеи, помогает снять спазмированность, улучшает общее состояние организма);
- йога (мягко вытягивает и прорабатывает глубокие мышцы);
- сеансы мануальной терапии (иглоукалывание, рефлексотерапия, релаксотерапия, плантарный массаж доктора Бобыря);
- ношение шейного корсета (стабилизация позвоночника при лечении спондилолистеза);
- гирудотерапия или лечение пиявками (эффективно при лечении сосудов).
Оперативное лечение вертебрально-базилярной недостаточности рассматривается только как крайняя мера и предлагается достаточно малому количеству пациентов. Целью хирургического вмешательства становиться устранение недостатка кровоснабжения мозга, связанного с уменьшением просвета сосудов (стеноза), компрессией артерий костными структурами, межпозвонковыми грыжами или спазмированными мышцами.
Виды операций:
- ангиопластика сосудов, при которой в артерию устанавливается специальный стент, не дающий сузиться просвету или перекрыть пропускное отверстие, позволяет поддерживать нормальную пропускную способность сосудам;
- эндарэктомия – удаление атеросклеротических бляшек с частью внутренней воспаленной стенкой сосуда;
- микродискэктомия – удаление части межпозвоночного диска и/или грыжи диска с последующим вживлением стабилизационных систем или без них.
Автор: К.М.Н., академик РАМТН М.А. Бобырь