1.Общие сведения
Синдром Бехчета – редкое и пока недостаточно изученное заболевание, которое относят к группе системных васкулитов (сосудистых воспалений). Преимущественно поражаются мелкие и средние артерии, что, в свою очередь, обусловливает развитие специфической клинической картины (см.ниже).
Ряд этиопатогенетических, классификационных, диагностических и других вопросов в отношении синдрома Бехчета остаются дискутабельными, несмотря на постепенное накопление статистических данных и исследовательских результатов. Так, противоречивы оценки влияния гендерного фактора (в одних источниках сообщается о преобладании лиц того или иного пола среди заболевших, другие авторы отрицают подобные тенденции), пока не находит объяснения определенная региональная зависимость (коренные жители Средиземноморья, Ближнего и Дальнего Востока заболевают в сотни раз чаще, чем жители, скажем, Северной Америки), расходятся мнения относительно триггерных и этиопатогенетических механизмов, критериев дифференциальной диагностики, подходов к лечению и т.д.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Осложнения
Осложнения при болезни Бехчета появляются тогда, когда поражения доходит до ЦНС, внутренних органов и глаз. В этом случае может появиться:
- глаукома;
- атрофия зрительного нерва;
- потеря зрения;
- паралич;
- потеря слуха;
- умственная отсталость;
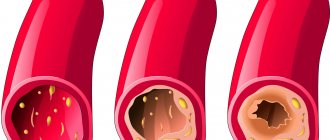
Если болезнь осложняется тромбозом, то состояние может привести к гангрене конечностей.
2.Причины
Непосредственные причины и закономерности развития синдрома Бехчета – один из наиболее актуальных вопросов. Со времени первых клинических описаний и исследований (30-40-е годы ХХ века) было выдвинуто множество предположений и гипотез, наиболее аргументированными из которых представлялась наследственная, инфекционная, аутоиммунная. Однако, например, вирусная или бактериальная (стрептококковая) гипотеза о природе этого заболевания сегодня считается опровергнутой и несостоятельной, хотя некоторые авторы продолжают на ней настаивать. Много неясностей остается и в отношении механизмов наследования, пусковых факторов иммунных и биохимических нарушений, и пр.
Достоверными факторами-провокаторами называют длительное (многолетнее и ежедневное) употребления алкоголя, наличие хронических инфекционно-воспалительных очагов, и т.п.
Генетический фактор четко прослеживается в одних случаях и отсутствует в других.
Посетите нашу страницу Ревматология
Как лечить болезнь Бехчета?
При диагностированной болезни Бехчета проводят комплексное, длительное и системное лечение. Его назначают с учетом локализации поражения и индивидуальных особенностей организма строго в стационаре. Поскольку этиология болезни не установлена, проводится только симптоматическое лечение, направленное на купирование клинических признаков и предотвращение осложнений.
Медикаментозная терапия заключается в назначении больным лекарственных препаратов различных фармакологических групп:
- Противовоспалительных — «Ибупрофен», «Диклофенак», «Индометацин»,
- Антигистаминных — «Супрастин», «Тавегил», «Цетрин»,
- Противовирусных — «Ацикловир», «Изопринозин»,
- Антибактериальных — «Азитромицин», «Цефазолин», «Цопрофлоксацин»,
- Сосудорасширяющих — «Пентоксифиллин», «Никотиновая кислота»,
- Витаминов — «Аевит», «Олиговит»,
- Внтикоагулянтов — «Аспирин», «Трентал», «Курантил»,
- Противоподагрических — «Колхицин», «Аллопуринол»,
- Гормональных — «Преднизолон», «Дексаметазон»,
- Цитостатиков — «Циклофосфан», «Метотрексат».
Местное лечение включает: полоскания рта и обработку язв антисептиками, применение мазей с гепатромбином, индометацином, глюкокортикоидами, субконъюнктивальное введение «Дексаметазона».
В тяжелых случаях прибегают к экстрокорпоральной терапии: плазмаферезу, гемособрции, УФО, лазеротерапии, ультразвуку, индуктотермии. Применение хирургических методик лечения поможет устранить негативные последствия патологии.
3.Симптомы и диагностика
Клиническая картина синдрома Бехчета неспецифична, очень полиморфна и весьма вариативна как по выраженности, так и по типам течения. Ранее типичной триадой считалось сочетание язвенного стоматита, язвенного же воспаления гениталий и воспаления глазных структур (увеит, иридоциклит, конъюнктивит). Однако на сегодняшний день выявлен широкий спектр симптомов, которые в такой же или даже в большей степени присущи синдрому Бехчета, а именно:
- воспаления суставов (артриты);
- поражения кожи, характерные для васкулитов вообще (папулы, пустулы, эритемы и пр.);
- тромбофлебит;
- поражение ЦНС;
- патология желудочно-кишечного тракта;
- расстройства репродуктивной системы;
- в редких случаях – легочная, сердечная, почечная патология, онкопроцессы.
Все эти симптомы и осложнения непатогномоничны (т.е. могут указывать на любое из множества других заболеваний); кроме того, они могут появляться не все сразу, а последовательно, друг за другом, в тех или иных комбинациях, – иногда в течение многих лет. И все же по распознаваемому сочетанию приведенных ниже проявлений, по характеру клинической картины и трансформации симптомокомплекса синдром Бехчета может (а значит, должен) быть диагностирован хотя бы на уровне доминирующего предположения.
Ситуация дополнительно осложняется тем, что при синдроме Бехчета нет не только клинических, но и лабораторных показателей, которые (или определенные сочетания которых) становились бы решающим и однозначным подтверждением диагноза.
О нашей клинике м. Чистые пруды Страница Мединтерком!
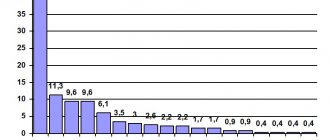
Болезнь Бехчета (ББ) — системный васкулит неизвестной этиологии, проявляющийся рецидивирующим афтозным стоматитом, язвенным поражением гениталий, увеитом и поражением кожи [1]. Данные симптомы составляют основу Международных критериев болезни [2]. К «малым» проявлениям заболевания, встречающимся реже, но, зачастую, определяющим прогноз ББ, относят неврологические и сосудистые (периферические венозные и артериальные тромбозы, аневризмы артерий) расстройства. Именно неврологические (12—20%) и сосудистые (41—43,9%) расстройства, включая поражение внутримозговых сосудов, являются основной причиной летальных исходов при ББ [3].
Частота неврологических расстройств при ББ, по данным литературы [4, 5], колеблется от 2,2 до 59%. Как правило, они выявляются через 3—6 лет от начала ББ [6]. Однако известны случаи, когда ББ дебютирует с таких симптомов, как кома, менингит, острая спутанность сознания, афазия, тетрапарез, острая нейросенсорная тугоухость, что значительно осложняет раннюю диагностику заболевания [7—10]. С другой стороны, при ББ известны случаи бессимптомного поражения ЦНС, диагностируемые с помощью психометрических и инструментальных исследований. H. Zayed и соавт. [11] при обследовании 25 пациентов с ББ, не имевших клинически выраженных неврологических и психических нарушений, обнаружили изменения нервной системы при однофотонной эмиссионной компьютерной томографии (SPECT) у 64% пациентов, а при магнитно-резонансной томографии (МРТ) — только у 25%. Результаты психометрического тестирования показали, что 96% больных имели признаки депрессивного и 92% — тревожного расстройства. В работе португальских исследователей [12] субклинические неврологические и психические нарушения были обнаружены у 27—75% пациентов с Б.Б. Значение бессимптомного поражения ЦНС при ББ не выяснено, однако в работе H. Yesilot и соавт. [13] показано, что примерно у 20% пациентов с ББ без неврологической симптоматики, но имевших изменения МРТ и некоторых нейрофизиологических тестов, в среднем через 13 лет развились неврологические проявления.
На протяжении более 70 лет, прошедших с момента первого описания ББ турецким дерматологом H. Behҫet, исследователи в различных странах пытались систематизировать ее клинические проявления. Результатом стали несколько вариантов классификационных диагностических критериев, в которых неврологические и психические проявления были отнесены к «малым» критериям. Ревматологи и неврологи многих стран все эти годы описывали и пытались классифицировать разнообразные неврологические расстройства при ББ [14, 15]. В 2012 г. по результатам 20-летнего многоцентрового исследования в Японии были предложены предварительные диагностические критерии для классификации неврологических и психических проявлений ББ [16]. Основу последней составило выделение острого и хронического вариантов прогрессирующего поражения ЦНС (табл. 1). На наш взгляд, преимущество данной классификации заключалось в том, что в ней учитывались не только неврологические, но и психические проявления (когнитивные и поведенческие нарушения). Однако эта классификация не нашла широкого применения. В 2014 г. были разработаны международные клинические рекомендации, основанные на мнении 52 экспертов из 22 стран мира. Они отличаются комплексным подходом к оценке неврологических проявлений ББ и содержат их уточненную классификацию с учетом Международных критериев диагностики ББ (ISGBD, 1990 г.) (табл. 2 и 3) и, собственно, рекомендации по диагностике и лечению неврологических расстройств при ББ, согласующиеся с рекомендациями Европейской лиги по борьбе с ревматизмом (EULAR, 2008 г.) (табл. 4, 5, 6) [17, 18]. Психические расстройства, встречающиеся при ББ и имеющие не меньшее значение, к сожалению, не нашли отражения в данных рекомендациях.
Таблица 1. Предварительные диагностические критерии для классификации неврологических расстройств при ББ (Япония, 2012) [16]
Таблица 2. Критерии неврологических расстройств при ББ (рекомендации международного консенсуса (ICR)), 2014 г. Примечание. ISGBD — International Study Group Behҫet Disease Criteria — Международные критерии для диагностики ББ 1990 г.
Таблица 3. Классификация неврологических расстройств при ББ
Таблица 4. Рекомендации по диагностике неврологических расстройств при ББ
Таблица 5. Рекомендации, касающиеся роли исследований в диагностике неврологических расстройств при ББ
Таблица 6. Рекомендации по ведению пациентов с неврологическими проявлениями ББ
Клинические аспекты ББ
Критерии и классификация неврологических проявлений ББ
Международной группой экспертов с целью улучшения диагностики неврологических расстройств при ББ были предложены критерии достоверного и вероятного неврологического расстройства (см. табл. 2).
Существуют два основных типа поражения ЦНС при ББ — паренхиматозное и непаренхиматозное (см. табл. 3 и 4). Неврологические проявления при ББ неспецифичны и включают следующие признаки [19]: головная боль; менингоэнцефалит; рекуррентный асептический менингит или изолированный энцефалит; доброкачественная внутричерепная гипертензия; атаксия и симптомы поражения мозжечка; невропатия глазодвигательных и других черепно-мозговых нервов; нарушения речи (дизартрия, афазия); транзиторная ишемическая атака и острое нарушение мозгового кровообращения; бульбарный и псевдобульбарный паралич; спинномозговые нарушения; расстройство, подобное рассеянному склерозу; пирамидные и экстрапирамидные расстройства; неврит, полиневрит; деменция; судорожный синдром; спутанность сознания; потеря зрения, диплопия, нистагм.
Специфично для ББ паренхиматозное поражение ствола мозга, характеризующееся множественными очагами некроза в белом и сером веществе головного мозга, чаще всего в стволе, базальных ганглиях и внутренней капсуле, с исходом в атрофию мозга и такими клиническими симптомами, как офтальмопарез, нейропатия черепных нервов, дисфункция мозжечка и пирамидная недостаточность. Часто встречается мультифокальное/диффузное паренхиматозное поражение ствола, полушарий головного и спинного мозга, проявляющееся множественными неврологическими симптомами, в частности головной болью, гемипарезом, судорогами, дисфазией, нарушением работы сфинктеров. По данным некоторых авторов [4], паренхиматозное поражение ЦНС наблюдается примерно у 80% пациентов ББ с неврологическими расстройствами.
Непаренхиматозное поражение ЦНС включает тромбоз венозных синусов головного мозга (ТВСГМ), синдром внутричерепной гипертензии (псевдоопухолевый синдром), аневризмы артерий мозга, аневризмы/расслоение экстракраниальных артерий и острый менингеальный синдром.
Изолированное поражение спинного мозга встречается при ББ редко. Неврологическая симптоматика при ББ не всегда связана с самим заболеванием, а может быть обусловлена сопутствующими, например хронической мигренью, острым нарушением мозгового кровообращения (ОНМК), или быть связана с нежелательными эффектами терапии ББ, вторичной инфекцией и новообразованиями [17].
Наиболее частым (42,4—63%) неврологическим симптомом при ББ является головная боль [12, 16]. В большинстве случаев она не связана с ББ и может быть проявлением хронической мигрени или классифицируется как головная боль напряжения. Только в 10% головная боль при ББ ассоциируется с основным заболеванием, чаще всего с ТВСГМ, и, как правило, сочетается с другими неврологическими симптомами [17].
Если неврологические нарушения присутствуют уже в дебюте заболевания, то проводится дифференциальная диагностика ББ с рассеянным склерозом (РС) и другими системными воспалительными заболеваниями (системная красная волчанка (СКВ), болезнь Шегрена, саркоидоз и первичная лимфома ЦНС). Нарушения чувствительности, неврит зрительного нерва, межъядерная офтальмоплегия, атаксия и мозжечковая дизартрия более характерны для РС, в то время как головная боль, двигательные, псевдобульбарные расстройства и когнитивно-поведенческие нарушения чаще встречаются при Б.Б. Кроме того, в ЦСЖ большинства больных с РС встречается олигоклональная секреция, что не характерно для Б.Б. Нейтрофилы преобладают в ЦСЖ пациентов с ББ, в то время как для ЦСЖ больных с РС характерно преобладание лимфоцитов. Все 19 нейропсихических проявлений, характерных для СКВ, могут встречаться и при ББ, что сближает эти заболевания. В то же время для СКВ более характерны так называемые «диффузные» психические синдромы — головная боль, психические расстройства (тревожно-депрессивные, психотические), а для ББ — «очаговые» (нейропатия черепных нервов, симптомы поражения ствола мозга, базальных ганглиев) [5]. В случае сочетания увеита с диэнцефальным синдромом необходимо дифференцировать ББ с первичной лимфомой ЦНС. Острое паренхиматозное поражение ЦНС при ББ может симулировать ОНМК (см. табл. 4).
Психические расстройства при ББ
Психические расстройства характерны для 26,5—88,3% пациентов с ББ, однако в большинстве публикаций им уделяется гораздо меньше внимания, чем неврологическим. Установлено, что качество жизни и трудоспособность при наличии психических расстройств у больных ББ значительно ниже, чем без них [20—22]. Влияние их на клинику, прогноз и исходы ББ до настоящего времени изучены недостаточно.
В последние годы установлено, что депрессия является значимым независимым фактором риска повышенной смертности при ревматических заболеваниях, в частности ревматоидном артрите (в 2,5—3,5 раза) [23]. При депрессии отмечены значительно более низкие (в 3 раза) показатели приверженности к лечению больных хроническими соматическими заболеваниями [24], что можно объяснить влиянием нескольких факторов: депрессивными переживаниями с отсутствием надежды на выздоровление, когнитивными нарушениями (КН) и суицидальным поведением. Одним из распространенных вариантов такого поведения является отказ больных от лечения соматического заболевания.
Как и при других ревматических заболеваниях, при ББ можно отметить и тесную связь с депрессией, обусловленную влиянием общих патогенетических, прежде всего стрессовых, факторов [25]. Психические расстройства могут предшествовать ББ, начинаться одновременно, или уже на ее фоне. Не менее значима в их развитии роль органических факторов ЦНС, провоцирующих формирование психоорганического синдрома и КН.
Существует мнение, что по частоте и спектру психические нарушения при ББ наиболее близки к таковым при СКВ [5, 20, 21]. Наиболее часто (44,4—88,3%) у больных ББ наблюдают депрессивные, тревожные расстройства и КН, преимущественно в легкой форме [5, 21]. Расстройства тревожно-депрессивного спектра (РТДС) выявляют у 20,6—86,7% больных с ББ [20, 21]. Среди них преобладают хронические варианты депрессии — дистимия (33,3%) и рекуррентное депрессивное расстройство (28,3%) [21]. Тревожные расстройства (генерализованное тревожное расстройство, расстройство адаптации с тревожно-депрессивным синдромом) встречаются у 13—23,5% пациентов с ББ [20, 21]. Замечено, что выраженность депрессии и тревоги при РТДС у пациентов с ББ выше при наличии артрита [22]. Крайне редко у больных встречаются острые психозы (2,9%), в частности маниакальные (5,9%), причем на их возникновение не исключено влияние терапии высокими дозами глюкокортикоидов [20, 26]. Имеются данные о возможном развитии обсессивно-компульсивного расстройства и панических приступов (паническое расстройство) на фоне приема азатиоприна [27]. Практически не встречаются при ББ биполярное аффективное расстройство и шизофрения — описаны лишь единичные случаи [28, 29]. Столь большая разница в частоте психических расстройств при ББ, по данным разных авторов, связана, вероятно, с культуральными особенностями выборок пациентов и различием инструментов психометрической оценки, используемой авторами. В большинстве работ любые психические нарушения, включая КН, связываются с ББ, хотя существует и другая точка зрения, предполагающая влияние факторов, не связанных с основным заболеванием, на их возникновение [30—32]. Показано, что легкие КН при ББ в большей степени ассоциируются с низким образовательным уровнем пациентов, злоупотреблением алкоголем и психоактивными веществами, занятием травмоопасными видами спорта (борьба, бокс). Умеренные К.Н. сопровождаются более высокой активностью ББ, часто сочетаются с паренхиматозным поражением ЦНС и депрессией [12, 21, 31]. Как правило, редукция легких и умеренных КН отмечается на фоне адекватной терапии ББ и психофармакотерапии депрессии.
К основным факторам, влияющим на развитие психических расстройств при ББ, в настоящее время относят стрессовые [12]. Доказано, что у 80% больных с ББ развитию РТДС, как и самой ББ, предшествовали острые или хронические стрессовые факторы, 58,3% пациентов пережили психотравмирующие события в детском и подростковом возрасте [21]. Несмотря на наличие такого рода данных, ряд авторов полагают [21, 33], что психические расстройства развиваются уже на фоне ББ; при увеличении продолжительности ББ более 3 лет риск развития последних возрастает в 12 раз.
Нарушения сна встречаются примерно у 30% пациентов с Б.Б. Чаще они ассоциируются с РТДС [34]. 32,5% пациентов с ББ страдают синдромом обструктивного апноэ во сне [34]. Для 1/3 больных характерен синдром беспокойных ног — сенсомоторное расстройство, характеризующееся неприятными ощущениями в нижних конечностях, которые появляются в покое, чаще в вечернее и ночное время, вынуждают больного совершать облегчающие их движения и часто приводят к нарушению сна. Патогенетические механизмы данной патологии до конца не выяснены. В 2011 г. группой авторов из Турции [35] было показано, что рассматриваемый синдром встречается у пациентов с ББ чаще, чем в популяции (29,4 и 4,8% соответственно). В этом исследовании было замечено, что его тяжесть положительно коррелирует с продолжительностью ББ.
Сексуальные нарушения у больных ББ расцениваются некоторыми исследователями как результат депрессогенного эффекта хронического воспаления. Нарушение сексуальной функции обнаружено у 47,9% обследованных женщин с ББ (в контрольной группе — у 17,5%). В сравнении с контролем средний балл по опроснику самооценки депрессии Бека у пациенток с ББ был значительно выше, и именно с этим показателем коррелировала величина сексуального функционального индекса. Статистической связи между язвенным поражением кожи гениталий и этим индексом у больных не обнаружено [36]. При проведении подобного исследования среди мужчин также не установлено связи между сниженной эректильной функцией и язвенным поражением кожи гениталий, слизистых, глазной патологией, особенностями терапии и остротой заболевания, но выявлена корреляция с выраженностью депрессии [37].
Таким образом, несмотря на большой интерес к изучению психических расстройств при ББ, остается много нерешенных вопросов, в частности являются ли такие расстройства при ББ проявлением органического поражения ЦНС в рамках основного заболевания, либо это самостоятельные коморбидные расстройства, имеющие общие с ББ провоцирующие факторы, в частности стресс и связанные с ним дисфункцию гипоталамо-гипофизарно-надпочечниковой системы и нарушения иммунного ответа. Остается также неясным, какова природа КН — органическая, связанная с паренхиматозным поражением ЦНС, либо КН в большей степени обусловлены РТДС. Ответы на эти вопросы крайне важны для определения подходов к терапии психических расстройств при ББ. В настоящее время большинство исследователей предлагают комплексный терапевтический подход — активная противовоспалительная и иммуносупрессивная терапия ББ и психофармакотерапия, включающая антидепрессанты, нейролептики и акатинол мемантин для коррекции выраженных КН [38]
Лабораторные и инструментальные исследования в диагностике неврологических расстройств при ББ
Сывороточные воспалительные маркеры
Несмотря на то что увеличение СОЭ и других сывороточных воспалительных маркеров ассоциируется с активностью ББ, нет однозначной связи между ними и неврологическими расстройствами (см. табл. 4). Существуют несколько работ, подтверждающих, что обострение неврологических симптомов ББ сопровождается обострением других ее системных проявлений. Только в одном исследовании отмечено повышение концентрации ряда воспалительных маркеров менее чем у ¼ пациентов с неврологическими проявлениями ББ [17].
Данные нейровизуализации
Важное значение в диагностике неврологических расстройств при ББ имеет нейровизуализация (см. табл. 5), особенно магнитно-резонансная томография (МРТ). Изменения, выявляемые на МРТ при ББ, к настоящему времени хорошо описаны в литературе.
Для острой/подострой фазы паренхиматозного поражения ЦНС на МРТ характерны очаговые изменения, имеющие гипо- или изоинтенсивный сигнал на Т1-взвешенных изображениях (Т1ВИ). Описано усиление очагов при внутривенном введении гадолиниевых контрастных средств. На Т2-взвешенных изображениях (Т2ВИ), а также изображениях FLAIR эти очаги имеют гиперинтенсивный сигнал. Кроме того, описано снижение коэффициента диффузии в очагах поражения на диффузионных изображениях [17].
В хроническую фазу паренхиматозного поражения очаговые МРТ-изменения частично регрессируют вплоть до полного разрешения, а также не накапливают контрастное вещество. На месте очагов могут формироваться участки атрофии, что особенно характерно для ствола мозга. Для этой фазы обычны неспецифические очаговые изменения в белом веществе головного мозга, что иногда вызывает трудности при проведении дифференциального диагноза с РС [17].
Типичной локализацией очаговых изменений при паренхиматозном поражении ЦНС у больных с ББ является ствол мозга. Повреждения обычно выявляются в мосту, среднем мозге, базальных ядрах и диэнцефальных структурах. Множественные мелкие очаги в белом веществе мозга при ББ, как правило, локализуются субкортикально. Они не всегда расположены в перивентрикулярных областях, что принципиально отличает их от повреждений при Р.С. Для последнего характерны преимущественная локализация очагов именно перивентрикулярно и редкое вовлечение базальных ядер, внутренней капсулы и периферической части моста. Заметим, что субкортикальная локализация очагов свойственна также для СКВ, но в отличие от ББ поражение ствола мозга и базальных ядер для этого заболевания не характерно. В случае одиночных изолированных изменений в полушариях головного мозга необходимо проведение дифференциальной диагностики с опухолью, абсцессом и врожденными кистами [17].
Единичные или множественные воспалительные изменения различной протяженности могут выявляться в шейном или грудном отделах спинного мозга. Обычно они сочетаются с изменениями в стволе, базальных ядрах или других отделах мозга. Изолированные повреждения в спинном мозге крайне редки [17].
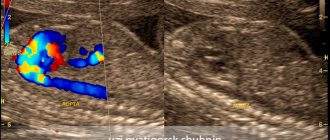
Для выявления непаренхиматозного поражения ЦНС при ББ, а именно ТВСГМ или тромбоза внутримозговых вен показано выполнение магнитно-резонансной (МРВ) или компьютерной венографии (КВ). В случае острого менингеального синдрома для подтверждения вовлечения менингеальных оболочек рекомендовано выполнение МРТ с внутривенным контрастным усилением (см. табл. 5) [17].
Многие авторы подтверждают высокую информативность SPECT с Тс при диагностике поражения ЦНС при Б.Б. Особый интерес данная методика вызывает в связи со способностью демонстрировать ранние субклинические нарушения перфузии и локальные метаболические изменения в головном мозге, которые, зачастую, протекают асимптомно и могут предшествовать клинически выраженным нейропсихическим проявлениям ББ. A. Garcia-Burillo и соавт. [19] показали, что по данным SPECT нарушения имели 69,7% пациентов с ББ, среди которых только 36% имели клинические и МРТ-признаки поражения ЦНС. Авторы предлагают данную методику не только для выявления ранних изменений в ЦНС, связанных с ББ, но и мониторинга и оценки эффективности терапии неврологических расстройств при ББ.
Цереброспинальная жидкость
Изменения в ЦСЖ определяются у 70—80% пациентов ББ с паренхиматозным поражением ЦНС [4, 17, 39]. Концентрация белка в ЦСЖ умеренно увеличена, олигоклональная секреция обычно отсутствует. В 60—80% случаев паренхиматозного поражения ЦНС при ББ в ЦСЖ имеет место лейкоцитоз до 4,0·103 лейкоцитов/л. Лейкоцитоз может быть за счет нейтрофилеза (чаще), лимфоцитоза или быть смешанным по клеточному составу. Уровень глюкозы в ЦСЖ при поражении ЦНС у больных с ББ, как правило, не изменен. При снижении этого показателя целесообразно исключить инфекцию. Пациенты с ТВСГМ или внутричерепной гипертензией без тромбоза синусов (псевдоопухолевый синдром) обычно имеют нормальную ЦСЖ, но давление, с которым она вытекает, повышено (см. табл. 5) [17].
Интерлейкин-6
Сывороточная концентрация интерлейкина-6 (ИЛ-6), как правило, коррелирует с активностью ББ, а его содержание в ЦСЖ обычно повышено при остром паренхиматозном поражении ЦНС [40, 41]. Повышение концентрации ИЛ-6 в ЦСЖ при паренхиматозном поражении ЦНС часто ассоциируется с повышением концентрации белка и лейкоцитов в ЦСЖ, и эти три параметра ассоциируются с активностью ББ и прогнозом в течение 3 лет наблюдения. Крайне редко повышение уровня ИЛ-6 в ЦСЖ при паренхиматозном поражении ЦНС у больных с ББ не сопровождается увеличением белка и лейкоцитов в ЦСЖ [17].
Исследования японских авторов [17] продемонстрировали снижение уровня ИЛ-6 в ЦСЖ в ответ на различную терапию Б.Б. Так как в эти исследования было включено небольшое количество пациентов, однозначные выводы о необходимости исследования этого маркера для мониторинга терапии неврологических расстройств при ББ сделать нельзя.
Тест патергии и неврологические расстройства
В седьмой рекомендации по диагностике неврологических проявлений ББ авторы [17] предлагают использовать тест патергии при подозрении на неврологические расстройства в рамках ББ, поскольку положительный результат, особенно в сочетании с другими системными проявлениями болезни, вносит существенный вклад в диагностику (см. табл. 5) [17]. Однако, несмотря на то что этот симптом входит в критерии диагностики ББ, он не является патогномоничным. Ложноположительный тест патергии может отмечаться при гангренозной пиодермии (pyoderma gangrenosum)
, Sweet-синдроме, воспалительных заболеваниях кишечника, семейной средиземноморской лихорадке, острой миелоидной лейкемии и на фоне терапии интерфероном-α [42, 43]. Кроме того, тест патергии имеет значительные географические различия. В то время как 60—70% пациентов с ББ в Турции и Японии имеют положительный тест патергии, он практически не встречается у больных с ББ в Северной Европе и Северной Америке [17, 43].
HLA — B 51 и неврологические расстройства
В восьмой рекомендации [17] авторы указывают на то, что несмотря на ассоциацию ББ с позитивностью по HLA-B5 и, более точно, с HLA-B51 аллелью, до сих пор не ясно, имеет ли значение HLA-B51/В5 тестирование для диагностики и прогноза ББ и неврологических расстройств в ее рамках (см. табл. 5). Большинство проведенных исследований не выявило корреляции неврологических проявлений ББ или их более тяжелого течения с позитивностью по HLA-B51/В5 [17, 44].
Нейрофизиологические тесты
Нейрофизиологические тесты могут быть полезными в диагностике поражений периферической нервной системы или поражения зрительного нерва при ББ [17].
ЭЭГ можно использовать при проведении дифференциальной диагностики ББ и острого вирусного энцефалита [45]. Зрительные вызванные потенциалы помогают в определении поражения зрительного нерва, однако сопутствующий увеит, часто встречающийся при ББ, может обесценить данную методику [46]. Большинство результатов исследований демонстрирует различные отклонения от нормы нейрофизиологических тестов при отсутствии клинических симптомов поражения нервной системы [47, 48]. Это, в частности, асимптомное нарушение нервной проводимости, результаты электромиографии, двигательные, чувствительные или стволовые вызванные потенциалы. Таким образом, диагностика неврологических расстройств при ББ не может основываться только на данных нейрофизиологических тестов (см. табл. 5) [17].
Биопсия нервной ткани
Патоморфологические изменения, встречающиеся в тканях нервной системы при ББ, не являются патогномоничными, однако хорошо описаны в литературе. Основные патоморфологические проявления острого/подострого паренхимального поражения ЦНС — периваскулярная инфильтрация лимфоцитами, нейтрофилами и редко эозинофилами с признаками некроза или без такового (периваскулит). В более поздних стадиях воспалительная инфильтрация менее характерна, преобладают глиоз и потеря аксонов [49].
Так как биопсия является инвазивной процедурой, прибегать к ней рекомендовано только когда другие диагностические возможности (клинические, нейровизуализационные и анализ ЦСЖ) исчерпаны, в частности при опухолевидных проявлениях (см. табл. 5) [17].
Дополнительные методы в диагностике психических расстройств
Помимо клинического психопатологического обследования больных, для диагностики психических расстройств рекомендованы принятые в современной психиатрии скрининговые и психометрические шкалы и формулировка диагноза по МКБ-10 [50]. Из скрининговых шкал наиболее часто используется госпитальная шкала тревоги и депрессии (Hospital Anxiety and Depression Scale — HADS) [51]. В качестве психометрических шкал применяют шкалу депрессии Мантгомери—Асберг (Montgomery and Asberg Depression Rating Scale — MADRS) [52], шкалы Гамильтона для оценки выраженности депрессии и тревоги [53] (Hamilton Depression Rating Scale — HAM-D; Hamilton Anxiety Rating Scale — HAM-A), шкалы Бека для оценки депрессии (Beck Depression Inventory — BDI) и тревоги (Beck’s anxiety inventory — BAI) [54], опросник для оценки выраженности тревоги (State-Trait Anxiety Inventory — STAI-T) [55], батарею стандартных нейропсихологических тестов для определения КН [12, 20, 56].
Тактика ведения пациентов с неврологическими расстройствами при ББ
Лечение паренхиматозного поражения ЦНС
До сих пор контролируемых или сравнительных клинических исследований, посвященных лечению неврологических проявлений ББ, не проводилось [18]. Большинство неврологов, имеющих опыт лечения ББ, в случае обострения или острого проявления заболевания применяют внутривенные инфузии метилпреднизолона по 1 г/сут в течение нескольких дней с последующим назначением противовоспалительной дозы ГК внутрь в течение 2—3 мес с медленным снижением их суточной дозы до поддерживающей, аналогично лечению, применяющемуся при других воспалительных заболеваниях с поражением ЦНС (СКВ и саркоидоз) [18, 57, 58]. Для исключения ранних рецидивов важно избегать резкого прекращения терапии. Дозы и продолжительность первоначальной внутривенной и последующей пероральной терапии ГК широко различаются в разных центрах [59] (см. табл. 6) [17].
Ретроспективные исследования показывают, что 2/3 пациентов с поражением различных отделов мозга наблюдается хорошее восстановление после курса терапии ГК, но 1/3 больных с ББ имеют частые рецидивы и прогрессирование неврологических расстройств [4, 17]. Назначение модифицирующих течение болезни препаратов показано при неврологических проявлениях ББ и направлено на контроль воспалительного процесса, уменьшение или предотвращение обострений, уменьшение дозы пероральных ГК [17, 18]. Во многих международных центрах препаратом первой линии, направленным на купирование различных серьезных проявлений ББ, в том числе неврологических, является азатиоприн [17, 18]. Существуют также работы, в которых подтверждается успешное использование при неврологических симптомах ББ микофенолата мофетила [60], метотрексата [61], хлорамбуцила [62] и циклофосфамида [63] (см. табл. 6) [17, 18].
Ряд исследований подтверждает эффективность ингибиторов ФНО-α при неврологических проявлениях Б.Б. Наибольший опыт накоплен в отношении инфликсимаба [64, 65]. Показан его быстрый положительный эффект не только в острую стадию неврологических расстройств, но и сохранение эффективности при последующем наблюдении в течение 1 года и 4 лет [66, 67]. Как альтернативу при неэффективности инфликсимаба ряд авторов [68, 69] рекомендует использование адалимумаба. Описано несколько случаев успешного применения этанерцепта [70], тоцилизумаба [71] и интерферона-α [72].
Поражение глаз при ББ является показанием для назначения циклоспорина. Необходимо помнить, что он может оказывать нейротоксический эффект и поэтому не должен назначаться или должен быть отменен у пациентов с ББ и подозрением на неврологические нарушения (см. табл. 6) [17, 18, 73, 74].
Лечение тромбоза венозных синусов головного мозга
Стандартная терапия системных венозных тромбозов и ТВСГМ любой этиологии обычно включает антикоагулянты [75]. Однако их назначение при ТВСГМ больным с ББ является предметом активных дискуссий. До сих пор нет точных данных, подтверждающих мнения различных сторон. Противники применения антикоагулянтов считают, что ТВСГМ при ББ происходят вследствие воспалительного процесса, и образующийся тромб плотно фиксирован к стенке сосуда [76], что является основанием для назначения только противовоспалительных препаратов. Кроме того, существует вероятность разрыва артериальной аневризмы той или иной локализации при назначении антикоагулянтов больным с ББ, что может иметь тяжелые последствия [77]. Сторонники применения антикоагулянтов соглашаются использовать противовоспалительные препараты для борьбы с воспалительной природой тромбоза, но предпочитают назначать их после исключения артериальных аневризм для снижения риска дальнейшего увеличения размера тромба в венозной системе мозга. Международные рекомендации учитывают мнение обеих сторон [17] (см. табл. 6). При назначении антикоагулянтов длительность их использования обычно составляет 3—6 мес [78]. Однако в случаях, когда существуют четкие доказательства присутствия у пациента каких-либо протромботических факторов, возможен и пожизненный прием антикоагулянтов.
Прогностические факторы
Согласно ретро- и проспективным исследованиям, посвященным неврологическим аспектам ББ, плохими прогностическими факторами признаны поражение ствола мозга и спинного мозга, частые обострения, раннее прогрессирование и плеоцитоз в ЦСЖ при паренхиматозном поражении ЦНС (см. табл. 6). Инвалидность и неспособность к самообслуживанию в дебюте заболевания, обострение на фоне снижения дозы ГК, лихорадка, менингеальные симптомы и дисфункция мочевого пузыря также рассматриваются как возможные факторы, ассоциированные с плохим прогнозом. Пол, наличие других системных проявлений ББ и возраст на момент начала заболевания никак не влияют на прогноз неврологических расстройств при Б.Б. Несмотря на то что не существует данных рандомизированных контролируемых исследований, международные эксперты рекомендуют раннее назначение модифицирующих препаратов, когда у пациента с ББ и неврологическими симптомами выявляется один или несколько прогностически неблагоприятных факторов (см. табл. 6) [17].
Заключение
Неврологические и психические расстройства при ББ существенно влияют на тяжесть заболевания и в отсутствие своевременной диагностики и адекватной терапии значительно ухудшают прогноз и повышают риск летального исхода. Предложенные международной группой экспертов рекомендации по классификации, диагностике и терапии неврологических расстройств [17] позволят всем специалистам, сталкивающимся с этим тяжелым проявлением ББ, своевременно диагностировать и назначать адекватную терапию, что поможет избежать прогрессирования поражения, улучшит качество жизни пациентов и прогноз. Дальнейшее изучение ПР при ББ обеспечит лучшее понимание их взаимосвязи с ББ для профилактики последствий и будет способствовать включению таких нарушений в классификационные критерии и рекомендации по ведению пациентов с ББ.
Этиология заболевания
Конкретные причины зарождения болезни Бехчета до сих пор не выявлены. Сегодня существует две теории появления патологии: генетическая и инфекционная. Принимая во внимание тот факт, что порок гораздо чаще встречается у пожилых людей, скорее всего, важную роль играет наследственная предрасположенность в комбинации с внешними пагубными факторами.
Генетически заболеванию в большей степени подвержены люди, имеющие антигены HLA-В51 и аномальные уровни цитокинов IL-6, 17, 8, 21.
Что касается инфекционной теории развития болезни, главное место в ней отводится стрептококкам, герпетическим вирусам и микобактериям туберкулеза.
Кроме всего прочего, на появление этого порока может влиять продолжительное злоупотребление спиртными напитками, наркотическими препаратами, табаком, присутствие аутоиммунных патологий, которые сопровождаются повреждением слизистых оболочек.
Профилактика
Специфической профилактики против болезни Бехчета не существует, потому что не выяснены её причины. Можно лишь выделить основные моменты, которые помогут поддерживать иммунитет в нормальном состоянии:
- своевременно лечить инфекционные заболевания;
- купировать хронические инфекционные заболевания;
- следить за режимом дня;
- регулировать физическую активность;
- отказаться от неконтролируемого приёма препаратов;
- строго выполнять предписания врача;
- принимать меры по поднятию иммунитета;
Рекомендуется соблюдать гипоаллергенную диету с повышенным содержанием клетчатки.
Группы риска
Принимая во внимание тот факт, что патология встречается чаще всего на территории между Средиземноморьем и Азией, ее еще нередко называют пороком Шелкового пути. В других местностях случаи заболевания болезнью Бехчета фиксируются чрезвычайно редко.
Вам будет интересно:»Блефарогель-2″: инструкция по применению, отзывы
Наиболее часто заболевание встречается в Турции, потом следуют: Япония, Саудовская Аравия, Иран и Корея. В прочих странах заболеваемость составляет всего один случай примерно на 100 тысяч человек.
Болезнь Бехчета у мужчин диагностируется намного чаще, нежели у женщин. Исключением являются лишь Япония и Корея — здесь патология поражает по большей части именно женское население. Первые признаки появляются, как правило, у пациентов, старше 40 лет.
Особенности выявления
Высокоспецифичным симптомом заболевания считается позитивный тест патергии. Он является положительным, если спустя 1-2 суток после осуществления подкожного укола у больного возникает пустулезная сыпь в зоне инъекции.
Помимо этого, при выявлении патологии в обязательном порядке производится дифференциальная диагностика с похожими недугами:
- заболеванием Крона, злокачественными опухолями кишечника, неспецифическим язвенным колитом;
- герпетическим стоматитом, генитальным герпесом;
- реактивным артритом и анкилозирующим спондилоартритом;
- рассеянным склерозом.
При осуществлении диагностики во внимание принимаются результаты:
- ультразвукового исследования брюшных органов;
- анализов на онкомаркеры;
- обследования глазного дна;
- биохимического тестирования крови;
- иммунологического исследования крови;
- ирригоскопии;
- ОАМ;
- ОАК;
- электрокардиограммы;
- колоноскопии;
- рентгенографии и УЗИ суставов;
- фиброгастродуоденоскопии.
Обязательными являются гистологические обследования биоптатов сформировавшихся у пациента язв.
Кроме всего прочего, пострадавшему могут быть рекомендованы консультации других специалистов узкой направленности: офтальмолога, кардиолога, невролога, гастроэнтеролога, нефролога и других.
Опасность синдрома
Какими последствиями для пациента может обернуться болезнь Бехчета? Синдром способен привести к:
- генерализованному афтозному стоматиту;
- глубоким язвам на слизистых оболочках влагалища, полового члена, ротовой полости, мошонки;
- большим рубцам вместо язв.
В случае присоединения инфекции бактериального характера образовавшиеся язвы могут наполняться гноем. Кожные симптомы болезни характеризуются возникновением папуло-везикулезных сыпей, васкулитов разной тяжести, узловатой эритемы, гнойных пустул, пиодермий. У многих пациентов наблюдается также выпадение волос в форме звездной алопеции.
В случае вовлечения в патологический процесс суставов зарождается симметричный полиартрит, который характеризуется отсутствием деструктивных изменений.
Появление увеита провоцирует ухудшение зрения, возникновение фотофобии, хронического слезотечения, затуманенности и размытости изображений. Развитие этого состояния способно повлечь за собой полную слепоту.
Терапия
Полностью избавиться от этой патологии невозможно. Болезнь Бехчета характеризуется хроническим течением, но комплексная терапия дает возможность перевести порок в стадию ремиссии и постоянно контролировать возникновение обострений. Таким образом можно значительно повысить качество жизни пациента.
Лечение болезни Бехчета предусматривает использование иммуносупрессивных и цитостатических медикаментов. Эти препараты могут сочетаться с глюкокортикостероидами и «Инфликсимабом».
В случае обнаружения выраженных артритов желательно применение нестероидных противовоспалительных лекарств, метотрексата и колхицина.
Для устранения тяжелых повреждений пищеварительной системы прописываются глюкокортикостероиды, азатиоприн, сульфасалазин, ингибиторы ФНО-альфа.
При наличии соответствующих показаний пациенту могут быть дополнительно назначены антибиотики и противовирусные препараты.
Другие признаки
Нередким симптомом болезни Бехчета является волнообразная лихорадка, потеря веса даже при полноценном питании. В случае зарождения язвенных образований на слизистой оболочке пищеварительного тракта наблюдаются кровавые поносы.
Болезнь Бехчета у детей, взрослых женщин и мужчин протекает практически идентично. Единственное различие кроется в том, что у представителей сильного пола в зрелом возрасте намного быстрее развивается поражение зрительного аппарата и чаще возникают тромбофлебиты.
Хотя полный комплекс признаков патологии отмечается, как правило, после 40 лет, уже в детском возрасте пациенты сталкиваются с регулярными афтозными стоматитами, систематическими зрительными разладами, судорожными приступами, мигренями, расстройствами стула, иногда возникающими кровяными сгустками после дефекации.
Мужчины, кроме всего прочего, могут также жаловаться на хроническую отечность мошонки.