Пролапс трикуспидального клапана – редкая сердечная болезнь органического происхождения. Обнаруживается такой порок у одного человека из 10 тысяч. Чаще всего он диагностируется у представителей мужского пола, которые в анамнезе имеют ишемическую болезнь сердца или патологии коронарного кровообращения.
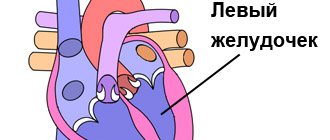
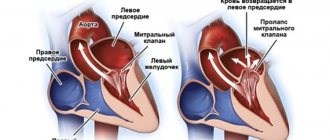
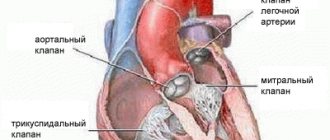
Трикуспидальный клапан соединяет между собой правое предсердие и правый желудочек. Его функция — обеспечить движение крови по направлению к аорте и легочной артерии и ограничить ее обратное затекание в предсердие.
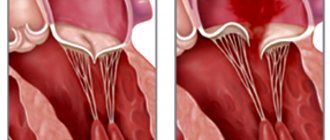
Дефект работы этого сердечного клапана заключается в его неполном смыкании или провисании в правое предсердие во время диастолы, из-за чего кровь забрасывается в обратном нормальному кровотоку направлении (этот процесс называется регургитация). Патологические изменения в работе этого клапана вызываются процессами дегенерации и дисплазии его клеток, поэтому он утрачивает свою природную эластичность и как бы «проваливается внутрь».
Причины
Развитие пролапса трикуспидального клапана провоцируют врожденные или приобретенные факторы.
- Нарушение нормального внутриутробного развития, когда на плод могут повлиять различные токсические вещества (при бесконтрольном самолечении матери фармакологическими препаратами, злоупотреблении вредными привычками).
- Гипоксия плода, недостаточное поступление кислорода.
- Токсикозы беременной.
- Резус-конфликт между матерью и плодом.
- Дефицит питательных веществ в рационе женщины, голодание, строгие диеты.
- Генетические аномалии, обусловленные наследованием дефектных хромосом (синдром Элерса-Данлоса, синдром Марфана, врожденная контрактурная арахнодактилия, эластическая псевдоксантома).
- Ревматизм или ревматоидный артрит.
- Кардиомиопатии.
- Патологии других клапанов сердца (митрального и аортального).
- Осложнения после вирусных или бактериальных заболеваний в раннем детстве (гнойных ангин, гломерулонефритов, пневмоний).
- Опухоли, при которых в организме вырабатывается особое вещество, разрушающее миоциты (сердечные клетки).
- Инфекционные заболевания сердца (миокардит, перикардит, эндокардит).
- Гипертиреоз, тиреотоксикоз.
- Травматические повреждения грудной клетки (ушибы, ранения, образование гематом).
- Разрушение сердечных волокон из-за токсического воздействия лекарственных средств, наркотиков, этилового спирта.
- Бронхолегочные заболевания с нарушением вентиляции органов.
- Цирроз печени.
- Аутоиммунные патологии.
- Иммунодефициты.
- Системные болезни (склеродермия, красная волчанка, васкулиты).
- Гормональные или обменные заболевания.
- Артерииты.
- Воздействие ионизирующего излучения и плохой экологии.
Журнал «Здоровье ребенка» 2(5) 2007
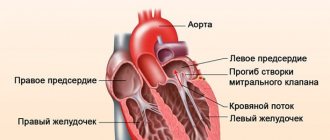
Пролапс митрального клапана (ПМК), в основе которого лежат структурно-функциональные нарушения митрального клапана сердца, приводящие к прогибанию створок клапана в полость левого предсердия в момент систолы левого желудочка, занимает ведущее место в структуре заболеваний детского возраста.
За последние годы частота встречаемости ПМК увеличилась, поэтому, несмотря на то что наиболее характерным аускультативным проявлением феномена ПМК является наличие систолических щелчков (кликов) в сочетании с систолическим шумом, при широком внедрении в практику ультразвуковых методов исследования стало ясно, что даже отсутствие у детей каких-либо жалоб, клинических симптомов и аускультативных изменений не исключает возможности его существования [1, 2].
На современном этапе убедительно доказана этиопатогенетическая гетерогенность феномена ПМК, проявляющаяся клиническим полиморфизмом и представленная такими наиболее признанными факторами, как, во-первых, врожденные микроаномалии архитектуры створок, хорд и атриовентрикулярного кольца, которые со временем из-за повторяющихся микротравм на фоне гемодинамических воздействий становятся более выраженными, сопровождаясь избыточной продукцией в строме клапана коллагена преимущественно 3-го типа, и, во-вторых, теория первичного дефекта развития соединительнотканного аппарата митрального клапана, что сочетается с повышением числа стигм дизэмбриогенеза [2, 7, 14]. На клинические проявления ПМК влияют: степень пролабирования клапана, фон, на котором выявляется ПМК, характер электрокардиографических нарушений, наличие осложнений [8–10, 13].
В настоящее время внимание клиницистов привлекают аномалии развития хорального аппарата сердца, встречающиеся у детей в среднем до 38 % случаев [1]. Частота ПМК, который тоже относится к аномалиям развития, у детей колеблется от 3–5 % в возрасте до 1 года с возрастанием к 14 годам до 22–31 % и зависит от метода диагностики [7]. Учитывая такую распространенность ПМК среди детского населения, педиатрам и кардиологам необходимо склониться в сторону большей клинической настороженности и профилактики возможных осложнений [1].
Целью настоящего исследования стало изучение эффективности комплексной терапии клинических проявлений ПМК по результатам проспективного наблюдения за детьми в условиях кардиологического отделения ДМКБ № 5 г. Запорожья.
Материал и методы
Под наблюдением находилось 703 ребенка (280 мальчиков и 423 девочки) от 3 до 18 лет. В возрасте от 3 до 7 лет наблюдалось 108 (15,36 %) детей; от 8 до 12 лет — 243 (34,57 %); от 13 до 18 лет — 352 (50,1 %) ребенка.
Всем детям проводилось комплексное клиническое обследование с учетом жалоб, анамнестических данных, результатов физикальных методов обследования, общеклинических лабораторных и инструментальных (электрокардиография, эхокардиография с допплерэхографией) методов исследования по стандартным методикам. Для диагностики сопутствующей соматической патологии дети были осмотрены отоларингологом, неврологом, офтальмологом, хирургом-ортопедом, эндокринологом, стоматологом, девочки — гинекологом. Характер сердечных нарушений оценивался согласно рекомендациям МКБ-10.
Полученные результаты были обработаны при помощи традиционных статистических методов с использованием программы Excel [4, 12].
В зависимости от клинических проявлений все наблюдавшиеся дети были разделены на 3 группы: ПМК с нарушением ритма и электрокардиографическими симптомами (синдром укороченного Р-Q, WPW-синдром, синдром удлиненного Q-T), ПМК как проявление соединительнотканной дисплазии и ПМК с клиникой дисфункции вегетативной нервной системы.
Пациентам было проведено эхокардиографическое исследование в М- и В-режимах и допплерэхографическое в постоянном волновом и импульсном режимах на аппарате Aloka SSD-630. Использовались общепринятые критерии выявления ПМК [1, 2, 7]. Также двухмерная эхокардиография позволяла обнаружить морфологические микроаномалии строения клапанного аппарата, лежащие в основе возникновения пролапса митрального клапана в виде эктопических креплений или нарушенного распределения сухожильных нитей, изменения конфигурации и положения сосочковых мышц, удлинения сухожильных нитей, избыточности (увеличения) створок клапана. При помощи допплерэхографии количественно оценивались трансмитральный кровоток и функция митрального клапана. Недостаточность митрального клапана диагностировалась по наличию турбулентного систолического потока под створками митрального клапана в левом предсердии. Были приняты следующие градации величины регургитации:
— 1-я степень (+) — систолическая регургитация в области, подлежащей митральному клапану;
— 2-я степень (++) — систолическая регургитация распространяется на 1/3 полости левого предсердия;
— 3-я степень (+++) — распространение систолической регургитации на 1/2 полости левого предсердия;
— 4-я степень (++++) — распространение регургитации более чем на 1/2 полости левого предсердия [1, 7].
Результаты и обсуждение
За последние пять лет, по нашим наблюдениям, количество детей с ПМК в динамике возросло с 18,5 % в 2002 году до 29 % в 2006 году, что объясняется как расширением возможностей ультразвуковой диагностики ПМК (ЭхоКГ), так и увеличением распространенности синдрома дисплазии соединительной ткани с проявлениями дисфункции вегетативной нервной системы у детей.
В результате проведенного исследования установлено, что у подростков ПМК диагностируется достоверно чаще, чем в других возрастных группах, с преобладанием у девочек в соотношении 2 : 1. У остальных групп исследуемых детей данная патология встречается одинаково часто как у мальчиков, так и у девочек.
Все дети независимо от степени тяжести ПМК предъявляли практически однотипные жалобы, вариабельность которых изменялась в зависимости от степени вегетативных нарушений. Отмечались боль и тяжесть в области сердца, чувство нехватки воздуха, частые глубокие вздохи. У ряда детей наблюдались пароксизмальные состояния, которые проявлялись атипичным приступом удушья, в основном после физической нагрузки и психоэмоционального напряжения. Эти состояния у детей с выраженным ПМК (как правило, это дети-ваготоники) расценивали как вегетативные кризы. Нередко у таких детей в катамнезе отмечались синкопальные состояния.
Изменения на электрокардиограмме (ЭКГ) в виде экстрасистолии, синдрома удлиненного Q-T, WPW-синдрома отмечены у 24 % детей c ПМК, ПМК в сочетании с другими проявлениями дисплазии соединительной ткани (гипермобильность суставов, миопия, высокое «готическое» небо, низкое расположение ушей, плоскостопие, астеническая конституция и др.) наблюдали у 12 % больных, у 64 % детей были диагностированы выраженные вегетативные расстройства.
Согласно данным эхокардиографического исследования, в зависимости от степени тяжести ПМК, достоверно чаще встречался ПМК 1-й степени и регистрировался у 609 обследованных (86,6 %), реже выявлялся ПМК 2-й степени — у 81 ребенка (11,5 %), 3-й степени — у 10 человек (1,5 %), 4-й степени — у 3 детей (0,4 %).
У обследованных пациентов отмечались преимущественно голосистолические и позднесистолические варианты пролапсов (98 %). У 9 больных при допплерэхографическом исследовании регистрировалась митральная регургитация 1-й степени, несмотря на наличие ПМК более 7 мм.
Морфометрические показатели сердца у обследованных детей представлены в табл. 1. Проведенное эхокардиографическое обследование выявило у детей всех возрастных групп в сравнении с контрольными только тенденцию к увеличению размера и массы миокарда левого желудочка. Полученные данные не противоречат данным литературы [1] о том, что у детей с пролапсом митрального клапана и метаболическими нарушениями миокарда конечно-диастолический объем левого желудочка увеличивается в среднем на 20 %.
Показатели насосной и сократительной функции миокарда у обследованных детей представлены в табл. 2. Проведенный анализ показал, что у детей с ПМК во всех возрастных группах показатели, которые характеризовали насосную (ФВ и %ΔД) и сократительную способность миокарда левого желудочка (н.Ск.сер. и Ск.цу.), тоже имели тенденцию к снижению в сравнении с контрольными группами, что связано с развитием метаболических нарушений в миокарде.
Показатели систолической амплитуды движения задней стенки левого желудочка и межжелудочковой перегородки, которые косвенно характеризуют состояние насосной функции левого желудочка, были снижены у детей с ПМК во всех 3 возрастных группах в сравнении с контрольными. Изменения кинетики сердечной мышцы, которые оказывались нарушением движения межжелудочковой перегородки и задней стенки левого желудочка, преимущественно регистрировались в виде гипокинезии задней стенки левого желудочка и межжелудочковой перегородки.
Таким образом, у детей с ПМК существуют структурные предпосылки для формирования гемодинамических расстройств, которые имеют важное значение в диагностике и формировании заболеваний сердечно-сосудистой системы у этого контингента больных и характеризуются пока только тенденцией к увеличению конечно-диастолического размера и массы левого желудочка со снижением показателей его сократительной способности и контрактильности.
Учитывая особенности клинических проявлений ПМК, нами были максимально индивидуализированы лечение и тактика ведения детей с учетом возраста, пола, наследственности, наличия и характера дисфункции вегетативной нервной системы, а также степени пролабирования створок митрального клапана. В зависимости от выраженности и характера клинических проявлений назначалась соответствующая медикаментозная терапия. Детям с дисфункцией вегетативной нервной системы проводилась коррекция вегетативных нарушений.
Основные аспекты рекомендуемой терапии включали нормализацию режима дня с чередованием физических и умственных нагрузок. Всем без исключения назначались лечебная гимнастика, посещение бассейна. В отделении широко использовали назначение физиотерапевтических методов лечения, в частности гальванизации по рефлекторно-сегментарной методике. В последние 2 года в отделении внедрено введение лекарственных препаратов непосредственно перед гальванизацией (за 2 часа в/м вводился тиотриазолин), что обеспечивало непосредственное влияние препарата на сердечную мышцу при метаболических изменениях. В комплексной терапии широко применялся электрофорез лекарственных веществ на верхнешейный отдел позвоночника: при ваготонических дисфункциях — с кальцием, при симпатикотонических дисфункциях — с бромом. Очень широко и успешно использовался метод дарсонвализации.
Практически всем детям назначались фитосборы, обладающие седативным действием. Детям с ваготонической направленностью назначались растительные адаптогены: настойка женьшеня, элеутерококка.
Хорошо зарекомендовали себя препараты, улучшающие метаболизм центральной нервной системы. Для улучшения микроциркуляции назначался циннаризин курсом на 2–3 недели. В случае, если у детей на реоэнцефалограмме регистрировались изменения в виде затруднения венозного оттока, сопровождающиеся частыми обострениями респираторного невроза, назначался беллатаминал в течение 2–3 недель.
Обязательно всем детям назначались курсы кардиометаболитов для профилактики и лечения метаболических изменений (рибоксин, АТФ и др.). Также в комплексном лечении больных с ПМК использовались антигомотоксические препараты.
При сочетании ПМК с синусовой тахикардией, экстрасистолией, синдромом удлиненного Q-T, синкопальными состояниями назначались бета-адреноблокаторы: атенолол, метопролол или пропранолол в индивидуально подобранной дозе (1–2 мг/кг) в течение 2–4 месяцев с последующей постепенной отменой. Рекомендовались бета-адреноблокаторы и детям с выраженной митральной регургитацией и пролабированием створок митрального клапана 3-й степени. Детям со стойкими нарушениями ритма без удлинения интервала QT на ЭКГ назначались антиаритмические препараты (кордарон). Также у детей с ПМК при нарушениях сердечного ритма применялись мозговые метаболиты (пирацетам), сосудистые препараты (циннаризин), мембраностабилизаторы (аевит), антисклеротические средства (лидаза).
Так как многие клинические проявления ПМК могут прогрессировать, все наши пациенты с наличием данной патологии госпитализировались в кардиологическое отделение два-три раза в год. Контрольное эхокардиографическое исследование с допплерэхографией через 6 месяцев после проведенного комплексного лечения выявило четкую положительную динамику в течении болезни 594 (84,5 %) детей. Среди них у 48 (8,1 %) детей ПМК более не регистрировался, у 71 (11,9 %) ребенка уменьшилась степень пролабирования, у 59 (9,9 %) больных исчезли нарушения сердечного ритма и нормализовались показатели электрокардиографического исследования, у 6 (1 %) больных более не выявлялась митральная регургитация.
Учитывая существующую возможность осложнений со стороны сердечно-сосудистой системы в виде формирования недостаточности митрального клапана, вторичного бактериального эндокардита, все пациенты с пролапсом митрального клапана в дальнейшем находились под диспансерным наблюдением участкового педиатра и кардиоревматолога, а детям с аускультативной формой ПМК, сопровождающегося регургитацией, обязательно перед стоматологическими процедурами и оперативными вмешательствами проводили антибактериальную профилактику.
Результаты комплексного обследования детей с ПМК показали, что в возникновении пролабирования створок у этих детей имело значение одновременно несколько факторов, основными из которых являлись: неполноценность соединительнотканных структур клапана, минорные аномалии клапанного аппарата, дисфункция вегетативной нервной системы, способствующая гемодинамической дизрегуляции. Своевременная диагностика ПМК и высокая вероятность развития возможных осложнений позволяют рекомендовать этому контингенту детей эффективную терапию, диспансерное наблюдение и адекватную физическую нагрузку.
Выводы
1. В последнее время отмечается рост числа детей с ПМК, особенно девочек подросткового возраста.
2. В структуре всех выявленных ПМК у детей достоверно чаще встречался ПМК 1-й степени (86,6 %), и реже — 2-й степени (11,5 %), 3-й степени (1,5 %), 4-й степени (0,4 %).
3. Синдром дисплaзии соединительной ткани сердца, представленный пролапсом митрального клапана, обусловливает наличие структурных предпосылок для формирования гемодинамических расстройств у детей.
4. В результате проведенного комплексного лечения отмечалась положительная динамика у 84,5 % детей с ПМК, среди которых ПМК более не регистрировался у 8,1 %, уменьшилась степень пролабирования створок у 11,9 % обследованных, полностью исчезли нарушения сердечного ритма у 9,9 %, а митральная регургитация — у 1 % детей.
5. Распространенность пролапса митрального клапана среди детей диктует необходимость проведения эффективных терапевтических мероприятий и диспансерного наблюдения этого контингента больных с целью предупреждения прогрессирования ПМК и возникновения осложнений.
Степени пролапса трикуспидального клапана
- Первая — появление умеренной регургитации на уровне створок, которая может быть обнаружена при ультразвуковом исследовании. У пациентов нет жалоб на здоровье, они сохраняют активный образ жизни.
- Вторая — обратный заброс крови увеличивается и достигает середины правого предсердия. Больные начинают ощущать перебои в работе сердца, их самочувствие ухудшается.
- Третья — регургитация достигает больших объемов и наблюдается по всему предсердию, пациенты предъявляют характерные жалобы на нарушения в работе сердца (изменения ритма, повышение давления, головокружения, загрудинные боли, одышку при нагрузке или в покое).
- Четвертая — в правое предсердие в диастолу попадает до 40% крови. Состояние больных крайне тяжелое, признаки сердечной недостаточности ярко выражены.
В медицине также выделяют первичный пролапс ТК (трикуспидального клапана) и вторичный. Первый вариант протекает легче и чаще всего обуславливается патологиями в работе сердца и его сосудов. Второй является следствием легочной гипертензии, которая возникает из-за серьезных патологий легких или легочной артерии.
Диагностика ПМК.
Пролапс митрального клапана в подавляющем большинстве случаев выявляется с помощью неинвазивных обследований, окончательный диагноз устанавливается с помощью эхокардиография, также используется ряд других исследований:
- Опрос больного на жалобы, сбор анамнеза.
- Общий анализ крови.
- Биохимический анализ крови.
- Аускультативное обследование. Врач выслушивает сердце с помощью стетоскопа и может уловить определенный, характерный для болезни щелчок и/или систолический шум над верхушкой сердца – в положении пациента стоя, в положении сидя или лежа эти звуки уменьшаются.
- Электрокардиография (ЭКГ). На ней врач может увидеть неспецифические изменения сегмента ST и зубца Т в отведениях III и aVF, а также «синдром укороченного PQ») наджелудочковые тахикардии.
- Эхокардиография (УЗИ сердца). Здесь врач может обнаружить такие признаки болезни, как провисание створок митрального клапана (задней или сразу обеих) в полость левого предсердия в середине систолы, в позднюю систолу или во всю систолу. Эхокардиография – это одно из самых важных обследований в диагностике ПМК у пациента.
- Рентгенограмма грудной клетки. На ней могут быть признаки сглаженного лордоза (но также может быть и в норме).
- МРТ (грудной клетки).
После всех исследований кардиолог назначает необходимое лечение.
Клиника
Симптомы болезни нарастают прямо пропорционально увеличению регургитации.
На начальных этапах порок может проявлять себя косвенными признаками:
- быстрым утомлением при выполнении домашних или профессиональных дел;
- головными болями, похожими на мигрень;
- подташниванием в сочетании легким головокружением;
- нарушениями сна, появлением излишней тревожности.
Характерными для разгара болезни являются следующие симптомы:
- сильная усталость, слабость даже при небольших физических нагрузках;
- чрезмерная потливость, дрожь в конечностях;
- выраженная отечность на ногах и на животе;
- ощутимая и видимая пульсация вен на шее;
- уменьшение объема отделяемой мочи;
- нарушения сердечного ритма (тахикардия, аритмия, экстрасистолы);
- сердечные боли;
- сильная одышка;
- кровохаркание (иногда);
- болезненность и дискомфорт в правом подреберье, значительное увеличение печени;
- подъемы АД;
- диспепсические явления: тошнота, рвота (не всегда);
- головокружения, обмороки.
Объективные диагностические признаки болезни (выявляются при прослушивании, выстукивании сердца, на снимках УЗИ, рентгене).
- Увеличение сердечных границ справа.
- Гипертрофия миокарда.
- Шумы в сердце, особенно при вдохе.
- Фиксирование степени регургитации и прогибания клапанных створок при ультразвуковом обследовании.
Как распознать атрезию?
Проявления и степень выраженности клиники зависят от величины сообщения между предсердиями, от давления крови в лёгочной артерии. При атрезии трёхстворчатого клапана новорождённые дети имеют синюшний цвет кожи, который усиливается при крике, сосании груди.
Дети отстают в физическом развитии,формируются пальцы по типу «барабанных палочек» и ногти по типу «часовых стёкол», возникают отёки, застойная печень, характерны резкие приступы ухудшения самочувствия — ребенок становится беспокойным, задыхается, резко синеет, усиливается одышка,сердцебиение, возможна потеря сознания.
При таком тяжёлом состоянии ребёнка показана хирургическая операция. Без оперативного лечения у таких детей на первом году жизни прогноз крайне неблагоприятный.
Лечение
Терапия пролапса трикуспидального клапана основывается на консервативных или оперативных мероприятиях. Выбор метода лечения зависит от степени поражения и течения заболевания.
На начальных этапах болезни врачи назначают диуретики, ингибиторы АПФ, препараты калия, витамины, сердечные гликозиды, антикоагулянты. Цель терапии при 1 стадии ПТК остановить ослабление сократительной способности клапана, восстановить нормальную работу сердечной мышцы.
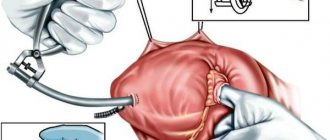
На поздних этапах развития болезни медикаментозное лечение считается неэффективным и пациентам предлагают оперативное вмешательство. Оно заключается в реконструкции фибринозного кольца пораженного клапана или его протезировании (полной замене на имплантат).
Аномалия или порок сердца?
В чем таится опасность?
Чтобы не утонуть в потоке медицинской терминологии, необходимо чётко понимать степень разницы между пороком и аномалией развития сердца. Рассмотрим эту разницу на примере трикуспидального клапана.
Малая аномалия развития сердца — анатомическое изменение строения сердца, которое обычно не приводит к серьёзным нарушениям со стороны деятельности сердца. Примером может являться врождённое пролабирование трёхстворчатого клапана.
Порок сердца — это грубое отклонение анатомического строения сердца, которое в большинстве случаев приводит к существенным нарушениям его функции. Пример: атрезия трёхстворчатого клапана.
Поговорим подробнее о пролапсе и атрезии.
Профилактика и прогноз
- Нормализация распорядка дня, рациональное распределение нагрузок, полноценный сон.
- Своевременное лечение инфекционных и дегенеративных заболеваний организма.
- Правильное питание.
- Отказ от вредных привычек.
- Активный образ жизни.
- Беременным женщинам необходимо лечить гестоз, а также исключить вредные влияния на плод.
Опасен ли пролапс трикуспидального клапана? Небольшой пролапс ТК имеет благоприятный прогноз. Таких пациентов наблюдают кардиологи и назначают им проведение диагностических обследований 1 раз в год. Женщинам с таким пороком можно забеременеть и родить здорового ребенка. Конечно, при условии постоянного наблюдения в кардиологическом центре.
В случае прогрессирования болезни важно своевременно провести оперативное вмешательство и восстановить функции трикуспидального клапана.
Романовская Татьяна Владимировна
Почему возникает атрезия?
Причины атрезии у ребенка
Формирование сердца эмбриона происходит с 3 по 8 неделю. Чаще в этот самый важный период времени для будущего ребенка, женщины порой не всегда знают о своей беременности и ведут привычный образ жизни, к сожалению, не всегда здоровый. Если будущая мама употребляла алкоголь, курила, болела вирусной инфекцией, принимала запрещенные при беременности лекарственные средства, есть вероятность того, что у ребёнка возникнет атрезия трёхстворчатого клапана.
Так же в группу риска входят женщины старше 35 лет, имеющие неблагоприятный акушерский анамнез (прерывания беременности, мертворождение), страдающие заболеваниями эндокринной системы, имеющие в роду родственников с пороками сердца.
Классификация
В современной кардиологической практике принято выделять четыри степени пролапса трехстворчатого клапана:
I степень – характеризуется появлением незначительной регургитации, что не нарушает общего состояния организма больного человека; II степень – обратный приток крови у желудочек увеличивается, а сила струи достигает 2 см; III степень – выраженная регургитация с нарушениями со стороны функционирования сердечной мышцы (подробнее о том, что такое регургитация мы писали здесь); IV степень — сильная регургитация, когда назад в желудочек попадает около 40% от общего количества крови.
Принято выделять первичную и вторичную формы ПТК. Первичный вариант заболевания протекает без проявлений гипертензии легочной артерии, когда патологический процесс формируется на фоне первичных отклонений в нормальном функционировании сердечного органа. Вторичный пролапс ТК – болезнь, наступившая в результате легочной гипертензии и увеличения в размерах правых отделов сердца.
Симптомы
К ним относятся так называемые стигмы — признаки несовершенства соединительнотканного каркаса: гипермобильность суставов, крыловидные лопатки, миопия, готическое (высокое) нёбо, нарушение прикуса, плоскостопие, высокий рост и астеническое телосложение, сколиоз, грыжи, варикозное расширение вен. Также нарушение архитектоники атриовентрикулярного кольца со смещением створок и дополнительными хордами в клапанном аппарате.
Позднее, к 7-ми годам, появляется дополнительная симптоматика: кратковременные колющие боли в области сердца психоэмоционального характера, а не за счет повреждения сердечной мышцы, приступы учащенного сердцебиения, перебои.
Дополняют признаки сосудистой дистонии головокружение, цефалгии утром, усиливающиеся после переутомления, пониженная работоспособность и повышенная утомляемость. Дети слезливы, часты страхи, депрессивные состояния, раздражительность, плохой сон. По сути, это масса микроаномалий, сочетающихся с вегетативно-сосудистой нестабильностью.
Педиатр или кардиолог прослушивает шум над областью сердца и определяет его характер — позднесистолический или в виде систолического щелчка.
Уникальные операции у знаменитых кардиохирургов – только в Топ Ихилов
Среди основных патологий трехстворчатого клапана выделяют сужение его диаметра, или стеноз, недостаточность (створки неплотно смыкаются) и врожденные пороки (атрезию – желудочки развиты неодинаково, аномалию Эбштейна – смещение створок).
Лечение порока трикуспидального клапана сердца в Израиле предусматривает применение лекарственных средств и проведение хирургического вмешательства.
- Медикаментозная терапия. В медицинском центре Топ Ихилов применяются современные препараты, эффективные против патологии и безопасные для организма. При лечении пороков трехстворчатого клапана назначаются ингибиторы ангиотензинпревращающего фермента (АПФ), бета-блокаторы, блокаторы кальциевых каналов, гликозиды и т. д. Цель применения лекарственных средств – снижение артериального давления, улучшение кровообращения, уменьшение частоты и силы сердечных сокращений, спазма коронарных артерий и пр. Индивидуальный подбор препаратов позволяет достичь максимального эффекта и снизить развитие побочных эффектов.
- Хирургическое вмешательство. Кардиохирурги Топ Ихилов в большинстве случаев отдают предпочтение малотравматичным операциям, проводимым на бьющемся сердце. Аннулопластика – это операция по укреплению основания клапана и фиксации створок в нужном положении методом наложения кольца или швов. Благодаря проведению аннулопластики достигается полное смыкание створок и нормализация кровообращения. При проведении коррекции створок кардиохирург разделяет сращенные створки, возобновляет их форму, сшивает разрывы. То есть выполняется исправление недостатков в их строении. Замена клапана искусственным протезом выполняется транскатетерным доступом. Применяются биологические или механические имплантаты (из композитных материалов), которые безопасны, гипоаллергенны, хорошо приживаются. Чрескожная баллонная вальвулопластика применяется для увеличения просвета при стенозе с помощью баллона, который подводят к участку стеноза и накачивают преимущественно жидкостью во избежание эмболии, увеличивая тем самым просвет клапана. После достижения нормальных показателей жидкость из баллона выпускают и баллон извлекают вместе с катетером.